Причины тромбоза
Для того, чтобы в вене образовался тромб, необходим ряд условий или факторов. В классическом варианте различают три фактора, способствующие тромбообразованию (триада Вирхова).
— состояние гиперкоагуляции (повышенная свертываемость). Причин для повышения свертываемости крови много – операция на любой части тела, беременность, роды, сахарный диабет, избыток жиров с пищей, оральные контрацептивы, обезвоживание, генетические факторы (редко) и др.
— травма внутренней стенки сосуда (эндотелия). Сосудистая стенка может быть травмирована при установки венозного катетера, инъекции в вену (в связи с эти очень часты тромбозы у наркоманов, делающих инъекции в вены голеней, в паху), травмах, при лучевой терапии, химиотерапии и др.
— замедление тока крови. Может наблюдаться при разных состояниях – варикозная болезнь, беременность, ожирение, обездвиживание конечности (например, при ношении гипса после переломов), сердечная недостаточность, вынужденное малоподвижное положение тела (например, при длительных авиаперелетах), сдавлении вен опухолями и др.
Тромбоз может возникнуть как при действии одного фактора, так и при их сочетании. Например, при переломе костей голени могут быть задействованы все три фактора – повышенная свертываемость в случае обширных кровоизлияний в области травмы, повреждение сосудистой стенки как следствие механического удара, замедление тока крови как следствие ношения гипса.
Чаще всего тромбоз возникает в венах нижних конечностей. Это связано с тем, что в этих венах чаще всего возникает застой (ожирение, варикозная болезнь, отеки и мн. др.).
Магнитно-резонансная томография
Фазово-контрастная кинематографическая МРА может показать направление воротного венозного кровотока и наличие тромба портальной вены.
Магнитно-резонансная оценка портальной венозной системы точно демонстрирует тромбоз и коллатеральную циркуляцию.
Рисунок 6: МРТ показывает внутрипеченочную дилатацию желчных протоков правой доли и длинную стриктуру общего желчного протока.
Рисунок 7: МРТ с усилением контрастности, T1, показывающая тромб в воротной вене и кавернозную трансформацию воротной вены.
МРТ в сочетании с динамической трехмерной визуализацией может не только обнаруживать окклюзию портальной вены, кавернозную трансформацию и варикозное расширение желчного пузыря, но также отображать аномалии желчных протоков, связанные с портальной билиопатией.
Шах и коллеги сравнили МРТ с интраоперационными данными в диагностике тромбоза воротной вены у кандидатов на трансплантацию. В этом исследовании чувствительность и специфичность МРТ для выявления основного ТВВ составляли 100% и 98% соответственно. Причиной несоответствия между данными МРТ и трансплантации в 2 случаях был уменьшенный калибр воротной вены, который был интерпретирован как реканализированный хронический тромбоз при МРТ.
Тромбоз поверхностных вен
ВНИМАНИЕ! Тромбоз глубоких вен опасен отрывом тромба и миграцией его в легочную артерию (тромбоэмболия лёгочной артерии), что чаще всего приводит к тяжелым последствиям или мгновенной смерти!
Поверхностные вены поражаются тромбозом чаще всего при варикозной болезни. Закупорке сосуда сопутствует воспаление окружающих тканей, Именно поэтому для данного вида тромбоза применяют термины «тромбофлебит» (флебит – воспаление вены), «варикотромбофлебит» (воспаление варикозно расширенных вен).
Обычно в области варикозных вен на голени появляется болезненность, покраснение по ходу вены, в зоне покраснения сама вена пальпируется как плотный, болезненный «шнур». Может иметь место небольшое повышение температуры тела. В целом, тромбофлебит поверхностных вен не опасен, при нем не наблюдается отрыва тромба с тромбоэмболией легочной артерии (за исключением воспаления большой подкожной вены на бедре и малой подкожной вены в подколенной области, об этом будет сказано ниже). При адекватном лечении воспалительные явления стихают, проходимость вен со временем частично или полностью восстанавливается.
Большая подкожная вена (БПВ) идет под кожей от голеностопного сустава по внутренней поверхности ноги до паховой складки. В паху она впадает в глубокую, бедренную вену. Именно поэтому тромбофлебит БПВ опасен переходом тромбоза с поверхностной (БПВ) на глубокую (бедренная) вену – восходящий тромбофлебит БПВ. А вот уже тромбоз бедренной вены опасен отрывом тромба и тромбоэмболией легочной артерии. Поэтому при признаках тромбоза БПВ (покраснение, болезненность по внутренней поверхности бедра) нужно срочно обратиться к хирургу или вызвать «скорую помощь». Таких пациентов госпитализируют и при угрозе перехода тромбоза на бедренную вену осуществляют перевязку БПВ ближе к паху – это несложная операция под местной анестезией.
Аналогичная ситуация, но намного реже, возникает при тромбофлебите малой подкожной вены (МПВ). Она идет по задней поверхности голени и впадает в подколенную (глубокую) вену в подколенной ямке.
Компьютерная томография
Воротная вена обеспечивает 75% кровотока в печени. Следовательно, пиковое усиление контрастности печени происходит во время портальной венозной фазы, примерно через 60 секунд после начала болюсной инъекции контрастного вещества. При спиральной КТ исследование печени занимает около 20 секунд; изображения обычно могут быть получены в одном дыхании.
Эта методика может быть расширена для получения двухфазной компьютерной томографии с контрастным усилением, при которой печень визуализируется дважды одним болюсным средством контрастного вещества, сначала во время артериальной фазы, а затем через портальную венозную фазу.
Двухфазная КТ показана в некоторых случаях, связанных с доброкачественными или злокачественными поражениями, при которых характеристики сосудов указывают на правильный диагноз.
Рисунок 2: Тромбоз воротной вены. Портальная венозно-фазовая усиленная осевая компьютерная томография не показывает кровоток в воротной вене. Обратите внимание на множественные мелкоєховые образования на периферии правой доли печени.
Рисунок 3: Тромбоз воротной вены. Портальная венозно-фазовая усиленная аксиальная компьютерная томография, полученная у того же пациента, что и на предыдущем изображении, показывает образование в конце селезеночной вены (стрелка). Обратите внимание на множественные мелкоєховые образования на периферии правой доли печени.
Рисунок 4: Тромбоз воротной вены. Портальная венозная фаза, усиленная осевая КТ, полученная у того же пациента, что и на предыдущих 2 изображениях, показывает увеличенную левую желудочную вену. Никакого усиления контраста в вене не наблюдается; это открытие наводит на мысль о тромбозе (стрелка).
Рисунок 5: Осевая КТ с контрастом изображает кавернозную трансформацию после портального венозного тромбоза.
КТ с помощью ангиографии или КТ-артериальная портография могут обеспечить лучшее разграничение портальной венозной системы и портального венозного усиления печени.
Ангиографический катетер помещают в общую брюшную ось, печеночную артерию или верхнюю брыжеечную артерию с использованием модифицированной техники Сельдингера через бедренную артерию. Получение изображения начинается через 3-5 секунд после начала введения контрастного вещества.
Исследование должно быть завершено как можно скорее, прежде чем контрастный материал рециркулирует. Для предотвращения значительных артефактов, связанных с плотностью контрастного вещества, используют 70 мл разбавленного (1-30%) йодированного контрастного вещества со скоростью инфузии 2 мл / с.
На КТ с усилением контраста ТВВ может быть изображен как слабо визуализируемый центр в воротной вене, окруженный периферическим усилением. Затухание воротной вены на 20-30 HU меньше, чем у аорты.
Тромбоз глубоких вен
Тромбоз глубоких вен – более тяжелое заболевание, как правило, требующее нахождения пациента в стационаре.
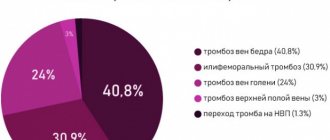
Различают тромбоз глубоких вен голени, подколенной вены, бедренной вены, подвздошно-бедренный (илеофеморальный) тромбоз. Нередко встречается поражение тромбозом нескольких отделов (например, подколенной и бедренной вены, глубоких вен голени и подколенной вены и т.п.).
Тромбоз глубоких вен проявляет себя в первую очередь отеком и умеренными болями. Причем, чем выше уровень тромбоза, тем более выражен отек. Так, при тромбозе глубоких вен голени может быть умеренный отек голени, иногда отек настолько незначителен, что выявляется только при измерении окружности голени (по сравнению со здоровой ногой). При тромбозе бедренной или подвздошной (продолжение бедренной) вен отекает вся нога, до паха, а в тяжелых случаях – и нижняя часть брюшной стенки.
На фото — левая нижняя конечность цианотична, утолщена до паха — тромбоз глубоких вен на уровне подвздошно-бедренного сегмента (илеофеморальный тромбоз).
Тромбоз, как правило, носит односторонний характер, поэтому отекает только одна нога. Двухсторонние отеки наблюдаются при тромбозе нижней полой вены, тромбозе глубоких вен на обеих ногах (что встречается довольно редко).
Другой симптом тромбоза – боль. Она обычно умеренно выражена, тянущая, иногда распирающая, носит относительно постоянный характер, может усиливаться в положении стоя. При тромбозе глубоких вен голени положительны симптомы Хоманса, Ловенберга, Лувельлубри, Мейера, Пайра.
При тромбозе глубоких вен, также, может быть небольшое повышение температуры, усиление венозного рисунка и др.
Лечение тромбофлебита поверхностных вен
Основные лечебные мероприятия сводятся к эластической компрессии (эластический бинт или компрессионный трикотаж), назначении лекарственных препаратов.
Из лекарственных средств применяются флеботропные препараты (детралекс, флебодиа), антиагреганты (тромбо-АСС), противовоспалительные препараты (вольтарен). Местно применяют лиотон-гель.
Всем пациентам необходимо УЗИ вен для исключения сопутствующего тромбоза глубоких вен и уточнения распространенности тромбофлебита поверхностных вен.
Лечение тромбоза глубоких вен
Почти во всех случаях тромбоз глубоких вен лечат в стационаре. Исключение может составлять тромбоз глубоких вен голени при условии отсутствия угрозы тромбоэмболии. Определить опасность тромбоэмболии можно только при ультразвуковом исследовании.
При подозрении на тромбоз глубоких вен пациент должен быть немедленно госпитализирован. В стационаре проводят обследование для уточнения распространенности тромбоза, степени угрозы легочной эмболии и немедленно начинают лечение.
Обычно назначают средства, понижающие свертываемость крови (антикоагулянты), антиагреганты, противовоспалительные препараты, флеботропные препараты.
При массивном тромбозе, на ранних сроках возможно проведение тромболизиса – введение средств, «растворяющих» тромботические массы.
При угрозе тромбоэмболии, когда тромб прикреплен к стенке сосуда только какой-либо частью, а верхушка тромба «болтается» в просвете сосуда (флотирующий тромб), проводят профилактику тромбоэмболии (установка кава-фильтра, пликация нижней полой вены, перевязка бедренной вены и др.).
Последствия перенесенного тромбоза глубоких вен бывают разными. При небольшом тромбозе на голени последствий может и не быть. При массивном тромбозе, особенно «высоком» (на уровне бедра или выше), может длительное время сохраняться отечность ноги, а в тяжелых случаях могут быть и трофические нарушения, вплоть до появления язв (посттромбофлебитическая болезнь (ПТФБ)). Поэтому после перенесенного тромбоза глубоких вен пациенту на длительное время назначается лечение в виде эластической компрессии (специальный чулок), приема непрямых антикоагулянтов (варфарин под контролем свертываемости крови), других препаратов.
Как минимум полгода после тромбоза нужно наблюдаться у флеболога.
При рецидивирующих тромбозах проводят генетическое исследование, при положительных тестах решается вопрос о пожизненном назначении антикоагулянтов.
Ультразвуковое исследование
Тромбоз воротной вены (ТВВ) все чаще распознается с помощью УЗИ. Абдоминальный сепсис и снижение портального кровотока в результате паренхиматозной болезни печени являются основными причинами.
Рисунок 8: Тромбоз воротной вены. Продольная косая сонограмма у 36-летней женщины с историей атрофии зрительного нерва Лебера (наследственная зрительная нейроретинопатия) и злоупотреблением алкоголя, у которой были неспецифические жалобы на плохое самочувствие и неопределенные боли в животе. Изображение показывает асцит и яркую печень (ожирение). Воротная вена имеет линейную эхогенную структуру, проходящую по длине воротной вены (сплошная стрелка). В печени присутствует кистозное образование (открытая стрелка).
Рисунок 9: Тромбоз воротной вены. Энергетическая допплерограмма печени показывает кровоток вокруг дефекта внутрипросветного наполнения в воротной вене (P).
Рисунок 10: Тромбоз воротной вены. Спектральная доплеровская сонограмма печени, полученная у того же пациента, что и на предыдущем изображении, показывает воротную вену (курсор), которая не демонстрирует кровоток.
Рисунок 11: Тромбоз воротной вены. Продольная косая сонограмма была получена у 28-летней женщины, которая была направлена на УЗИ желчного пузыря. Изображение показывает несколько сосудистых канальцевых структур у ворот печени, которые наводят на мысль о кавернозной трансформации.
Рисунок 12: Тромбоз воротной вены. Цветная допплеровская сонограмма, полученная у того же пациента, что и на предыдущем изображении, показывает кровоток в кавернозном образовании.
Рисунок 13: Тромбоз воротной вены. Цветная допплерография селезенки, полученная у того же пациента, что и на предыдущих 2 изображениях, показывает умеренную спленомегалию с варикозным расширением вен в селезенке. Эндоскопические данные подтвердили наличие варикозного расширения вен пищевода.
Рисунок 14: Ультразвуковая цветная допплерография изображает васкуляризованный портальный тромб.
Рисунок 15: Ультразвуковая цветная допплерография изображает васкуляризованный портальный тромб.
Рисунок 16: Эхогенный частично реканализированный тромб воротной вены. Пациентка 36-летняя женщина с идиопатическим хроническим тромбозом воротной вены продолжительностью 2 года. У нее холестатическая желтуха.
На сонограммах в воротной вене могут присутствовать эхогенные поражения. Может быть изображен сгусток с переменной эхогенностью. Сгусток обычно имеет умеренную эхогенность, но если он образовался недавно, он может быть гипоэхогенным.
Открытые сосуды могут иметь повышенную внутрипросветную эхогенность из-за образования скопления эритроцитов, что делает медленную кровь слегка эхогенной. Повышенная или пониженная эхогенность может наблюдаться в просвете воротной вены.
ТВВ устраняет обычный сигнал венозного кровотока из просвета портальной вены во время импульсной или цветовой допплерографии. Цветовые доплеровские изображения потока могут показать обтекание тромба, который частично блокирует вену. Однако, если поток медленный, доплеровский сигнал может быть не обнаружен. Цветной поток может присутствовать в других небольших коллатеральных сосудах.
Может возникнуть неполная окклюзия. Это характерно для опухолевого поражения. Альтернативно, может произойти тромболитическая реканализаци. Также можно обнаружить кавернозные мальформации, спонтанные шунты, спленоренальные и портосистемные коллатерали. Может быть очевидной основная причина: гепатоцеллюлярная карцинома, метастазы, цирроз печени, новообразования поджелудочной железы.
Предполагается, что утолщение воротной вены с сужением ее просвета, вызвано портальным флебитом. Это считается предшественником ТВВ у пациентов с острым панкреатитом. Диаметр воротной вены больше 15 мм в 38% случаев ТВВ.
Причины тромбоза в системе верхней полой вены
Причины тромбоза в системе верхней полой вены – в основном те же, что и других венозных тромбозов. Может, также, развиться как осложнение катетеризации вен (кубитальный, подключичный катетер), иногда возникает как следствие длительного сдавления или неудобного положения верхней конечности (например, во сне).
Наиболее часто встречается тромбоз подмышечной или подключичной вены (синдром Педжета-Шреттера). В течение суток возникает отек всей верхней конечности с подушкообразным отеком кисти. Могут быть небольшие распирающие боли. Цвет конечности не изменен, либо слегка цианотичный.
Практические основы
Тромбоз воротной вены (ТВВ) все чаще распознается с помощью УЗИ. Снижение портального кровотока, вызванное заболеванием паренхимы печени и сепсисом в брюшной полости (т. е. инфекционным или восходящим тромбофлебитом), являются основными причинами.
ТВВ является частым осложнением цирроза печени, и его распространенность увеличивается с тяжестью заболевания печени: от 1% у пациентов с компенсированным циррозом печени до 8-25% у кандидатов на трансплантацию печени.
Правильный диагноз и характеристика ТВВ важны для прогноза и дальнейшего лечения. Тромбоз воротной вены является плохим прогностическим показателем, который обнаруживается при диагностике у 10-40% пациентов с гепатоцеллюлярной карциномой (ГЦК). Выживаемость составляет примерно 2-4 месяца.
CEUS позволяет детально визуализировать микроциркуляторное русло печеночной системы, очаговые поражения печени и тромбоз воротной вены. Злокачественные тромбы имеют тот же паттерн усиления, что и опухоль, из которой они возникли, включая быстрое повышение артериальной фазы и медленное или слабое вымывание в воротной вене.