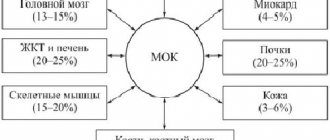
На фоне коронавирусной инфекции насыщение крови кислородом может резко упасть, и начнутся серьезные проблемы со здоровьем. В случае недостатка кислорода врачи нередко говорят о гипоксемии. Что же это такое?
Гипоксемия — слово, образованное от древнегреческого «гипо» (приставка, обозначающая ослабленность) и новолатинского oxygenium — кислород. Фактически под данным термином, отмечают специалисты, и скрывается понижение содержания кислорода в крови человека. Причинами такого состояния могут выступать разные варианты — от нарушения кровообращения до снижения гемоглобина. При гипоксемии нередко снижается давление, а также падает сатурация ниже нормальных значений.
Почему развивается?
Медики выделяют несколько основных причин развития гипоксемии, а также ряд провоцирующих состояний. В числе причин появления недостатка кислорода в крови называют:
- Нетипичное шунтирование крови — такая ситуация может встречаться на фоне пороков сердца, когда венозная кровь начинает попадать в аорту — в этом случае гемоглобин теряет свою способность присоединять кислород.
- Проблемы с недостатком вентиляции в легких — такое бывает при замедлении частоты выдохов и вдохов, вследствие чего, естественно, снижается и поступление кислорода в организм. Здесь обычно говорят про целый список проблем, в числе которых травмы грудной клетки, обструкция в бронхах, воспалительных процессах, например пневмонии, спадение части легкого и т. д.
- Анемию — когда снижается уровень гемоглобина, начинает уменьшаться и уровень кислорода, транспортируемого к тканям.
- Нарушения диффузии — из-за увеличения физнагрузок начинает ускоряться циркуляция крови, вследствие этого снижается количество времени, требующегося на контакт гемоглобина с кислородом.
Также недостаток кислорода в крови может развиваться на фоне такой вредной привычки, как курение, при болезнях легких, избытке веса и ожирении, при перепадах атмосферного давления и при снижении концентрации кислорода в воздухе.
Как измерить уровень кислорода в крови в домашних условиях? Подробнее
Сердечная недостаточность и гипоксемия у пациентов с острым инфарктом миокарда
З
а многолетний период наблюдений в структуре смертности от острого инфаркта миокарда (ОИМ) ведущую роль сохраняет
острая сердечная недостаточность, составляя 52% от общего числа летальных осложнений
[1]. Острая сердечная недостаточность является следствием некроза миокарда и приводит к снижению насосной функции сердца и развитию гипоксии – раннему и постоянному признаку недостаточности кровообращения при остром инфаркте миокарда.
Механизм циркуляторного элемента гипоксии заключается в том, что вследствие снижения сердечного выброса происходит увеличение артерио–венозной экстракции кислорода (замедление кровотока при постоянстве отдачи O2 от гемоглобина к митохондриям). Кроме этого, возможен механизм так называемой шунтовой тканевой гипоксии – следствие увеличенного артерио–венозного шунтирования, когда может иметь место нормальное или повышенное рO2 в смешанной венозной крови, несмотря на низкое конечно–капиллярное рO2. Низкое парциальное давление O2 в капиллярной крови приводит к уменьшению среднего диффузионного градиента для O2 из эритроцита в митохондрию. Артерио–венозный шунт в коже может быть более 10% сердечного выброса [2]. Чрезвычайно важными в патогенезе гипоксемии и последующей тканевой гипоксии представляются механизмы кардиогенной дыхательной недостаточности. Кардиогенная дыхательная недостаточность
является результатом вовлечения в патологический процесс легких при несостоятельности насосной функции миокарда. Физиологически значимое увеличение конечно–диастолического давления левого желудочка или давления в левом предсердии неизменно приводит к ретроградному увеличению давления в сосудах легких и формирует посткапиллярную, пассивную легочную гипертензию. В соответствии с уравнением Старлинга при повышении гидростатического давления в малом круге кровообращения происходит увеличение скорости фильтрации жидкости через микрососудистый эндотелий в интерстиций. Когда жидкость фильтруется быстрее, чем удаляется лимфатической системой, происходит развитие периваскулярного, интерстициального, а затем и альвеолярного отека легких. С механической точки зрения поражение легких можно охарактеризовать, как рестриктивные расстройства, проявляющиеся изменением легочных объемов. При сердечной недостаточности характерно снижение жизненной ёмкости легких, остаточный объем и функциональная остаточная емкость легких не изменены или почти не изменены, общая ёмкость легких меньше должной [3–5]. Снижение общей ёмкости легких обусловлено уменьшением эластических свойств паренхимы легких: в результате отека интерстиция и стенок альвеол происходит увеличение жесткости легких и снижение их растяжимости. По мере нарастания этого процесса может развиваться феномен раннего экспираторного закрытия дыхательных путей со значительным увеличением остаточного объема и уменьшением общей ёмкости легких [6]. Прогрессивное уменьшение ёмкости легких и их растяжимости приводит к увеличению плеврального давления, необходимого для осуществления вдоха, а, следовательно, и к увеличению работы дыхания [7].
С другой стороны, при чрезмерно большом колебании инспираторного (отрицательного) давления в плевральных полостях при обструкции верхних дыхательных путей или при низкой растяжимости легких сердечный выброс может быть снижен в связи со значительным увеличением постнагрузки левого желудочка. Кроме того, такое низкое плевральное, а, следовательно, и легочное интерстициальное давление могут повысить содержание экстраваскулярной воды в лёгких и усугубить тем самым рестриктивные и диффузионные расстройства [8]. Пациент компенсирует увеличение работы дыхания уменьшением дыхательного объема и увеличением частоты дыхания.
Показано, что застой в легких влияет на сопротивление в дистальных дыхательных путях [9]. Таким образом, механический фактор приводит к нарушению вентиляции вследствие развития обструкции дыхательных путей и снижения растяжимости легочной ткани. При левожелудочковой недостаточности межрегионарная и внутрирегионарная негомогенность лёгких приводит к развитию региональной альвеолярной гипоксии [10]. Увеличение давления заклинивания лёгочной артерии приводит к патологическому распределению перфузии с реверсией апикально–базального градиента [11–13]. Наличие дыхательной недостаточности обструктивного и рестриктивного типа, неравномерность перфузионно–вентиляционных отношений, увеличение работы дыхания обусловливают возможность применения методов респираторной поддержки у больных с острым инфарктом миокарда, осложнённым левожелудочковой недостаточностью и, следовательно, кардиогенной дыхательной недостаточностью.
Наиболее простым и логичным методом коррекции гипоксемии в данной ситуации представляется ингаляция чистого кислорода или газовой смеси с повышенным его содержанием, но было показано их отрицательное влияние на давление в малом круге кровообращения, системное сосудистое сопротивление и сердечный выброс у больных с застойной сердечной недостаточностью [14], что ограничивает возможности применения метода и заставляет рассматривать возможность механической поддержки дыхания.
Материалы и методы
Обследовано 23 больных острым инфарктом миокарда, осложненным сердечной недостаточностью. Из них: мужчин – 17, женщин – 6, пациентов с первичным инфарктом миокарда–3, с повторным инфарктом миокарда – 20. Средний возраст больных 62,4±2,4. По локализации поражения миокарда больные распределялись следующим образом: передний инфаркт микарда – 18, задний инфаркт миокарда – 3, инфаркт миокарда нижней стенки левого желудочка – 2. Диагноз инфаркта миокарда подтверждался по совокупности клинической картины, изменений электрокардиограммы, динамики кардиоспецифических ферментов. Диагноз сердечной недостаточности основывался на клинической картине: одышка в покое, наличие влажных незвонких хрипов в легких, снижения оксигенации артериальной крови по данным пульсоксиметрии. Всем больным проводилась стандартная терапия острого инфаркта миокарда и максимальная медикаментозная терапия левожелудочковой недостаточности (внутривенное введение морфина, нитратов под контролем уровня артериального давления, мочегонные препараты, при необходимости допамин или добутамин в дозах от 1 до 10 мкг/кг/мин, сердечные гликозиды). Всем больным проводилось измерение параметров центральной гемодинамики и определение сердечного выброса методом термодилюции на аппарате AS 3 фирмы DATEX с расчетом производных гемодинамических величин, определение газового состава артериальной и смешанной венозной крови с последующим расчетом показателей кислородного транспорта. Кроме того, проводился стандартный мониторинг, включающий оценку ЭКГ, частоты дыхания и пульсоксиметрию. После проведения первичного обследования больным проводилась респираторная поддержка аппаратом «Puritan Bennett 7200» в режиме СРАР с установкой СРАР (постоянное положительное давление в дыхательных путях) 4,2±2,7 см Н2О либо PS (поддержка давлением) 17,6±5,7 см Н2О, после которой вновь проводилось подобное обследование.
Результаты
Результаты исследования обработаны в стандартной статистической программе Excel (двухвыборочный т–тест с различными дисперсиями). Хорошая и удовлетворительная переносимость неинвазивной вентиляции легких с положительным давлением (NIPPV) наблюдалась у 92% пациентов. Из осложнений отметим следующие: давление маски на лицо, затрудненный выдох (при ПДКВ более 8 см вод. ст.), снижение АД (при исходном ДЗЛА 5 мм Нg), пролежни от давления маски на лицо (при продолжительности вентиляции 7 сут).
Клиническое улучшение зафиксировано у 87% пациентов в течение первых 20–30 мин. проведения NIPPV и выражалось в снижении ЧДД и ЧСС, улучшении психоэмоционального состояния, уменьшении цианоза и акроцианоза, значительном снижении количества влажных застойных хрипов в легких.
Нами получены следующие данные об изменении показателей центральной гемодинамики и газового состава крови (табл. 1).
Как видно из данных, представленных в таблице, под влиянием NIPPV происходило достоверное снижение частоты дыхания, частоты сердечных сокращений (ЧСС), снижение среднего давления в легочной артерии (Ср.ДЛА), давления заклинивания легочной артерии (ДЗЛА), возрастал индекс ударной работы левого желудочка (ИУРЛЖ) без достоверного снижения индекса ударной работы правого желудочка (ИУРПЖ). Происходило возрастание парциального давления кислорода в артериальной (рО2А) и смешанной венозной крови (рО2ЛА). Уменьшался шунт крови (Qs/Qt).
Таким образом, метод поддержки давлением и постоянно повышенного давления в дыхательных путях, не оказывая отрицательного влияния на центральную гемодинамику, позволяет корригировать гипоксемию, транспорт и потребление кислорода у пациентов с кардиогенной дыхательной недостаточностью
, обусловленной острым инфарктом миокарда.
Неинвазивность, хорошая переносимость, эффективность, отсутствие необходимости в седации делают методы неинвазивной респираторной поддержки у больных с явлениями острой сердечной недостаточности, осложнившей острый инфаркт миокарда, важным компонентом в лечении.
Выводы
- Неинвазивная вентиляция легких хорошо переносится пациентами с ОИМ, осложненным острой левожелудочковой недостаточностью.
- Под влиянием NIPPV у этих пациентов происходило достоверное снижение гидростатического легочного капиллярного давления без угнетения насосной функции сердца.
- Неинвазивная вентиляция легких позволяла достоверно уменьшить степень гипоксемии, снизить процент шунтирования крови в легких без увеличения фракции вдыхаемого кислорода.
- На фоне неинвазивной вентиляции происходило быстрое клиническое улучшение состояния пациентов за счет купирования или уменьшения степени отека легких.
Литература:
1. Голиков А.П. Достижения и перспективы научных исследований в области неотложной кардиологии. Кардиология. Том 41. 09. 2001. стр. 47–50.
2. Ole Siggaard–Andersen, Niels Fogh–Andersen, Ivar H.Gothen, Vagn Hojkjaer Larsen //Oxygen status of arterial and mixed venous blood.–Critical Care Medicine.–1995.vol.25.№7.
3. Frank. N. R.. Lyons, H. A.. Siebens. A. A., and Nealon. T. F.: Pulmonary compliance in patients with cardiac disease. Am. J. Med. 22:516, 1957;
4. Wood, T. E., McLeod, P., Anthonisen, N. R., and Macklem. P. T.: Mechanics of breathing in mitral stenosis. Am. Rev. Resp. Dis. 104:52, 1971.
5. Saxton,G.A., Jr., Rabinowitz, M., Dexter, L., and Haynes, F.: The relationship of pulmonary compliance to pulmonary vascular pressures in patients with heart disease. J. Clin. Invest. 35:611, 1965.
6. Collins J. V., Clark. T. J. H., and Brown D. J. Airway function in healthy subjects and in patients with left heart disease. Clin. Sci. Molec. Med. 49:217, 1975.
7. Marshall R., Mclroy M. B., and Christie R. V.: The work of breathing in mitral stenosis. Clin. Sci. 13:137, 1954.
8. Perel A., Pizov R. Cardiovascular effects of mechanical ventilation. In: Mechanical ventilatory support. Perel A., Stok M.Ch. ( Ed.), Baltimore, Williams & Williams , 1994, 308.
9. Collins J. V., Clark. T. J. H., and Brown D. J. Airway function in healthy subjects and in patients with left heart disease. Clin. Sci. Molec. Med. 49:217, 1975.
10. Raine, J., and Bishop, J. M.: The distribution of alveolar ventilation in mitral stenosis at rest and after exercise. Clin. Sci. 24:63, 1963.
11. James, A. E., Jr., Cooper, M., White, R. I.,and Wagner, H. N., Jr.: Perfusion changes on lungs in patients with congestive heart taillires. Radiology 100:99, 1971.
12. Giuntini, C., Mariani, M., Barsotti, A., Fazio, F., and Santolicandro. A.,: Factors affecting regional pulmonary blood flow in left heart valvular disease. Am. J. Med. 57:421, 1974.
13. Pain, M. C. F., Bucens, D., Cade, J. F., and Sloman, .J. G.: Regional lung function in patients with mitral stenosis. Aust. N.Z. J. Med. :228, 1972.
14. Wasim A.Haque, M.D., Joohn Boehmer, Barry S. Clemson, Urs A. Hemodinamic Effects of Supplemental Oxygen Administration in Congestive Heart Failure. JACC Vol.27, №2 February 1996,353–357.
Как распознать проблему?
Гипоксемия представлена рядом симптомов, на которые обязательно следует обращать внимание, чтобы вовремя обратиться к врачу. Ведь недостаток кислорода может оказаться крайне опасным состоянием, которое ведет к разбалансировке организма в целом.
Итак, на гипоксемию укажут:
- учащение сердцебиения и дыхания;
- сонливость;
- изменение цвета кожных покровов в сторону побледнения;
- слабость в целом;
- головокружения.
Если проигнорировать подобные сигналы от организма, могут развиться более поздние проявления, чреватые серьезными осложнениями. Например, сбои в работе сердца, развитие сильной отечности, проблемы с работой мозга, так как он недополучает питания. Также кожа может приобрести синюшный оттенок. Человек может отмечать у себя тревожность, забывчивость, проблемы со сном. В числе потенциальных осложнений называют снижение давления, инсультные состояния, риски развития отека легких, судорожные эффекты, сбои сердечного ритма.
Клинические симптомы
Коварство болезни в том, что она себя проявляет далеко не сразу. В самом начале, когда организм еще активно борется, появляется:
- Небольшая тахикардия
- Кожа становится слегка бледной
- АД повышается на несколько позиций
Если меры не приняты, болезнь начинает прогрессировать. И тогда появляются ее поздние признаки:
- Цианоз, то есть выраженная синюшность кожи, поначалу на мочках ушей, вокруг зоны губ и кончиков пальцев, а потом и по всему телу
- Пот становится очень липким и холодным
- Пациента тревожат стойкие головокружения
- Двигательное беспокойство, которое сменяется ступором
- Серьезные нарушения неврологического характера
Исход зависит от степени тяжести болезни, от уже имеющихся патологий, а главное — от своевременной терапии. Если гипоксемия острая, прогноз ее весьма неблагоприятный. Перечень осложнений включает:
- Тяжелые аритмии, быстрое падение АД, существенное снижение сократительной способности мышцы сердца
- Инсульты и энцефалопатия
- Одышка, сбои в дыхательном ритме, отеки легких
Как выявить проблему?
Для выявления проблем с сердцем следует пройти тщательное обследование у специалиста. Он соберет анамнез и проведет осмотр. Также для проверки уровня кислорода в крови рекомендуют использовать пульсоксиметрию — сегодня не проблема ее осуществить даже в домашних условиях с использованием портативного прибора. Кроме того, назначаются рентген легких и УЗИ сердца для исключения патологий, которые могут приводить к состоянию гипоксемии. Рекомендуется сдать и анализ крови на предмет достаточного количества гемоглобина и на отсутствие анемии.
Как часто нужно проверять сатурацию здоровым людям? Подробнее
Кислородное голодание у новорожденных
У новорожденных во сне также иногда отмечаются нарушения ритма дыхания и кратковременные апноэ. В легких случаях пауза длится от 10 до 15 сек., а затем ребенок начинает дышать самостоятельно. В более тяжелых ситуациях дыхание отсутствует более 20 секунд, что очень опасно для жизни младенца.
В тяжелых случаях признаками ночного апноэ у детей являются синюшность кожи, губ и ногтей; эти симптомы связаны с ухудшением сердечной деятельности. Повторяющиеся продолжительные эпизоды апноэ приводят к задержке умственного развития. Нарушение угрожает повышением риска синдрома внезапной смерти новорожденных, поэтому требует немедленного лечения.
Лечение гипоксемии
Терапия данного состояния зависит от первопричины — ведь сначала надо справиться именно с ней. Также при необходимости может быть назначена специализированная терапия, направленная на восстановление окислительно-восстановительных реакций в организме, на разжижение крови при необходимости, на снижение давления в соответствующем круге кровообращения и т. д. Естественно, выполняется она исключительно по назначению врача на основании имеющихся симптомов и после оценки состояния больного. Иногда подключают дополнительно кислородотерапию.
Профилактические мероприятия
Есть и ряд профилактических мер, которые позволят снизить риски развития гипоксемии и не допустит развития серьезных осложнений. При этом они довольно просты и доступны всем желающим. Итак, в списке профилактических мер:
- прогулки на свежем воздухе каждый день;
- физическая активность, которая должна быть умеренной;
- практика дыхательной гимнастики (по согласованию с врачом);
- использование витаминов и минералов в своем рационе;
- своевременные осмотры у специалистов на предмет выявления рисков развития сердечно-сосудистых и легочных заболеваний;
- отказ от вредных привычек.
Врачи отмечают, что гипоксемия — состояние предотвратимое. Главное — не игнорировать сигналы от организма и правильно выстраивать свой ежедневный график.
Имеются противопоказания, необходимо проконсультироваться с врачом