Классификация внутренних кровотечений
Все внутренние кровотечения можно разделить на несколько групп по различным признакам:
- по причине возникновения они делятся на механические (возникают из-за повреждений сосудов при травмах), аррозивные (вызванные повреждениями сосудистых стенок из-за некрозов, а также прорастания или распада опухолей) и диапедезные (их возникновение связано с повышением проницаемости стенок мелких сосудов, вызванных цингой, сепсисом и рядом других причин);
- по характеру поврежденного сосуда – в зависимости от того, из какого сосуда изливается кровь, внутреннее кровотечение может быть артериальным, венозным, капиллярным либо смешанным;
- по объему кровопотери специалисты выделяют легкие кровотечения (потеря до 10-15% от объема циркулирующей крови или до 500 мл), средние (от 16 до 20% ОЦК, от 500 до 1000 мл), тяжелые (от 21 до 30% ОЦК, от 1000 до 1500 мл), массивные (более 30% ОЦК, от 1500 мл). Кровотечение объемом более 2500-3000мл, то есть от 50-60% ОЦК, является смертельным.
Также внутренние кровотечения могут классифицироваться по локализации, месту скопления излившейся крови, наличию или отсутствию явных признаков кровотечения, времени возникновения.
Точное определение того, к какому типу относится кровотечение, значительно упрощает его лечение.
О заболевании
Желудочно-кишечное кровотечение является крайне опасным признаком. Речь идет об истечении крови, которая выходит из поврежденных сосудов и попадает в органы желудочно-кишечного тракта. Кровотечение считается осложнением при воспалительных и хронических заболеваниях. Нередко бывает вызвано алкогольной и наркотической интоксикацией организма.
Источниками кровоизлияния называют желудок, кишечник, пищевод. Болезнь является такой же распространенной, как и аппендицит. Нередко это явление возникает как осложнение при язве двенадцатиперстной кишки, при хроническом гастрите, при появлении новообразований.
Диагностировать желудочно-кишечное кровотечение советуем в медицинском учреждении „КДС Клиник”. Все обследования проводятся с помощью современного технического оборудования и с использованием инновационных методик. Болезнь будет диагностирована даже на ранней стадии.
Ректороманоскопия (ректоскопия)
По необходимости проводится обследование прямой кишки. Ректороманоскопия (ректоскопия) — метод эндоскопического обследования прямой кишки и дистального отдела сигмовидной кишки путем осмотра их внутренней поверхности с помощью ректороманоскопа, введенного через задний проход.
Ректороманоскопия — наиболее точное и достоверное исследование прямой кишки и нижнего отдела сигмовидной кишки. В практике колопроктолога ректороманоскопия — обязательный компонент каждого проктологического исследования. Обследование позволяет визуально оценить внутреннюю поверхность прямой и дистальной трети сигмовидной кишки до уровня 20—35 см от заднего прохода.
Симптомы внутреннего кровотечения желудочно-кишечного тракта
При внутреннем кровотечении желудочно-кишечного тракта больного тревожат болезненные ощущения. Выделяют такие признаки кишечного кровотечения:
- тошнота и рвота;
Вне зависимости от приема пищи больной ощущает ком в горле, его тревожит тошнота. Наблюдается рвота коричневого цвета. Иногда в рвоте обнаруживают примеси крови. Это связано с тем, что кровь взаимодействует с соляной кислотой. При появлении кровяных сгустков стоит немедленно обратиться к врачу.
- нарушение стула;
Возникают диарея либо запор, сопровождающиеся метеоризмом. Наблюдается вздутие живота, коликообразные боли в кишечнике после приема пищи. При геморрагии стул является дегтеобразным. Имеет вид мелены.
- общая слабость;
На протяжении дня пациент ощущает слабость организма. Спадает температура до 35.0.
- нарушения со стороны сердечно-сосудистой системы;
Появляется тахикардия, повышается артериальное давление. Сопутствующими симптомами является головокружение, бледность лица, мигрень.
- обморочное состояние;
В критичных случаях больной теряет сознание из-за недостатка кислорода. Появляется холодный пот, тахикардия.
При желудочном кровотечении появляются и другие симптомы. Среди них шум в ушах, асцит, отрыжка, дисфагия.
Физическое обследование
Физическое обследование
Гастроэнтеролог начинает осмотр с головы — внимательно осматривает нос, рот и горло, поскольку иногда причина кровотечения может быть локализована.
Далее выявляются с
имптомы анемии и гиповолемии. У пациентаопределяется частота сердечных сокращений и артериальное давление. Плохой симптом — ускорение сердечного ритма и падение артериального давления (>10 мм рт. ст.). Ортостатическая гипотензия предполагает быструю или сильную кровопотерю.
Другие признаки, которые могут указывать на значительную кровопотерю, включают:
- прохладную кожу;
- олигурию;
- нарушения сознания.
Пациенты с анемией чувствуют слабость, головокружение, видят пятна перед глазами, у них возникают боли в груди, возможны или обмороки. Выраженность этих симптомов зависит от количества потерянной крови и скорости кровотечения.
Также важно тщательно осмотреть тело больного на наличие симптомов хронического заболевания печени. На патологическое состояние печени указывают ряд специфических симптомов:
- наличие сосудистых звездочек на коже груди
- гинекомастия;
- потеря подмышечных и лобковых волос;
- пожелтение кожных покровов;
- ладонная эритема;
- увеличение селезенки;
- асцит;
- отек голеней;
- тремор рук.
Причины желудочного кровотечения
Желудочное кровотечение является осложнением при различных хронических и воспалительных заболеваниях. Кровоизлияние, или другими словами геморрагия, часто бывает вызвано язвой двенадцатиперстной кишки. При отсутствии лечения воспалительный процесс слизистой оболочки желудка приводит к открытию кровотечения.
Причиной желудочного кровотечения называют появление доброкачественных или злокачественных новообразований. Увеличенное давление в кишечнике приводит к нарушениям желудочно-кишечного тракта, в том числе и к кровотечению внутренних органов.
Грыжи пищеводного отверстия, как и опухоли, сопровождаются кровоизлиянием и приводят к летальному исходу при отсутствии диагностики. Патология может быть вызвана с язвенным колитом, с геморроем, с анальными трещинами. Возникает на фоне цирроза печени, дисбактериоза, панкреатита. К кровотечению также приводят такие заболевания, как гепатит В, С, тромбоз вен, гипертензия.
Кровотечение открывается при передавливании вен новообразованиями и рубцами. Причиной желудочного кровотечения может стать повреждение сосудов, варикозное расширение вен желудка и кишечника, красная волчанка, авитаминоз и пониженный иммунитет. Эта патология нередко возникает при нарушениях кровообращения. Например, гемофилия, острый и хронический лейкоз, гипопротромбинемия. Также кровотечение спровоцировано чрезмерным приемом аспирина, алкогольной или наркотической интоксикацией, передозировкой лекарственными препаратами и химическими средствами. Повлиять на такую симптоматику может депрессия, постоянное эмоциональное напряжение.
Желудочное кровотечение обусловлено нарушениями сосудом. Речь идет об эрозии, о тромбозе и разрыве капилляров. Причиной называют изменение в системе гемостаза, когда нарушается свертываемость крови.
Симптомы новообразований
На запущенные неопластические заболевания указывают:
- недостаточная масса тела;
- увеличенная, твердая печень с бугристой структурой;
- пальпируемая опухоль в брюшной полости;
- увеличенные и твердые лимфатические узлы.
Прочие симптомы:
- Подкожная эмфизема у пациента с непрекращающейся рвотой, свидетельствует о синдроме Бурхаве (перфорация пищевода). Необходима оперативная консультация хирурга.
- Телеангиэктазии на слизистых оболочках могут указывать на болезнь Рандю-Ослера-Вебера.
Лечение желудочного кровотечения
Лечение желудочного кровотечения зависит от состояния пациента и от запущенности проблемы. Пациента срочно госпитализируют в стационар. Далее медицинский работник выясняет, где расположена локализация кровоизлияния, причина и интенсивность кровотечения.
Больному проводят инфузионную и гемотрансфузионную терапию, которая останавливает кровотечение и нормализует состояние. Медикаментозное лечение эффективно лишь в том случае, если речь идет о геморрагии, которая развивается в связи с проблемами гемостаза.
Если наблюдается варикозное расширение вен желудка, то проводится легирование нарушенных сосудов. Гастродуоденальное кровотечение останавливают с помощью эндоскопа. При раковых новообразованиях и сердечной недостаточности требуется срочное оперативное вмешательство.
Если к развитию кровотечения привела язва двенадцатиперстной кишки, то потребуется оперативное вмешательство. Кровоточащая рана прошивается, далее проводится резекция желудка. При язвенном колите проводится субтотальная резекция толстой кишки.
После проведения операции пациенту приписывают медикаментозное лечение, физиотерапевтические процедуры, постельный режим. Прогноз после лечения зависит от состояния больного, от его возраста. В большинстве случаев состояние нормализуется через несколько дней, если медицинская помощь была оказана вовремя.
Пероксидазный тест на подтверждение наличия гваякола
Это наиболее часто используемый анализ крови в стуле. Доступный тест называется Hemoccult. В этом исследовании образец стула распределяется по пропитанной гваяколом картонной коробке, которая, если стул содержит гем, становится синей (гем вызывает реакцию, схожую с пероксидазой). Чем больше крови в стуле, тем выше вероятность положительного результата.
Тест Hemoccult дает положительный результат в 50% случаев, когда в течение суток в ЖКТ поступает 10 мл крови. При физиологических условиях в норме в течение суток в просвет ЖКТ экстравазируется 0,5-1,5 мл крови .
Чувствительность первого теста оценивается примерно в 30%. Выполнение 3 тестов, (что является стандартом) увеличивает достоверность до 92%. Ложноотрицательные результаты особенно часто встречаются у людей, принимающих препараты или пищу с высоким содержанием витамина С.
Сравнительно часто тест дает ложноположительные результаты при потреблении большого количества красного мяса и продуктов с высоким содержанием пероксидазы (редька, редис, хрен). УПрием препаратов железа не дает ложноположительных результатов в исследование.
Как кровоточат сосуды
Кровотечение может быть легкой, средней и тяжелой степени. Его характер может быть:
- артериальным — сильным, струйным;
- венозным — кровопотеря происходит постепенно;
- капиллярным — незначительные выделения из-за повреждения мелких сосудов.
Сама проблема может быть стабильной/нестабильной, рецидивирующей. Кровоточить могут сосуды слизистой, подслизистого и межмышечного сплетения, а также расположенные вне органов ЖКТ.
Истечение может длиться как несколько часов, так и суток. В медицине различают:
- профузные кровопотери — пациент за 1-3 часа теряет более 1 л крови и нуждается в срочной медицинской помощи;
- острые — за 1-2 суток истекает менее 1 л, основные показатели жизнедеятельности пациента относительно стабильны;
- хронические — развиваются медленно, зачастую в течение нескольких недель или даже месяцев, интенсивность симптомов постепенно нарастает.
О видах геморрагических состояний
Подробно в медицине внутренний тип геморрагий не классифицируется. Если исходить из причины внутреннего кровотечения, существуют такие типы:
- Механический тип. Такое состояние бывает в случае травматизации сосудистых тканей, по которым течет кровь. Возникает из-за травм (часто бывает у мужчин) или из-за хирургической операции.
- Аррозивный тип геморрагий считается следствием некроза, затрагивающего сосудистую ткань или если прорастают и распадаются новообразованные структуры.
- Диапедезный тип. При данном состоянии сосудистая ткань не подвергается разрушению, но вследствие разных патологических процессов (геморрагические васкулитные изменения, фосфорное отравление и многие другие процессы) сильно проницаемой становится капиллярная сеть.
По типу сосудистой ткани существуют:
- Артериальный тип, где диагностируется деструкция артериального сосуда.
- Венозный тип, при котором повреждены вены.
- Капиллярный тип. Кровяная среда растекается равномерным образом из капиллярных сосудов. Если кровь изливается из разных органов, то это паренхиматозный вид геморрагий.
- Смешанный тип. Встречается при деструктивных изменениях венозных, артериальных и капиллярных сосудов.
Если учитывать локализацию, то существуют:
- Желудочные и кишечные виды геморрагий. Возможны вследствие язвенных процессов в желудке и двенадцатиперстной кишке, гастритных изменений, воспалений кишечника, также если потрескалась слизистая оболочка и имеются новообразованные структуры. Если наблюдаются геморрагии пищевода, то причина заключается в печеночной дисфункции. При геморрагиях кишечника или внутрибрюшинного кровотечения причина заключена в геморройных изменениях или прямокишечных трещинах.
- Геморрагии, локализованные в полостных пространствах плевры вследствие разорванных сосудистых тканей между ребрами (гемоторакс). Это состояние возникает при закрытом травмировании грудной клетки.
- Геморрагии, изливающиеся в перикард (околосердечная сумка), что сдавливает сердечную мышцу (гемиперикард). Если игнорировать это состояние, то оно способно проявляться недостаточностью сердца с последующим летальным исходом. Такая геморрагия может быть при механически поврежденной грудной клетке спереди, оперативном вмешательстве на сердечной мышце.
- Геморрагии внутрисуставные (гемартрозы). Зачастую проявляется данный вид кровотечений при повреждении суставных тканей (как правило, коленных суставов).
По локализации, где скапливается кровь, существуют:
- Геморрагии в полостях. Разделяются на кровотечение брюшной полости (при травмировании абдоминальной зоны, груди и разных органов), плевральной оболочки (если переломаны ребра), черепной коробки.
- Геморрагии внутри тканевых структур, где кровь накапливается в глубоких тканях, которые расслаиваются, что вызывает гематомные образования.
По величине кровопотери существуют:
- Легко выраженные геморрагии, где общие кровопотери имеют величину не больше 15% от общего объема кровяной циркуляции.
- Средне выраженные геморрагические состояния, где потеряно крови 20% от общего объема кровяной циркуляции.
- Тяжело выраженные кровотечения, где больной потерял примерно 1,5 литра крови
- Массивно проявленное геморрагическое состояние. Общий объем кровяной циркуляции уменьшен больше, чем на 30%.
- Смертельная кровопотеря наблюдается при уменьшении общего объема циркулирующей крови выше 60%.
Геморрагии могут протекать:
- Явно. Спустя определённое время кровь выходит во внешнюю среду через естественный тип отверстий больного.
- Скрыто. Основных симптоматических проявлений не наблюдается, возможно они проявляются слабо.
Учитывая временной промежуток, существуют:
- Первично выявленные кровопотери. Сигнализируют о себе после того, как сосудистая стенка разорвана.
- Вторично выявленные геморрагии. Наблюдаются спустя определенное время после спровоцировавшего их травматического фактора. Этот тип геморрагий разделяется на ранний, где проявления наступают через период от 1 до 3 дней из-за того, что вышел эмбол из поврежденной сосудистой ткани или был неверно наложен шов. Поздние вторично выявленные геморрагии проявляются спустя трехсуточный период после того, как повредился сосуд в результате присоединения инфекции к ране.
Общие правила первой помощи при кровотечении
Если пострадавший потерял значительную часть крови, постарайтесь уложить его и приподнять ему ноги.
Нельзя прикасаться руками к ране и удалять из нее осколки стекла.
При попадании в рану песка и ржавчины, не стоит промывать повреждение, так как это усилит кровотечение.
При загрязнении раны нужно осторожно удалить грязь в направлении от раны, затем антисептиком обработать очищенные края.
При обрабатывании краев раны раствором йода не допускается попадание антисептика внутрь раны.
В зависимости от вида кровопотери постарайтесь остановить кровь с помощью жгута, закрутки или пережатия поврежденного сосуда.
Первая помощь при капиллярном кровотечении
Кровотечение из капилляров не сопровождается большой кровопотерей и сравнительно быстро останавливается. Признак повреждения капилляров — появление на ране несильной струйки крови.
В первую помощь при данном кровотечении входит обработка спиртовым антисептиком (йодом) краев раны, на которую накладывают асептическую марлевую повязку. Обратите внимание, чтобы повязка не была тугой. Обычно при капиллярном кровотечении нет необходимости обращаться в больницу, исключение составляют ситуации, когда повреждения обширны.
1 Первая помощь при кровотечении
2 Первая помощь при кровотечении
3 Первая помощь при кровотечении
Первая помощь при венозном кровотечении
Признак венозного кровотечения — быстро вытекающая темная кровь. Течение ее равномерно, без фонтанирования и пульсации.
При венозном кровотечении могут появиться кровяные сгустки, удалять их нельзя, так как в этом случае потеря крови может усилиться.
Для остановки кровотечения нужно наложить на рану давящую асептическую повязку. При продолжении кровопотери необходимо провести наложение жгута ниже поврежденного места. Чтобы меньше травмировать мягкие ткани и кожу, на них (под жгут) кладут мягкую прокладку. Необходимо сделать записку с указанием времени наложения жгута. Максимальное время ношения жгута — 2 часа в теплое время и 1 час при минусовой температуре. Дольше этого времени жгут держать нельзя, иначе начнется отмирание обескровленных тканей. При отсутствии жгута можно сделать закрутки из подручных средств: бинт, пояс, полотенце, кусок ткани с применением ручки и короткой палки. Временные рамки закруток такие же. Без назначения врача старайтесь ни использовать никакие кровоостанавливающие препараты.
Первая помощь при артериальном кровотечении
Артериальное кровотечение является одним из самых опасных. Главный признак повреждения артерии — кровь ярко-алого цвета, вытекающая пульсирующей струей и с большой скоростью. В случае повреждения крупных артерий кровь начинает бить прерывисто, фонтаном.
Первая помощь при данном кровотечении заключается в наложении кровоостанавливающего жгута выше уровня раны. Также можно применять закрутку. Временные ограничения — те же.
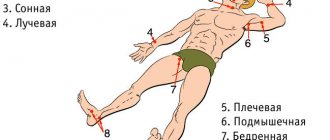
При отсутствии жгута или закрутки можно остановить кровотечение, прижав пальцем артерию выше поврежденного участка, т.е. в точке пульсации.
В случае возникновения кровотечения из плечевой, локтевой, бедренной или подколенной артерии можно зафиксировать максимально согнутую руку или ногу в приподнятом положении.
Острые кровотечения из органов пищеварительного тракта
При первых признаках кровотечения из пищеварительного тракта больного следует срочно госпитализировать в хирургическую клинику, все лечебные мероприятия начинаются как можно раньше и проводятся одновременно с диагностическими. От оперативности, четкости, слаженности действий медперсонала на всех этапах оказания медицинской помощи (вызов врача, транспортировка в больницу, оформление медицинской документации, доставка в хирургическое отделение, определение группы крови и резус-совместимости, другие лабораторные, диагностические и лечебные мероприятия) во многом зависит судьба больного. Ни в коем случае нельзя ждать, что кровотечение может остановиться и больше не повториться — это грубейшая врачебная ошибка.
Прибыв к больному, врач быстро собирает анамнез и анализирует основные жалобы (со слов больного или родственников), быстро проводит общий осмотр, исследует пульс, определяет частоту сердечных сокращений и дыхания, организует транспортировку больного (через службу скорой помощи, а если это невозможно, например в связи с удаленностью от городского центра, то с помощью имеющихся средств — автомашины, гужевого транспорта и т. д.). Попутно, выполняя все эти действия, следует выяснить наличие у больного каких-либо медицинских документов — выписки из истории болезни, результатов проводимых ранее исследований, данных о группе крови (справка или штамп в паспорте) и т. д., которые могут быть полезными для установления диагноза и дальнейшего лечения. Небольшое количество рвотных (при кровавой рвоте) и/или каловых масс (при меле не) следует отправить в больницу для исследования на содержание в них крови.
Ситуации, с которыми может встретиться врач, предполагая у пациента кровотечение из пищеварительного тракта, могут быть крайне разнообразными (при вызове к больному на дом, в транспорте, на рабочем месте, на улице, в далеком поселке и т. д.), поэтому дать четкие конкретные рекомендации для каждого случая вряд ли возможно. Однако во всех случаях врач должен попытаться подтвердить предположение о кровотечении, хотя бы приблизительно определить его тяжесть и направить больного в лечебное учреждение, где имеются условия для проведения необходимых диагностических и лечебных мероприятий.
При подозрении на острое кровотечение из пищеварительного тракта врач должен решить на разных этапах — от момента прихода к больному до госпитализации и в процессе неотложного обследования и начала проведения первых лечебных мероприятий — следующие неотложные вопросы (и чем раньше, тем лучше).
- Подтвердить, что действительно было кровотечение из пищеварительного тракта. Это необходимо в связи с тем, что возможно ошибочное толкование больными и окружающими некоторых симптомов. Например, характерная для желудочного кровотечения рвота типа «кофейной гущи» может быть в действительности рвотой после приема кофе или кофейных напитков, а черный стул, напоминающий мелену, может быть после употребления в пищу свеклы, приема внутрь карболена, препаратов, содержащих соли висмута (викалин, ви-каир, де-нол), железо (ферролекс, ферроградумет) и т. д. Если наличие кровотечения подтверждается, больного необходимо срочно госпитализировать в хирургическое отделение больницы, для проведения необходимого диагностического обследования и лечения.
- При кровотечении в брюшную полость (вследствие перфорации желудочной или дуоденальной язвы, стенки желчного пузыря при гнойном или гангренозном холецистите и т. д.) происходит излияние желудочного сока, желчи в полость брюшины с признаками ее раздражения и быстрым развитием перитонита с соответствующей клинической картиной.
- Установить место кровотечения (пищевод, желудок, двенадцатиперстная кишка и т. д.). Нередко уже на основании характерных клинических симптомов его удается ориентировочно определить (рвота алой кровью — кровотечение из пищевода, типа «кофейной гущи» — из желудка, стул типа «мелены» (in el en os — темный, черный) — кровотечение из желудка и тонкой кишки, проксимальных отделов толстой кишки; выделение чистой крови — при кровотечениях из дистальных ее отделов). Неотложное дообследование больного позволяет во многих случаях установить место кровотечения с большей уверенностью.
- Установить причину кровотечения (основное заболевание).
- Определить (хотя бы ориентировочно) степень кровопотери.
Считается, что острая кровопотеря (в течение нескольких минут или часов) не менее 500 мл крови сопровождается клиническими симптомами. Потеря 700-800 мл крови может проявляться кровавой рвотой (гематемезис) и/или меленой. Во многих случаях она возникает у больных с предварительно установленным диагнозом (язвенная болезнь, портальный цирроз печени с варикозным расширением эзофагокардиальных вен), обычно при нарастающих симптомах обострения заболевания, после разных нарушений режима и характера питания (прием острой раздражающей пищи, больших доз крепких алкогольных напитков) или физической нагрузки (подъем значительной тяжести и др.).
Клиническая картина острого кровотечения в просвет желудка или кишечника нередко достаточно характерна. Наиболее частыми являются два вида симптомов:
- выделение крови (свежей или измененной) со рвотой или испражнениями;
- сосудистый коллапс.
Нередко именно выделение крови со рвотными массами или со стулом пугает больного, заставляя думать о кровотечении из желудка или кишечника (особенно, если подобные симптомы у него были раньше или же он слышал о них) и обратиться к врачу.
При острых венозных пищеводно-желудочных кровотечениях (например, из варикозно-расширенных вен) выделяемая кровь темно-вишневого цвета. При желудочных кровотечениях у больных с сохраненной секрецией желудочного сока цвет крови в рвотных массах меняется: вследствие взаимодействия гема гемоглобина с соляной (хлористоводородной) кислотой образуется солянокислый гематин, имеющий коричневый цвет; рвотные массы приобретают вид кофейной гущи. При остром гастродуоденальном кровотечении, возникшем на фоне ахлоргидрии из артериального сосуда слизистой оболочки желудка или двенадцатиперстной кишки, рвотные массы содержат свежую алую неизмененную кровь.
Кровотечение из двенадцатиперстной кишки (например, при язвенной болезни), как и из других отделов тонкой кишки, проявляется черным стулом — меленой или дегтеобразным стулом. Это происходит вследствие постепенного образования из гемоглобина (под влиянием пищеварительных ферментов по мере продвижения излившейся крови по кишечнику) сернистого железа, имеющего черный цвет. Следует иметь в виду, что мелена может проявляться и при кровотечениях из пищевода и желудка при отсутствии рвоты или вследствие того, что не вся кровь вместе со рвотными массами выделилась наружу, а часть ее поступила в кишечник. Следует также помнить, что при очень обильных профузных кровотечениях из верхнего отдела кишечника кровь, быстро продвигаясь по нему (при поступлении больших количеств крови в кишечник резко усиливается его перистальтика), может выделяться с испражнениями и в неизмененном виде. Следовательно, появление мелены очень важно для диагностики внутреннего кровотечения. Необходимо также помнить, что кровавая рвота и мелена возникают только через некоторое время после начала кровотечения: первым симптомом может быть сосудистый коллапс.
Следует иметь в виду, что за пищеводно-желудочное кровотечение иногда ошибочно принимают легочное (при котором часть выкашливаемой крови может заглатьшаться и затем со рвотой в измененном виде типа «кофейной гущи» выделяться наружу), а за кишечное — кровотечение у женщин из матки. Дифференциальную диагностику следует также проводить с острыми кровотечениями в брюшную полость (при разрыве печени, селезенки, внематочной беременности и т. д.), когда ведущей является клиническая картина внезапно развивающегося коллапса у больного с патологией пищеварительного тракта (пептическая язва, дивертикул, опухоль и т. д.). Нужно помнить, что при кровотечениях из желудочно-кишечного тракта обычно проходит некоторое время, хотя и относительно небольшое, прежде чем кровь будет выделяться во внешнюю среду.
Вторым проявлением острого массивного кровотечения является сосудистый коллапс (падение артериального давления, общая слабость, нитевидный пульс, тахикардия, бледность кожных покровов и др.).
При остром кровотечении больные ощущают внезапную слабость, головокружение, сухость во рту, о перед глазами, шум в ушах, сердцебиение, поташнивание, сонливость. Вначале они несколько возбуждены, затем наступает обморок или коллаптоидное состояние» Характерна резкая, в ряде случаев «мертвенная» бледность лица больного, кожа его покрыта холодным липким потом. Определяются тахикардия, тахипноэ; крылья носа участвуют в акте вдоха.
Общее состояние больного определяется не только степенью кровопотери, но и ее скоростью. Так, быстро развившееся кровотечение (часы, дни) с потерей 1/3-1/4общего объема крови может грозить больному гибелью; относительно медленное (недели, месяцы) кровотечение, даже при потере общего объема крови при условии его остановки, может закончиться благополучно.
Иногда даже беглый осмотр позволяет заподозрить основное заболевание, которое могло быть источником кровотечений. Так, желтушное окрашивание кожи и слизистых оболочек, кожные расчесы, известные «печеночные стигматы» позволяют заподозрить цирроз печени и кровотечение из варикозно-расширенных вен пищевода (следует иметь в виду, что при циррозе печени в 10- 25 % случаев возникают так называемые гепатогенные гастродуо-денальные язвы, которые также могут быть источником кровотечения). Если пациент истощен, а его кожа имеет землисто-серую окраску, можно предположить наличие злокачественного новообразования пищеварительного тракта. При любой локализации опухоли может возникнуть кровотечение вследствие прорастания опухолью крупного сосуда. Отмечено, что при опухолях слепой кишки и восходящего отдела тонкой кишки кровотечения и анемия возникают чаще, чем при поражениях злокачественной опухолью других ее отделов.
Для распознавания источника острых кровотечений из пищевода, желудка и двенадцатиперстной кишки (обычно уже при поступлении больного в стационар) осуществляют неотложное рентгенологическое и эндоскопическое исследования. При подозрении на острое кровотечение из толстой кишки применяют ректоро-маносигмоидоскопию и колоноскопию (не следует забывать об осмотре анальной области и пальцевом исследовании прямой кишки, так как источником достаточно сильного кровотечения могут быть, например, геморрой или кровоточащая опухоль прямой кишки). Диагностическую эндоскопию таким больным следует проводить в ранние сроки, а не выжидать остановки кровотечения. Трагедией этих больных может явиться то, что эндоскопия откладывается, а консервативная терапия без точного установления источника кровотечения малоэффективна. Кроме того, незначительное на первых порах кровотечение может в дальнейшем стать профузным и поставить под угрозу жизнь больного.
В настоящее время проводимое на высоте кровотечения эндоскопическое исследование может преследовать не только диагностические, но и лечебные цели — инъекции склерозирующих веществ в варикозно-расширенные вены пищевода, непосредственное применение гемостатических и коагулирующих веществ на кровоточащий участок слизистой оболочки, язвы и пр., электрокоагуляции, прижигание лазерным излучением. При множественных поражениях благодаря эндоскопии можно определить истинные источники кровотечения.
В отдельных диагностически сложных случаях выявить истинный источник профузного кровотечения из пищеварительного тракта при наличии нескольких потенциально возможных источников геморрагии позволяет метод артериографии.
Однако, несмотря на применение самых совершенных диагностических методов, у ряда больных причина кровотечения из желудочно-кишечного тракта остается невыясненной. Причину гастродуоденального кровотечения при рентгенологическом и даже эндоскопическом исследовании, по данным различных авторов, не удается определить в 10-15 % случаев (эти показатели значительно лучше, чем 15-20 лет назад).
По данным некоторых авторов, у больных с потенциально возможными источниками кровотечения в 10-25 % случаев в действительности были выявлены другие его причины.
Диагностическая лапаротомия не всегда позволяет выяснить источник кровотечения. В ряде случаев источник кровотечения не обнаруживается даже на вскрытии. Кровотечения невыясненной этиологии наблюдаются в 6,5-13 % а по некоторым данным — в 25 % случаев.
Острые кровотечения могут протекать по-разному. В связи с этим выделяют:
- острые кровотечения однократные, кратковременные (минуты, часы);
- продолженные (от 1 до 3 дней); 3) длительные (3-7 дней);
- рецидивирующие (1-7 сут), внешне проявляющиеся двумя или более острыми эпизодами кровопо-тери. Особо тяжелое острое кровотечение, сопровождающееся массивной кровопотерей, обозначают как профузное.
Существует много классификаций степени тяжести острой кровопотери. Довольно распространенной является классификация, согласно которой различают 4 степени тяжести кровотечения.
При первой степени тяжести кровотечение необильное, сопровождается лишь незначительными гемодинамическими сдвигами (артериальное давление в пределах нормы, пульс несколько учащен), общее состояние больного удовлетворительное, но может наблюдаться кратковременная потеря сознания. Содержание гемоглобина не ниже 100 г/л, гематокрит (гематокритное число) выше 30, дефицит объема циркулирующей крови (ОЦК) — не более 5 %.
При второй степени тяжести кровотечения общее состояние больных средней тяжести, отмечается бледность кожных покровов и видимых слизистых оболочек, артериальное давление падает до 90 мм рт. ст., содержание гемоглобина — до 85 г/л, гематокрит — до 30, дефицит объема циркулирующей крови (ОЦК) достигает 15%.
При третьей степени тяжести кровотечения состояние больного тяжелое, наблюдаются выраженные гемодинамические сдвиги: кожные покровы бледные, покрыты холодным потом, больной зевает, испытывает жажду, возникают обморочные состояния, пульс нитевидный, артериальное давление падает до 60 мм рт. ст., гемоглобин — до 50 г/л, гематокрит — ниже 30, дефицит ОЦК — 30%.
При четвертой степени тяжести состояние больного крайне тяжелое; наблюдается картина коллапса, пульс не определяется, содержание гемоглобина ниже 50 г/л, дефицит ОЦК превышает 30 %.
Следует отметить, что разные авторы при оценке тяжести кровопотери ориентируются на различные симптомы (степени снижения гемоглобина, содержание эритроцитов в единице объема крови, гематокрит, ОЦК, некоторые клинические критерии). Кроме того, учет и сопоставление целого ряда показателей, которые не всегда изменяются строго параллельно, затрудняют четкую ориентировку в оценке степени кровопотери — этого важнейшего показателя состояния больного, определяющего характер и очередность неотложных лечебных мероприятий и прогноз. К тому же показатели красной крови в единице объема в первые часы и сутки обычно не меняются (теряется кровь — возникает олигемия), поэтому нельзя ориентироваться на содержание в крови гемоглобина, эритроцитов и показатели гематокрита как раз в наиболее ответственный период — во время кровопотери и в ближайшие часы после нее. Для оценки степени кровопотери большое значение в этот период может иметь определение общего ОЦК, например, с использованием раствора поливинилового алкоголя или полиглюкина, а также плазмы и эритроцитной массы с помощью эритроцитов. Определение ОЦК важно при одновременном учете потери глобулярной массы, или «глобулярного объема» (ГО, т. е. общего объема потери эритроцитов), так как ОЦК сравнительно быстро восстанавливается за счет поступления в кровь тканевой жидкости, а потеря эритроцитов восстанавливается значительно медленнее; поэтому в первые часы после кровотечения дефицит ОЦК тоже не очень точно отражает общее состояние больного.
На практике, определяя степень кровопотери, обычно пользуются довольно простым методом Альговера, позволяющим определять соотношение частоты пульса и систолического давления («шоковый индекс»). При шоковом индексе 0,5 потеря крови составляет 15 %, при индексе около 1 — 30 %, при индексе 2 — до 70 %. При этом обязательно учитываются клиническая картина и общее состояние больного.
На практике целесообразнее, удобнее и проще выделять 3 степени тяжести острого кровотечения:
- I — с кровопотерей до 1-1,5 л крови и соответствующими клиническими и лабораторными изменениями, дефицитом ОЦК до 20%;
- II — с кровопотерей от 1,5 до 2,5 л крови и дефицитом ОЦК до 20-40 %;
- III — с кровопотерей в 2,5-3 л и более и дефицитом ОЦК до 40-70 %.
Очень ориентировочно можно считать, что I степень кровопотери не угрожает жизни больного (при условии остановки кровотечения), при II степени угроза для жизни пациента весьма значительна, необходимы адекватные лечебные мероприятия (см. ниже), при III степени тяжести кровопотери без лечения угроза для жизни очень велика, и даже при своевременно предпринятом комплексном лечении летальность может составлять 20-30 % и более.
Такая классификация позволяет врачу быстро ориентироваться в степени кровопотери и соответственно проводить необходимые мероприятия. Следует помнить, что тяжесть состояния больного определяется:
- степенью кровопотери;
- его остротой;
- исходным состоянием больного, зависящим от тяжести и характера заболевания, вызвавшего кровопотерю, а также от сопутствующих заболеваний (хронические заболевания сердца или легких, осложнившиеся недостаточностью кровообращения, почечная недостаточность и т. д.) и общего физического развития и реактивности организма больного.
Различают три стадии патологических и компенсаторных изменений, возникающих во время кровотечения и сразу после него:
- олигемия, сопровождающаяся рефлекторным спазмом сосудов и выходом крови в кровеносное русло из депо. В этот период (12-24 ч) количество гемоглобина и эритроцитов в единице объема крови не меняется, следовательно, эти показатели не могут быть значимыми в диагностике кровотечения и оценке его тяжести (однако уже в первые часы начинается и постепенно усиливается процесс поступления межклеточной — тканевой — жидкости в кровяное русло);
- гидремия (гемодилюция), возникающая на 2-3-й день вследствие притока тканевой жидкости в сосудистое русло; содержание гемоглобина и эритроцитов в единице объема крови пропорционально снижается (цветовой показатель остается в пределах нормы — 0,8-1);
- период резкой активизации эритропоэза (начиная с 3-4-го дня): в периферической крови появляются ретикулоциты; если исчерпываются запасы железа в организме, анемия становится гипохромной.
При острых кровотечениях из пищеварительного тракта прогноз всегда серьезный, так как от первых проявлений кровотечения до выявления источника и принятия радикальных (хирургических) мер для его остановки нередко требуется довольно много времени. Кроме того, всегда нет полной уверенности в томо что кровотечение прекратилось и не повторится вновь. Считается, например, что при тяжелых гастродуоденальных язвенных кровотечениях приблизительно 1/2- 1/3 больных погибают (не удается вследствие резкой кровопотери срочно госпитализировать больного, быстро выяснить причины кровотечения и остановить его и т. д.). Следует помнить, что при многих заболеваниях пищеварительной системы возможны рецидивы острого кровотечения.
Больного с острым кровотечением из пищеварительного тракта или с подозрением на таковое необходимо срочно госпитализировать в хирургический стационар.
Транспортировать больного лучше в горизонтальном положении, чтобы вследствие олигемии не страдало мозговое кровообращение; для предотвращения аспирации рвотных масс необходимо повернуть голову больного в боковое положение; необходимо следить, чтобы не западал язык, и периодически очищать полость рта марлевыми тампонами или прополаскивать холодной водой. Обычно рекомендуется холод на область живота (обычная резиновая грелка, прочный целлофановый пакет или бутылка, заполненные кусочками льда, снегом или холодной водой). Доставлять больного в машину нужно на носилках, а из машины в больницу — на каталке. Не следует позволять больному идти самому, так как физическое напряжение может усилить кровотечение; кроме того, из-за сильной кровопотери у больного в вертикальном положении может усугубиться ишемия мозга и возникнуть обморочное или даже коматозное состояние и, наконец, вследствие сильной слабости больной может упасть и получить травму.
Лечебные мероприятия определяются степенью и скоростью кровопотери, возможностью выявить источник кровотечения, наличием и характером сопутствующих заболеваний. Практически во всех случаях лечебные мероприятия обычно преследуют следующие основные цели:
- остановка кровотечения;
- борьба с олигемией путем заместительной терапии (возмещение в первую очередь объема кровопотери, в более тяжелых случаях — возмещение и эритроцитной массы);
- борьба с Д ВС-синдромом;
- борьба с шоком и коллапсом;
- при кровотечениях из верхних отделов пищеварительного тракта, как изначально обусловленных высокой протеолитической активностью желудочного сока (гастродуоде-нальные и пищеводные язвы, эрозивный гастрит, дуоденит), так и поддерживающихся и усиливающихся за счет этого фактора, применяют лекарственные средства, резко подавляющие желудочную секрецию.
Остановка кровотечения из пищеварительного тракта возможна только после установления его источника с помощью современных эндоскопических методов местным воздействием на кровоточащий участок или оперативным путем. Некоторые мероприятия общего характера, проводимые с гемостатической целью, часто начинаются по времени раньше, с момента прибытия бригады скорой помощи и/или в период последующей транспортировки больного. Обычно начинают с применения средств, повышающих коагуляционные свойства крови. Традиционно сразу же вводят 10-15 мл 10 % раствора калыщя хлорида внутривенно медленно; 1 мл 1 % раствора викасола внутримышечно; 100-200 мл 5 % раствора аминокапроновой кислоты в изотоническом растворе хдорида натрия внутривенно, капельно, при необходимости введение повторяется через 4 ч до достижения суточной дозы 10-15 г препарата или 5-10 мл 1 % раствора пара-(Аминометил)-бензойной кислоты (синоним — амбен или памба); внутривенно или внутримышечно с последующим внутривенным капельным введением 2-3 г фибриногена (выпускается в ампулах емкостью 250-500 мл, растворяется в подогретой воде для инъекций). Следует отметить, что эти средства в большинстве случаев малоэффективны; так, препараты кальция помогают только в случаях резкого дефицита этого иона в крови, что редко происходит даже при массивных кровотечениях. Викасол — синтетический водорастворимый аналог витамина К, принимающий участие в образовании протромбина и способствующий нормальному свертыванию крови. Однако его действие проявляется только при снижении содержания протромбина в крови (ниже 30-35 %), что наблюдается при тяжелых заболеваниях печени (протромбин образуется в печени), при обтурационной желтухе (всасывание витамина К происходит при участии желчи), при передозировке антикоагулянтов или при выраженном синдроме нарушения кишечного всасывания (при энтероколитах, неспецифическом язвенном колите и т. д.). Витамин К в значительном количестве встречается во многих пищевых продуктах растительного происхождения (шпинат, цветная капуста, некоторые фрукты и корнеплоды), в печени (особенно свиной), меньше его в молоке, куриных яйцах и некоторых других продуктах; довольно большое количество витамина К синтезируется микрофлорой кишечника. Считается, что действие викасола проявляется только через 12-18 ч (при внутривенном медленном введении — раньше).
Кислота аминокапроновая и амбен эффективны только при кровотечениях, обусловленных усиленным фибринолизом; на некоторый эффект препаратов можно рассчитывать при тяжелых заболеваниях печени (например, при кровотечениях из варикозно-расширенных вен пищевода и кардиального отдела желудка, развившихся на фоне цирроза печени). Аминокапроновую кислоту целесообразно вводить также при массивных переливаниях консервированной крови (когда возможно возникновение вторичной гипофибриногенемии). Фибриноген эффективен при кровотечениях, обусловленных гипофибриногенемией, например при циррозе печени с клинической картиной ее функциональной недостаточности (фибриноген образуется в печени). Поэтому эффективность этих мероприятий очень условна и они помогают только в редких конкретных случаях, в частности, при печеночной недостаточности, при кровотечениях,^ обусловленных хирургическим вмешательством, при наследственной гипофибриногенемии.
Сравнительно недавно при кровопотерях I степени рекомендовалось с целью восполнения кровопотери переливание плазмы и кровезаменяющих средств (полиглюкин, реополиглюкин, желати-ноль и др.). Однако вливание так называемых кровезамещаюших средств с целью восполнения объема кровопотери оказывает лишь весьма кратковременное действие. Следует иметь в виду также, что гемодез понижает артериальное давление, что при больших кровопотерях и артериальной гипотонии нежелательно. При кровопотерях II степени тяжести рекомендовалось переливание крови и кровезамещаюших жидкостей в соотношении 1:1; при кровопотерях III степени — в соотношении 3:1. Очень эффективно (в плане остановки кровотечения и кровезамещения) прямое переливание одногруппной крови от донора, однако в широкой врачебной практике это трудно осуществить. Поэтому в последние годы в первую очередь рекомендуют вливание свежезамороженной плазмы (500-1000 мл внутривенно струйно или достаточно быстро капельно — около 100 капель в 1 мин). При этом преследуются три основные цели: борьба с ДВС-синдромом, восполнение потери объема крови (плазмы), остановка кровотечения (так как в свежезамороженной плазме лучше всего сохраняются факторы свертывания крови, поэтому она обладает гемостатическими свойствами). При сохраняющихся клинических признаках анемии (бледность конъюнктивы и слизистых оболочек, одышка) дополнительно переливают эритроцитную массу. В цельной (консервированной) крови факторы свертывания крови и фибринолиза в значительной мере инактивированы (инактивация последних может способствовать усилению ДВС-синдрома и ухудшению состояния больного); поэтому переливание консервированной крови возможно лишь в случаях массивных кровопотерь, когда нет свежезамороженной плазмы и эритроцитной массы. Переливание тромбоцитной массы, рекомендуемое некоторыми авторами, во-первых, труднодоступно, а, во-вторых, количество тромбоцитов у человека в норме в 5-10 раз превышает то количество, ниже которого (50- 109 в 1 л) и возможны кровотечения, обусловленные недостатком тромбоцитов.
Для поддержания сердечной деятельности вводят кофеин, кордиамин. Препараты прессорных аминов (мезатон, норадреналин) противопоказаны до полного восстановления объема крови, так как они усиливают спазм мелких сосудов и способствуют развитию ДВС-синдрома.
Признаками эффективности кровезаместительной терапии являются нормализация артериального давления (систолического и особенно диастолического), потепление и порозовение кожи, уменьшение потливости.
Плохими прогностическими признаками являются, помимо продолжающейся кровопотери и общего ухудшения состояния больного, смена метаболического ацидоза (2-е сутки) на алкалоз, появление признаков ДВС-синдрома. В тяжелых и затянувшихся случаях, когда появляются признаки ДВС-синдрома (развивающиеся вследствие капилляростаза, увеличения содержания в крови про коагулянтов и усиления адгезивной способности тромбоцитов, а также после введения в больших количествах так называемых кровоостанавливающих средств), вводят гепарин (до 20 000- 500 000 ЕД/сут) и фибринолизин (внутривенно капельно по 20 000-400 000 ЕД/сут). К раннему хирургическому вмешательству следует прибегать лишь при непрекращающемся, несмотря на проводимую терапию, кровотечении.
В последнее время при умеренных пищеводных и желудочно-дуоденальных кровотечениях, обусловленных «агрессивным» воздействием активного желудочного сока на слизистую оболочку этих органов, с успехом применяют блокаторы Н2-рецепторов, резко подавляющие желудочную секрецию: 2 мл 10% раствора циметидина (синонимы: беломет, цинамет, гистадил, нейтронорм, симетидин, примамет, тагамет и др.) внутривенно медленно или внутримышечно; 2 мл 25 % раствора ранитидина гидрохлорида (синонимы: ранисан, ацилок-Е, зантак, зоран, пелторан, улкодин, улкоран и др.) внутривенно медленно, а также фамотидин (синонимы: лецидил, гастрозидин, ульфамид, фамосан и др.). При отсутствии ампулированных форм Нг-блокаторы можно назначать внутрь в таблетках (циметидин по 200 мг, ранитидин по 150 мг, фамотидин по 40 мг), если нет сильной рвоты. Подавляя желудочную секрецию, тем самым они подавляют протеолитическое действие желудочного сока, что особенно важно при язвенной болезни, эрозивных гастродуоденитах, варикозном расширении вен пищевода и кардиального отдела желудка (само собой разумеется, что при желудочной ахилии эти средства бесполезны). Сильным ингиби-рующим действием на желудочную секрецию обладает блокатор фермента Н+К+ATП-азы — омепразол (омепрол), который назначают внутрь по 1 капсуле (20 мг) в день. Желудочную секрецию также подавляет пирензипена гидрохлорид (гастроцепин), который вводят внутривенно по 2 мл (10 мг) или per os в таблетках по 25 мг. Высокоэффективен при гастродуоденальных язвенных кровотечениях, а также при кровотечениях из варикозно-расширенных вен пищевода и кардии соматостатин (стиламин), ингибирующий желудочную секрецию, снижающий мезентериаль-ный кровоток и давление в системе воротной вены и усиливающий агрегацию тромбоцитов. Он применяется в виде непрерывных внутривенных капельных введений (6 мг/сут). Вначале вводят 250 мкг препарата однократно внутривенно в специально приложенном к каждой ампуле растворителе, затем через 3-5 мин — внутривенно непрерывно капельно из расчета 250 мкг/ч; после прекращения кровотечения введение продолжается еще 48-72 ч.
Для профилактики эрозивно-язвенных кровотечений, вызванных нестероидными противовоспалительными лекарственными препаратами (лекарственные эрозивно-язвенные поражения желудка и двенадцатиперстной кишки), и при первых признаках умеренного кровотечения в последние годы используют синтетический аналог естественного простагландина Е — мисопростол. Сайтотек резко подавляет желудочную секрецию и продукцию пепсина, способствуя остановке кровотечения, усиливает желудочное елизеотделение, вызывает быстрое прекращение эрозивно-язвенных кровотечений.
При отсутствии сильных современных ингибиторов желудочной секреции назначают внутрь большие дозы антацидов (алмагель, маалокс, гелюзиллак, гастролюгель и др.), связывающих соляную (хлористоводородную) кислоту; по 25-30 мл или по 2 таблетки (в мелкоистолченном виде) каждые 1,5-2 ч. Антациды назначают внутрь или вводят через желудочный зонд.
При кровотечениях из мелких сосудов (например, при эрозивном гастрите) вводят вазопрессин, при его отсутствии — питуитрин (основные действующие вещества — окситоцин и вазопрессин) подкожно или внутримышечно по 0,2-0,25 мл (1 -1,2 ед.) 4-6 раз в день или внутривенно капельно 1 мл (5 ЕД) в 500 мл 5 % раствора глюкозы. Питуитрин нередко рекомендуют при кровотечении из варикозно-расширенных вен пищевода. При кровотечениях из варикозно-расширенных вен пищевода для их сдавления используют зонд с раздуваемым баллоном (типа баллона Блекмора).
Больным с циррозом печени для подавления гнилостного разложения попавшей в кишечник крови, предотвращения неблагоприятного воздействия продуктов ее распада на печень и печеночной комы назначают антибиотики широкого спектра действия перорально или парентерально; внутрь также назначают лактулезу (нормаза).
Как показали наши клинические наблюдения (более 160 больных за последние 10 лет), эта тактика в большинстве случаев позволяет приостановить кровотечение и выиграть время для организации перевода больных в хирургическую клинику.
При желудочных кровотечениях рекомендуют промывание желудка ледяной водой (с этой целью даже были созданы специальные аппараты, однако в последнее время отмечается некоторое разочарование в этом методе), селективную внутриартериальную инфузию сосудосуживающих средств, электрокоагуляцию или лазерную коагуляцию кровоточащего участка через эндоскоп (из-за сложности и небезопасности эндоскопических методов они применяются только в крупных эндоскопических центрах).
Следует еще раз подчеркнуть, что все эти мероприятия имеют временный характер и проводятся в период перевода больного в хирургическую клинику и во время подготовки к операции или к эндоскопической лазерной коагуляции или электрокоагуляции кровоточащего участка слизистой оболочки желудка и двенадцатиперстной кишки. И только при остановке кровотечения, обоснованной объективными показателями, лечение далее осуществляется консервативным путем. Эти мероприятия следует проводить при наличии противопоказаний к хирургическому лечению (деком-пенсированный порок сердца с недостаточностью кровообращения ПБ — III стадии, хроническая пневмония с тяжелой недостаточностью функции внешнего дыхания, старческий возраст больных, страдающих одновременно тяжелыми заболеваниями, и др.).
При консервативном ведении больных в первые 1-2 дня рекомендуют голод (жидкость вводят капельно подкожно или в прямую кишку в виде изотонического раствора хлорида натрия, 5 % раствора глюкозы). Затем назначают жидкую пищу, можно с кусочками льда (диета 1, диета Мейленграхта). В более отдаленные сроки (когда кровотечение остановлено и больной выведен из тяжелого состояния) проводят терапию основного заболевания (если оно не устранено в острый период хирургическим путем) и назначают парентерально препараты железа (для ликвидации возникающей после тяжелых кровотечений железодефицитной анемии).