Общие сведения
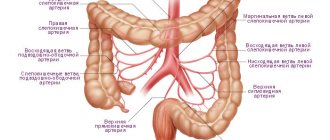
В его основе — образование сгустка крови (тромба) в мезентериальных сосудах, приводящее к закупорке/уменьшению их просвета. Кроснабжение тонкого кишечника/частично толстой кишки осуществляется из верхней/нижней брыжеечной артерии, кровоснабжение левой половины толстой кишки — из брыжеечной артерии. Отток крови от кишечника происходит через верхнюю/нижнюю брыжеечную и селезёночную вену. На рисунке ниже показаны мезентериальные сосуды (ветви мезентериальных артерий/вен), обеспечивающие кровоснабжение/отток крови от тонкой кишки.
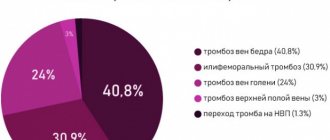
Тромбообразование в пределах мезентериального кровообращения может происходить как в артериях, так и венах (артериальный тромбоз/венозный тромбоз). Среди окклюзионных поражений на долю тромбоза мезентериальных артерий приходится 33,2-50,7 %, а на тромбоз вен — 7,9-10,1 %.
Мезентериальный артериальный тромбоз
Поражается преимущественно (в 85-90%) верхняя брыжеечная артерия с локализацией тромба в 1-м сегменте (устье верхней брыжеечной артерии). Нижняя брыжеечная артерия поражается лишь в 10-15% случаев. Протяженность поражения кишечника определяется локализацией тромба в артериях. Соответственно, при тромбозе I сегмента верхней брыжеечной артерии острая ишемия/некроз распространяется на весь тонкий кишечник, а в 50% случаев и на слепую/правую половину ободочной кишки; при локализации тромба во II сегменте ишемия/некроз распространяется на терминальный отдел тощей/подвздошную кишку. При локализации тромба в III сегменте поражается лишь подвздошная кишка.
Мезентериальный венозный тромбоз обусловлен преимущественно тромбом брыжеечных вен и значительно реже — воротной вены. Выделяют:
- первичный (восходящий) тромбоз, если первоначально тромбируются интестинальные вены, а позже—крупные венозные стволы; при первичном тромбозе интестинальные вен развиваются ограниченные поражения тонкого кишечника (до 1 м);
- вторичный (нисходящий), если поражении мезентериальных вен происходит вследствие первичной окклюзии селезеночной/воротной вен; для него характерно распространение патологического процесса на всю портальную систему с тотальным некрозом тонкого кишечника.
Достаточно часто тромбоз мезентериальных венозных сосудов сочетается с венозными тромбозами другой локализации. Венозные тромбозы крайне редко приводят к выраженной ишемии и венозному инфаркту кишечника, развиваются они, как правило, медленно и сопровождаются воспалением в кишечной стенке. Однако, на фоне первичной артериальной ишемии кишечника может быстро развиваться отек кишки, что существенно затрудняет венозный отток и способствует образованию тромбов в венах кишечника.
Тромбоз мезентериальных сосудов кишечника развивается, как правило, на фоне гиперкоагуляции крови и выраженного замедления кровотока, что обусловлено поражением стенки сосуда (эндартериит, атеросклероз, васкулиты). Ишемическая болезнь кишечника встречается преимущественно у лиц среднего/пожилого возраста, одинаково часто у мужчин и женщин. Несмотря на относительно низкую встречаемость (0,9–1,2% от общего числа острой хирургической патологии брюшной полости), острая брыжеечная ишемия, обусловленная тромбозом брыжеечных сосудов, сопровождается высокой летальностью (в пределах 55–80%).
В зависимости от места локализации и вида тромба (по отношению к просвету сосуда — пристеночный, обтурирующий, флоттирующий) происходит изменение состояния мезентериального кровотока в виде компенсации, субкомпенсации, медленно/быстро прогрессирующей декомпенсации. Полная закупорка тромбом сосуда приводит к резкой декомпенсации кровообращения и развитию ишемии/некроза кишечника на обширном участке.
Патологические изменения при тромбозе брыжеечных сосудов в зависимости от тяжести/компенсации кровообращения вначале приводят к развитию ишемии, а в случаях более длительного нарушения кишечного кровотока — развивается инфаркт кишечника, некроз и перитонит. На самых ранних этапах тромбоза ишемизации подвергается лишь слизистая оболочка, а при ишемии продолжительностью более 3-х часов развиваются деструктивно-некротические процессы, захватывающие все слои кишечной стенки, что приводит к ишемическому/геморрагическому инфаркту кишечника. Повреждение всей кишечной стенки способствует к транслокации инфекционного агента (бактерий) из просвета кишечника в брюшную полость, артериальный кровоток, способствуя тем самым развитию сепсиса/перитонита. В ряде случаев положение осложняется перфорацией кишечника в результате инфаркта/некроза кишечника, что вызывает быстрое развития перитонита.
Следует помнить, что тромбоз брыжеечных сосудов — это неотложное состояние, требующее максимально быстрой постановки диагноза и оказания срочной медицинской помощи. При запоздалой диагностике и отсутствии срочного хирургического вмешательства острая ишемия кишечника быстро прогрессирует до состояния необратимого некроза, вызывающего выраженные метаболические расстройства, приводящие к развитию множественной органной дисфункции и летальному исходу. Так поздняя госпитализация (по времени более суток от тромбоза) существенно утяжеляет состояние больных, и оперативные вмешательства в большинстве случаев оказываются неэффективными.
Система ВВ
Система ВВ включает все вены, покоторым осуществляется отток венозной крови от внутрибрюшной части желудочно-кишечного тракта, селезенки, поджелудочной железы и желчногопузыря (см. рисунок).
. Анатомическое строение системы воротной вены. Ш. Шерлок, Дж. Дули.
ВВ образуется из слияния верхнейбрыжеечной и селезеночной вен позади головки поджелудочной железы приблизительно на уровне II поясничного позвонка; протяженность ВВ доворот печени составляет 5,5–8,0 см.В воротах печени ВВ разделяется направую и левую долевые ветви соответственно долям печени; далее в печениВВ делится на сегментарные ветви,сопровождающие ветви печеночнойартерии.
ВВ не содержит клапанов в основных ветвях. Распределение портального кровотока в печени непостоянно:может преобладать кровоток в левуюлибо в правую долю печени. У человека возможен переток крови из системы одной долевой ветви в систему другой. Давление в ВВ человека в норме составляет около 7 мм рт. ст. Объемнаяскорость кровотока через ВВ достигает1000–1200 мл/мин [3].
Этиология и патогенез ТВВ
Согласно современным представлениям, венозный тромбоз является суммирующим результатом врожденныхили приобретенных прокоагулянтныхнарушений и действия местных факторов [10, 22].
Состояние, при котором нарушается равновесие между процессами коагуляции и фибринолиза в пользу процессов коагуляции, может быть определено как тромбофилия. У человекас врожденными или приобретеннымив течение жизни тромбофилическими нарушениями чаще, чем в обычной популяции, развиваются артериальные или венозные тромбозы различной локализации (табл. 1) [5, 11,12, 14, 23].
Мутация Лейдена в гене фактора Vвстречается в 2–4 % европейской популяции и ведет к изменению аминокислотной последовательности самого фактора свертываемости V (заменеаргинина глутамином в позиции 506). Мутированный фактор V устойчив кразрушению протеином С; постояннаяциркуляция активированного фактораV приводит к неконтролируемому синтезу тромбина и формированию тромбов [11, 13, 16, 23].
Мутация гена фактора свертываемости II впервые описана в 1996 г., встречается в общей популяции у 2 %населения и приводит к избыточнойгенерации протромбина, т. е. сдвигугемостаза в прокоагулянтную сторону[17, 22].
Протеин С синтезируется в печеничерез витамин К – зависимый механизм, и является естественным антикоагулянтом. Протеин S – кофакторпротеина С, участвующий в нейтрализации активных форм факторов свертывания V и VIII. В настоящее время описано около 160 мутаций гена протеина С и множество мутаций генапротеина S, что ведет к дефициту этихбелков и развитию тромбофилии [11].
Приобретенные расстройства свертывания крови могут возникать примиелоприлиферативных заболеваниях,антифосфолипидном синдроме; онитакже сопровождают воспалительныеи онкологические заболевания, отмечаются на фоне применения пероральных контрацептивов [16, 22, 23], беременности и гипергомоцистеинемии.У 60 % больных при тромбозе вен внутренних органов отмечается гиперкоагуляция, у 25 % первостепенное значение имеет влияние локальных факторов [16, 20]. Для ТВВ характерна комбинация причинных факторов [18, 20].Приблизительно в 20 % случаев развитие тромбоза не находит исчерпывающего объяснения [21]. Возникновению тромбозов способствуют все заболевания, протекающие с замедлением кровотока через печень.
Патогенез ТВВ при ЦП до конца невыяснен. Значение здесь могут иметьПГ, уменьшение скорости кровотокапо ВВ, периферический лимфангиити фиброз [20].
. Причины тромбофилии.
Патогенез
Патогенез тромбообразования изучен и хорошо описывается триадой Вирхова. Основными звеньями тромбообразования являются: повреждение эндотелия сосудов, изменение кровотока и гиперкоагуляция (нарушение реологических свойств крови), развитие каждого из которых имеет свои причины.
Формирование в сосуде прижизненного свертка крови происходит в несколько этапов и включает агглютинацию тромбоцитов, коагуляцию фибриногена, агглютинацию эритроцитов и преципитацию плазменных белков.
Факторы риска развития тромбоза
Вероятность развития заболевания повышают такие факторы:
- возраст старше 50 лет;
- ожирение;
- курение, алкоголизм, наркомания;
- неправильное питание;
- малоподвижный образ жизни;
- травмы;
- потребность в частых внутривенных инъекциях и процедурах, связанных с нарушением целостности сосудов (забор крови, гемодиализ, установка венозного катетера) ー повышают риск развития флебита, воспаления венозной стенки.
Причины
Непосредственные причины возникновения тромба в сосудистом русле брыжейки — изменения в сосудистых стенках на фоне замедленного кровотока и повышенной свертываемости крови. Опосредованными причинами развития тромба в артериальном кровотоке кишечника являются: хроническая сердечная недостаточность, гиперкоагуляционные процессы, кардиосклероз, эндокардит, атеросклероз сосудов, панкреатит, травмы.
Причины возникновения тромбоза кишечника в венозных сосудах кишечника — механические (ущемление брыжейки, спайки, заворот), закрытая травма живота с повреждением брыжеечных вен/контузией кишки, заболевания крови (тромбоцитоз), нарушения гемодинамики, повышение внутрибрюшного давления, прием оральных контрацептивов, портальная гипертензия, злокачественные новообразования, деструктивные формы панкреатита, аппендицита, холецистита, декомпенсация сердечной деятельности, прием гормональных препаратов, болезнь Крона, язвенный колит, интраабдоминальные инфекции органов брюшной полости, абсцессы.
Общие сведения о тромбозе
Тромбоз
ー процесс прижизненного свертывания крови в полости сосудов и сердца. Этот процесс опасен еще и тем, что часть тромба может оторваться и занестись током крови в другие органы. Например, при тромбозе глубоких вен нижних конечностей часто развивается тромбоэмболия легочной артерии или сосудов головного мозга.
Симптомы
Симптомы мезентериального тромбоза кишечника в значительной степени варьируют и обусловлены стадией заболевания. Так, обратимая стадия ишемии кишечника характеризуется гемодинамическими/рефлекторными нарушениями. В большинстве случаев острое нарушение кровообращения в мезентериальных сосудах начинается внезапно. При артериальном тромбозе могут наблюдаться продромальные явления (у 1/3 больных), причиной которых является формирование тромба/сужение артерии на почве атеросклероза, что проявляется появлением за 1-2 месяца тошноты, рвоты, периодических болей в животе, вздутия живота, неустойчивого стула.
Венозный тромбоз в большинстве случаев развивается более медленно (на протяжении 2-5 дней). Стадия ишемии проявляется приступом резких, преимущественно постоянного характера неопределенной локализации болей в животе, иррадиирущей в различные отделы живота. Реже пациенты могут указать на наличие боли в околопупочной области или эпигастрии. Появляются тошнота/рвота, у многих пациентов отмечается 1-2 кратный жидкий стул, возникающий из-за спазма кишечных петель и лишь у 25% случаев сразу наступает задержка газов/стула.
Отмечается характерное поведение больных. Из-за нестерпимых болей пациенты не находят себе места, кричат, просят оказать им помощь, подтягивают ноги к животу и принимают коленно-локтевое положение. У больных при осмотре — резкая бледность кожных покровов. При высокой локализации тромба в верхней брыжеечной артерии отмечается повышение на 60-80 мм> рт. ст. артериального давления (симптом Блинова). Язык влажный, пульс замедленный, живот — мягкий безболезненный. В крови лейкоцитоз.
При отсутствии скорой хирургической помощи развивается инфаркт кишечника. На этой стадии симптомы тромбоза кишечника дополняются интоксикацией и локальными проявления (перитонеальные симптомы) со стороны брюшной полости. В стадии инфаркта клиника несколько сглажена: интенсивность болевого синдрома снижается, что способствует более спокойному поведению больных; появляется легкая эйфория, выражающаяся в неадекватном поведении пациента; пульс учащается, а артериальное давление нормализуется. Может развиваться понос, периодически возникает рвота. Язык становится сухим. В этой стадии рвотных/каловых массах может появляться кровь. Живот за счет появления выпота/вздутия несколько увеличивается в объеме, но остается мягким. Симптом Щеткина-Блюмберга и мышечное напряжение мышц живота отсутствуют.
В отличии в стадии ишемии, когда боль носит разлитой характер/локализуется в эпигастральной области, для стадии инфаркта характерна боль в нижней части брюшной полости, что обусловлено пораженным участком кишечника. Кроме того, при пальпации живота появляется локальная болезненность, которая соответствует зонам инфаркта кишечника. Нечасто встречается патогномоничный симптом Мондора (при пальпации живота определяется в виде плотноватого образования без четких границ инфарцированная кишка).
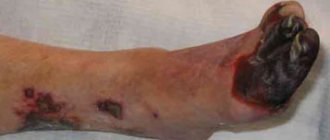
Достаточно быстро развивается некроз кишечника и перитонит. В этой стадии в связи с нарастанием интоксикации состояние пациента резко ухудшается, отмечается нарушения электролитного баланса, обезвоживание, ацидоз тканей. Больные адинамичные, может появляться бред.
Спецификой перитонита при острых нарушениях кровообращения в мезентериальных сосудах является относительно позднее появление симптома Щеткина-Блюмберга/мышечного напряжения (по сравнению с перитонитами гнойными). Начинает перитонит развиваться снизу: продолжается понос с примесью крови, у некоторых пациентов развивается парез кишечника, сопровождаемый задержкой газов/стула. Пульс частый нитевидный до 120-140 ударов/минуту, уровень АД снижается. Цвет кожных покровов пепельно-серый, сухость языка, высокий лейкоцитоз со сдвигом формулы влево. Течение перитонита кишечника часто через 2-3 суток заканчивается смертью больных. Для венозного инфаркта характерно более длительное течение: 5-8 дней. Значительно реже клиническая симптоматика носит скудный характер со стертыми симптомами, что чаще встречается у пациентов пожилого/старческого возраста.
Прогноз заболевания
Исход тромбоза различен. К благоприятным относят асептический аутолиз тромба, возникающий под влиянием протеолитических ферментов лейкоцитов. Мелкие тромбы могут полностью подвергаться асептическому аутолизу. Чаще тромбы, особенно крупные, замещаются соединительной тканью, т. е. организуются. Врастание соединительной ткани в тромб начинается в области головки со стороны интимы сосуда, далее вся масса тромба замещается соединительной тканью, в которой появляются щели или каналы, выстланные эндотелием, происходит т. н. канализация тромба. Позже выстланные эндотелием каналы превращаются в сосуды, содержащие кровь, в таких случаях говорят о васкуляризации тромба, что нередко восстанавливает проходимость сосуда для крови. Однако организация тромба не всегда заканчивается его канализацией и васкуляризацией. Возможны обызвествление тромба, его петрификация; в венах при этом иногда возникают камни – флеболиты [3, 9, 10, 13].
К неблагоприятным исходам тромбоза относят: • отрыв тромба или его части и превращение в тромбоэмбол, который является источником тромбоэмболии; • септическое расплавление тромба, возникающее при попадании в тромботические массы пиогенных бактерий, что ведет к тромбобактериальной эмболии сосудов различных органов и тканей (при сепсисе). Прогноз при ТВВ полностью определяется этиологией данного заболевания. У взрослых с ТВВ 10-летняя выживаемость составляет, по разным данным, 38–60 % [9, 21]. Пациенты погибают в основном от осложнений фоновых заболеваний (ЦП, рак печени). Смертность от кровотечений из ВРВ у пациентов с ТВВ без ЦП не превышает 5 %, в то время как при ЦП этот показатель равняется 30–70 % [9,21].
В заключение следует отметить, что ТВВ является серьезным заболеванием, нуждающимся в немедленной диагностике и интенсивном лечении с целью профилактики осложнений, таких как формирование кавернозной трансформации и прогрессирование ПГ. Выживаемость пациентов с портальными тромбозами напрямую зависит от быстроты и тщательности диагностики, использования современных методов инструментального и лабораторного обследования и визуализации тромбоза, оценки сопутствующих тромбофилических состояний, увеличивающих риск возникновения осложнений. Ранняя антикоагулянтная и антиагрегантная терапия способствует реперфузии тромбированных участков вен портальной системы и, несмотря на риск возникновения желудочно-кишечных кровотечений, необходима пациентам с ТВВ, а также с диагностированной ПГ и кавернозной трансформацией ВВ.
Анализы и диагностика
Диагностика заболевания в первую очередь должна строиться на анализе клинических проявлений. Больных необходимо госпитализировать при малейшем подозрении на острое нарушение мезентериального кровообращения. Диагноз должен быть поставлен или полностью отвергнут в течение ближайшего времени, так как при длительном наблюдении состояние больных значительно ухудшается, и они вследствие развития перитонита становятся неоперабельными.
Основными диагностическими методами являются ангиография и диагностическая лапаротомия. Селективная ангиография позволяет точно определить локализацию окклюзии, вид нарушения кровотока, протяженность поражения, наличие/состояние путей коллатеральной компенсации кровотока. Ангиографический диагноз нарушения кровотока в мезентериальных сосудах базируется на комплексном анализе артериальной, венозной и капиллярной фаз ангиограмм.
Более полную информацию можно получить при проведении ангиографии в комбинации с лапароскопией. Диагноз в стадии ишемии затруднен, поскольку необходимо основываться и на функциональных признаках (отсутствие перистальтики, спазм кишечных петель и др.). Лапароскопические данные позволяют точно судить о распространенности поражения кишечника/степени деструкции стенки кишки. В более поздних стадиях (инфаркта и перитонита) лапароскопический диагноз является обязательным.
Необходима активная дифференциальная диагностика с заболеваниями, которые по своим проявлениям могут быть похожи на симптоматику острых нарушения мезентериального кровообращения в первые часы заболевания (инфаркт миокарда, панкреатит, кишечная непроходимость и др.). Клинику острого живота могут давать и воспаленные мезентериальные лимфатические узлы (мезаденит).
Тромбозы у детей
Возможные причины образования тромба у детей:
- тромбофилия ー врожденный дефицит антикоагулянтных факторов крови;
- лейкозы, другие онкологические заболевания;
- кожная фульминантная пурпура, синдром диссеминированного внутрисосудистого свертывания (развивается при тяжелых интоксикациях, воспалительных заболеваниях: панкреатит, перитонит и др.);
- наличие антифосфолипидных антител, волчаночного антикоагулянта, других аутоантител (антител к собственным клеткам).
Эпизоды появления тромбов у ребенка должны стать поводом к серьезному обследованию для определения причины.
Прогноз
Прогноз тромбоза мезентериальных сосудов зависит от своевременности проведения хирургического вмешательства. При запоздалой диагностике/отсутствии срочного хирургического вмешательства острая ишемия кишечника, обусловленная тромбозом брыжеечных сосудов, прогрессирует до состояния необратимого некроза, вызывающего выраженные метаболические расстройства, приводящие к развитию множественной органной дисфункции и летальному исходу. Оперативные вмешательства после 12-24 часов после тромбоза сосудов кишечника оказываются неэффективными (послеоперационная летальность достигает 85-90%). Более благоприятные результаты наблюдаются после операции на сосудах кишечника в первые 4-6 часов (до 75 % выздоровевших).
Список источников
- Покровский А. В., Юдин В. И. Острая мезентериальная непроходимость // Клиническая ангиология: Руководство / Под ред. A. В. Покровского. Т. 2. М.: Медицина, 2004. С. 626-645.
- Савельев В. С., Спиридонов И. В., Болдин Б. В. Острые нарушения мезентериального кровообращения. Инфаркт кишечника: Руководство по неотложной хирургии / Под ред. B. С. Савельева. М.: Триада-Х, 2004. С. 281-302.
- Соломенцева Т. А. Острые нарушения мезентериального кровообращения в терапевтической клинике // Острые и неотложные состояния в практике врача. 2011. № 2. С. 8-14.
- Юшкевич Д. В., Хрыщанович В. Я., Ладутько И. М. Диагностика и лечение острого нарушения мезентериального кровообращения: современное состояние проблемы // Мед. журн. 2013. № 3. С. 38-44.
- Катерины Дж. М., Кахан С. Медицина неотложных состояний: Пер. с англ. — М.: МЕДпресс-информ, 2005. — 336 с.
Лечение ТВВ
Ведение пациентов с ТВВ зависит от начала заболевания (острое или хроническое), клиники, этиологических факторов, приведших к ТВВ, возраста и других факторов. Осложнения ТВВ – асцит, кровотечение из ВРВ – лечатся так же, как и при ЦП с ПГ.
При остром ТВВ рекомендуется антикоагулянтная терапия, которая приводит к полному или частичному восстановлению просвета ВВ у 70–80 % больных [5, 12, 15].
Спонтанный лизис тромба при ТВВ возможен, однако встречается очень редко. Антикоагулянтная терапия не увеличивает риска кровотечений, зато снижает риск инфаркта кишечника, который является жизнеугрожающим. Частота рецидивов ТВВ варьируется от 6 до 40 % [2, 21], поэтому некоторые авторы рекомендуют проводить антикоагулянтную терапию в течение 6 месяцев [10, 21].
Тромболизис через транспеченочный доступ при остром ТВВ является методом, позволяющим избегать побочных эффектов системной антикоагулянтной терапии. Тромболизис может проводиться и системно, особенно в случаях острого тотального или субтотального окклюзирования ВВ [9, 10].
К сожалению, до сих пор нет четкого практического руководства по назначению антикоагулянтов у больных с ТВВ. Как выбрать правильный антикоагулянт? Какие дозы следует применять? Когда прекращать антикоагулянтную терапию? Какие противопоказания существуют к применению антикоагулянтов? Для того чтобы ответить на эти вопросы, необходимы большие рандомизированные исследования.
Хирургические методы лечения включают чреспеченочную ангиопластику, тромболизис с последующим трансюгулярным внутрипеченочным портосистемным шунтированием (TIPS), тромбэктомию с локальной инфузией фибринолитика. Если больному планируется шунтирование, предпочтительнее проводить дистальное спленоренальное шунтирование [5, 10]. Спленэктомии следует избегать, поскольку она сама является этиологическим фактором развития ТВВ. Основные методы медикаментозного и хирургического лечения ТВВ представлены в табл. 2.
. Основные методы лечения ТВВ.