Перипартальная кардиомиопатия (Кардиомиопатия Мидоуса, Перипартальная болезнь)
Консервативная терапия
После подтверждения диагноза больных обязательно госпитализируют в кардиологический стационар. При тяжелой недостаточности кровообращения показан перевод в отделение реанимации и интенсивной терапии для проведения внутриаортальной балонной контрпульсации. Несмотря на быстропрогрессирующее течение, почти у половины пациенток наблюдается спонтанное выздоровление.
Немедикаментозное лечение включает ограничение приема жидкости до 2 литров в сутки и поваренной соли до 3-4 граммов в сутки. При назначении лекарственной терапии беременным необходимо учитывать потенциальный нежелательный эффект некоторых медикаментов на плод. Рекомендованы:
- Агонисты дофаминовых рецепторов.
Препараты действуют на главное патогенетическое звено ПКМП. Подавляя выработку пролактина, они снижают образование его кардиотоксического фрагмента (16кДа). У беременных применяется бромокриптин, после родов возможен перевод на каберголин или хинаголид. - Ингибиторы АПФ.
Основные лекарственные средства, замедляющие прогрессирование сердечной недостаточности. - Бета-адреноблокаторы.
Назначаются как альтернатива ингибиторам АПФ беременным женщинам, а также при наличии тахиаритмий. - Вазодилататоры.
Сосудорасширяющие медикаменты используются для снятия вазоспазма при систолическом давлении более 110 мм рт. ст. - Диуретики.
С целью уменьшения застойных явлений в легких и выведения жидкости применяются тиазидные и петлевые мочегонные препараты. - Сердечные гликозиды.
Для поддержания адекватного сердечного выброса при артериальной гипотензии показаны дигоксин, левосимендан. - Антикоагулянты.
Так как дилатация сердечных полостей сопровождается высоким риском тромбообразования, пациенткам рекомендован прием антикоагулянтов (варфарина, ривароксабана). Беременным разрешен только гепарин.
Хирургическое лечение
При выраженной ХСН (фракция выброса левого желудочка достигает менее 40%), развившейся у беременных, требуется прерывание беременности путем кесарева сечения. Крайне тяжелая, резистентная к консервативной терапии перипартальная кардиомиопатия служит показанием к трансплантации сердца. При устойчивых тахиаритмиях, сопровождающихся грубыми гемодинамическими нарушениями (критическое падение артериального давления), прибегают к имплантации кардиовертера-дефибриллятора.
Кардиомиопатии
Сахарный диабет
Тиреотоксикоз
21607 25 Ноября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кардиомиопатия: причины появления, симптомы, диагностика и способы лечения.
Определение
Кардиомиопатии (КМП) – группа гетерогенных (разнородных) заболеваний, характеризующихся патологией сердечной мышцы с ее структурными и/или функциональными нарушениями, не обусловленными ишемической болезнью сердца, гипертензией, клапанными пороками и врожденными заболеваниями.
Причины появления кардиомиопатий
Считается, что кардиомиопатия возникает как результат совокупности различных факторов: генетических (мутации генов), аутоиммунного воспаления (при некоторых бактериальных и вирусных заболеваниях), поражениях органов при генерализованном (полиорганном) заболевании.
Классификация кардиомиопатий
Согласно классификации Всемирной организации здравоохранения, кардиомиопатии делятся на идиопатические, специфические и неклассифицируемые болезни миокарда.
Идиопатические кардиомиопатии:
- дилатационная;
- гипертрофическая (обструктивная или необструктивная);
- рестриктивная;
- аритмогенная дисплазия правого желудочка;
- перипортальная (послеродовая).
Специфические кардиомиопатии (ассоциированные со специфическим системным или несистемным заболеванием):
- инфекционные;
- метаболические:
- эндокринные (при гипо- и гипертиреозе, микседеме, акромегалии, феохромоцитоме, сахарном диабете, ожирении),
- при болезнях накопления (амилоидозе, гемохроматозе, саркоидозе, лейкозе, мукополисахаридозе, гликогенозе, липидозе),
- при дефиците микроэлементов, питательных веществ и электролитном дисбалансе;
К неклассифицируемым болезням миокарда относятся фиброэластоз эндомиокарда, или детская форма КМП, идиопатический миокардит Фидлера.
Симптомы кардиомиопатииГипертрофическая кардиомиопатия
Клинические проявления варьируют от бессимптомных форм до тяжелых нарушений в работе сердца – вплоть до внезапной смерти, которая чаще всего регистрируется в детском или юношеском возрасте во время физической нагрузки или сразу после нее.
Пациентов беспокоят следующие симптомы:
- одышка при физической нагрузке (у некоторых больных в покое и в ночные часы), обусловленная венозным застоем крови в легких из-за диастолической дисфункции увеличенного левого желудочка сердца;
- кардиалгии, связанные с несоответствием коронарного кровотока весу миокарда;
- головокружения и синкопальные (обморочные) состояния; у детей они отмечаются при физической нагрузке и эмоциональном стрессе;
- учащенное сердцебиение из-за нарушений ритма сердца;
- быстрая утомляемость.
Дилатационная кардиомиопатия
Заболевание характеризуется дилатацией (растяжением) левого желудочка с нарушением насосной функции сердца при отсутствии других заболеваний (артериальной гипертензии, клапанной патологии, ишемической болезни сердца), которые могли бы вызвать такие нарушения. Основные клинические симптомы обычно появляются постепенно, а у некоторых пациентов отсутствуют вовсе, несмотря на наличие дилатации желудочков в течение месяцев и даже лет. К моменту постановки диагноза 73% больных имеют симптомы застойной сердечной недостаточности. Жалобы пациентов обычно связаны с проявлениями застойной сердечной недостаточности: боль в сердце, одышка, общая слабость и быстрая утомляемость, периферические отеки, учащенное сердцебиение, тяжесть в правом подреберье и эпигастрии, симптоматическая стенокардия.
Рестриктивная кардиомиопатия
При заболевании стенки желудочков становятся жесткими, нерастяжимыми (не обязательно утолщенными), что препятствует нормальному заполнению сердца кровью между ударами. Симптоматика определяется тяжестью сердечной недостаточности, и длительное время заболевание может протекать бессимптомно. Пациентов беспокоят слабость, повышенная утомляемость, одышка даже при незначительной физической нагрузке, кашель, который может усиливаться в положении лежа, отеки, увеличение живота, у детей отставание в физическом развитии.
Аритмогенная кардиомиопатия правого желудочка
Заболевание характеризуется прогрессирующим замещением клеток сердца правого желудочка жировой или фиброзно-жировой тканью, приводящим к атрофии и истончению стенки желудочка, его дилатации.
Длительное время аритмогенная кардиомиопатия протекает бессимптомно, хотя органическое повреждение, лежащее в основе заболевания, медленно прогрессирует. Клинические признаки заболевания (сердцебиение, пароксизмальная тахикардия, головокружение и/или обмороки) обычно появляются в подростковом возрасте. Ведущими клиническими проявлениями являются жизнеугрожающие аритмии и внезапная остановка кровообращения, которая наступает во время физических нагрузок или напряженной спортивной активности.
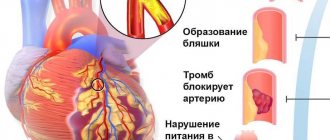
Ишемическая кардиомиопатия
Заболевание обусловлено диффузными морфофункциональными нарушениями, развивающимися в результате хронической и эпизодов острой ишемии миокарда.
К развитию ишемической кардиомиопатии может привести обширный инфаркт миокарда или многочисленные мелкоочаговые инфаркты.
В типичных случаях клиническая картина включает стенокардию напряжения, кардиомегалию (увеличение сердца), хроническую сердечную недостаточность (причем у части больных отсутствуют клинические и ЭКГ-признаки стенокардии).
Симптомы идентичны проявлениям сердечной недостаточности у больных с дилатационной кардиомиопатией.
Гипертензивная кардиомиопатия
Заболевание развивается на фоне неконтролируемого повышенного артериального давления в течение долгого времени.
Интенсивность симптомов зависит от степени тяжести заболевания и характера его течения. К самым частым жалобам пациентов можно отнести боль и ощущение сдавленности в груди, одышку, кашель, отсутствие аппетита, периферические отеки.
Метаболическая кардиомиопатия
Метаболическая кардиомиопатия — невоспалительное поражение миокарда, в основе которого лежит нарушение обмена веществ, приводящее к дистрофии миокарда и недостаточной сократительной функций сердца.
Клинические проявления многообразны и не являются специфичными, причем начальная стадия заболевания может протекать вовсе без симптомов, но со временем при отсутствии должного лечения развивается тяжелая сердечная недостаточность.
Воспалительная кардиомиопатия
Заболевание представляет собой сочетание миокардита и дисфункции миокарда. Пациенты жалуются на боль в груди, нередко иррадиирующую в левую руку, приступы учащенного сердцебиения, одышку при физической нагрузке, а затем и в покое, периферические отеки, быструю утомляемость.
Диагностика кардиомиопатии
Диагностика кардиомиопатии строится на сборе анамнеза и лабораторных и инструментальных обследованиях больного. Основной диагностический критерий кардиомиопатии — наличие дисфункции миокарда, выявляемой при ультразвуковом обследовании сердца.
Диагностика дилатационной кардиомиопатии
ДКМП диагностируется как при исследовании вашей истории болезни (симптомы и семейная история), так и на основе медицинского осмотра и клинических анализов, таких, например, как анализы крови, ЭКГ, рентген грудной клетки, эхокардиография (УЗИ сердца), стресс-тест, катетеризация сердца, КТ и МРТ.
Другие анализы, чтобы выявить причину возникновения ДКМП, делают редко, т.к. при проведении биопсии миокарда, необходимо исследовать под микроскопом, образец ткани, взятый из сердца, чтобы определить причину этих симптомов.
Родственники больных дилатационной кардиомиопатией должны регулярно проходить обследование на ДКМП. Также не лишним будет генетическое тестирование, для выявления ненормальных генов.
Какие патологии могут провоцировать вторичную форму?
Вторичная кардиомиопатия появляется на фоне патологий, связанных с работой сердечно-сосудистой системы человека.
Перечень этих заболеваний включает в себя:
- ИБС, ишемическую болезнь сердца;
- Инфекции, приводящие к деструктивным изменениям сердечной мышцы;
- Эндокринные заболевания;
- Артериальную гипертензию;
- Сдвиги в метаболизме и накоплении веществ;
- Электролитном балансе;
- В соединительных волокнах;
- Амилоидоз;
- Нейромышечную патологию;
- Тяжелые отравления;
- При беременности.
Ишемическую болезнь сердца отличает ряд характерных признаков. На фоне атеросклероза сужается просвет коронарных артерий, и возникает недостаток в кислороде (О2) в миокарде. Это приводит к разрушению кардиомиоцитов и замещению соединительными волокнами.
Инфекции миокарда также вызывают нарушения в области сердечной мышцы, воспалительные процессы, отек, поражение кардиомиоцитов. Развивается острый миокардит, с замещением сердечных волокон соединительной тканью, так в результате появляется кардиомиопатия.
Эндокринные заболевания и гормональные расстройства нарушают работу сердца в результате воздействия гормонов и гиперстимуляции функций. Эти осложнения могут вызывать:
- Дисфункции щитовидной железы;
- Болезни надпочечников;
- Сахарный диабет.
Артериальная гипертензия с устойчивым повышением артериального давления также входит в перечень, приводящий к патогенному воздействию на миокард. В этих условиях заметно повышается нагрузка на сердце, в результате нарушается структура сердечных волокон, с потерей эластичности и развитием кардиомиопатии.
Сдвиги в метаболизме приводят к накоплению веществ, чужеродных для миокарда, и вызывающих необратимые воздействия на работу сердечной мышцы. Среди основных причин:
- Патологии накопления гликогена;
- Фитановой кислоты при синдроме Рефсума, генетического происхождения;
- Сфинголипидов в болезни Фарби, с генетической природой;
- Гемохроматозе с накоплением железа в волокнах.
Проблемы с поддержанием электролитного баланса сопровождаются изменением количества ионов в крови, что отражается на работе сердца, структуре волокон миокарда. Ионы калия, фосфора, хлора, магния, кальция вымываются при сильной диарее и разных заболеваниях почек.
Патологические процессы соединительной ткани в области сердца вызывают системное поражение и нарушают структуру волокон миокарда. Воспаление этих волокон приводит к кардиосклерозу и постепенному замещению сердечной мышцы на соединительную ткань с развитием кардиомиопатии.
Перечень болезней, провоцирующих патологический процесс, включает в себя:
- Склеродермию;
- Дерматомиозит;
- Красную волчанку;
- Ревматоидный артрит.
Амилоидоз характеризуется депонированием амилоида и вызывает нарушения работы сердечной мышцы. При этом накопление этого комплекса белков и полисахаридов происходит непосредственно в миокарде, что приводит к развитию патологии.
Нейромышечная патология вызывает нарушения в передаче импульсов нервными волокнами с последующим отклонением в работе миокарда. В этом случае наблюдается асистолия или экстрасистолия, с выраженным сбоем в сокращении сердечной мышцы. В особо тяжелых состояниях резко понижается мышечный тонус сердца. Это приводит к развитию тяжелой формы кардиомиопатии.
Отравления ядами, алкоголем, суррогатами, токсинами напрямую влияет на работу сердца и вызывает неотложные состояния, несовместимые с жизнью человека. Токсические соединения напрямую влияют на поражение кардиомиоцитов, при этом блокируется прохождение нервного импульса, развивается острая сердечная недостаточность.
Тяжелые отравления с развитием кардиомиопатии вызывают разные вещества:
- Алкогольные продукты и суррогаты;
- Лекарственные препараты, наркотики (группа амфетаминов и другие);
- Токсические соединения, тяжелые металлы, включая мышьяк, свинец, ртуть и другие.
Хроническое употребление этих продуктов вызывает необратимые изменения в сердечной мышце, боли в области сердца, инфаркт миокарда. Высокий риск развития неотложных состояний приводит к тому, что человек постоянно находится на грани жизни и смерти.
Радиационная активность непосредственно влияет на организм человека и также относится к поражающим факторам, которые вызывают нарушения в работе сердца. В некоторых случаях, как у беременных, проблемы с миокардом носят временный характер. Но при хроническом алкоголизме, наркомании, употреблении химических веществ болезнь продолжает прогрессировать и вылечить пациента не удается.
К обратимым состояниям относится кардиомиопатия у беременных. Она возникает чаще в последний триместр или после родов на фоне стресса. В этот период кардинально меняется гемодинамика, система кровообращения адаптируется для полноценного питания плода. При этом изменяется объем циркулирующей крови, повышается или понижается уровень артериального давления. Эти изменения приводят к развитию обратимой формы заболевания.
Лечение кардиомиопатии назначается врачом в соответствии с показаниями и зависит от причины болезни. Если определить источник тяжелой патологии не удается, заболевание классифицируется как первичная форма и назначается курс поддерживающей терапии.
Оцените статью
Рейтинг статьи 4,45 из 5. Голосов: 11.
Самые свежие статьи
Половой путь передачи инфекций
Половые инфекции или ИППП ― опасные заболевания, способные подорвать здоровье и привести к печальным последствиям. Большинство болезней этой группы пр…
Гормональные нарушения
Самочувствие женщины во многом зависит от эндокринной системы. Любые гормональные нарушения способны вызвать резкое ухудшение здоровья, ослабив имм…
Дисплазия шейки матки
Цервикальная интраэпителиальная неоплазия или дисплазия шейки матки ― предраковое состояние, выраженное патологическим изменением клеток. В большинств…
Лечение дилатационной кардиомиопатии
Лечение ДКМП — это лечение хронической сердечной недостаточности (ХСН) в чистом виде, поскольку этиотропное лечение возможно лишь при известной этиологии ДКМП. Еще одной важной целью является уменьшение размеров сердца, для этого должен быть снижен уровень гормонов в крови, которые приводят к его увеличению и, в конечном счете, к ухудшению симптомов. Пациенты обычно принимают различные лекарства для лечения сердечной недостаточности. Врачи кардиологи также рекомендуют изменения в образе жизни.
Какие препараты используются для лечения ДКМП?
Для улучшения работы сердца, большинство людей, принимают такие лекарства, как бета-блокаторы, ингибиторы АПФ и/или различные мочегонные средства. Если у вас аритмия, врач может дать вам лекарство для контроля сердечного ритма. Растворители крови могут быть использованы, чтобы предотвратить образование кровяных сгустков. Обсудите с вашим врачом, какое лечение вам больше подходит.
Что используют в хирургии для лечения ДКМП?
Людям с тяжелой формой дилатационной кардиомиопатии, возможно, потребуется одна из следующих операций:
- Сердечная ресинхронизирующая терапия — трёхкамерная стимуляция сердца (один электрод в правом предсердии, два — в желудочках).
- Операция окутывания сердца эластичным сетчатым каркасом — предотвращает прогрессирование ХСН, на начальных стадиях ДКМП может привести к обратному развитию заболевания.
- Механические желудочки сердца (микронасос, установленный в полости левого желудочка) — могут использоваться для временной поддержки гемодинамики, но показано, что через несколько месяцев работы аппарата улучшаются функции самого сердца.
- Трансплантация сердца — в настоящее время уже не считается средством выбора в лечении ДКМП, ввиду возможности альтернативных процедур, перечисленных выше.
Прогноз при ДКМП остается крайне серьезным — в случае идиопатической формы заболевания ежегодная летальность от 5 до 45%, для форм с известной этиологией смертность может быть меньше. Успехи в лечении привели к существенному увеличению выживаемости при этой форме кардиомиопатии.