Защемление нерва чаще всего не опасно: отдых и лечение помогают устранить его сдавливание, восстановить функцию нерва в течение нескольких дней или недель. Но в редких случаях ситуация бывает настолько серьезной, что не обойтись без хирургического вмешательства.
Защемлением называют состояние, при котором на нерв оказывают слишком сильное давление соседние ткани. Это могут быть мышцы, хрящи, сухожилия, кости. В результате работа нерва нарушается. В первую очередь это проявляется болью в соответствующей части тела, а также снижением мышечной силы и тонуса, чувством онемения, покалывания, снижением чувствительности.
Наиболее типичным примером защемления нервов является сдавливание корешков спинного мозга межпозвоночной грыжей. Если это произошло в поясничном отделе, то обычно возникает ишиас – боль, которая распространяется по задней поверхности ноги, по ходу седалищного нерва. Другое довольно распространенное состояние – синдром запястного канала (туннельный кистевой синдром), когда ткани в области запястья отекают и сдавливают нерв.
Сдавливание нервов – очень распространенное состояние и одна из наиболее частых причин обращения к врачам. Как сообщают американские ученые, патология встречается у 85 человек из ста тысяч взрослых. Это может случиться в любом возрасте, но чаще всего происходит у людей старше 50 лет. Наиболее распространенная причина – артроз и дегенеративные изменения в позвоночном столбе.
Почему возникает защемление нервов?
Причины сдавливания нервов в организме бывают самыми разными. Основные факторы риска:
- травмы мягких тканей, повреждения костей;
- воспаление и отек в окружающих тканях;
- грыжи межпозвоночных дисков;
- остеохондроз, артроз межпозвоночных суставов и другие дегенеративные изменения в позвоночном столбе;
- многократные частые повторяющиеся движения – например, у людей, которые занимаются набором текста на клавиатуре;
- интенсивные физические нагрузки, спорт – особенно если человек занимается им профессионально;
- ожирение – так как лишние килограммы оказывают повышенные нагрузки на суставы, позвоночник;
- ревматоидный артрит – заболевание, которое приводит к воспалительному процессу в суставах и сдавливанию близлежащих нервов;
- беременность – во время нее увеличивается масса тела, возрастают нагрузки на опорно-двигательный аппарат и одновременно размягчается соединительная ткань, чтобы таз женщины мог пропустить плод;
- сахарный диабет – не приводит к сдавливанию нервов напрямую, но повышает риск развития этого состояния;
- заболевания щитовидной железы повышают риск развития синдрома запястного канала;
- костные шпоры (остеофиты) – разрастания на костях, которые возникают при дегенеративных заболеваниях суставов;
- продолжительный постельный режим;
- рубцовые изменения в тканях после травм, ожогов.
Еще одним фактором риска является пол. У женщин чаще возникает синдром запястного канала. Вероятно, это связано с тем, что у них этот канал в норме уже, чем у мужчин. Конечно же, играет роль и наследственность. У некоторых людей дегенеративные процессы в позвоночнике и суставах разовьются с большей вероятностью – на это влияют определенные варианты генов, от которых зависят характеристики соединительной ткани.
Чем опасно низкое АД?
Гипотония опасна для всего организма, так как все органы не получают необходимого кровобращения.
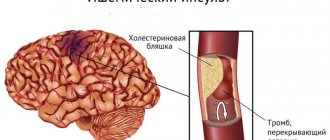
Пониженное давление считается опасным, потому что из-за него в главные сосуды не попадает достаточное количество кислорода, кровоснабжение органов ухудшается. Плохое кровоснабжение мозга опасно для жизни из-за риска возникновения ишемического инсульта. Гипотония плохо сказывается на общем состоянии человека: он чувствует постоянное недомогание, усталость, бессилие. Инфаркт, инсульт и сердечные заболевания — это осложнения и гипертонии, и гипотонии. Многочисленные примеры подтверждают, что возможен переход гипотонии в гипертонию. Это возникает из-за патологических изменений в сосудах и их перестройки. Такой тип гипертонии тяжело переносится организмом, намного хуже, чем остальные.
Гипотония — частое явление в начале беременности. Из-за обезвоживания необходимо много пить, но это плохо сказывается на ребенке.
На какие симптомы нужно обращать внимание?
Защемление нервов может происходить по всему телу, и проявление этого будет зависеть от того, в каком месте произошло сдавливание. Наиболее распространенные состояния:
- Сдавливание нервов шеи – так чаще всего в обиходе называют шейную радикулопатию.
- Сдавливание нервов в области поясницы – поясничная радикулопатия.
- Сдавливание седалищного нерва – ишиас.
- Сдавливание локтевого нерва.
- Синдром запястного канала.
Рассмотрим восемь самых распространенных проявлений.
Боль или чувство жжения, распространяющиеся вниз по ноге
В нижней части из позвоночника выходит самый крупный нерв в организме человека – седалищный. Он проходит через пояснично-крестцовую область, ягодицу и затем по задней поверхности всей ноги. Его ветви обеспечивают движения в мышцах, чувствительность кожи. Сдавливание седалищного нерва может быть вызвано такими причинами, как межпозвоночные грыжи и стеноз позвоночного канала в поясничном отделе, травмы, спондилолистез (состояние, при котором верхний позвонок как бы соскальзывает с нижнего), синдром грушевидной мышцы (когда эта мышца таза спазмируется и сдавливает нерв), опухоли позвоночного столба. На врачебном языке сдавливание седалищного нерва называется ишиасом или радикулопатией. Проявляется в виде болей по задней поверхности ноги, по ходу нерва – тупых, ноющих или острых, по типу прострелов.
Боль, распространяющаяся из области шеи вниз по руке
Так же, как седалищный нерв спускается из поясничного отдела позвоночника на нижнюю конечность, нервы руки образованы корешками, которые находятся в шейном отделе. При их сдавливании боль распространяется вниз по руке. Болевые ощущения могут локализоваться в области надплечий, плеч, предплечий, кистей, в верхней части спины.
Вообще, если говорить о сдавливании нервов, вызванных патологиями позвоночника, то чаще всего страдает поясничный отдел: он находится внизу, и на него приходятся большие нагрузки. Кроме того, тут высока подвижность. На втором месте находится шейный отдел, за счет высокой подвижности и того, что ему приходится выдерживать вес черепа. В грудном отделе нарушения возникают намного реже, потому что тут подвижность минимальна, позвонки фиксированы ребрами.
Слабость в ногах
Во время ходьбы нервы нижних конечностей работают с молниеносной скоростью. Они должны быстро передавать сигналы, которые заставляют сокращаться и расслабляться определенные группы мышц. Сильное сдавливание нерва приводит к тому, что сигнал проходит плохо. В итоге возникает слабость в мышцах ног, снижается их тонус, нарушается походка. Это уже довольно грозный симптом. Больные часто описывают его фразой: «Доктор, у меня одна нога во время ходьбы буквально волочится».
Снижение силы захвата кистью
Нервы рук обеспечивают мышечные сокращения, точную координацию движений, мелкую моторику. При защемлении эти функции нарушаются, и человек замечает, что у него начало буквально «все валится из рук». Особенно большие трудности возникают во время письма и при выполнении других задач, во время которых требуются мелкие движения.
Чувство онемения
Параллельно с двигательными, страдают и чувствительные нервные волокна. Они перестают посылать импульсы в мозг, и возникает чувство онемения – как после укола анестетика, «заморозки» рта во время лечения зубов. В самых тяжелых случаях чувствительность в определенной зоне утрачивается полностью – это говорит о том, что нерв пострадал очень сильно.
Чувство покалывания
Неприятные ощущения в виде покалывания, жжения, чувства ползания мурашек на врачебном языке называются парестезией. Они возникают при раздражении и неполном сдавливании нерва. Это чувство можно сравнить с ощущениями в руке, когда ее «отлежали» во сне или после удара локтем в том месте, где проходит нерв. Парестезия в кисти нередко становится первым признаком синдрома запястного канала.
Нарушение функции прямой кишки и мочевого пузыря
Нервы, которые выходят из поясничного отдела позвоночника, контролируют не только мышцы, но и внутренние органы, в частности, мочевой пузырь и прямую кишку. Нарушение контроля над мочеиспусканиями и дефекациями говорит о том, что сдавливание привело к сильному повреждению нервов, и пациенту срочно нужна медицинская помощь. Это состояние может проявляться недержанием мочи и стула или другими расстройствами.
Боль, интенсивность которой меняется, когда человек меняет положение
Тут в качестве наглядного примера можно снова привести ишиас. Обычно больному становится лучше, когда он сидит, наклонившись вперед, или лежит на спине. А в положении на боку болевой синдром, наоборот, усиливается. Из-за этого возникают проблемы со сном. Когда человек принимает определенное положение, чтобы ослабить боль – это называется анталгической позой.
При злокачественных опухолях и метастазах в позвоночнике боли обычно длительные, мучительные, усиливаются во время отдыха и ночного сна.
Что это такое?
Это давление, которое кровь оказывает на стенки кровеносных сосудов, или, иными словами, превышение давления жидкости в кровеносной системе над атмосферным давлением.
Кровяное давление зависит от трех биологических факторов: это пульс, степень раскрытия и гибкости артерий и количество крови, прокачиваемое через сосуды. Науке известно, что отклонения давления от нормы проявляются в том случае, когда баланс веществ, влияющих на эти три фактора, в организме нарушен, однако точная картина этих нарушений пока не ясна.
Условной нормой давления считается 120/80 мм ртутного столба либо несколько ниже. То, что мы называем «верхним» давлением – это давление систолическое, то есть давление в артериях в тот момент, когда сердце сжимается и выталкивает кровь в артерии. Систолическое давление зависит от силы сокращения сердца.
Нижнее число – диастолическое артериальное давление, то есть давление в артериях в момент расслабления сердечной мышцы. Оно отражает сопротивление периферических сосудов.
Оба значения важны, но для диагностики пациентов старше 50 лет более показательным считается систолическое давление.
Отклонения в показателях давления – это гипотония, давление пониженное, и гипертония – повышенное.
Когда нужно срочно обращаться к врачу?
Поводом для немедленного обращения к врачу должны стать следующие симптомы:
- очень сильная боль, особенно если она возникла остро, после травмы;
- боли, которые не проходят в течение нескольких дней, несмотря на то, что человек соблюдал покой, принимал обезболивающие препараты;
- боли в позвоночнике, руке, ноге, которые сопровождаются повышением температуры тела;
- ухудшение чувствительности, парестезии, снижение мышечного тонуса, силы.
Чтобы разобраться в причинах сдавливания нерва, врач может назначить разные методы диагностики. Чаще всего применяют электронейромиографию (исследование прохождения электрических импульсов в нервах и мышцах), ультразвуковое исследование (желательно на аппарате высокого разрешения), компьютерную и магнитно-резонансную томографию.
Чем опасно высокое АД?
Повышенное артериальное давление вызывает сильное поражение организма, большая часть вредного влияния достается сердечно-сосудистой системе. Каждый год из-за проблем с сердцем умирает около 1 миллиона человек, и подавляющее количество — из-за гипертонии. Высокое артериальное давление чревато гипертоническими кризами — резкими скачками показателей до критически опасных. При гипертоническом кризе первая помощь дается как можно быстрее, чтобы успеть спасти пока еще живого человека. В таком состоянии резко расширяются сосуды (аневризмы) и разрываться. При этом у человека сразу начинается сильная головная и сердечная боль, резко бросает в жар, тошнит и на время ухудшается зрение. Смертельно опасны последствия высокого давления — инфаркт и инсульт. При хронической форме гипертензии поражаются ее органы-мишени. Это сердце, почки, глаза.
- При инсульте происходит резкое ухудшение кровообращения в головном мозге и это вызывает паралич, который иногда остается на дальнейшую жизнь.
- Почечная недостаточность — нарушение обмена веществ, почки полностью утрачивают главную функцию — образовывать мочу.
- Если поражаются глаза, то зрение становится хуже, происходят кровоизлияния в глазное яблоко.
Как лечат защемления нервов?
Первая мера в таких случаях – покой для части тела, в которой беспокоят боли. Врач может назначить шину, чтобы ограничить движения в конечности. Например, при синдроме запястного канала такую шину рекомендуется носить круглосуточно.
Медикаментозное лечение проводят нестероидными противовоспалительными средствами (НПВС), например, ибупрофеном или напроксеном. Эти препараты помогают снять боль в остром периоде. Если болевые ощущения очень сильные, врач может назначить инъекции глюкокортикостероидов – препаратов гормонов коры надпочечников. Они обладают более выраженным обезболивающим и противовоспалительным эффектом.
После периода иммобилизации начинают лечебную физкультуру. Есть специальные упражнения, которые помогают укрепить мышцы в области поражения или снять их спазм. За счет этого уменьшается сдавливание. Специалист по лечебной физкультуре может порекомендовать изменения в повседневных действиях, например, избегать определенных однообразных движений. Применяют физиопроцедуры, лечебный массаж.
Обычно, если консервативное лечение не помогает в течение нескольких недель или месяцев, показано хирургическое вмешательство. Тип операции зависит от того, в каком месте возникло сдавливание нерва и чем оно вызвано. Например, это может быть удаление костных шпор, межпозвоночной грыжи или рассечение связок, чтобы освободить нерв, при синдроме запястного канала.
Лечение
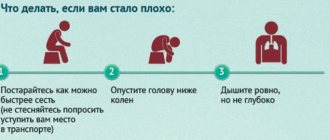
Помощь до постановки диагноза
При клинике пониженного АД человеку нужно лечь, приподняв ноги вверх. Необходимо открыть окна, чтобы был доступ свежего воздуха. При чувстве дурноты лицо и шею ополаскивают прохладной водой. Пациенту дают выпить крепкий сладкий чай или кофе, таблетку кофеина. При кратковременной гипотонии этих действий достаточно, чтобы состояние нормализовалось. Если самочувствие ухудшается, требуется неотложная медицинская помощь.
Медикаментозная терапия
Первый шаг в лечении пониженного АД — нормализация образа жизни, физической активности и питания. Если состояние вызвано приемом гипотензивных медикаментов, проводится коррекция дозы или заменяется препарат. При подборе консервативных мероприятий исходят из основной причины гипотонии. Для лечения пониженного давления используют следующие группы лекарственных средств:
- Препараты железа
. Назначаются при железодефицитной анемии в виде пероральных или парентеральных форм. При пониженном уровне гемоглобина на фоне витаминодефицитных состояний рекомендуют препараты цианокобаламина В12, фолиевой кислоты. - Адаптогены
. Лекарства на основе растительных экстрактов предназначены для повышения адаптационных возможностей организма. Они эффективны при физиологических причинах пониженного давления и как дополнение к этиопатогенетической терапии других вариантов гипотонии. - Ноотропы
. Препараты назначаются для ликвидации когнитивных нарушений, которые вызваны хронической недостаточностью церебрального кровоснабжения. Чтобы усилить эффект, ноотропы принимаются в сочетании с церебропротекторами и антиоксидантами. - Адреномиметики
. Показаны для неотложной помощи при шоковых состояниях, сопровождающихся резким падением АД. Чаще всего вводят гормональные препараты — адреналин, норадреналин. В критических состояниях также применяют аналептики.