На основании собственного опыта и данных литературы даётся описание генетической природы гипертрофической кардиомиопатии, её клинической картины, результатов инструментальных исследований. Обсуждается лечение. Даны критерии неблагоприятного прогноза.
Hypertrophic cardiomyopathy in children
Based on our experience and the literature describes the genetic nature of hypertrophic cardiomyopathy, its clinical presentation, results of instrumental studies. It is discuss the treatment. Some criteria of poor prognosis were held.
Гипертрофическая кардиомиопатия (ГКМП) – структурное и функциональное поражение миокарда с увеличением его толщины (массы) с известным или предполагаемым генетическим дефектом белка саркомера кардиомиоцитов, наследуемое аутосомно-доминантно с различными пенетрантностью и экспрессивностью при отсутствии системной гипертензии, болезней накопления, гипотиреоза, атеросклеротического коронаросклероза, пороков клапанов, врождённых пороков сердца и других состояний, которые бы могли объяснить увеличение массы миокарда. Современные возможности лечения ГКМП с длительной поддержкой достаточно высокого качества жизни актуализировали проблемы ранней диагностики и адекватного выбора тактики ведения пациента [1, 2].
Этиология.ГКМП наследуется по законам Менделя по аутосомно-доминантному типу. Форма заболевания у пробандов и их ближайших родственников совпадают в 60% случаев. Гены, ответственные за заболевание, локализуются на 6 хромосоме (15 генов) и на длинном плече 14 хромосомы [3]. Изменения генов представлены более чем 400 миссенс-мутациями, ответственными за регуляторные, структурные или функциональные характеристики тонких или толстых нитей кардиальных саркомеров (тяжёлая цепь β-миозина, актин, титин, миозин-связывающий протеин С, тропомиозин Т и др.). Само по себе число мутаций и определяет клиническую вариативность ГКМП. Более половины всех генетически идентифицированных случаев ГКМП определяются мутациями 3 генов, определяющих дефекты тяжёлой цепи β-миозина, миозин-связывающего протеина С, кардиального тропонина Т. Другие 13 генов ответственны за нечастые случаи дефектов титина, α-тропомиозина, α-актина, кордиального тропонина I, лёгкой цепи миозина. Но среди людей с клинически и инструментально диагностированной ГКМП и подвергшихся молекулярно-генетическому тестированию, аномалии генов выявлены только в 50-80% случаев [4, 5]. Это значит, что в 20-50% мы имеем дело с ещё не идентифицированными мутациями. Вполне вероятно, что для разных популяций будут характерны свои мутации. Так, высказывается мнение, что для российской популяции может быть характерна миссенс-мутация в гене β-MHC.
Полиморфизм клинической картины объясняется недостаточно изученным взаимодействием различных генов (мутация MYH7 – выраженная гипертрофия, раннее начало и тяжёлое течение; мутация TNNT2 – умеренная гипертрофия; мутация MYBPC3 – неполная пенетрантность и относительно поздний дебют), пола, внешних факторов.
Патофизиология. Дефект гена приводит к дискоординации деятельности миофибрилл и с последующим фиброзом и гипертрофией миокарда. Хаотичность клеточной структуры возникает уже в областях без признаков гипертрофии и являющихся аритмогенным субстратом желудочковых тахикардий и фибрилляций. Одновременно утолщается интима интрамуральных коронарных артерий, нарушается транспорт кислорода в утолщенный миокард, возникают ишемия, гибель клеток, склероз. Стенки желудочков утолщаются, но внутренний размер остаётся неизменным или даже уменьшается. Систолическая функция длительное время не изменяется, ригидность миокарда резко повышается, возрастает конечно-диастолическое давление, тормозится возврат крови. Гипертрофированный миокард может сужать выносной тракт ЛЖ. Степень обструкции варьирует в зависимости от толщины межжелудочковой перегородки, расположения митрального кольца, переднесистолического движения створок митрального клапана, интенсивности сокращения миокарда (поэтому противопоказаны препараты дигиталиса). Степень обструкции не коррелирует с риском внезапной смерти. Прогрессия болезни приводит к дилятации желудочков.
В эксперименте на животных с положительным ГКМП-генотипом, но отрицательным фенотипом показано, что назначение блокаторов кальциевых каналов до развития гипертрофии способно предотвратить заболевание [6]. Такая экспериментальная терапия проводится и у людей, пресимптомных носителей генотипа ГКМП.
Распространённость ГКМП у детей составляет 3-5: 1 млн, медиана возраста – 7 лет, 1/3 всех случаев диагностируется в возрасте до 1 года. У 25-58% родственников 1 степени выявляются эхографические признаки ГКМП. Частота ГКМП приблизительно одинакова в различных популяциях, хотя в Азии чаще встречаются атипичные варианты ГКМП. Среди детей гендерных различий в частоте ГКМП, но во взрослом состоянии, заболевание чаще выявляется у мужчин. Различия объясняют гормональными факторами, влиянием внешней среды, более яркой симптоматикой или большей степенью обструкции выносного тракта ЛЖ у мужчин. Всё это и обуславливает более частые исследования, приводящие к диагностике ГКМП.
Клиническая картина. Жалобы могут отсутствовать, и в этих случаях диагностика ГКМП является результатом случайных эхокардиографических исследований. По результатам собственных исследований (84 больных), чаще встречаются указания на обмороки, одышку, чувство перебоев в сердце и др. По результатам суточного мониторирования артериального давления, регистрируется склонность к брадикардии, видимо, за счёт снижения выброса из ЛЖ.
Одышка – один из самых ранних симптомов и встречается у 90% больных. Одышка обусловлена высокой ригидностью утолщенного миокарда, повышением конечно диастолического давления и переносом давления на малый круг кровообращения.
Обмороки и предобморочные состояния типичны для ГКМП, особенно для детей и подростков с малым диаметром ЛЖ и желудочковой тахикардией или синдромом слабости синусового узла или дисфункцией синусового узла при суточном мониторинге. В нашей группе пациентов они встречались у 27%, чаще при обструктивной форме ГКМП. Наличие обмороков – показатель высокой вероятности внезапной смерти. Предобморочные состояния, возникающие при резком переходе в вертикальное положение, могут быть обусловлены преходящими предсердной или желудочковой тахиаритмией и рассматриваются как предиктор внезапной смерти.
Головокружения часто беспокоят детей с ГКМП с высоким градиентом в выносном тракте ЛЖ и усиливаются при физической нагрузке или при гиповолемии (обильное отделение пота при жаре), быстром переходе в вертикальное положение или реакцией Вальсальвы при дефекации. Головокружение может быть при нарушениях ритма со снижением перфузии мозга. Кратковременные эпизоды нарушения ритма проявляются пресинкопами и головокружением, в то время как устойчивые нарушения ритма приводят к обморокам и внезапной смерти.
Ангинозные боли типичны для детей с ГКМП. При этом нет атеросклеротического коронаросклероза. Симптоматика ишемии миокарда объясняется повышенной потребностью утолщенного миокарда в кислороде, что при нарушении диастолы приводит к субэндокардиальной гипоксии, особенно при физических нагрузках. Чувство перебоев в сердце объясняется преждевременными предсердными или желудочковыми сокращениями, интермиттирующим атрио-вентрикулярным блоком, суправентрикулярной или желудочковой тахикардией. Недиагностированная желудочковая тахикардия – показатель высокого риска внезапной смерти.
Ортопноэ и пароксизмальная ночная одышка – признаки сердечной недостаточности при тяжёлых вариантах ГКМП с венозным застоем в лёгких. Застойная сердечная недостаточность у детей встречается всего в 10% случаев (значительно реже, чем у взрослых) и в основном в возрасте до 1 года. Она свойственна пациентам с наиболее выраженным утолщением миокарда. Застойная сердечная недостаточность является результатом двух повреждающих факторов: высокой ригидности миокарда и субэндокардиальной ишемии.
Верхушечный толчок разлитой, приподнимающий, смещён влево. Типичен двойной толчок, верхняя часть которого образована усиленным сокращением левого предсердия. Самым типичным для ГКМП является тройной верхушечный толчок, последняя часть которого вызвана изометрическим сокращением желудочка. Но этот вариант встречается крайне редко.
Венозный югуллярный пульс – выраженная волна «а» на флебограмме: резкое повышение конечно диастолического давления в ЛЖ с повышением давления в малом круге кровообращения и утолщение межжелудочковой перегородки с уменьшением полости правого желудочка, в итоге, с торможением притока к нему.
Кародитный пульс высокий, быстрый и короткий, что объясняется высокой скоростью потока крови через суженный выносной тракт ЛЖ. В ряде случаев каротидный пульс предстаёт как последовательная двойная пульсация сонной артерии: 1 пик – как описано ранее, 2-ой – невысокий подъём артерии в поздней систоле после падения градиента.
Аускультативно I тон не изменён, II — обычно расщеплён, при очень высоком градиенте – парадоксально. Нередко выслушивается ритм галопа или III тон, но при ГКМП он не имеет такого прогностического значения как при клапанном стенозе аорты. Часто определяется IV тон за счёт форсированной систолы предсердия, преодолевающего сопротивление притоку крови в ЛЖ. Систолический шум выброса ромбовидный (кресчендо-декресчендо) наилучшим образом выслушивается в точке между верхушкой и левым краем грудины, ирраидиирует надгрудинно, но не передаётся на сонные артерии. Интенсивность шума определяется субаортальным градиентом в выносном тракте ЛЖ. Так как степень градиента давления варьирует в зависимости от обструкции, объёма притекающей крови, интенсивность шума непостоянна. Шум уменьшается при увеличении преднагрузки: проба Вальсальвы, проба Мюллера (после форсированного выдоха движение вдоха совершается при закрытых рте и носе (возникает субатмосферное давление в грудной клетке и лёгких = инвертированная проба Вальсальвы), положение на корточках. Градиент увеличивается и шум становится громче при снижении преднагрузки (нитраты, диуретики, в положении стоя) или снижении после нагрузки (вазодилятаторы). Голосистолический шум возникает при переднесистолическом движении митрального клапана и очень высоком градиенте в выносном тракте ЛЖ. У 10% детей с ГКМП выслушивается диастолический шум декресчендо регургитации на аортальном клапане, но при доплерографии минимальная и умеренная аортальная регургитация определяется у 33%.
Дополнительные исследования. Электрокардиографически чаще всего выявляются признаки гипертрофии ЛЖ, отклонение электрической оси сердца, нарушения проводимости, синусовая брадикардия (33%) с эктопическим предсердным ритмом и расширением предсердия. При мутации аденозинмонофосфат активированном PRKAG2 ГКМП сочетается с врождённым синдромом Вольф-Паркинсон-Уайта и нарушениями проводимости.
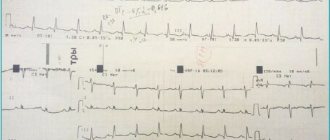
Сравнительно часто встречаются глубокие зубцы Q в прекардиальных отведениях (40%), фибрилляция предсердий (плохой прогностический признак) и аномалии волны Р. Величина зубца Q прямо коррелирует с толщиной миокарда задней стенки ЛЖ (рис. 1).
Рисунок 1. Электрокардиограмма больного Н. 5 лет с обструктивной формой ГКМП. Отмечается патологически глубокий зубецQ в отведениях I, AVL, V5-V6. Снижен вольтаж зубцаR в отведениях II, III, AVF, V6. Толщина межжелудочковой перегородки по данным ЭХОКГ составляет 1,5 см, задней стенки левого желудочка — 0,7 см.
ЗубецQ в отведениях II, III, aVFрегистрировался преимущественно у больных с умеренной изолированной гипертрофией миокарда. При тяжёлом прогрессирующем течении ГКМП помимо отведений II, III, aVF зубец Q регистрировался в отведениях V4-V6, при комбинированой гипертрофии миокарда ЛЖ и правого желудочка – в отведениях I, II, aVL, V4-V6. Можно предположить, что патологический зубец Q является не только изолированным признаком гипертрофии межжелудочковой перегородки, но и косвенным признаком особенностей гипертрофии ЛЖ. Типичны изменения процесса реполяризации: снижение амплитуды волны Т (21% обследованных), его выраженная инверсия (61%) вплоть до гигантских отрицательных Т в отведениях V1-V6. Для больных с обструктивной формой ГКМП характерны атриовентрикулярные блокады.
При холтеровском мониторировании нарушения ритма и проводимости регистрируются значительно чаще, чем при одномоментной записи ЭКГ.
Существуют большие и малые ЭКГ-критерии ГКМП. Большие критерии включают в себя: 1) изменение волны Q (>40 мсек или 1/3R) по меньшей мере в 2х отведениях и 2) инверсия волны Т (≥3 мм) по меньшей мере в 2х отведениях. Малые: 1) увеличение левого предсердия (Pv1), 2) PR<120 мсек, 3) блокада пучка Гиса или гемиблок (или нарушение межжелудочковой проводимости: QRS≥120 мсек), 4) глубокая волна Sv2, 5) нарушения реопляризации. ЭКГ-критерии являются неспецифическими и должны сочетаться с данными ультразвуковых исследований. Для взрослых эхографические критерии стабильны в силу завершённости развития организма. Для ребёнка понятие нормы более размыто. Поэтому у детей целесообразно применять соотношение толщины межжелудочковой перегородки и задней стенки ЛЖ. Последняя в норме всегда толще межжелудочковой перегородки.
Эхокардиография в режиме 2D – ведущая диагностическая методика. Межжелудочковая перегородка утолщена относительно задней стенки ЛЖ. Внутренний диаметр желудочка на нижней границе нормы или уменьшен (рис. 2).
Рисунок 2. Эхограмма по длинной оси ЛЖ при асимметричной гипертрофии межжелудочковой перегородки. Межжелудочковая перегородка резко утолщена и почти на половину перекрывает выносной тракт ЛЖ. 1 и 2 – стенка аорты, 3 – межжелудочковая перегородка, 4 – задняя стенка ЛЖ.
Чем меньше диаметр ЛЖ, тем выше вероятность обмороков. При митральной регургитации и/или низком комплайнсе ЛЖ расширяется полость левого предсердия. Типичным признаком ГКМП является переднесистолическое движение митрального клапана. Оно объясняется смещением митрального кольца в выносной тракт ЛЖ за счёт утолщения межжелудочковой перегородки и сдвигом створок клапана к перегородке (давление за сомкнутыми створками митрального клапана высокое, а перед ними в выносном тракте по закону Бернулли давление в быстром потоке жидкости низкое) в период систолы (эхографический феномен Вентури). Доплерграфия используется для определения скорости выброса крови в выносном тракте ЛЖ или скорости притока крови в диастолу через левое атриовентрикулярное отверстие. В последнем случае скорость в фазу быстрого наполнения (VEF) снижена, пик скорости в фазу систолы левого предсердия (VA) относительно VEF повышен. Это патологическое соотношение обнаруживается и у генотипически позитивных, но бессимптомных пациентов.
Рентгенологическая картина варьирует от неизменённой до расширения тени сердца. Дуга левого предсердия выбухает при высокой ригидности ЛЖ и митральной регургитации.
Магниторезонансная томография позволяет уточнить степень обструкции и анатомию структур сердца, выявляет фиброз миокарда, распространённость которого прямо коррелирует с риском внезапной смерти.
Катетеризация сердца проводится с целью уточнения степени обструкции, состояния диастолической функции, межжелудочковой перегородки и коронарных артерий.
Лабораторные исследования неспецифичны и требуются только при исключении вторичных форм утолщения миокарда. При генетическом исследовании чаще всего (80% случаев ГКМП) выявляют мутации в 9 генах саркомеров MYH7, MYBPC3, TNNT2, TNNI3, TNNC1, TPM1, ACTC, MYL2, andMYL3 и в гене регуляторе CAV3.
Гистологически миокард гипертрофирован, миокардиоциты и миофибриллы расположены беспорядочно, видны поля фиброза. У 80% пациентов стенки интрамуральных веточек коронарных артерий утолщены, просвет неравномерно сужен. Указанные изменения чаще регистрируются в межжелудочковой перегородке и сопровождаются полями фиброза. Наряду с перечисленными изменениями даже в якобы не изменённых участках миокарда обнаруживаются дефекты транспорта кальция, нарушения обмена гликогена и другие трансформации, которые неблагоприятно сказываются на прогнозе заболевания. В подтверждение этой точки зрения можно привести тот факт, что у 60% погибших от ГКМП по данным световой микроскопии изменены 10-15% массы миокарда, тогда как для фатального исхода при инфаркте миокарда или постинфарктном кардиосклерозе требуется поражение не менее 50% массы миокарда [7, 8].
Тактика врача. После выявления утолщения миокарда необходимо провести дифференциальную диагностику с вторичными причинами гипертрофии мышцы сердца:
- «сердце атлета». Длительные занятия спортом могут привести к гипертрофии миокарда, но при соответствующем анамнез обнаруживается концентрическая гипертрофия миокарда с расширением полости ЛЖ, что не типично для ГКМП;
- стеноз аорты аортальный, субклапанный, коарктация аорты;
- рестриктивная кардиомиопатия;
- болезни накопления (гликогенозы, мукополисахаридоз, амилоидоз и др.);
- артериальная гипертензия (в том числе неонатальная);
- врождённый гипотиреоз, новорождённый от матери с сахарным диабетом;
- нейромышечные заболевания;
- фибрилляция желудочков.
Общие рекомендации, контроль физической активности и динамики симптомов болезни. Специальной диеты не существует. Родители и пациенты должны быть предупреждены об ограничении физической нагрузки, отмене анаэробных упражнений, исключении занятий спортом (особенно при аритмиях и семейных случаях внезапных смертей). Избегать обезвоживания, контролировать массу тела. В динамике оценивают толщину миокарда (массу миокарда), показатели диастолической функции ЛЖ, диаметр его выносного тракта, градиент давления, наличие переднесистолического движения митрального клапана, аритмий. При отсутствии экстренных показаний ЭКГ выполняется каждые 6 мес., ультразвуковое исследование сердца – ежегодно, в пубертатный период – каждые 6 мес. При появлении симптомов ГКМП или признаков обструкции терапию целесообразно начать с блокаторов кальциевых каналов или β-блокаторов. При тяжёлой обструкции совместно с хирургами определить показания для миоэктомии (или алкогольной абляции) и имплантации водителя ритма. Профилактика бактериального эндокардита антибиотиками не показана. Противопоказаны диуретики, инотропные препараты, нитраты и симпатомиметики. Исключить дигиталис за исключением случаев неконтролируемой фибрилляции предсердия.
Контролировать факторы риска внезапной смерти – цель любой терапии при ГКМП. Единых рекомендаций нет. К прогностическим факторам относятся семейные случаи скоропостижной смерти, семейные варианты ГКМП, анамнестические указания на периоды асистолии, необъяснимые обмороки, градиент давления (оспаривается), аритмии, толщина межжелудочковой перегородки.
Медикаментозная терапия. Препараты выбора – β-блокаторы и блокаторы кальциевых каналов. При нарушениях ритма сердца назначают амиодарон и другие антиаритмические препараты. β-блокаторы снижают градиент давления в выносном тракте ЛЖ и оптимизируют комплайнс ЛЖ. Эффект от лечения зафиксирован у ½ пациентов. Доказательств снижения β-блокаторами риска внезапной смерти нет. Альтернативой β-блокаторам являются блокаторы кальциевых каналов. Они улучшают диастолическую функцию и снижают градиент давления за счёт снижения сократимости ЛЖ.
Пропранолол (индерал) – неселективный β-блокатор, дозу подбирают по клиническому эффекту. Атенолол (тенормин) – селективный блокатор β1-рецепторов с минимальным эффектом на β2-рецепторы. Эффективность выше, чем у пропранолола.
Верапамил (изоптин) блокирует медленные кальциевые каналы в гладкомышечных клетках сосудов и в миокардиоцитах. Доза подбирается индивидуально, максимальная эффективность зарегистрирована при физических нагрузках.
Амиодарон (кордарон), эффективный антиаритмический препарат, имеет несколько точек приложения. При исключении синдрома удлинённого QT, препарат выбора при лечении жизнеугрожающих желудочковых аритмий, рефрактерных к β-блокаторам.
Имплантация водителя ритма [7] приводит к улучшению течения ГКМП и уменьшению фармакологической нагрузки.
Миоэктомия ЛЖ при величине градиента в50 мм. рт. ст. вне зависимости, зарегистрирован он в покое или при провокационных пробах. В большинстве случаев положительная динамика симптомов сохраняется в течении 5 лет. Полной корреляции между успешностью миоэктомии и вероятностью внезапной смерти нет. Катетерная трансвенозная алкогольная абляция участка межжелудочковой перегородки более опасна, чем открытое хирургическое вмешательство. Она чревата необратимой атриовентрикулярной блокадой, инфарктом миокарда, некрозом межжелудочковой перегородки с её ятрогенном дефектом [9].
Прогноз. Внезапная смерть может быть первым и фатальным проявлением ГКМП у ранее бессимптомных пациентов. У детей и подростков внезапная смерть провоцируется физическими нагрузками и спортивными занятиями. Максимальная летальность зарегистрирована у детей с ГКМП, диагностированной в возрасте до 1 года. В группе детей старше 1 года жизни летальность составляет 1-1,4% в год [10, 11]. В 80-85% внезапная смерть – результат трепетания предсердий. Трепетание желудочков развивается после трепетания или мерцания предсердий, желудочковой тахикардии, суправентрикулярной тахикардии в сочетании с синдромом Вольф-Паркинсон-Уайта или катастрофически низкого сердечного выброса с гемодинамическим коллапсом. Важнейшее условие предупреждения внезапной смерти – ранняя диагностика ГКМП, что позволяет изменить образ жизни, физическую нагрузку, назначить медикаментозное лечение, определить показания для хирургического лечения или имплантации кардиовертерного дефибриллятора. С учётом аутосомно-доминантного типа наследования с целью предупреждения семейных случаев внезапной смерти требуется обследование родственников.
Другими осложнениями ГКМП являются инфекционный эндокардит, сердечная недостаточность, аритмии, фибрилляция предсердий с тромбозом интрамуральных сосудов.
Критериями неблагоприятного прогноза и прогрессирующего течения ГКМП у детей являются:
- случаи внезапной смерти в семейном анамнезе;
- формирование комплекса типа QS и нарастающее нарушение проводимости по левой ножке пучка Гиса;
- желудочковая аритмия высоких градаций;
- мерцательная аритмия;
- синдром слабости синусового узла;
- дистальная атриовентрикулярная блокада 1-2 степени;
- исходно низкие показатели вариабельности ритма сердца или их снижение на 30% в процессе наблюдения;
- снижение вариабельности ритма сердца на фоне приёма β-блокаторов.
Заключение
Гипертрофическая кардиомиопатия – генетически детерминированное заболевание, редко манифестирующее в детском возрасте, чаще выявляемое у взрослых. Гипертрофия миокарда часто асимметрична. Хотя может поражаться любой сектор ЛЖ, нередко утолщается межжелудочковая перегородка с обструкцией выносного тракта ЛЖ. Систолические функции длительное время остаются сохранными, но рано страдает комплайнс. ГКМП – хроническое заболевание с вариабельной клинической картиной от полного отсутствия клинической симптоматики до существенного ограничения жизненной активности с внезапной смертью. ГКМП – ведущая причина внезапной смерти подростков при физических нагрузках. От педиатра требуется организация междисциплинарного и межпрофессионального сопровождения пациентов с выбором терапевтической или хирургической тактики, определение степени риска внезапной смерти и её предотвращение, скрининговые обследования родственников.
В.М. Делягин, Е.А. Тихомирова, А. Уразбагамбетов
Федеральный научно-клинический центр детской гематологии, онкологии и иммунологии, г. Москва
Делягин Василий Михайлович — доктор медицинских наук, главный научный сотрудник отделения редких болезней, заведующий отделением функциональной диагностики
Литература:
1. Maron B. Hypertrophic cardiomyopathy. A systematic review // J. Am. M. As. — 2002. — Vol. 287. — P. 1308-1320.
2. Maron B., McKenna W., Danielsen W. et. al. American College of Cardiology // Eur. Heart J. — 2003. — Vol. 24. — P. 1665-1691.
3. Jarcho J., McKenna W., Pare J. et. al. Mapping a gene for familial hypertrophic cardiomyopathy to chromosome 14q1 // New Engl. J. Med. — 1989. — Vol. 321. – P. 1372-1378.
4. Bos J., Towbin J., Ackerman M. Diagnostic, prognostic, and therapeutic implications of genetic testing for hypertrophic cardiomyopathy // J. Am. Coll. Cardiology. — 2009. — Vol. 54. — P. 201-211.
5. Kim L., Devereux R., Basson C. Impact of genetic insight into Mendelian disease on cardiovascular clinical practice // Circulation. — 2011. — Vol.123. — P. 544-550.
6. Semsarian C., Ahmad I., Giewat M. et. al. The L-type calcium channel inhibitor diltiazem prevents cardiomyopathy in a mouse model // J. Clin. Invest. — 2002. – Vol. 109. — P. 1013-1020.
7. Epstein A., DiMarco J., Ellenbogen K., Estes N. et. al. ACC/AHA/HRS 2008 Guidelines for Device-Based Therapy of Cardiac Rhythm Abnormalities: a report of the American College of Cardiology // J. Am. Col. Cardiol. — 2008. — Vol. 51. — P. 62.
8. Siegenthaler W. Differentialdiagnose innerer Krankheiten // Neubearbeitete Auflage. — Stuttgart: Georg Thieme Verlag, 1993.
9. Sorajja P., Valeti U., Nishimura R., Ommen S. et. al. Outcome of alcohol septal ablation for obstructive hypertrophic cardiomyopathy // Circulation. — 2008. — Vol. 118. — P. 131-139.
10. Тихомирова Е.А. Критерии прогнозирования течения и исхода гипертрофической кардиомиопатии у детей: автореферат дис. … к.м.н. — М. — 2007. — 27 с.
11. Colan S., Lipshultz S., Lowe A. et. al. Epidemiology and cause-specific outcome of hypertrophic cardiomyopathy in children: findings from the Pediatric Cardiomyopathy Registry // Circulation. — 2007. — Vol. 115. — P. 773-781.
Увеличенное сердце у ребенка
Как правило, увеличенное сердце определяют случайно при плановом осмотре и рентгене грудной клетки. Диагноз увеличенное сердце, или кардиомегалия, приводит в шок родителей.
Кардиомегалии могут быть первичные и вторичные. Вторичные кардиомегалии развиваются на фоне инфекционных заболеваний, токсических поражений, а также при дыхательной недостаточности. А вот точные причины первичных кардиомегалий остаются до конца не известными.
Увеличенное сердце достаточно трудно определить не специалисту, именно поэтому родители бывают удивлены диагнозу. И, действительно, симптомами, которые сопровождают заболевание, являются учащенное сердцебиение, учащенное дыхание, синюшность носогубного треугольника, отеки, бледность кожных покровов, отсутствие аппетита. Такие симптомы могут сопровождать разные заболевания, поэтому о наличии у ребенка увеличенного сердца многим родителям даже и в голову не приходит.
Сердце у детей бьется гораздо быстрее, чем у взрослых. Если частота ударов превосходит 160 ударов в минуту, то это уже является тревожным знаком. Но, если родители не могут сами измерить частоту сердцебиения, то проследить за ритмом дыхания они в силах. При кардиомегалии дыхание не только учащается, но и нарушается ритмичность, оно становится поверхностным с пропусками вдохов.
Слабая работа сердца провоцирует нарушения в системе кровообращения, из-за этого появляется бледность кожи и синюшный оттенок губ и носа. Отеки тоже являются свидетельством того, что в организме что-то работает не так, как надо. Когда сердце не справляется со своей работой, то жидкость из кровеносных сосудов начинает скапливаться в тканях. Наконец, отсутствие аппетита – это тоже важный признак какого-то заболевания. Многие родители, к сожалению, не всегда уделяют этому симптому должное внимание, особенно, когда ребенок всегда ест с неохотой.
С такими признаками нужно не только показаться педиатру, но и побывать на консультации кардиолога. Только опытные специалисты могут заподозрить проблемы с сердцем. При прослушивании сердца и наличии у ребенка побочных симптомов врач отправит на рентген, который покажет размеры сердечной ткани. Кроме того, небольшие изменения можно обнаружить на кардиограмме.
Обычно кардиомегалия обнаруживается, если ребенка осматривают при ухудшении состояния здоровья. Если болезнь не выявлена вовремя, то она может даже привести к печальным последствиям. Именно поэтому не стоит пренебрегать диагностикой сердца.
Если у ребенка все-таки выявили патологию сердца, то не стоит паниковать раньше времени. Ребенку нужно сделать ряд исследований, в ходе которых будет собрана полная информация о состоянии сердца. На основании полученных данных кардиолог ставит диагноз и назначает адекватное лечение. Не нужно пренебрегать плановыми осмотрами врачей, поскольку лечение будет наиболее эффективным, когда еще нет второстепенных признаков заболевания. А при появлении заметных симптомов медлить нельзя ни в коем случае.
Сердечные заболевания у детей: что должно насторожить родителей.
1. В 2021 году на уроках физкультуры погибли 211 детей. Если вычесть из 273 учебных дней каникулы, праздники и выходные дни, получается, что ежедневно в одной из российских школ умирал ребёнок. С врачебной точки зрения внезапная смерть у детей может быть обусловлена разными причинами – как кардиологическими с развитием острой сердечной недостаточности, так и заболеваниями центральной нервной системы. О существовании такой проблемы у ребёнка родители могут и не знать. Однако всё может быть диагностировано при своевременном обращении к детскому кардиологу.
2. По плану диспансеризации, в 1 год, затем в 3 года (перед детским садом) и 6–7 лет (перед школой) в обязательном порядке дети должны проходить медицинскую комиссию, в состав которой входит и врач-кардиолог, который обязан направить ребёнка на стандартные исследования – ЭхоКГ и ЭКГ. ЭхоКГ (или УЗИ сердца) позволяет оценить работу сердца, его анатомическое строение, сократительную способность желудочков, измерить давление в полостях, что необходимо для исключения врождённой и приобрётенной аномалии сердца и лёгких. ЭКГ анализирует работу проводящей системы сердца, выявляет её нарушения, в т. ч. и опасные для жизни. При подозрении на нарушение ритма у ребёнка врач направляет его на дообследование – суточное мониторирование ЭКГ и консультацию детского аритмолога.
3. При некоторых невыявленных пороках развития сердца трагедия может произойти даже при средних физических нагрузках. Но ещё опаснее, когда недообследованные дети, стремясь заработать баллы перед поступлением, решают сдать нормы ГТО, требующие абсолютного здоровья и серьёзной подготовленности. Поэтому врачи настаивают, чтобы перед сдачей норм ГТО и соревнованиями дети проходили полноценное кардиологическое обследование (эхокардиографию, ЭКГ с нагрузкой, суточное мониторирование ЭКГ) для исключения жизнеугрожающих нарушений в работе сердца.
4. Нередко после перенесённых вирусных заболеваний развиваются миокардиты (воспаление сердечной мышцы), воспаление сосудов сердца (аортиты, коронариты). Это приводит к снижению сократительной способности миокарда, нарушению его кровоснабжения (в том числе и проводящей системы сердца), к развитию сердечной недостаточности и жизнеугрожающих аритмий. Поэтому после выздоровления от вирусной инфекции (особенно тяжёлой) ребёнок должен быть освобождён на две недели от занятий физкультурой и обязательно пройти ЭКГ.
5. Причины обморока может быть связана как с нарушением работы сердца (остановка сердца, вегетососудистая дистония), так и с патологией центральной нервной системы (опухоли, эпилепсия), заболеваниями эндокринной системы (гипогликемия, сахарный диабет), неправильным развитием позвоночника (аномалия Киммерле) и т.д.
6. Сердечно-сосудистая система быстро растущего детского организма крайне уязвима. В подростковом возрасте у многих детей возникает вегетососудистая дистония по ваготоническому типу – состояние, при котором отмечается склонность к гипотонии. Резкое падение артериального давления может привести к обмороку, при котором неудачные падения чреваты смертельным повреждением мозга. Поэтому, если ребёнок жалуется на головокружение, головную боль, периодически теряет сознание, обязательно обратитесь к специалисту и пройдите необходимое обследование.
7. Ещё одна проблема – особая система питания, которую выбирают подростки, озабоченные своей фигурой. Они исключают из рациона жиры и заменяют приём пищи протеиновыми коктейлями. Однако исключение одного компонента пищи провоцирует раннее и быстрое развитие атеросклероза коронарных артерий, приводящее к ишемии миокарда, развитию острой сердечной недостаточности и внезапной остановке сердца.
8. Есть много детей, которые в раннем возрасте перенесли операции на сердце. Но они ведут обычный образ жизни. Занимаются в спортивных секциях, как говорится, без фанатизма, для здоровья. Но для занятий им, как и остальным детям, нужно получить справку от кардиолога.
9. Что должно насторожить родителей:
- Посинение носогубного треугольника и области вокруг глаз это признак ухудшения венозного оттока и недостаточного насыщения крови кислородом.
- Боли в области сердца, лопатки, в левой руке.
- Стойкая гипотермия – пониженная температура тела.
- Одышка, которая возникает из-за застоя крови и кислородного голодания.
- Холодные ладони и стопы.
- Усталость после физической нагрузки – ребёнок присаживается, вздыхает, жалуется на сердцебиение.
- Обмороки.
10. Нужно помнить, что гипертония редко протекает бессимптомно. Дети жалуются на головные боли, головокружение, слабость, утомляемость, пелену или мушки перед глазами. У детей-гипертоников часто резко снижается зрение. Очень важно не списывать эти жалобы на переутомление, а вовремя обратиться к врачу. Начальные формы детской гипертонии выправляются немедикаментозно. Результатов можно добиться, если нормализовать вес ребёнка, режим дня (школьнику нужно высыпаться, он не должен уставать, перевозбуждаться) и питание. Очень важно подобрать подходящие физические нагрузки. Самые хорошие результаты дают кардиотренировки (быстрая ходьба – ежедневно 30–40 минут, плавание, равнинные лыжи, велосипед).
11. А вот силовые тренировки детям с гипертонией абсолютно противопоказаны. Если эти меры не дают результатов – назначаются препараты, дозы которых подбираются индивидуально, а отменяются только врачом.
12. Наиболее часто повышение артериального давления беспокоит детей в подростковом возрасте (13–16 лет). Нормы давления у детей варьируются в зависимости от возраста, веса (у полных детей давление выше), роста (у невысоких детей давление ниже) и пола (у мальчиков давление выше, чем у девочек). У детей до 14 лет в среднем давление не должно превышать 120/80 мм рт. ст., у более старших – 135/85 мм рт. ст. Запись к врачу кардиологу Детского отделения Кожиной Анне Юрьевне по тел. 43-03-03 и 41-03-03 или