Журнал «Медицинский совет» №17/2021
DOI:
10.21518/2079-701X-2021-17-294-299
И.Н. Захарова1, И.М. Османов2,3 И.И. Пшеничникова1, Т.М. Творогова1 И.Н. Холодова1, И.В. Бережная1 Е.В. Скоробогатова3, Д.И. Холодов4 Т.А. Бочарова3, Ю.В. Коба1
1 Российская медицинская академия непрерывного профессионального образования; 125993, Россия, Москва, ул. Баррикадная, д. 2/1, стр. 1 2 Российский национальный исследовательский медицинский университет имени Н.И. Пирогова; 117997, Россия, Москва, ул. Островитянова, д. 1 3 Детская городская клиническая больница имени З.А. Башляевой; 125373, Россия, Москва, ул. Героев Панфиловцев, д. 28 4 Детская городская поликлиника № 94; 125362, Россия, Москва, ул. Вишневая, д. 20, корп. 2
Семейная гиперхолестеринемия характеризуется существенным повышением концентрации холестерина липопротеинов низкой плотности в сыворотке крови, что даже в отсутствие других факторов риска ведет к развитию атеросклеротического поражения сосудов начиная с детского возраста. При значительной распространенности в популяции семейная гиперхолестеринемия редко диагностируется своевременно ввиду длительного отсутствия клинических проявлений. Актуальной на сегодняшний день задачей являются разработка и внедрение программ первичного выявления семейной гиперхолестеринемии у детей и подростков. Раннее выявление больных с семейной гиперхолестеринемией и своевременное начало адекватной липидснижающей терапии будут сдерживать темпы прогрессирования атеросклероза, что значительно снизит инвалидизацию и смертность от сердечно-сосудистых заболеваний в старших возрастных группах. Существуют четыре разновидности скрининга: каскадный, таргетный (прицельный), оппортунистический и универсальный. Каскадный скрининг
на сегодняшний день считается наиболее эффективным и экономически выгодным способом выявления новых пациентов с семейной гиперхолестеринемией среди родственников индексного пациента – больного с установленным диагнозом.
Таргетный скрининг
основан на поиске лиц, страдающих семейной гиперхолестеринемией, среди групп пациентов с ранним развитием атеросклеротического поражения сосудов, например, в кардиологических или неврологических стационарах.
Оппортунистический скрининг
представляет собой несистематизированное, спорадическое определение уровня холестерина у пациентов, обратившихся за медицинской помощью по любым причинам. Способ наиболее применим в учреждениях здравоохранения первичного звена.
Универсальный скрининг
представляет собой массовое обследование определенных возрастных групп и является высокоэффективным способом ранней диагностики, особенно в сочетании с проведением обратного каскадного скрининга родителей, сиблингов и других родственников индексного пациента. Реализация программ раннего, в детском возрасте, выявления семейной гиперхолестеринемией, налаживание систем адекватной маршрутизации пациентов, своевременное назначение эффективной липидснижающей терапии будут способствовать сохранению здоровья и продлению трудоспособного возраста, развитию и сохранению трудового потенциала страны.
Для цитирования:
Захарова И.Н., Османов И.М., Пшеничникова И.И., Творогова Т.М., Холодова И.Н., Бережная И.В., Скоробогатова Е.В., Холодов Д.И., Бочарова Т.А., Коба Ю.В. Гиперхолестеринемия у детей и подростков: фокус на семейный вариант.
Медицинский совет
. 2021;(17):294–299. https://doi.org/10.21518/2079-701X-2021-17-294-299.
Конфликт интересов:
авторы заявляют об отсутствии конфликта интересов.
Hypercholesterolemia in children and adolescents: focus on the familial variant
Irina N. Zakharova1, Ismail M. Osmanov2,3 Irina I. Pshenichnikova1, Tatiana M. Tvorogova1 Irina N. Kholodova1, Irina V. Berezhnaya1 Ekaterina V. Skorobogatova3, Dmitri I. Kholodov4 Tatiana I. Bocharova3, Yuliya V. Koba1
1 Russian Medical Academy of Continuous Professional Education; 2/1, Bldg. 1, Barrikadnaya St., Moscow, 125993, Russia 2 Pirogov Russian National Research Medical University; 1, Ostrovityanov St., Moscow, 117997, Russia 3 Bashlyaeva City Children’s Clinical Hospital; 28, Geroev Panfilovtsev St., Moscow, 125373, Russia 4 Children’s City Clinic No. 94; 20, Bldg. 2, Vishnevaya St., Moscow, 125362, Russia
Familial hypercholesterolemia is characterized by a significant increase in serum low-density lipoprotein cholesterol concentration, which even in the absence of other risk factors leads to the development of atherosclerotic vascular lesions beginning in childhood. With significant prevalence in the population, familial hypercholesterolemia is rarely diagnosed in time due to the long absence of clinical manifestations. Today the urgent task is to develop and implement programs of primary detection of familial hypercholesterolemia in children and adolescents. Early detection of patients with familial hypercholesterolemia and timely initiation of adequate lipid-lowering therapy will curb the rate of atherosclerosis progression, which will significantly reduce disability and mortality from cardiovascular diseases in older age groups. There are four types of screening: cascade, targeted, opportunistic and universal. Cascade screening
is currently considered the most effective and cost-effective way to identify new patients with familial hypercholesterolemia among relatives of an index patient, the patient with the established diagnosis.
Targeted screening
is based on searching for individuals with familial hypercholesterolemia among groups of patients with the early development of atherosclerotic vascular lesions, for example, in cardiology or neurology hospitals.
Opportunistic screening
is a non-systematic, sporadic determination of cholesterol levels in patients seeking medical care for any reason. It is most applicable in primary care health care settings.
Universal screening
is a mass screening of certain age groups and is a highly effective way of early diagnosis, especially in combination with reverse cascade screening of parents, siblings, and other relatives of the index patient. Implementation of programs of early childhood detection of familial hypercholesterolemia, setting up systems of adequate routing of patients, timely prescription of effective lipid-lowering therapy will contribute to health preservation and prolongation of working age, development, and preservation of labor potential of the country.
For citation:
Zakharova I.N., Osmanov I.M., Pshenichnikova I.I., Tvorogova T.M., Kholodova I.N., Berezhnaya I.V., Skorobogatova E.V., Kholodov D.I., Bocharova T.I., Koba Yu.V. Hypercholesterolemia in children and adolescents: focus on the familial variant.
Meditsinskiy sovet = Medical Council
. 2021;(17):294–299. (In Russ.) https://doi.org/10.21518/2079-701X-2021-17-294-299.
Conflict of interest:
the authors declare no conflict of interest.
В чем причина гиперхолестеринемии?
Наиболее частая причина повышения уровня холестерина – избыточное питание, малоподвижный образ жизни. Современный человек слишком мало тратит калорий, при «полноценном» питании. Определенную роль играет наследственная предрасположенность.
Кроме этого, гиперхолестеринемия может быть вторичной и провоцироваться такими заболеваниями, как:
- сахарный диабет;
- снижение функции щитовидной железы (гипотиреоз);
- поражение почек в виде нефротического синдрома;
- нарушения деятельности печени;
- генетических заболеваний (семейная гиперхолестеринемия).
Гиперхолестеринемия может возникать и на фоне приема некоторых групп фармакологических препаратов.
К ним относятся:
- прогестины;
- анаболические стероиды;
- разные виды иммунодепрессантов.
Факторами риска развития гиперхолестеринемии служат:
- наследственная предрасположенность;
- излишняя масса тела;
- низкая физическая активность;
- хронические или острые стрессы.
Диагностика
Лабораторно гиперхолестеринемия выявляется при исследовании венозной крови. Помимо концентрации общего ХС большую информативность несет определение его фракций и триглицеридов. Для дифференциальной диагностики важное значение имеет возраст пациента и другие анамнестические данные – прием медикаментов, наличие близких родственников с подтвержденной семейной формой гиперхолестеринемии. Для уточнения этиологического фактора проводится следующее обследование:
- Рутинные лабораторные анализы.
Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию. - Гормональные исследования.
Определяется концентрация ТТГ, тиреоидных гормонов (свободные Т4 и Т3). Для подтверждения гиперкортицизма проверяется уровень кортизола в крови после выполнения малой и большой дексаметазоновых проб. - Иммунологические тесты.
Проводятся анализы на маркеры вирусных гепатитов (HBsAg, HCV), антимитохондриальные (АМА), антинейтрофильные (ANCA) антитела. - УЗИ.
На УЗИ органов брюшной полости могут обнаруживаться камни желчного пузыря, утолщение стенок, признаки жировой инфильтрации в печени. - Генетические исследования.
В случае подозрения на наследственную гиперхолестеринемию методом полимеразной цепной реакции выявляются мутации генов рецепторов LDLR, PSCK-9, АпоB-100.
Для медикаментозной коррекции гиперхолестеринемии назначают разные группы препаратов
К чему может приводить гиперхолестеринемия?
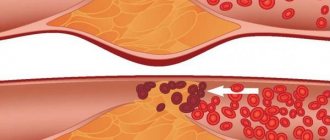
В первую очередь, повышенный холестерин является главным фактором развития атеросклероза. Его отложения на стенках сосудов с образованием атеросклеротических бляшек несут непосредственную угрозу всем органам и системам пациента.
Во-первых, сужается сам просвет сосуда, а значит, он начинает пропускать все меньшее количество крови, вызывая ишемию (кислородное голодание) тех органов, которые он кровоснабжает. Поражаются в первую очередь сердце, почки и головной мозг. Диаметр сосудов, кровоснабжающих эти органы, сужается из-за наличия атеросклеротических бляшек, вызывая ишемию. При тяжелом поражении артерий ног развивается хроническая недостаточность кровоснабжения, которая может приводить к появлению очагов некроза и изъязвлению тканей.
Гиперхолестеринемия приводит к образованию бляшек в стенке наиболее крупного сосуда в нашем теле – аорты, приводят к потере ее упругости и толщины. В результате стенка под давлением крови растягивается и возникает аневризма аорты. А она в свою очередь может приводить к расслоению или разрыву, что является крайне опасным состоянием для жизни пациента.
Коррекция
Консервативная терапия
При обнаружении гиперхолестеринемии необходимо обязательно обратиться к врачу для выяснения причины этого лабораторного феномена и подбора грамотного лечения. Большое внимание уделяется борьбе с основным заболеванием (иммуносупрессивной терапии при нефротическом синдроме, гормонозаместительной при гипотиреозе, желчегонной при холестазе), так как его устранение может привезти к нормализации уровня ХС без дополнительного вмешательства.
Немедикаментозные методы коррекции гиперхолестеринемии включают полный отказ от курения, ограничение употребления алкоголя. Также пациентам, страдающим ожирением, для снижения массы тела необходимо соблюдать диету с уменьшением в рационе доли животных жиров (сливочное масло, жареное мясо, колбасы) и увеличением растительных жиров (овощи, морепродукты), фруктов и цельнозерновых продуктов, регулярно выполнять различные физические упражнения.
Для медикаментозной коррекции гиперхолестеринемии применяются следующие лекарственные препараты:
- Статины
(аторвастатин, розувастатин). Наиболее эффективные и часто назначаемые средства для снижения уровня ХС. Механизм действия основан на подавлении синтеза ХС в печени. - Фибраты
(клофибрат). Данные ЛС стимулируют активность фермента ЛПЛ, тем самым ускоряют деградацию ЛП. Снижают не только ХС, но и триглицериды, поэтому нередко становятся препаратами выбора у больных, страдающих сахарным диабетом. - Эзетимиб
. Ингибирует всасывание ХС в кишечнике. Используется в комбинации со статинами. - Ингибиторы PCSK9
(алирокумаб). Это моноклональные антитела, которые связываются с рецепторами ЛПНП в печени, что стимулирует распад липопротеидов. Назначаются при неэффективности статинов. - Секвестранты желчных кислот
(холестирамин, колестипол). Представляют собой ионообменные смолы, подавляющие абсорбцию желчных кислот в кишечнике. Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом. - Никотиновая кислота
. Данный препарат уменьшает поступление жирных кислот в печень, из-за чего подавляется синтез ЛП. Обладает слабым гипохолестеринемическим эффектом, поэтому используется как дополнение к другим препаратам. - Омега-3-жирные кислоты
. Эйкозапентаеновая и докозагексаеновая кислоты являются компонентами рыбьего жира. Данные вещества связываются с ядерными рецепторами PPAR клеток печени, что приводит к снижению сывороточного уровня липидов.
Хирургическое лечение
Одно из обязательных условий в эффективном лечении гиперхолестеринемии – нормализация массы тела. Пациентам с морбидным ожирением (индекс массы тела выше 40), особенно в сочетании с сахарным диабетом 2 типа, при безуспешности консервативных методов показаны бариатрические операции – бандажирование желудка, желудочное шунтирование или резекция.
Если гиперхолестеринемия вызвана холестазом вследствие желчнокаменной болезни, выполняется хирургическое удаление желчного пузыря (холецистэктомия). Пациентам с болезнью Иценко-Кушинга проводится эндоскопическая трансназальная аденомэктомия (удаление аденомы гипофиза). При синдроме Иценко-Кушинга прибегают к двусторонней адреналэктомии.
Как лечить гиперхолестеринемию?
Пациенту обязательно назначается диета с пониженным содержанием жиров и углеводов. В качестве медикаментозной терапии врачи клиники ЦЭЛТ применяют широкий спектр гиполипидемических (снижающих уровень жиров-липидов) средств. Их назначение, а также схема применения подбирается индивидуально и зависит от результатов обследования каждого конкретного больного.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
4.Лечение
Фактически, единственным способом медикаментозно повлиять на концентрацию холестерина в крови (в сторону ее снижения) являются препараты из фармакологической группы статинов. Однако к настоящему времени накоплен обширный медико-статистический материал, достоверно свидетельствующий, во-первых, о недостаточной эффективности этих средств (т.н. резидуальный сердечнососудистый риск при такой терапии остается на уровне 60-70%), во-вторых, о недопустимо высокой вероятности осложнений и побочных эффектов, в т.ч. весьма тяжелых.
Поэтому одной из первоочередных задач современной научно-исследовательской медицины является поиск и апробация альтернативных, более действенных и безопасных способов контроля концентрации как общего холестерина, так и отдельных его фракций.
Однако статины в любом случае играют роль ultima ratio («последний довод»), к которому следует прибегать лишь при отсутствии эффекта от всех прочих мер. Начинают всегда с обследования и лечения выявленной патологии, часто латентной или малосимптомной (хронические соматические заболевания, эндокринно-метаболические расстройства и пр.), с самой серьезной коррекции образа жизни и повседневного рациона, цикла отдыха и нагрузок (физических и психических); с нормализации индекса массы тела и категорического отказа от вредоносных привычек.
При таком подходе фармакотерапия, скорее всего, не понадобится.
Существует ошибочное мнение, что атеросклероз, вызванный повышением уровня липопротеинов низкой плотности, в основном возникает у людей пожилого возраста, а также у пациентов с диабетом, ожирением и другими сопутствующими патологиями. Однако в России 22 % девушек и 24 % юношей в возрасте 15–19 лет имеют повышенный уровень холестерина. У этих людей значительно выше риск сердечно-сосудистых событий (инфарктов, инсультов, чаще возникает необходимость в аортрокоронарноом шунтировании), причем в трудоспособном возрасте. Нарушение липидного профиля в молодом возрасте чаще всего вызвано наследственными формами дислипидемии.
Семейная гиперхолестеринемия — довольно распространенная патология во всем мире. Именно поэтому в начале 2021 года в JAMA Cardiology был опубликован Глобальный призыв к действию в отношении данного заболевания, составленный EAS, совместно с FH Study Collaboration и FH Europe, а также в сотрудничестве с Всемирной федерацией сердца (WHF), IAS и FH Foundation. Цель этого сообщения — привлечь внимание мирового врачебного сообщества к проблеме семейной гиперхолестеринемии с тем, чтобы предотвратить преждевременные сердечно-сосудистые заболевания и смертность у пациентов с наследственными формами дислипидемии. Об этом рассказал Коновалов Геннадий Александрович,
доктор медицинских наук, профессор, председатель Ученого Совета ГК «МЕДСИ», руководитель Центра диагностики и инновационных медицинских технологий КДЦ «МЕДСИ» на Белорусской.
Профессор Коновалов выступил в качестве модератора секции «Семейная гиперхолестеринемия и другие нарушения жирового обмена» на Всероссийской онлайн-конференции с международным участием «Академия редких болезней: от А до Я». Там же он представил свой доклад «Генетически обусловленные формы нарушения обмена холестерина – клинические признаки, постановка диагноза и современная терапия
», который прослушали более 310 врачей в разных городах России и участники из других стран.
Профессор отметил, что семейная гиперхолестеринемия — неотложный приоритет общественного здравоохранения, так как пациенты с данной патологией чаще сталкиваются с такими сердечно-сосудистыми заболеваниями, как ишемическая болезнь сердца, инфаркт миокарда, аортальный стеноз. При отсутствии своевременной диагностики и лечения у лиц с семейной гиперхолестеринемией риск сердечно-сосудистого заболевания и смерти в 20 раз выше.
Экономический ущерб от этой проблемы в нашей стране в 2021 году составил 1,29 трлн рублей за год, что эквивалентно 1,5% ВВП.
Однако наследственная дислипидемия — то заболевание, на течение и исход которого можно повлиять, сократив возможные риски как в вопросе продолжительности и качества жизни конкретного пациента, так и в экономическом плане.
«Для этого важно вовремя диагностировать семейную гиперхолестеринемию, для чего в большинстве случаев не требуется ни дорогое оборудование, ни какие-то специальные тесты. Диагноз не представляет труда при наличии нескольких факторов, таких как повышенный уровень холестерина у пациента и у его близких родственников, неблагоприятный семейный анамнез в возрасте до 55 лет, наличие у пациента видимых отложений холестерина в тканях (ксантоматозы, ксантелазмы, липоидная дуга роговицы)»,
— рассказал Геннадий Александрович.
Таким образом, уже на этапе осмотра и тщательного сбора анамнеза и оценки лабораторных данных можно установить диагноз семейной гиперлипидемии. При этом в абсолютном большинстве наблюдений не требуется проведения генетического теста.
В мире для выявления людей с наследственной формой дислипидемии уже начали использовать искусственный интеллект, когда компьютер, анализируя электронную историю болезни, выявляет наиболее типичные признаки семейной гиперхолестеринемии с достоверностью 80% вероятности и передает список пациентов кардиологам на уточнение диагноза.
После того, как заболевание подтверждено, важно достигнуть целевого уровня атерогенных липопротеидов, при котором атеросклероз не прогрессирует и в некоторых случаях имеется обратное развитие. Именно в этом заключается основная цель по предупреждению сердечно-сосудистых осложнений как первичных, так и повторных.
Для этого необходимо определить степень риска осложнений ИБС у пациента. Так, некоторых людей можно сразу отнести к категории высокого и/или очень высокого сердечно-сосудистого риска. Это справедливо для пациентов семейной гиперхолестеринемией, а также пациентов с документированным заболеванием сердечно-сосудистой системы, больных с сахарным диабетом, хронической болезнью почек, наличием атеросклеротических бляшек в сонных и бедренных артериях, индексом коронарного кальция > 100 или экстремальным повышением уровня липопротеина (а).
Профессор обратил особое внимание именно на Лп (а), так как повышение этого атерогенного и крайне тромбогенного липопротеида приводит к атеросклерозу сосудов сердца, мозга, периферических артерий и поражению аортального клапана. Иными словами, пациенты с исходным повышенным Лп (а) имеют очень высокий риск развития ишемической болезни сердца и мозга, тромбозов, а также дестабилизации существующих, но неактивных атеросклеротических бляшек у больных с ковидной инфекцией, что в свою очередь может спровоцировать острый инфаркт миокарда и инсульт.
«Для пациентов с нарушенным липидным профилем в 2021 году Европейским обществом атеросклероза и Национальным обществом атеросклероза России определены новые целевые значения липопротеинов низкой плотности: менее 1,4 ммоль/л в группе очень высокого риска и менее 1,8 ммоль/л в группе высокого риска. Для пациентов с экстремальным риском осложнений (когда, несмотря на достижение целевых уровней, атеросклероз продолжает прогрессировать) этот показатель должен составлять менее 1 ммоль/л»,
— отметил профессор.
Добиться столь значимого снижения холестерина липопротеина низкой плотности зачастую возможно только при комбинированной терапии, которая включает модификацию образа жизни пациента, применением статинов, эзетемиба. При недостаточном эффекте применяются ингибиторы PCSK9 и наиболее эффективный метод терапевтического ЛНП и Лп (а) афереза.
Для некоторых категорий пациентов с очень высоким уровнем липопротеидов важно сразу после постановки диагноза добавить к стандартной терапии статинами ингибиторы PCSK9, так как только такой подход позволит снизить уровень липопротеидов низкой плотности и Лп (а) до целевых значений.
Ингибиторы PCSK9 доказали свою эффективность в различных группах пациентов, в том числе высокого, очень высокого и экстремального риска. Они показаны пациентам с первичной дислипидемией, семейной гиперхолестеринемией, а также пациентам с непереносимостью статинов, сахарным диабетом. Более того, этот метод является эффективным при гипер Лп (а) холестеринемии, когда другие фармакологические препараты не эффективны.
Лечение ингибиторами PCSK9 сохраняет эффективность длительное время и приводит к регрессии атеросклеротических бляшек. Этот метод также хорошо сочетается с применением ЛНП и Лп (а) афереза.
«В Клинике липидологии МЕДСИ мы успешно применяем комбинированную терапию. Ежемесячно мы наблюдаем 1500–1600 пациентов с дислипидемиями, среди которых порядка 25% имеют гипер Лп (а) холестеринемию и 10% — другие формы семейной дислипидемии. Наш опыт в МЕДСИ показывает, что лечебный липидный аферез и фармакотерапия для снижения уровня Лп (а) могут минимизировать тромбогенный потенциал и провосполительные эффекты у больных с ковидной инфекцией»,
— поделился опытом Геннадий Александрович.
Он отметил, что 80% пациентов на фоне комбинированной терапии достигают целевого уровня липопротеинов низкой плотности, у 20% наблюдается регресс атеросклероза, а у 80% из них прекращается прогрессирование атеросклероза.