Тахикардия
Тахикардия – это увеличенная частота сердечных сокращений, ударов. Она развивается, когда количество ударов превышает 90 в минуту. Тахикардия является нормальным физиологическим явлением, если появляться после нагрузки или эмоционального стресса. Паталогическая тахикардия проявляется в состоянии покоя.
Симптомы тахикардии проявляется:
- болью в груди;
- учащенным пульсом в состоянии покоя;
- сильными толчками и «провалами» в работе сердца;
- потемнением в глазах, головокружением.
Диагностика и лечение. Тахикардию диагностируют измерением количества сердечных сокращений, а уточнить диагноз позволяет ЭКГ. Для лечения назначают антиаритмические средства, например, лидокаин. Если давление понижено, назначают норадреналин. Одновременно прописывают препараты, которые лечат первопричину тахикардии.
Разница в происхождении
Аритмия и тахикардия имеют сходное происхождение, поэтому и причины, по которым они возникают, обычно одинаковы. Физиологическое нарушение ритма бывает в следующих случаях:
- сильные эмоциональные потрясения;
- тяжелый физический труд;
- занятия спортом;
- нарушение питания;
- недосыпание;
- использование напитков с содержанием кофеина;
- нехватка микроэлементов;
- резкие перепады температуры окружающей среды.
Все патологические причины аритмии или учащения сокращений миокарда можно разделить на сердечные и внесердечные. В первом случае основным заболеванием являются:
- Воспалительные процессы (миокардит, перикардит).
- Ишемическая болезнь (стенокардия).
- Появление рубцов в результате постинфарктного или кардиомиопатического склероза.
- Клапанные пороки.
- Травмы грудной клетки.
Отклонение от нормального синусового ритма может возникать и в случае других болезней или состояний:
- Избыточное потребление сердечных гликозидов, диуретиков и антиаритмических средств.
- Болезни эндокринной системы с повышенной выработкой адреналина, гормонов щитовидки и надпочечников.
- Отравление тяжелыми металлами и другими токсическими веществами.
- Тяжелые инфекции с выраженной лихорадкой и интоксикацией.
- Избыток в крови вредных веществ при почечной или печеночной недостаточности.
- Потребление наркотиков, алкоголя, курение.
В некоторых случаях нарушение ритмичности сокращений происходит по непонятной причине, тогда они считаются идиопатическими.
Основным отличием аритмии является неравномерность интервалов между сокращениями мышцы сердца. При тахикардии промежутки одинаковы, но при этом их частота достигает 90 и более уд/мин.
АВ-блокада
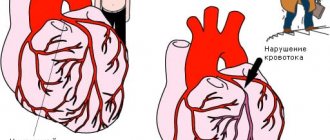
АВ-блокада развивается, когда сердце частично или полностью прекращает проводить импульс от предсердия к желудочкам. Из-за этого сердечный ритм сбивается, органы и ткани не получают достаточного количества крови и кислорода.
Симптомы. При заболевании развиваются:
- слабость, одышка;
- стенокардия – боль в грудине;
- головокружение, потемнение в глазах;
- брадикардия – уменьшение частоты сердцебиения до 30-50 ударов в минуту.
Диагностика и лечение. АВ-блокаду диагностируют на ЭКГ и эхокардиографии. Если проблема появилась из-за приема некоторых медикаментов (например, папаверина или дротаверина) для ее устранения достаточно прекратить принимать препараты. Если есть сопутствующие сердечные болезни, назначают β-адреностимуляторы, в тяжелых случаях имплантируют кардиостимулятор.
Тактика действий: в чем различие
При возникновении в работе сердца отклонений от нормы физиологического характера лечения обычно не требуется. Достаточно устранить причину их появления, и все приходит в норму. Другое дело, если этиологическим фактором выступает заболевание. В данном случае необходимо проводить полноценное лечение, целью которого будет полное устранение болезни или перевод патологии в состояние стабильной ремиссии.
Убираем провоцирующие факторы
Для нормализации ритма рекомендуется убрать факторы, которые способствуют появлению тахикардии или аритмии:
- Пересмотреть питание. Есть часто и маленькими порциями, исключить из рациона острое, соленое, напитки с кофеином.
- Стараться избегать физических и психоэмоциональных перегрузок.
- Соблюдать режим труда и отдыха.
- Совершать прогулки в среднем темпе и дышать чистым воздухом.
- Прекратить принимать алкоголь и бросить курить.
Пароксизмальная тахикардия может купироваться при воздействии на блуждающий нерв. Для этого используется надавливание на глазные яблоки, массаж синокаротидной зоны.
Получить более подробную информацию о том, что представляет собой тахикардия, каковы ее разновидности, а также узнать способы устранения патологии можно тут.
Применяем медикаментозные средства
Медикаментозные способы заключаются в применении следующих лекарств:
- седативные (пустырник, Валокордин);
- бета-блокаторы (Атенолол, Бисопролол);
- антагонисты кальция (Амлодипин).
Можно добавить к общей терапии отвары трав. Для улучшения сердечной деятельности применяют ромашку, валериану, боярышник. Но их не следует использовать как основное средство для купирования приступа.
Подробное описание таблеток и других лекарственных средств, а также особенностей их использования при тахикардии можно увидеть, перейдя сюда.
Хирургическое лечение тяжелой патологии
Тяжелые формы нарушения ритма и проводимости нуждаются в применении хирургических способов лечения. В зависимости от причины специалист рекомендует следующие радикальные методики:
- радиочастотная абляция;
- установка искусственного водителя ритма;
- имплантация кардиовертера-дефибриллятора;
- восстановление клапанов;
- шунтирование при нарушении кровотока.
Прогноз при аритмии зависит от этиологического фактора ее появления. Но в целом в сравнении с тахикардией она протекает более тяжело и чаще приводит к различным осложнениям и даже летальному исходу.
Если Вы хотите знать о тахикардии все, советуем посмотреть видео ниже по ссылке. Причины, симптомы, диагностика и признаки того, что пора к врачу — обо всем этом за 7 минут. Приятного просмотра!
Мерцательная аритмия сердца
Мерцательная аритмия сердца – это сбой сердечного ритма, при котором предсердия сокращаются чаще желудочков. Мышечные волокна возбуждаются часто и хаотично, это называется мерцанием тканей.
При мерцательной аритмии развиваются следующие симптомы:
- сердцебиение учащается;
- возникает покалывание, боль в груди;
- развиваются беспричинные приступы страха;
- повышается потливость;
- учащаются позывы к мочеиспусканию.
Диагностика и лечение. Мерцательную аритмию диагностируют при стандартном осмотре, чтобы подтвердить диагноз, назначают ЭКГ. Заболевание лечат препаратами, которые снижают частоту сердечных сокращений, нормализуют сердечный ритм, предотвращают появление тромбов. Если медикаментозное лечение не помогло, удаляют клетки сердца, которые провоцируют аритмию, или ставят кардиостимулятор.
Последствия и осложнения
При отсутствии своевременного лечения аритмии и блокады сердца провоцируют приступы стенокардии, отек легких, тромбоэмболию. Возможны острая сердечная недостаточность и даже остановка сердца. Согласно статистике, в 10-15 % случаев блокады и другие виды аритмии приводят к смерти. Патологическая тахикардия может спровоцировать инфаркт миокарда. Полная атриовентрикулярная блокада или асистолия способны спровоцировать потерю сознания, что связано с уменьшением кровоснабжения головного мозга. Каждый шестой случай тромбоэмболических осложнений мерцательной аритмии приводит к инсульту. Для вызванных разными причинами аритмий лечение подбирается индивидуально.
Синдром слабости синусового узла
Что это. Синдром слабости синусового узла – это повреждение синусового узла (участка сердца, который проводит импульсы). Из-за повреждения синусовый узел перестанет правильно управлять работой сердца, и возникает аритмия.
Синдром слабости синусового узла проявляется:
- головокружением, обмороками;
- потерей сознанием с судорогами;
- постоянной слабостью, невозможностью сосредоточиться;
- редким пульсом, который сменяется частым сердцебиением.
Диагностика и лечение. Чтобы диагностировать болезнь, проводят осмотр, назначают общие анализы крови и мочи, ЭКГ, эхокардиограмму. Чтобы устранить синдром слабости синусового узла, лечат основное заболевание, которое его спровоцировало. Если синдром сопровождается постоянным жалобами, устанавливают кардиостимулятор, который искусственно задает нормальный сердечный ритм.
Диагностика
Первичный этап диагностики аритмии и блокады сердца осуществляется терапевтом или кардиологом. На основании жалоб пациента и результатов осмотра могут назначаться следующие обследования:
- электрокардиография (в том числе суточное мониторирование по Холтеру);
- чреспищеводное/внутрисердечное электрофизиологическое исследование;
- тредмил-тест (диагностика аритмий с имитацией условий, вызывающих блокаду или иные нарушения).
При необходимости врач назначает вспомогательные диагностические исследования и пробы. Точность результатов влияет на эффективность лечения блокады или аритмии.
Трепетание предсердий
Трепетание предсердий – это учащенный равномерный ритм предсердий, которые сокращаются с частотой до 200-400 ударов в минуту. Приступ трепетания предсердий продолжается от 1-2 секунд до нескольких суток.
Симптомы. При трепетании предсердий:
- развивается общая слабость, снижается выносливость;
- в груди появляется дискомфорт, стенокардия – боль за грудиной;
- внезапно развиваются приступы учащенного сердцебиения;
- усиливается одышка.
Диагностика и лечение. Проблему диагностируют на ЭКГ и УЗИ сердца. Медикаментозное лечение направлено на то, чтобы нормализовать сокращения предсердий, предотвратить приступы и снизить риск образования тромбов. Назначают бета-блокаторы, препараты калия, антикоагулянты.
В клинике «Медицентр» диагностируют и назначают эффективное лечение всех видов аритмии. Используют медикаментозную терапию, назначают операции.
Методы лечения
Они зависят от разновидности аритмии и тех причин, которые вызвали ее развитие:
- При тахикардии показан отдых, отказ от употребления алкогольных и кофеиносодержащих напитков, курения, шоколада. Эти же правила следует соблюдать и при других заболеваниях сердца. Возможно назначение медикаментозного лечения в особо тяжелых случаях.
- Брадикардия со слабой степенью выраженности не нуждается в лечении. При более серьезных формах используется лекарственная терапия. В тяжелых случаях показана имплантация электрокардиостимулятора.
- Лечение экстрасистолии заключается в борьбе с заболеваниями, которые способствовали ее развитию.
- Мерцательная аритмия лечится антиаритмическими препаратами. Возможно использование электрической кардиоверсии (доставка к сердцу электрических разрядов). Процедура проводится под наркозом и отличается высокой эффективностью.
Подбор наиболее эффективной схемы лечения в каждом конкретном случае требует времени и постоянного наблюдения за состоянием здоровья пациента. Самолечение аритмии категорически запрещено.
Читайте также
Гипотония
Что такое гипотония Гипотонию, или низкое кровяное давление, чаще всего не рассматривают в качестве какого-либо серьезного заболевания, поскольку у многих людей она ничем не проявляется. Однако у некоторых…
Подробнее
Проблема перенесенного инфаркта миокарда
Инфаркт миокарда остается весьма значимой социальной проблемой. Данное состояние оставляет достаточно серьезные последствия, которые практически во всех случаях приводят к инвалидизации. В других случаях…
Подробнее
Нарушения ритма сердца
Что из себя представляют нарушения ритма сердца Проблемы с сердечным ритмом появляются в тех случаях, когда импульсы, которые координируют биение сердца, проходят в неправильном направлении, с большей…
Подробнее
Одышка
Что такое одышка? Немногие ощущения являются такими же пугающими как невозможность сделать вдох. Одышка, или диспноэ, часто описывается как интенсивное сжимание в груди, «воздушный голод» или чувство…
Подробнее
Приступы сердцебиения
Приступы сердцебиения представляют из себя ощущения быстро бьющегося, трепещущего или вибрирующего сердца. Что вызывает приступ сердцебиения? Их могут вызывать стрессовые ситуации, физические нагрузки,…
Подробнее
Наши специалисты
Щербакова Людмила Александровна
Врач — кардиолог высшей категории. Кандидат медицинских наук.
Стаж: 23 года.
Габриелян Джульетта Григорьевна
Врач — кардиолог высшей категории. Кандидат медицинских наук. Стаж: 25 лет
Логачёва Ольга Александровна
Врач — кардиолог первой категории. Врач функциональной диагностики. Стаж: 17 лет.
Рощина Екатерина Анатольевна
Врач функциональной диагностики второй категории. Врач ультразвуковой диагностики. Врач — кардиолог. Стаж: 15 лет.
Нарушения ритма сердца – отвечаем на Ваши вопросы
Нарушения ритма сердца – отвечаем на Ваши вопросы.
Что означает аритмия, нарушения ритма сердца?
Нарушения сердечного ритма, аритмия – это нарушение частоты, ритмичности и последовательности сокращений сердечной мышцы.
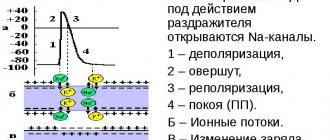
Сердце человека работает всю жизнь. Оно сокращается и расслабляется от 50 до 150 раз в минуту. В фазу систолы сердце сокращается, обеспечивая ток крови и доставку кислорода и питательных веществ по всему организму. В фазу диастолы оно отдыхает. Поэтому очень важно, чтобы сердце сокращалось через одинаковые промежутки времени. Если укорачивается период систолы, сердце не успевает полноценно обеспечить организм движением крови и кислородом. Если сокращается период диастолы – сердце не успевает отдохнуть.
От каких причин возникает аритмия и какие виды ее встречаются?
Причины нарушений сердечного ритма изучены не полностью. Считается, что основными двумя причинами служат изменения нервной и эндокринной регуляции или функциональные нарушения, и аномалии развития сердца, его анатомической структуры – органические нарушения. Часто это бывают комбинации этих основных причин.
Причинами могут быть:
воспаление и дистрофия сердечной мышцы, гипертония, ишемическая болезнь, пороки сердца и т.д.;
заболевания эндокринной системы, чаще всего – щитовидной железы;
неврозы, эмоциональные переживания, стрессы;
неправильный образ жизни: несбалансированное питание, отсутствие или систематическое нарушение режима дня, недостаток физических нагрузок, курение и чрезмерное употребление алкоголя и т.д.
Факторы риска развития аритмий сердца включают:
Возраст. С возрастом сердечная мышца истощается, ослабевает и лишается части своего питания. Это может повлиять на формирование и проведение электрических импульсов.
Генетика. У людей с врожденными аномалиями развития сердца аритмии возникают чаще. Более того, ряд аритмий (например, синдром Вольф-Паркинсон-Уайт, некоторые наджелудочковые тахикардии, некоторые формы синдрома удлиненного интервала QT) являются врожденными.
Ишемическая болезнь сердца, другие сердечные болезни, операции на открытом сердце. Сужение и окклюзия (полное закрытие) просвета коронарных артерий (артерий, питающих сердечную мышцу), патология клапанов сердца, ранее перенесенные операции на открытом сердце, кардиомиопатии и другие повреждающие сердце факторы являются серьезным фактором риска развития практически всех видов аритмий.
Заболевания щитовидной железы. При повышенной функции щитовидной железы, происходит повышенная выработка гормонов, повышается метаболизм в целом, сокращения сердца становятся более частыми и нерегулярными. Чаще всего развивается фибрилляция предсердий. При недостаточной функции щитовидной железы метаболизм снижается, что вызывает брадикардию, а в ряде случаев и экстрасистолию.
Лекарственные препараты. Чаще всего аритмию вызывает бесконтрольное и чрезмерное применение препаратов от простуды, содержащих эфедрин и псевдоэпинефрин, а также ряд других препаратов, например, мочегонных, слабительных или противоастматических.
Высокое артериальное давление. Это повышает риск развития ишемической болезни сердца. Высокое артериальное давление также вызывает утолщение стенки левого желудочка, что может менять характер проведения импульсов по нему.
Ожирение. Будучи фактором риска развития ишемической болезни сердца, ожирения повышает также и риск развития аритмий.
Сахарный диабет. Сахарный диабет в стадии декомпенсации (неконтролируемых цифрах сахара крови) во много раз повышает риск развития ишемической болезни сердца и артериальной гипертензии. Кроме того, эпизоды гипогликемии (низкого содержания сахара в крови) могут быть пусковым механизмом развития аритмии сердца.
Синдром патологического ночного апноэ. Эта патология может сопровождаться брадикардией и фибрилляцией предсердий.
Электролитные нарушения. Такие электролиты, как калий, магний, натрий и кальций составляют основу формирования, поддержания и проведения электрического импульса в сердце. Слишком высокая или слишком низкая концентрация электролитов в крови и в клетках сердца влияют на электрическую активность сердца и могут являться причиной развития аритмий.
Употребление алкоголя. При употреблении больших доз алкоголя возрастает риск развития фибрилляции предсердий. Иногда, развитие фибрилляции предсердий после чрезмерного употребления алкоголя называют «синдром праздничного сердца» (“holiday heart syndrome”). Постоянное злоупотребление алкоголя пагубно влияет на клетки сердца и может приводить к кардиомиопатии, которая также является основой для развития аритмий сердца.
Употребление стимуляторов. Психостимуляторы, такие как кофеин, никотин и др. являются причиной развития экстрасистолии и также могут приводить со временем к развитию более тяжелых нарушений ритма сердца. Употребление амфетаминов и кокаина могут поражать сердечную мышцу с развитием любой из существующих аритмий и даже приводить к внезапной сердечной смерти вследствие развития фибрилляции желудочков.
Чаще всего из нарушений сердечного ритма встречаются:
•экстрасистолия (внеочередное сокращение),
•фибрилляция предсердий (мерцательная аритмия ),
•пароксизмальная тахикардия (резкое учащение сердечного ритма от 150 до 200 ударов в минуту).
Увеличение частоты сердечных сокращений более 100 в минуту называется синусовой тахикардией. Сокращения мышцы сердца при этом полноценные и сердечные комплексы на электрокардиограмме не изменяются, просто регистрируется учащенный ритм. Это может быть реакция здорового человека на стресс или физическую нагрузку, но может быть и симптомом сердечной недостаточности, различных отравлений, заболеваний щитовидной железы.
Урежение частоты сердечных сокращений реже 60 в минуту называется синусовой брадикардией. Сердечные комплексы на ЭКГ также не изменяются. Такое состояние может возникнуть у хорошо тренированных физически людей (спортсменов). Брадикардией сопровождаются также заболевания щитовидной железы, опухоли мозга, отравления грибами, переохлаждение и т.д.
Нарушения проводимости и ритма сердца – это очень частые осложнения сердечно-сосудистых заболеваний.
По каким симптомам можно определить нарушения ритма?
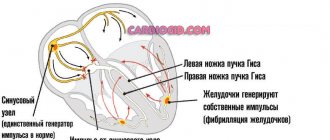
Классификация нарушений ритма очень сложная. Аритмии и блокады могут возникать в любом месте проводящей системы сердца. От места возникновения аритмий или блокад зависит и их вид.
Экстрасистолии или мерцательные аритмии ощущаются пациентом как сердцебиения, сердце бьется чаще обычного или появляются перебои в сердце.
Если же пациент ощущает замирание, остановку сердца и при этом у него бывают головокружения и потери сознания, вероятнее всего у пациента блокада сердечного ритма или брадикардия (урежение пульса).
При обнаружении у пациента какого-либо нарушения сердечного ритма необходимо провести полное обследование для уточнения причины возникновения аритмии.
Основным методом диагностики нарушений сердечного ритма служит электрокардиограмма. ЭКГ помогает определить вид аритмии.
Но некоторые аритмии возникают эпизодически. Поэтому для их диагностики применяется холтеровское мониторирование. Это исследование обеспечивает запись электрокардиограммы в течение нескольких часов или суток. При этом пациент ведет обычный образ жизни и ведет дневник, где отмечает по часам выполняемые им действия (сон, отдых, физические нагрузки). При расшифровке ЭКГ данные электрокардиограммы сопоставляются с данными дневника. Выясняют частоту, длительность, время возникновения аритмий и связь их с физической нагрузкой, одновременно анализируют признаки недостаточности кровоснабжения сердца.
Эхокардиография позволяет выявить болезни способствующие развитию аритмий — пролабирование клапанов, врожденные и приобретенные пороки сердца, кардиомиопатии и т.д.
Применяются и более современные методы исследования:
•эндокардиальные (из внутренней полости сердца),
•чреспищеводные электрофизиологические методы исследования.
Чреспищеводная ЭКГ – исследование, позволяющее вызвать у больного нарушение ритма сердечных сокращений. Проводится с помощью тонкого электрода, который вводится через пищевод до уровня расположения правого предсердия пациента и активируется с целью провоцирования аритмического приступа. В это время врач снимает данные о работе сердца пациента с помощью стандартных датчиков, крепящихся к рукам, ногам и груди больного. Чреcпищеводная ЭКГ позволяет получить более точные данные о заболевании, вызвавшем нарушения ритма, и выстроить грамотную схему его лечения;
ультразвуковое исследование (эхокардиография). Позволяет получить и проанализировать изображение сердца, что в свою очередь помогает выявить причину возникновения проблем в работе сердца;
Эндокардиальная катетеризация — процедура представляет собой подведение к сердцу через крупные кровеносные сосуды тонкой рентгеноконтрастной трубки – катетера. Этот способ позволяет измерить давление в разных отделах сердечной мышцы, а также получить образцы тканей сердца для анализа и др. Катетеризацию используют для подтверждения и уточнения диагноза системного заболевания, вызвавшего нарушение ритма сокращений сердечной мышцы: ИБС, легочной гипертензии и т.д.
С целью выявления причин, которые вызвали аритмию у больного, врач может назначить дополнительное лабораторное исследование крови, мочи и другие методы обследования.
Как необходимо лечить аритмию?
При появлении первых признаков нарушений в работе сердечной деятельности необходимо обратиться к врачу для постановки диагноза и получения рекомендаций по лечению.
Лечение больных с явными нарушениями сердечного ритма напрямую зависит от вида аритмии, а также ее степени. Как правило, врачи начинают с лечения основного заболевания, которое стало причиной развития данного недуга. Большинство видов нарушений сердечного ритма не нуждаются в медикаментозном лечении и устраняются обычным изменением стиля жизни человека: отказ от кофеина во всех его проявлениях, отказ от курения, разумное употребление алкогольных напитков, уход от стрессовых ситуаций.
При некоторых нарушениях сердечного ритма единственный метод исцеления – оперативное вмешательство. Данный вид лечения используется при таких аритмиях, как выраженная брадикардия, тяжелая степень АВ-блокады, синдром слабости синусового узла. Людям, страдающим от желудочковой тахикардии или эпизодов фибрилляции желудочков, имплантируется дефибриллятор, который начинает функционировать только в том случае, когда имеет место нарушение сердечного ритма. Когда же в результате исследований выявляется патологический очаг с повышенной активностью, который является источником возникновения нарушений сердечного ритма, то его разрушают хирургическим способом посредством проведения катетеризации сердца.
В чем состоит профилактика нарушений ритма сердца?
Для уменьшения риска возникновения аритмических нарушений необходимо:
•избегать стрессов, физических и эмоциональных перегрузок;
•выстроить режим дня и придерживаться его: спать минимум 8 часов в сутки, регулярно совершать прогулки на свежем воздухе, проводить умеренные физические нагрузки;
•нормализовать питание: исключить недоедание и переедание, отказаться от слишком жирных, калорийных и содержащих большое количество искусственных добавок продуктов. Пациентам с нарушением сердечного ритма необходимо включить в рацион фрукты и овощи, содержащие витамины С, группы B, биотин, карнитин, кальций и магний. Их применение способствует улучшению проводимости сердечных импульсов, питания мышцы; регулярно (не реже одного раза в год) проходить полное медицинское обследование у квалифицированных специалистов;
•отказаться от «вредных привычек» (курения, алкоголя).
Нарушение сердечного ритма – распространенное проявление многих заболеваний сердечно-сосудистой, эндокринной и нервной систем. Поэтому следует помнить о профилактике и при необходимости – лечении основных заболеваний, которые привели к нарушениям ритма.
Профилактика, своевременная диагностика и лечение позволяют не допустить возникновения опасных для здоровья и жизни человека патологических последствий.
При появлении первых признаков нарушений сердечного ритма необходимо обратиться к врачу для постановки диагноза и получения рекомендаций по лечению.
Клинические проявления неправильного сердцебиения могут быть очень разнообразными. При этом сам больной чаще всего не способен определить, чем ему могут грозить те или иные перебои в работе сердца. Так, например, такое безобидное нарушение ритма как единичная экстрасистола (преждевременное сокращение сердца) многими довольно тяжело переносится и заставляет немедленно обратиться к кардиологу. В то же время более серьезное нарушение — череда экстрасистол — может восприниматься как сердцебиение или «трепетание» в груди или шее, которое больной постепенно перестает замечать.
В случае, когда аритмия протекает с периодическими приступами, больной ощущает периоды ускорения сердечного ритма или наоборот – его замедления. Если аритмия носит постоянный характер, пациент со временем вообще может привыкнуть к ней и не станет обращаться за помощью к врачу. Это достаточно опасно, ведь если аритмия становится затяжной, ее воздействие на работу сердца становится довольно значимым и последствия могут быть серьезными.
Более серьезные симптомы системного характера появляются, когда вследствие аритмии сердце перестает перекачивать достаточное количество крови. Если в основе аритмии лежит слабость сердечной мышцы или атеросклероз (отложение жиров, холестерина и других веществ) коронарных артерий, то насосная функция сердца может уменьшиться еще больше. Пациент начинает чувствовать усталость, головокружение, одышку. Некоторых начинают беспокоить обмороки. У пациентов с ишемической болезнью сердца начинает прогрессировать стенокардия. При хронической сердечной недостаточности усиливаются отеки на ногах, появляется тяжесть в правом подреберье и возникают приступы сердечной астмы. Если Вас беспокоят какие-либо перебои в работе сердца, лучше своевременно обратиться к врачу, который сможет установить их причину и в случае необходимости даст ценные рекомендации, назначит лечение, и начнет вести наблюдение за состоянием Вашего сердца.
Меры профилактики лучше сосредоточить на следующем:
1.Контроль уровня холестерина и артериального давления.
2.Диета с низким содержанием жиров и соли. Регулярные физические упражнения. Ваш врач может подсказать вам, какой уровень активности в вашем случае является необходимым и безопасным.
3.Бросьте курить.
4.Ограничьте потребление алкоголя.
5.Принимайте лекарства по назначению.
6.Регулярно посещайте врача для периодических осмотров, обследований и текущего наблюдения.
Печать E-mail
- Назад
- Вперед
Причины
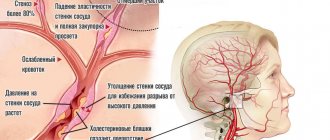
Коронарные артерии могут сужаться по нескольким причинам, но основная – это, конечно, атеросклероз. Из-за неправильного питания на внутренних стенках сосудов образуются жировые бляшки, тромбы. В местах их отложения просвет заметно уменьшается. Если тромб отрывается от своего места, с потоком крови он может попасть в любую тонкую артерию, в том числе и коронарную, и закупорить ее. Но обычно это происходит в тех местах, где сосуды уже и без того сужены. В результате поток крове заметно снижается, и в тканях сердца возникает кислородное голодание.
Причиной стенокардии, как уже было сказано выше, может стать и спазм сосудов (так действует на них, например, никотин). Практически все вышесказанное не появляется само собой. В 90% случаев причинами стенокардии будут неправильное питание, курение, алкоголизм и малоподвижный образ жизни. Однако вне зависимости от этого признаки стенокардии сердца с большой вероятностью могут проявляться у людей, чьи родственники умерли от ишемической болезни сердца либо страдали от стенокардии.
Этиология возникновения аритмии
Благодатной почвой для начала аритмии может стать довольно длинный список заболеваний
, причем как
сердечно-сосудистой
, так и других систем организма. Это гипертоническая болезнь, ИБС и инфаркт миокарда, сердечная недостаточность, воспалительные, дистрофические заболевания миокарда, пороки клапанов (врожденные и приобретенные), аномалии развития сердца. Часто причиной нарушений ритма является неблагополучие
эндокринной
системы (гипо- и гиперфункция щитовидной железы, синдром Конна, феохромоцитома, климакс),
нервной, бронхолёгочной, пищеварительной систем
. Спровоцировать аритмию могут болезни, касающиеся всего организма (анемия, инфекционные заболевания и отравления).
Значимые факторы риска: злоупотребление алкоголя, крепким чаем или кофе, любые формы курения, прием некоторых медикаментов.
Помимо этого голодание, несбалансированная диета, обеднённость пищи витаминами и микроэлементами, обезвоживание, то есть любые обстоятельства нарушения водно-электролитного обмена или кислотно-основного состояния могут привести к сбою нормальной электрической деятельности сердца. Также имеет значение наследственная предрасположенность.
Однако примерно у 1/10 пациентов даже при высококачественном обследовании не удается установить причину аритмии (идиопатическая аритмия).