Церебральные структуры требуют повышенного питания, поскольку нервные ткани в целом — самые прожорливые во всем организме.
Изменение качества трофики, скорости обеспечения полезными веществами сказывается на состоянии структур сию же минуту. Требуется от 30 до 50 секунд, чтобы произошла потеря сознания. Сосудистая сеть головного мозга очень разветвленная и довольно хрупкая. Потому есть реальный, повышенный риск столкнуться с неотложными состояниями.
Кровоизлияние в мозг — это опасный патологический процесс, при котором артерии не выдерживают того или иного негативного влияния, разрываются, после чего жидкая соединительная ткань вытекает за пределы сосудов.
Есть и менее распространенный фактор, при котором артерия остается целой, но проницаемость ее растет в разы и клетки крови могут выходить за пределы стенок без препятствий и проблем.
Состояние крайне тяжелое, сопровождается выраженной клиникой. Летальность составляет в среднем 60%. Есть данные о менее благоприятных цифрах. Как минимум 85% пациентов становятся инвалидами после кровоизлияния. Основная возрастная категория пострадавших — 50-65 лет с тенденцией к росту по мере старения организма.
Есть у состояния и более известный синоним — геморрагический инсульт. Это одно и то же. Попробуем разобраться, что нужно знать о патологическом процессе, его особенностях, причинах и симптомах.
Механизм становления
В основе развития расстройства лежит один фактор или сразу несколько патогенетических моментов. Что именно может повлиять на вероятность нарушения:
- Сердечно-сосудистые болезни. Представлены широкой группой диагнозов. В подавляющем большинстве случаев, геморрагический инсульт развивается как осложнение длительно текущей и нелеченой гипертонии. То есть стабильного и выраженного повышения артериального давления.
Как показывает статистика, на долю механизма приходится до 85% от общего числа кровоизлияний. Это абсолютное большинство. Единственный способ предотвратить неотложное состояние, это пройти качественное лечение основной патологии.
- Нарушения обменных процессов. В основном, отклонение движения липидов. То есть расстройство, при котором скорость депонирования и выведения жиров существенно отклоняется от условной нормы.
Патологический процесс приводит к другой проблеме — атеросклерозу. Когда на стенках сосудов образуются холестериновые отложения, которые мешают кровотоку. Результат — в разы повышается вероятность геморрагического инсульта и гибели от осложнений.
- Гормональный дисбаланс. Речь идет о самых разных расстройствах: от изменения качества и интенсивности синтеза половых веществ и до проблем с выработкой инсулина, соединений коры надпочечников.
- Наследственные причины. Механизм связан с пока еще не до конца изученным способом перехода рисков от родителей к детям. Само заболевание, конечно же, не передается.
Если у матери, отца, бабушки, дедушки произошел геморрагический инсульт, это не говорит, что у потомка случится то же самое. Но вероятность растет. Судя по всему — на несколько десятков процентов. Тема не до конца изучена, исследования продолжаются.
- Токсические поражения организма. Отравления парами неметаллов, некоторыми лекарственными препаратами. Риск геморрагического инсульта повышается при систематическом применении антиагрегантов, антикоагулянтов, гормональных средств.
- Некоторые формы анемий, заболеваний крови. Изменение реологических свойств соединительной ткани приводит к нарушению скорости и качества трофики систем, повышению артериального давления. В некоторых случаях растет проницаемость сосудов. Результат — увеличение риска кровоизлияния в мозг.
Механизмы существуют изолированно или сочетаются друг с другом. Этот вопрос нужно уточнять, поскольку от происхождения патологического процесса зависит стратегия терапии, ее суть.
Кровоизлияние головного мозга
Кровоизлияние в мозг представляет собой не что иное, как геморрагический инсульт. В последнее время распространенность этого заболевания демонстрирует тенденцию к росту. Последствия перенесенного такого инсульта, особенно обширного, бывают очень серьезными и могут приводить к смертельному исходу.
Геморрагический инсульт чаще всего развивается при разрыве артерий. Излившаяся кровь пропитывает часть мозга, поэтому такой тип инсульта называют еще кровоизлиянием в мозг. Наиболее часто геморрагический инсульт происходит у лиц, страдающих артериальной гипертонией, и развивается на фоне повышения артериального давления. В какой-то момент сосудистая стенка не выдерживает резкого подъема крови и разрывается. Более редкая причина геморрагического инсульта — разрыв аневризмы. Артериальная аневризма представляет собой, как правило, врожденное мешотчатое выпячивание на стенке сосуда. Стенка такого выпячивания тоньше стенки самого сосуда и для ее разрыва часто достаточно небольшого подъема артериального давления в стрессовых ситуациях или при физическом напряжении.
Разрыв сосуда на поверхности мозга ведет к попаданию крови в пространство, окружающее мозг (субарахноидальное пространство). Такой тип инсульта называют субарахноидальным кровоизлиянием. Самая частая его причина — разрыв аневризмы.
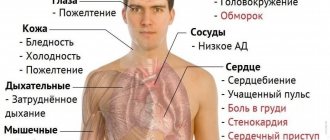
Симптомы инсульта:
— внезапная слабость;
— паралич или онемение мышц лица, конечностей (часто с одной стороны);
— нарушение речи;
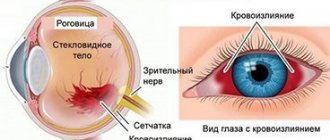
— ухудшение зрения;
— сильная резкая головная боль;
— головокружение;
— потеря равновесия и координации, нарушение походки.
Причинные факторы кровоизлияния
Знание причинных факторов , которые могут привести к кровоизлиянию в мозг, позволит предупредить их воздействие на организм. Основными факторами являются:
- артериальная гипертензия (хроническое повышение уровня артериального давления, особенно когда лечение этой патологии отсутствует);
- сахарный диабет (состояние, которое развивается при постоянном повышении уровня глюкозы в крови, на фоне чего развиваются различные осложнения);
- сосудистые аневризмы (расширение артерии на каком-либо протяжении), которые могут быть как врожденными, так и приобретенными в течение жизни;
- травматическое повреждение сосудов головного мозга, особенно после травмы от острого предмета;
- геморрагические диатезы (состояния, которые сопровождаются повышенной ломкостью сосудистой стенки);
- бесконтрольное применение антикоагулянтов (препараты, которые предупреждают свертываемость крови). Обычно они назначаются после тромбоэмболических состояний;
- поражение сосудов амилоидом (вещество, которое откладывается в сосудистой стенке и приводит к изменению прочности сосуда);
- опухолевое поражение;
- инфекционно-воспалительный процесс в мозговой ткани (энцефалит) и другие.
Независимо от первичной причины, оказывающей воздействие на нервную ткань, происходит изменение сосудистой проницаемости в сторону ее повышения. В итоге это приводит к разрыву сосудистой стенки. Это сопровождается появлением кровоизлияния в мозг. Однако очень редко могут появляться и диапедезное внутримозговое кровоизлияние, которое характеризуются выходом форменных элементов крови и плазмы через неповрежденную сосудистую стенку. Это становится возможно в результате расширения пространств между эндотелиоцитами (клетками сосудистой оболочки). Так происходит поражение головного или спинного мозга.
Чаще всего кровоизлияния в мозг поражают большие полушария. Реже могут развиваться кровоизлияния в стволовую часть мозга или мозжечок. Геморрагический инсульт, поражающий ствол мозга, приводит к нарушению витальных функций, так как в продолговатом мозге находятся центр дыхания, центр работы сердечно-сосудистой системы и т.д. Последствия в этом случае очень серьезные. Симптомы в этом случае яркие и быстро прогрессируют. Поэтому признаки такого кровоизлияния легко диагностируются. Операция в данном случае является единственным методом спасения, но она не всегда эффективна.
Лечение геморрагического инсульта
Лечение геморрагического инсульта направлено на быстрейшую остановку кровоизлияния, образованного в мозговой артерии, а также удаление из нее тромба, который давит на мозг. В таких случаях показана нейрохирургическая операция.
Кроме того, при лечении геморрагического инсульта назначаются таблетки от повышенного давления, которые необходимо принимать строго по назначению врача.
Классификация
Состояние подразделяется по трем основаниям. Первый критерий — это локализация нарушения. Наиболее часто встречаются такие варианты расстройства:
- Боковые.
- Лобарные.
- Подкорковые или субкортикальные.
- Таламические.
- Мозжечковые.
- Смешанные.
- Стволовые.
Скорее всего, пациенту без специальных знаний эта терминология ни о чем не скажет. Суть в другом. В зависимости от локализации патологического изменения, симптоматика будет той или иной. Плюс прогнозы определяются сутью расстройства и его расположением. Нужно четко знать, где произошло кровоизлияние.
Другое основание классификации — тип поражения.
Выделяют:
- Собственно паренхиматозный процесс. Когда кровь выходит в мозговые ткани и пропитывает их. Считается очень опасным типом расстройства. Потенциально более летальным, чем второй.
- Субарахноидальное кровоизлияние. Жидкая соединительная ткань выходит в пространство между церебральными оболочками. Основной патологический эффект касается компрессии мозга, в результате роста внутричерепного давления.
Однако риски меньше. Поскольку факторов поражения не так много, как в первом случае.
Третье основание классификации — тяжесть патологического процесса.
Называют такие варианты:
- Легкая степень. Если сила кровотечения в мозг минимальна. Встречается довольно часто. В некоторых случаях пациент вообще не понимает, что произошло, пока не нарастают неврологические расстройства. Прогнозы на восстановление хорошие.
- Средняя степень. Присутствует выраженная клиническая картина. Все заметно с первой же секунды патологического процесса. Отклонение требует срочной госпитализации и лечения в условиях реанимационного отделения. Даже в этом случае шансы на восстановление довольно туманные.
- Тяжелая форма. Не сулит пациенту ничего хорошего. Более чем в 80% случаев человек погибает от массивного отмирания тканей головного мозга. В 20% ситуаций остается глубоким инвалидом по тем же самым причинам. Шансы восстановить хотя бы основные функции церебральных структур, обеспечить адекватную жизнедеятельность почти отсутствуют.
Эти классификации активно применяются в медицинской практике для описания патологического процесса, его сути и динамики.
Причины
Факторы развития уже были названы ранее, стоит конкретизировать описанные механизмы и определить точных провокаторов. Среди таковых:
Гипертония
Стабильное повышение артериального давления. Считается самостоятельным заболеванием сердечно-сосудистого профиля. Встречается часто, особенно у пациентов старшей возрастной группы. Чуть ли не в 90% случаев, пусть и в разной степени тяжести.
Чем больше уровень АД, тем серьезнее риски. Поскольку сосуды находятся в состоянии постоянной повышенной нагрузки, быстрее изнашиваются. В определенный момент они просто не выдерживают и лопаются. Что и приводит к неотложному состоянию.
Причина кровоизлияния в мозг — это избыточное воздействие на внутреннюю выстилку артерии, ее мышечный слой, дистрофия и, как конечный результат — резкий разрыв и истечение жидкой соединительной ткани.
Сахарный диабет
Эндокринное заболевание, которое стоит особняком. Для него типично стабильное регулярное повышение уровня сахара в крови.
Помимо этого, патология несет опасность для всех тканей организма. В первую очередь, страдают как раз сосуды. Развивается патологическое сужение просвета артерий. Ткани недополучают питания.
Кроме того, нарастают явления дистрофии внутренней выстилки, мышечного слоя. Результат тот же самый, что и в предыдущем случае.
Заболевание не лечится как таковое, потому вероятность столкнуться с геморрагическим инсультом огромна и растет с каждым годом.
Кстати говоря, это один из основных факторов гибели пациентов с диабетом.
Курение
Субъективная причина. Проблема не только и не столько в никотине, сколько в других токсичных веществах. На качество сосудов влияют пары кадмия, мышьяка, сернистые структуры, углеродные соединения и прочие химикаты.
Если курить систематически, повышается вероятность инсульта. Поскольку сосуды быстро изнашиваются, сужаются.
Потребление алкоголя
Происходит примерно то же самое, только яды другие. При переработке этанола вырабатывается ацетальдегид и уксусная кислота. Они опасны для сердца, артерий. Что и становится тем виновником, который провоцирует кровоизлияние.
Потребление наркотиков
Если верить исследованиям, особенно рискуют пациенты-любители кокаина и синтетических психостимуляторов.
Причина внутримозгового кровоизлияния заключается в истончении стенок сосудов, повышении давления, дистрофии артерий. Результат очевиден.
Аритмии
Как ни странно, но и сам характер сердечного выброса обуславливает состояние сосудов. Получается так, что нагрузка на артерии распределяется неравномерно. То она высокая, то низкая. То давление растет, то падает.
В подобном авральном режиме организм работает постоянно. Ничем хорошим такое закончиться не может. Итогом аритмий становится кровоизлияние в мозг. При условии, что нарушения ритма не будут своевременно скорректированы.
Подробнее о видах аритмий, возможных рисках и лечении читайте здесь.
Атеросклероз
Отложение жировых соединений на стенках сосудов. Холестериновые бляшки мешают току крови. Результатом становится рост давления, поскольку приходится преодолевать сопротивление на местном уровне.
Постепенно артерия изнашивается, возможно стеночное выпячиваие сосуда (аневризма), тогда вероятность кровоизлияния в разы повышается. Имеет смысл лечить заболевание на самой ранней стадии, пока шансы на восстановление достаточно высокие.
Пороки сосудов
Врожденные или приобретенные расстройства. Например, слишком узкий просвет или дистрофия стенок. Возможны разные варианты. Суть в том, что они потенциально повышают вероятность инсульта.
Если такое изменение было обнаружено, нужно придерживаться правил профилактики: не перегружаться физически, правильно питаться и т.д. Стратегию помогает разработать лечащий специалист.
Пороки сердца
Также врожденные или приобретенные. Чаще всего имеют место анатомические изменения состояния клапанов.
Есть и более опасные варианты патологического процесса, комплексные. Подробнее о видах пороков сердца читайте здесь.
Лечением занимаются специалисты по кардиологии и профильные хирурги.
Ожирение
Повышенная масса тела ассоциирована с двумя нарушениями: ростом артериального давления (гипертензией) и изменением характера липидного обмена (атеросклерозом).
Анемии
В основном, редкие формы патологического процесса. Обуславливают расстройство очень нечасто, не более чем в 0.5% случаев.
Неправильный образ жизни
Питание с высоким содержанием жиров, углеводов, также сидение на одном месте, недостаток подвижности (так называемая гиподинамия). Повышают риск, но сами собой не обуславливают кровоизлияние в мозг.
Нарушения гормонального фона
Рост концентрации веществ коры надпочечников, гипофиза или щитовидной железы.
Применение некоторых препаратов
Для повышения текучести крови, оральных контрацептивов, прочих медикаментов.
Эти причины нужно устранять и как можно быстрее. На ранних стадиях предотвратить непоправимое еще удается.
Как избежать инсульта?
Симптомы инсульта появляются внезапно. К этому нельзя быть готовым, и нет волшебной пилюли, которая нейтрализует приступ. Поэтому очень важно соблюдать меры по профилактике инсульта.
У 25 % больных фиксируется повторный случай в следующие 5 лет. Чтобы предотвратить приступ, нужно придерживаться следующих правил:
- вести здоровый и активный образ жизни. Правильное питание, регулярные тренировки помогут снизить вес, артериальное давление, улучшить эластичность сосудов;
- контролировать артериальное давление и уровень холестерина в крови. Есть меньше жирной пищи, при необходимости принимать лекарства;
- следить за уровнем сахара в крови (читайте, как лечить диабет);
- бросить курить;
- не нервничать;
- проверять свое здоровье.
В санатории вы можете пройти программу лечения сосудов и сердечно-сосудистых заболеваний, чтобы снизить вероятность инсульта в будущем.
Подписывайтесь на наш блог, чтобы узнавать еще больше о том, как оставаться здоровым, — способах лечения, профилактике болезней, а также отдыхе на Кавказских Минеральных Водах.
Симптомы-предвестники
Предшествующие признаки или так называемая аура развиваются не всегда. Это скорее исключение из правил, поскольку с основной части случаев наблюдается как раз обратное.
Кровоизлияния возникает внезапно. Если же говорить о проявлениях, которые подскажут приближение неотложного состояния, они могут быть такими:
- Сильный жар в груди, приливы к лицу. Внезапное ощущение, которое возникает ни с того, ни с сего. Объективных причин, как правило, нет.
- Онемение половины лица. Помимо этого, возможно покалывание. Парестезии указывают на резкую, острую ишемию. Это очень тревожный признак, даже если после него ничего не последовало. На такие «звонки» нужно обращать пристальное внимание и срочно бежать к врачу.
- Проблемы с восприятием речи. Родной язык, на котором человек говорил долгие годы, вдруг оказывается непонятным. Это первый признак нарушения питания височных долей мозга, в которые возможно излияние крови.
- Проблем с координацией движений. Острое головокружение. Может закончиться падением и травмами.
Внимание:
Аура или предвестники патологического процесса встречаются всего в 5-10% от общей массы случаев. Гораздо чаще расстройство дебютирует прямо с основной клиники.
Все возможные симптомы предынсульта у женщин подробно описаны здесь.
Признаки острой фазы
{banner_banstat9}
Комплекс проявлений отклонения очень яркий и хорошо заметный, поскольку поражение тяжелое.
Геморрагический инсульт намного тяжелее, чем его ишемический «собрат», поскольку накапливается целая группа факторов, которые влияют на функциональную активность мозга.
Среди них:
- Собственно острое нарушение питания того участка церебральных структур, который получал кислород и полезные вещества по разрушенному сосуду. Как правило, в случае с ишемическим инсультом все на этом и заканчивается. Но только не при церебральном кровоизлиянии.
- Воспалительные, некротические процессы в самом очаге нарушения трофики. Развиваются практически сразу же. Продолжают патологические изменения и усложняют их. Страдает как сам магистральный сосуд, так и нервные ткани на местном уровне, что только усугубляет положение вещей.
- Воспаления по периферии. Изменение структуры нервных тканей за пределами самого очага.
- Компрессия мозга сгустком скопившейся крови. Пространство черепной коробки замкнутое и не меняется. Потому любые отклонения подобного рода потенциально смертельны и опасны.
Жидкая ткань давит на нервные волокна и вызывает вторичные ишемические процессы, а затем и возможный некроз с постепенным развитием неврологического дефицита.
Симптомы кровоизлияния в мозгу обусловлены кумулятивным эффектом разных поражающих факторов, компрессии, некроза в очаге инсульта, ишемии тканей, которые не получают питания и кислорода.
Что касается конкретно самой клинической картины, признаки будут такими:
- Острая головная боль, невыносимая и очень сильная — это первое проявление кровоизлияние в структуры головного мозга. Возникает молниеносно, внезапно и провоцирует вынужденные положения тела. Человек пытается найти позу, в которой ощущение будет менее заметным.
Справочно:
Боль проходит постепенно, по мере дальнейшего отмирания тканей и усугубления патологического процесса, что довольно примечательно.
- Головокружение. Изменение восприятия пространства, нарушения ориентации в окружающей реальности. Человек также не может координировать свои собственные действия. Вынужден принимать позу сидя или лежа. В том месте, где его застало неотложное состояние.
- Нарушения речи. Поскольку мимические мышцы, весь артикуляционный аппарат парализованы. Также возможны проблемы с восприятием чужих высказываний. Афазия развивается внезапно и держится на протяжении долгих месяцев.
Внимание:
Если пациенту повезет выжить и не остаться «овощем», придется восстанавливать речевую функцию в течение минимум года.
Подробнее о процессе реабилитации после инсульта читайте в этой статье.
- Тошнота, рвота. Развиваются столь же внезапно. Причем совершенно не важно, принимал человек пищу или же нет.
- Онемение половины тела. Результат паралича или пареза. Расстройство затрагивает сторону, противоположную той, где случилось кровоизлияние в мозг. Поскольку организация нервной деятельности зеркальная, перекрестная. Постепенно чувствительность может восстановиться или же станет только сильнее.
- Непереносимость звуков, запахов. Всего того, что влияет на анализаторы, органы чувств. Все подобные воздействия провоцируют приступ сильной головной боли, тошноты и рвоты. Все проявления становятся интенсивнее.
- Тахикардия. Учащение сердечных сокращений. Рефлекторное явление. Большой опасности обычно не несет, но создает для пациента дополнительный дискомфорт.
- Простейшие визуальные галлюцинации. Признаки кровоизлияния в мозг — мерцание мушек, молний, яркий точек перед глазами, пациент видит вспышки синего, золотистого цвета, черные пятна и геометрические фигуры. Это результат скудного питания затылочной доли головного мозга. В отсутствии достаточного количества кислорода кора приходит в возбуждение и начинает сама продуцировать несуществующие образы.
- Потеря сознания. Обморок — типичный признак кровоизлияния в мозг, развивается в 4 этапа: от ощущения нереальности до собственно самого синкопального эпизода. В среднем, на полное становление состояния уходит от 1 до 5 минут. При обширном кровотечении возможна кома.
Это общие признаки расстройства.
Инсульт: виды, группа риска и признаки
Инсульт — остро развивающееся нарушение функций нервной системы из-за поражения сосудов головного мозга.
Выделяют три вида инсульта:
- ишемический — в результате окклюзии (нарушении проходимости) сосудов, тромбы или атеросклеротические бляшки блокируют сосуды в мозге. Приводит к инфаркту.
- геморрагический — кровоизлияния в ткань головного мозга. Приводит к инфаркту.
- преходящее нарушение мозгового кровообращения (ПНМК) длится 2-5 минут, в течение которых кровь не поступает в мозг. Развивается в течение некоторого времени и не приводит к инфаркту.
Кто в группе риска?
В группе риска люди, которые:
- больны гипертонией;
- имеют заболевания сердца;
- страдают от лишнего веса;
- генетически предрасположены к инсульту;
- курят;
- старше 55 лет;
- имеют повышенный уровень холестерина в крови;
- страдают апноэ;
- мало двигаются.
У мужчин инсульт случается чаще. Проблемы с давлением — одна из частых причин инсульта. Если у вас бывают внезапные скачки давления, полезно будет также прочитать, как лечить гипотонию и как лечить гипертензию.
Как понять, что у человека инсульт?
Отличительная черта всех признаков в то, что они наступают резко. Внезапно:
- онемели лицо, руки, ноги;
- трудно произносить слова;
- ухудшилось зрение;
- сильно заболела голова;
- нарушены равновесие, координация движений.
Социальные памятки содержат три пункта для проверки:
- человек не может улыбнуться;
- не может поднять обе руки;
- не способен внятно произнести свое имя.
Если инсульт подтвердился, диагностика проводится в условиях стационара.
Как помочь человеку при инсульте?
Важно как можно скорее оказать помощь больному, чтобы остановить процесс разрушения мозга. Чем раньше оказана помощь, тем меньше будет последствий для головного мозга! Сохраните памятку «Что делать до приезда скорой»:
Последствия приступа
Хотя инсульт случается при нарушениях в мозге, последствия возникают не только в нем. После инсульта другие части тела могут остаться парализованными. Речь, память могут ухудшиться и не восстановиться. Могут появиться депрессия, перепады настроения.
Очаговые проявления
{banner_banstat10}
В этом случае все зависит от локализации патологического процесса, того, какой участок церебральных структур недополучает питания и кислорода.
- При поражении лобной доли — эпилептические приступы, нарушения поведения, мышления, двигательной активности.
- Теменной области — расстройства обоняния, осязания, потеря способности считать, читать.
- Височных структур — слуховые обманы восприятия, судорожные припадки, нарушения памяти.
- Затылочной доли — визуальные галлюцинации, проблемы со зрением.
- Мозжечка и экстрапирамидной системы — потеря равновесия, расстройства координации движений, головокружение.
Внимание:
При кровоизлиянии в ствол головного мозга — дисфункции со стороны дыхания, сердечной деятельности. Больные погибают в 100% случаев.
Клинику нужно срочно купировать, как и первичный патологический процесс.
Протекает кровоизлияние крайне тяжело. В 50 – 90% случаев наблюдается летальный исход.
Тяжесть симптомов обуславливается формированием вторичных стволовых симптомов — отек ствола мозга, смещение его, вклинение.
Излившаяся кровь запускает целый каскад биохимических реакций, ведущий, в первые 2 суток, к развитию вазогенного отека мозга (острый период). На третьи сутки развивается отсроченный ангиоспазм, который приводит к развитию некротической ангиопатии и кальциевой смерти клетки.
Возможен вариант развития геморража путем диапедезного кровотечения – вследствие длительного спазма сосуда, замедления в нем кровотока, и последующего его стойкого расширения. При этом возникают нарушение функционирования эндотелия, повышается проницаемость стенки сосуда, выпотевание из него плазмы и элементов крови в окружающие ткани. Мелкие кровоизлияния, сливаясь, образуют различные по размеру геморрагические очаги.
Следует особо внимательно относиться к головной боли. Она может быть предвестником мозговой катастрофы.
Развитие инсульта острое (апоплексия), внезапное с быстрым нарастанием неврологических симптомов.
Быстро нарастающая головная боль – особо сильная, с тошнотой и рвотой, «приливы и пульсация» в голове, боль в глазах при взгляде на яркий свет и при вращениях глазами по сторонам, красные круги перед глазами, нарушения дыхания, сердцебиения, гемиплегия или гемипарез (паралич одноименных конечностей – правосторонний или левосторонний), нарушение сознания разной степени выраженности — оглушение, сопор или кома. Вот сценарий развития геморрагического инсульта.
Возможно внезапное начало заболевания с развития эпилептического приступа. На фоне полного здоровья на пляже, во время сильных эмоций на работе, во время травмы человек с вскриком падает, запрокидывает голову, бьется в судорогах, хрипло дышит, изо рта идет пена (возможно с кровью за счет прикуса языка).
Взгляд обращен в сторону кровоизлияния, больной как бы смотрит на пострадавшую сторону мозга, на стороне кровоизлияния широкий зрачок (мидриаз), возможно расходящееся косоглазие, глазные яблоки совершают «плавающие» движения, взгляд не фиксируется; на противоположной кровоизлиянию стороне развивается атония (опущение) верхнего века, свисает угол рта, щека при дыхании не удерживает воздух (симптом «паруса»).
Появляются менингеальные симптомы — невозможно наклонить голову вперед и достать подбородком к грудной клетке, невозможно в положении лежа на спине и согнув ногу в тазобедренном суставе разогнуть ее в коленном.
Течение обширных кровоизлияний в большое полушарие мозга может осложниться вторичным стволовым синдромом. Нарастают нарушения дыхания, сердечной деятельности, сознания, измененияется мышечный тонус по типу периодических тонических спазмов с резким повышением тонуса в конечностях (горметония) и повышенния тонуса мышц экстензоров (разгибателей) и относительное расслабление мышц-сгибателей (децеребрационная ригидность), возможно развитие альтернирующих синдромов (синдромов, которые сочетают в себе поражение черепно-мозговых нервов на стороне очага кровоизлияния с расстройствами движений и чувствительности на противоположной стороне).
43-73% кровоизлияний заканчиваются прорывом крови в желудочки мозга. При прорыве крови в желудочки состояние больного резко утяжеляется – развивается кома, возникают двусторонние патологические знаки, защитные рефлексы, гемиплегия сочетается с двигательным беспокойством не парализованных конечностей (насильственные движения при этом кажутся осознанными (больные натягивают на себя одеяло, как бы хотят укрыться одеялом), горметония, углубляются симптомы поражения вегетативной нервной системы (возникают озноб, холодный пот, значительное повышение температуры). Появление этих симптомов прогностически неблагоприятно.
При первых симптомах инсульта требуется немедленная помощь – необходимо вызвать скорую помощь и госпитализировать больного.
Диагностика
Времени на обследование не так много. Нужно срочно доставить человека в стационар, изучить его общее состояние и начинать действия.
Экстренный перечень мероприятий такой:
- Измерение артериального давления.
- Быстрый опрос пациента, если он в сознании.
- Выслушивание сердечного звука.
- Базовое неврологическое обследование. Проверка рефлексов.
Далее проводят первичные мероприятия по восстановлению функциональной активности организма. Как только состояние становится стабильным, есть время изучить ситуацию подробнее.
Назначаются специальные обследования:
- Сбор анамнеза.
- УЗДГ головного мозга. Дуплексное сканирование сосудов церебральных структур. Чтобы оценить качество местного кровотока.
- РЭГ. С целью выявить электрическую активность нервных тканей.
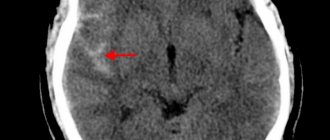
- МРТ. Чтобы оценить степень поражения и перспективы восстановления. Разработать тактику терапии.
- Анализ на гормоны, также биохимия крови с расширенной картиной по липидному спектру.
Диагностика проходит под контролем невролога. Привлекают также кардиолога, нейрохирурга, эндокринолога, если в этом есть необходимость.
Времени в обрез. Первые несколько суток и даже месяцев присутствует реальный риск рецидива. Второй геморрагический инсульт не переживает никто.
Полный алгоритм оказания первой помощи при инсульте читайте тут.
Лечение
Терапия этиотропная и симптоматическая. То есть нужно бороться как с проявлениями, так и с причинами патологического процесса.
Если говорить о коррекции основного фактора:
- Гипертония. Назначаются препараты для снижения артериального давления. Блокаторы кальциевых каналов, ингибиторы АПФ, сартаны, средств центрального действия, мочегонные. В строго выверенных дозировках.
- Диабет. Диета с низким содержанием углеводов и без сахара. Инсулин по потребности, во время острого приступа.
- Вредные привычки. Отказ от сигарет, спиртного, наркотиков. Если это нужно — помощь нарколога.
- Аритмии. Специализированные средства для восстановления: Амиодарон, Хинидин, бета-блокаторы.
- Атеросклероз. Фибраты, статины, никотиновая кислота. Коррекция рациона.
- Пороки сердца и сосудов. Операция. Пластика или протезирование.
- Анемии. Зависит от типа. Применение препаратов железа, витаминов и др.
- Нарушения гормонального фона. Коррекция синтетическими заместителями веществ или же прочие методы. По ситуации.
- Неправильный образ жизни. Достаточный уровень физической активности, питьевой режим и т.д.
- Применение некоторые препаратов. Отказ или замена медикаментов.
Лечение кровоизлияния в мозг касается устранения самой причины патологического процесса и коррекции симптомов нарушения.
Профилактика
Заболевание крайне тяжелое и опасное. Гораздо проще избежать его, чем впоследствии лечить. Профилактикой служат мероприятия:
Контроль артериального давления
- правильное питание;
- остлеживание изменений веса (особенно – когда имеется излишний вес);
- контроль АД, недопущение его повышения;
- борьба с атеросклеротическими явлениями;
- избавление от вредных привычек – курение, алкоголь;
- по возможности – избегание стрессов и перенапряжения.
Для предотвращения рецидива назначают общеукрепляющие и витаминные препараты. Необходимо постоянное наблюдение у специалиста.