Аритмия – нарушение сердечной проводимости, при которой происходит изменение частоты, ритмичности и регулярности сокращений сердечной мышцы. Сердце может биться быстрее или, наоборот, медленнее, или просто неритмично.
Спровоцировать аритмию могут:
- нарушения формирования электрического импульса в синусовом узле (синусовая тахикардия, брадикардия);
- нарушения внутрисердечной проводимости импульса. Возникают в результате снижения или прекращения передачи импульса по проводящей системе (блокады, преждевременные возбуждения желудочков сердца);
- комбинированные нарушения ритма. Совмещают нарушения проводимости электрического импульса и ритма сердцебиения.
Что такое аритмия?
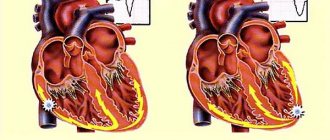
Сердце работает по принципу насоса и обеспечивает непрерывное кровообращение. Это необходимо для доставки крови, обогащенной кислородом и питательными веществами, к каждой клетке организма. В правом предсердии сердца находится синусовый узел (СУ) — «главнокомандующий» сердечного ритма. Синусовый узел генерирует электрические импульсы, под влиянием которых сначала сокращаются правое и левое предсердия, затем — правый и левый желудочки.
Генерировать электрические импульсы могут и другие участки миокарда, однако в здоровом сердце они подавляются работой синусового узла и не нарушают ритм сердца.
Правильным сердечным ритмом считается синусовый ритм, при котором ЧСС (частота сердечных сокращений) составляет от 60 до 80 уд/мин. Аритмия — это любой сердечный ритм, который отличается от нормального синусового ритма.
Частота сердечных сокращений определяется в состоянии физического и эмоционального покоя, так как при занятии спортом или волнении этот показатель может возрастать. Также нужно отметить, что норма ЧСС — величина относительная и зависит от индивидуальных особенностей человека. Например, учащенный пульс может наблюдаться при беременности, замедленный — у спортсменов.
Причины аритмии
Наиболее частыми причинами аритмии или состояния, приводящего к её развитию, являются болезни сердца, высокое артериальное давление, сахарный диабет, курение, чрезмерное употребление алкоголя и кофеина, злоупотребление лекарственными препаратами, стресс. В некоторых случаях причинами развития аритмий может быть передозировка некоторых лекарственных препаратов, применение БАДов и препаратов на основе лекарственных трав.
Рубцы могут возникать по разным причинам. Наиболее распространенная из них — перенесенный острый инфаркт миокарда. Такой рубец препятствует формированию электрического импульса и/или прерывает прохождение импульса по сердечной мышце.
У здорового человека со здоровым сердцем развитие устойчивой аритмии невозможно без наличия внешнего триггера, как, например, электрошок. Так происходит в первую очередь по тому, что в здоровом сердце отсутствуют какие-либо патологические субстраты развития аритмий, в том числе и рубцовая ткань.
С другой стороны, в сердцах с признаками аритмии, формирование и/или распространение электрического импульса может быть нарушено, облегчая развитие болезни.
Любое из ниже перечисленных состояний может привести развитию аритмии:
○ Неадекватное кровоснабжение
. Если приток крови к сердцу по какой-либо причине снижен, это может менять способность клеток формировать и проводить электрические импульсы
○ Повреждение или гибель сердечной мышцы
. Повреждение или гибель сердечной мышцы приводит к изменению пути распространения электрических импульсов по ней.
Среди заболевание сердца – причин аритмий особое значение имеют:
○
Ишемическая болезнь сердца (ИБС)
. Несмотря на то, что при ИБС регистрируются многие виды аритмий, наиболее прочно ассоциированными с ней являются желудочковые аритмии и внезапная сердечная смерть. Сужение артерий происходит до тех пор, пока в результате отсутствия поступления крови, часть сердечной мышцы погибает (острый инфаркт миокарда). Это может влиять на процесс распространения электрического импульса по миокарду: образуются маленькие электрические круги возбуждения на границе рубцовой ткани, которые нарушают нормальную работу сердца, являясь причиной патологически быстрого сердцебиения (желудочковая тахикардия) и трепетания или фибрилляции желудочков – неэффективных хаотических сокращений желудочков.
○ Кардиомиопатия
. Проявляется первичным растяжением и истончением стенок желудочков и предсердий (дилатационная кардиомиопатия) или чрезмерным утолщением и пересокращением стенок левого желудочка (гипертрофическая кардиомиопатия). При любом варианте кардиомиопатии уменьшается эффективность сердечного выброса (уменьшается количество крови выбрасываемое левым желудочком в аорту для питания всех органов и тканей организма), а часть крови остается в левом и правом желудочках или забрасывается обратно в предсердия и впадающие в них вены.
Заболевания сердечных клапанов. Поражение клапанов сердца инфекционными агентами или вследствие дегенеративного перерождения приводит к суживанию отверстий клапанов и/или недостаточному смыканию створок, т.е. недостаточности клапанов. Когда полости сердца растягиваются и ослабевают вследствие неадекватной работы клапанов, повышается риск развития различных видов нарушений ритма сердца.
Виды аритмии
Существует несколько вариантов классификации аритмий. В зависимости от частоты сердечных сокращений выделяют:
- тахикардии (ЧСС превышает 90 уд/мин);
- брадикардии (ЧСС менее 60 уд/мин).
Основная классификация аритмий основана на том, какое физиологическое свойство миокарда нарушено — автоматизм, возбудимость, проводимость.
- Нарушение автоматизма миокарда.
Автоматизм — это способность сердца ритмично сокращаться без внешних раздражений под влиянием импульсов, возникающих в нем самом.
Аритмии, при которых автоматизм сердца нарушен и водителем сердечного ритма выступает синусовый узел, называются «номотопные». Например, к таким аритмиям относятся синусовая тахикардия, синусовая брадикардия, синдром синусового узла. Нередко номотопные аритмии диагностируются у абсолютно здоровых людей и являются физиологическими.
Аритмии, при которых автоматизм сердца нарушен и водитель сердечного ритма находится вне синусового узла, называются «эктопические» или «гетеротопные». При эктопических аритмиях центр автоматизма перемещается в нижележащие от СУ отделы с образованием аномальных ритмов. К эктопическим аритмиям относятся:
- атриовентрикулярный ритм — водителем ритма выступает АВ-узел (атриовентрикулярный узел);
- миграция наджелудочкового водителя ритма — постепенное смещение водителя ритма от синусового узла к АВ-узлу;
- идиовентрикулярный ритм — желудочковый ритм.
- Нарушение возбудимости сердца.
Возбудимость сердца — это способность миокарда возбуждаться под влиянием внешних воздействий.
К аритмиям, при которых нарушается возбудимость сердца, относятся:
- экстрасистолии — появление внеочередных сокращений всего сердца либо его отдельных камер. В зависимости от локализации экстрасистолии бывают синусовые, предсердные, узловые, желудочковые;
- пароксизмальные тахикардии — нарушения сердечного ритма, для которых характерны приступы сердцебиения с ЧСС 140-220 уд/мин. Наиболее распространенной формой этого вида аритмий является предсердная. Реже встречаются атриовентрикулярная и желудочковая пароксизмальные тахикардии.
- Нарушение проводимости сердца.
Проводимость — это способность сердца проводить электрические импульсы от места их возникновения до сократительной части миокарда. При нарушении проводимости сердца могут возникать различные блокады:
- СА-блокады — нарушение проводимости миокарда между синусовым узлом и предсердием;
- межпредсердные блокады — медленное прохождение импульсов между предсердиями;
- АВ-блокады — аритмии, при которых замедляется передача импульсов из предсердий в желудочки;
- внутрижелудочковые блокады — нарушение проводимости пучка Гиса.
Также к аритмиям, при которых нарушается проводимость сердца, относится синдром Вольфа-Паркинсона-Уайта — врожденная патология сердца, характеризующаяся наличием дополнительных проводящих путей, что приводит к преждевременному возбуждению желудочков.
- Смешанные аритмии.
При смешанных аритмиях нарушается несколько физиологических свойств сердца. Например, к таким аритмиям относятся эктопические ритмы с блокадой выхода, атриовентрикулярные диссоциации. Одна их самых распространенных смешанных аритмий — мерцательная аритмия, при которой наблюдается хаотическая электрическая активность предсердий с частотой импульсов 350-700 ударов в минуту.
Сердечно-сосудистые заболевания и эректильная дисфункция
Термин «эректильная дисфункция» предложен Национальным Институтом здравоохранения США вместо «импотенции». В 1992 году его приняли международные организации урологов и андрологов. В широком смысле эректильная дисфункция включает в себя не только неспособность удерживать половой член в состоянии эрекции, но и нарушения оргазма, а также ослабление либидо — полового влечения. В связи увеличением продолжительности жизни и формированием социально активного стереотипа поведения даже в пожилом возрасте эректильная дисфункция (ЭД) у мужчин приобретает важное значение, а эрекция воспринимается как символ власти, символ мужского достоинства. Важное значение ЭД имеет и для врача, поскольку эрекция является сосудистой реакцией и ее нарушения бывают отражением наличия у пациента сердечно-сосудистой патологии.
Согласно данным Согласительной комиссии Национального института здравоохранения США, эректильной дисфункцией страдает не менее 30 млн мужчин в этой стране (Nffl Consensus Develohincnt Panel on Impotence/. Amer. Med. Assoc. — 1993. Vol. 270, .№ 1.- P. 83-90). В Массачусетском исследовании но изучению вопросов старения мужчин (Feldman Н.Л. at al., 1994). проводился опрос 1709 мужчин в возрасте от 40 до 70 лет. Результаты исследования продемонстрировали следующие закономерности: эректильная дисфункция отмечалась у 39% лиц в возрасте 40 лет, наблюдалось у 48% мужчин в возрасте 50 лет, у 60-летних эректильная дисфункция встречалась у 57%, а у 70-летних граждан — в 67% случаев. Таким образом, тенденция к прогрессированию эректильной дисфункции усиливалась с нарастанием продолжительности жизни наблюдаемых, т. е. увеличивалась с каждым новым десятилетием. Увеличение продолжительности жизни и формированиее социально активного стереотипа поведения даже в пожилом возрасте приводит к тому, что эректильная дисфункция (ЭД) у мужчин приобретает важное значение, а эрекция воспринимается как символ состоятельности, здоровья, символ мужского достоинства. Результаты специальных проспективных наблюдений (Duke longitudinal study, Swedish study, Caerphilly cohort study) свидетельствуют о том, что у мужчин с относительно низкой частотой половых актов и оргазмов, а также у рано утративших сексуальную активность повышен риск смерти.
Возникновение ЭД дисфункции у пациента имеет важное значение и для врача, поскольку эрекция является сосудистой реакцией и ее нарушения бывают отражением наличия у пациента сердечно-сосудистой патологии. Когда-то предполагалось, что в большинстве случаев ЭД имеет психогенную природу. Но исследования, прояснившие истинный механизм возникновения эрекции, показали, что у пациентов после 40 лет ЭД в 80% случаев возникает, как осложнение различных соматических заболеваний (Щеплев П.А. и соавт., 2002). Наличие тесной корреляции с микро- и макроангиопатиями — безусловное доказательство того, что ЭД является облигатным фактором риска кардиоваскулярных заболеваний. Наличие эректильной дисфункции часто ассоциируется с одним или несколькими сердечно–сосудистыми заболеваниями (артериальной гипертензией, атеросклерозом) и сахарным диабетом (Feldman H.A. et al., 1994). Поражение сосудов полового члена препятствует возникновению эрекции, необходимой для выполнения полового акта. По мнению некоторых авторов, выявление ЭД может свидетельствовать о наличии у пациента латентной формы СД, АГ и ишемической болезни сердца (ИБС), что позволяет рассматривать явную ЭД как вероятный предиктор скрыто протекающего сосудистого поражения сердца и артериальной гипертензии так как диаметр артерий, кровоснабжающих половой член на много меньше диаметра коронарных артерий и поэтому ЭД может служить ранним предвестником сердечно-сосудистых заболеваний, а по степени ее тяжести можно судить о прогрессировании ИБС.
При атеросклерозе стенки сосудов утрачивают эластичность и сужаются за счет атеросклеротических бляшек, что приводит к развитию инфарктов и инсультов. Вследствие атеросклеротического поражения сосудов возникает не только механическое нарушение кровотока, но и нарушается выработка нейромедиаторов, уменьшается эластичность сосудов. Дисфункция эндотелия и недостаточная продукция им оксида азота являются важнейшим патогенетическим звеном как АГ так и васкулогенной ЭД. Развивающееся ремоделирование со снижением эластичности и уменьшением просвета кровеносных сосудов, обеспечивающих кровоток во время эрекции, приводит к развитию васкулогенной ЭД. Нередко различные проявления атеросклероза (ИБС и эректильная дисфункция) развиваются параллельно, поскольку факторы риска эндотелиальнойдисфункции и атеросклероза, поражающего пенильные кровеносные сосуды те же, что и факторы риска ИБС – курение, дислипилемия, сахарный диабет. Риск ИБС у пациентов в возрасте старше 50 лет достоверно повышен при наличии эректильной дисфункции (Speei et al.,2003).
Артериальная гипертония так же способствует возникновению эректильной дисфункции, даже в отсутствие атеросклероза. Международные экспериментальные исследования по изучению артериальной гипертонии и эректильной дисфункции показали, что АГ способствует пролиферации мышечной ткани в кавернозных телах и кровеносных сосудах, вызывает фиброз кавернозной ткани и увеличивает в ней количество коллагена типа III.При этом выраженность этих изменений прямо пропорциональна степени повышения систолического АД.
Прием лекарственных средств, неадекватная гипотензивная терапия может быть причиной эректильной дисфункции в 25% случаев по данным (O”Keefe et al., 1995). Клиническими признаками медикаментозной эректильной дисфункции считают относительно быстрое начало, временную связь с приемом препарата отрицательно влияющего на различные звенья полового акта, уменьшение выраженности расстройства или полное его исчезновение после отмены препарата. Очень часто возникновение эректильной дисфункции связывают с приемом гипотензивных средств, особенно тиазидных диуретиков и в-блокаторов, особенно первых поколений. Предполагается, что эректильная дисфункция может возникать вследствие уменьшения притока крови к половому члену, однако неясно, является ли это уменьшение следствием снижения системного АД при эффективной гипотензивной терапии, результатом сосудистого заболевания или проявлением каких-либо других неизвестных эффектов лекарственного средства. Если бы снижение АД само по себе способствовало развитию эректльной дисфункции, то она развивалась бы на фоне любой гипотензивной терапии. Доказано, однако, что многие гипотензивные средства не вызывают эректильную дисфункцию. Применение блокаторов ангиотензиновых рецепторов достоверно уменьшает изменения кавернозной ткани, отмечена даже тенденция к повышению сексуальной активности мужчин и статистически достоверное увеличение половой удовлетворенности. Считается так же что антагонисты кальция не ухудшают мужскую половую функцию. Во многих случаях изменение режима приема препаратов может помочь больному преодолеть негативные изменения в сексуальной сфере, наблюдающиеся при некоторых видах лечения. Целесообразно выбирать такое гипотензивное лечение, которое не только снижало бы АД, но и сохраняло бы качество жизни.
Практический врач должен помнить о возможности влияния гипотензивной терапии на половую сферу мужчин и обсуждать эту тему со своими пациентами. Не только среди пациентов но и среди врачей широко распространено мнение о высоком риске внезапной смерти больных сердечно-сосудисиыми заболеваниями во время полового акта, однако, как показывает ряд проведенных исследований, эти страхи значительно преувеличены. Физическая нагрузка во время сексуальной активности не так уж велика – в среднем она сходна с прогулкой на 1,6км за 20 мин или подъемом на 2 пролета лестницы (20 ступеней) за 10 сек. Во время полового акта максимальная частота сердечных сокращений (ЧСС) мужчины в среднем достигает 120–130 уд./мин, при этом систолическое артериальное давление (САД) повышается до 150–180 мм рт. ст. Однако эти показатели имеют место в течение лишь 3–5 минут при средней длительности полового акта 5–15 минут. В исследовании J.E. Muller и соавт. (1996) было установлено, что относительный риск развития ИМ во время полового акта и в последующие 2 часа в 2,5 раза, а у больных, ранее перенесших ИМ, почти в 3 раза выше, чем во время иной активности . Расчеты этих исследователей показывают, что у практически здорового (без явной ишемической болезни сердца (ИБС)) 50-летнего мужчины вероятность развития ИМ во время полового акта составляет 1 % на протяжении года, или 1 шанс из миллиона на протяжении часа. Если такой мужчина выполняет половой акт один раз в неделю, то риск развития ИМ во время акта или в последующие 2 часа увеличивается всего до 1,01 % за год (2–3 шанса на миллион в час). Однако у мужчины того же возраста, столь же активного в сексуальном отношении, но уже перенесшего ИМ, исходная величина риска развития повторного ИМ составляет примерно 10 % за год, а во время половой активности и в последующие 2 часа риск возрастает до 10,1 %, т.е. он увеличивается с 10 до 20–30 шансов на миллион в час. По другим данным, риск возникновения ИМ после сексуальной активности у пациента с изолированным сердечно-сосудистым заболеванием (ССЗ) повышается до ~ 30 случаев на миллион/час в течение 2 часов после коитуса. В одном 25 летнем исследовании, проведённом в США, включавшем 270 мужчин и женщин в возрасте 60-94 лет (в среднем 70) на момент начала исследования, было выяснено, что частота половых актов коррелируют с продолжительностью жизни мужчин. В то же время, шведское исследование, включавшее 128 женатых мужчин в возрасте 70 лет, за которыми проводилось наблюдение в течение 5 лет, показало, что раннее прекращение сексуальной жизни (ранее 70 лет) сопровождается с повышенным риском смерти по сравнению с группой продолжающей сексуальную жизнь.
Таким образом можно констатировать, что сексуальная жизнь должна быть и является важным компонентом качественной жизни больных с сердечно-сосудистыми заболеваниями. Соблюдение мультидисциплинарного подхода в ведении данной категории больных является залогом эффективного лечения пациентов с сердечно- сосудистой патологией с сохранением высокого качества жизни.
Причины нарушения сердечного ритма
Как правило, аритмия — это не основная патология, а следствие других заболеваний. Причинами нарушения сердечного ритма могут быть:
- синдром апноэ сна — расстройство дыхательной системы, которое сопровождается временными остановками дыхания в ночное время с последующим выбросом адреналина и увеличением частоты сердечных сокращений;
- артериальная гипертензия — синдром повышения артериального давления;
- ишемическая болезнь сердца — несоответствие между потребностью миокарда в кислороде и его доставкой;
- сердечная недостаточность — ослабление насосной функции сердца;
- врожденные и приобретенные пороки сердца.
- кардиомиопатии — патологии миокарда, связанных с его механической или электрической дисфункцией;
- миокардит — воспаление сердечной мышцы;
- операции на миокарде;
- перенесенный инфаркт;
- гипертиреоз — гиперфункция щитовидной железы;
- заболевания легких;
- сахарный диабет;
- инфекции.
Существуют аритмии, в основе которых лежат генетические патологии. Например, аритмию может вызывать врожденный синдром длинного интервала QT, который приводит к желудочковой тахикардии.
К факторам риска возникновения аритмии относятся:
- гиподинамия или, наоборот, избыточные физические нагрузки;
- ожирение;
- курение, злоупотребление алкоголем;
- хроническое недосыпание;
- гормональные изменения в организме. Например, у женщин аритмия часто диагностируется после начала климакса;
- бесконтрольный прием лекарственных препаратов, оказывающих аритмогенное действие.
Лечение заболевания
Следует различать лечение сердечной недостаточности протекающей в острой и хронической форме.
Лечение острой сердечной недостаточности. Эта заболевание начинается резко и внезапно. Оно быстро нарастает и затем переходит в приступ удушья. Наблюдается сильный кашель с отхаркиванием пенистого содержимого и другими симптомами отека легких либо сердечной астмы. Поэтому лечение сердечной недостаточности начинается с вызова врача и оказания первой медицинской помощи. Больного кладут в стационар, где он находится под строгим наблюдением. Кардиолог в соответствии с состоянием больного назначает соответствующий курс лечения.
Лечение хронической сердечной недостаточности. Обычно оно проводится в домашних условиях. Процесс начинается с лечения заболевания, которое вызвало развитие синдрома. Важно соблюдать психоэмоциональный покой и заниматься в медицинском учреждении лечебной физкультурой (только под наблюдением специалиста, имеющего соответствующее образование).
Обязательно должна быть назначена диета с ограничением потребления жидкости до 1 200 мл и соли до 4 г (иногда до 1-2 г в сутки). Пища должна быть с высоким содержанием белков, минералов и витаминов. Потребление углеводов и жареной еды необходимо сократить риск возникновения ожирения. Больным сердечной недостаточностью запрещено острую пищу.
При наличии отеков назначаются мочегонные лекарственные средства. Иногда они сочетаются с препаратами, содержащими калий. В период приема нужно контролировать результаты анализа крови на определение уровня содержания мочевой кислоты, калия, натрия и следить за кислотно-основным балансом.
Хирургические методы лечения сердечной недостаточности. К таким методам лечения можно отнести:
- аортокоронарное шунтирование;
- операции на клапанах сердца, которые приводят к снижению нагрузки на миокард;
- трансплантацию сердца.
Как проявляется аритмия?
Аритмия может сопровождаться следующими симптомами:
- ощущение перебоев в работе сердца;
- чувство кувырка, толчка в сердце;
- ускоренное сердцебиение;
- удушье;
- головокружение;
- общая слабость, быстрая утомляемость;
- непереносимость физических нагрузок.
Наиболее тяжелые проявления аритмии — предобморочные состояния и потеря сознания, которые чаще всего связаны с очень высокой ЧСС (более 200 уд/мин).
Кроме этого, встречаются «немые» аритмии, которые протекают бессимптомно. Они обычно диагностируются при проведении электрокардиографии.
ОСНОВНЫЕ СИМПТОМЫ ЗАБОЛЕВАНИЙ СЕРДЦА
Сердечные заболевания характеризуются множеством симптомов, среди которых можно выделить следующие: 1. Острая, жгучая или давящая боль за грудиной, отдающая в руку, в лопатку , в шею 2. Нарушенный пульс (замедленный или учащенный). 3. Возникающая в состоянии покоя или физической нагрузки одышка. 4. Быстрое изменение давления, появившееся вследствие патологии сердечной мышцы. 5.Появляющиеся отеки из-за, не справляющегося с нагрузкой, сердца. 6. Общая слабость и повышенная утомляемость. 7. Кашель. Может проявляться на фоне сердечной недостаточности, вызвавшей застойные явления. Все эти симптомы могут не проявляться на начальной стадии болезни. Если у пациента наблюдаются все эти признаки, это свидетельствует об ухудшении состояния в целом.
Как проводится диагностика аритмии?
Основным и самым простым методом диагностики аритмии является ЭКГ в 12 отведениях (электрокардиография покоя).
Кроме этого, для выявления нарушений сердечного ритма применяются:
- электрокардиография с физической нагрузкой (например, на беговой дорожке);
- суточное мониторирование ЭКГ — непрерывная регистрация электрокардиограммы на протяжении суток и более;
- эхокардиография — ультразвуковой метод исследования, направленный на выявление морфологических и функциональных изменений сердца;
- чреспищеводная электростимуляция (ЧПЭС). Во время обследования специальный электрод вводится в просвет пищевода и размещается в непосредственной близи от предсердий. Далее выполняется электростимуляция сердца в определенном режиме, которая ведет к физиологической тахикардии. Таким образом удается быстро и точно обнаружить источник аритмии.
Как лечится аритмия сердца?
Существует несколько методов лечения аритмии:
- медикаментозная терапия. Пациенту могут быть назначены как препараты, обладающие антиаритмическими свойствами, так и лекарственные средства, не влияющие прямым образом на электрофизиологические свойства миокарда. Вторые получили название upstream-терапии. В нее входят ингибиторы АПФ, антагонисты рецепторов ангиотензина II, статины, кортикостероиды, полиненасыщенные жирные кислоты и другие лекарственные средства. Upstream-терапия направлена на ликвидацию причин, которые приводят к аритмии: воспалительных процессов, высокого АД, ремоделирования миокарда;
- имплантация кардиостимулятора — медицинского прибора, воздействующего на сердечный ритм. Чаще всего кардиостимулятор применяется при медленном сердечном ритме и АВ-блокаде;
- радиочастотная абляция сердца (РЧА) — оперативное вмешательство, во время которого с помощью электрода выполняется разрушение очага патологического возбуждения миокарда или участков аномального проведения импульса.
Лечение аритмии
Лечение может быть консервативным и хирургическим. В тяжелых случаях выполняют оперативные вмешательства по установлению искусственного водителя ритма, кардиовертеров-дефибриляторов, радиочастотную и криоаблацию (разрушение очага, генерирующего патологические импульсы, электричеством или глубокой заморозкой). В экстренных случаях назначают внутривенное введение антиаритмических препаратов.
Первая помощь при аритмии у детей заключается в доступе свежего воздуха, освобождении дыхательных путей и обеспечении покоя. В первые минуты ребенку можно приложить к лицу пузырь со льдом, наклонить вниз головой на пару минут, надавить на корень языка. По назначению врача применяют медикаментозную терапию. Выбор препарата зависит от типа аритмии и индивидуальных особенностей пациента. Таблетки от аритмии назначаются кардиологом или терапевтом, самостоятельно их принимать нельзя. Назначают бесопролол, амиодарон, надолол, атенолол или иные β-блокаторы.
Возможные осложнения и прогноз
В первую очередь, прогноз течения заболевания зависит от вида аритмии. Если нарушение ритма не связано с органическим поражением сердца, то оно может не наносить особого вреда здоровью. Например, к таким аритмиям относятся наджелудочковые экстрасистолии.
Однако есть и очень опасные виды аритмий. Один из них — мерцательная аритмия, которая может вызывать инфаркт миокарда, сердечную недостаточность.
Причины возникновения аритмии сердца
Причины возникновения можно разделить на несколько блоков:
Экстракардиальные причины – не связанные с самим сердцем:
- нарушения в работе щитовидной железы;
- нарушение работы сердечно-сосудистой и/или дыхательной системы;
- почечная и/или печеночная недостаточность;
- повышение внутричерепного давления;
- вредные привычки.
Интракардиальные – органические или функциональные нарушения сердца:
- связанные с особенностью развития проводящей системы сердца
- синдром ВПВ, узловая,
- предсердная и желудочковая экстрасистолия,
- некоторые виды предсердных и желудочковых тахикардий.
атрио-вентирикулярная тахикардия,
- сердечная недостаточность;
инфаркт миокарда;
Физиологические:
- тяжелые и длительные физические нагрузки;
- эмоциональное перенапряжение.