Главная
/
Статьи
/
Как поставить капельницу на дому пациенту с «плохими» венами?
Капельница считается несложной медицинской процедурой, но требует определенных знаний и опыта. Проводить процедуру внутривенных вливаний самостоятельно категорически не рекомендуется из-за высокого риска осложнений.
Чтобы поставить капельницу на дому с помощью медсестры, необязательно много денег: специалист сделает все профессионально, с соблюдением правил. Правда, избежать сложностей при проведении инфузии удается далеко не всегда, особенно, если у пациента незаметные, тонкие и хрупкие вены, в которые нелегко попасть.
Содержание
- Почему капельницы ставят в вены на руках?
- Что такое плохой венозный доступ?
- Причины «плохих» вен на руках
- 5 проверенных способов найти вену Физическая нагрузка
- Сдавливание
- Согревание
- Гравитация
- Восполнение жидкости
- Инструменты и аксессуары
Причины появления патологии
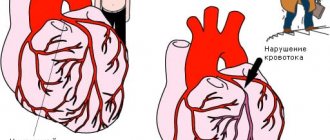
Основными причинами развития тромбоза вены являются:
- Повреждение стенок сосудов. Спровоцировать травму могут инфекции, атеросклеротические бляшки, роды, хирургическое вмешательство, неправильное питание, чрезмерные физические нагрузки.
- Нарушение свертываемости крови. Проблема возникает вследствие нарушения обмена веществ или баланса гормонов в организме.
- Застой крови. Возникает в результате малоподвижного образа жизни.
- Инфекционные заболевания, патологии внутренних органов (сердечная недостаточность, сахарный диабет).
- Онкология и ее лечение (прием гормонов, химиотерапия, радиотерапия).
Косвенными факторами риска, влияющими на вероятность возникновения патологии, являются вредные привычки, ношение тесной одежды, неблагоприятное воздействие внешней среды.
Почему капельницы ставят в вены на руках?
Вены на руках выбирают для проведения медицинских манипуляций неслучайно, так как они имеют наиболее подходящее для этого строение. На верхних конечностях расположены глубокие и поверхностные сосуды. Последние пролегают близко к поверхности кожи, благодаря чему из них легко брать кровь.
Давление в них составляет всего 5-10 мм ртутного столбика (в артериях на руках оно может составлять 139 мм), венозная стенка содержит небольшое количество мышечных клеток, податлива и хорошо растягивается. К тому же кожа на руках гораздо тоньше, чем на ногах, поэтому проколоть ее можно, не доставляя человеку сильной боли.
После прокола на стенке вены появляется небольшой рубец — такой же, как после повреждения кожи в любом другом месте. Он может сохраняться длительное время — месяцы и даже годы. Полностью целостность поврежденных венозных стенок не восстанавливается никогда, но изменения (если их не слишком много) не оказывают существенного влияния на работу организма.
Что такое плохой венозный доступ?
Ситуация, когда медсестра не может попасть в вену, знакома примерно трети пациентов, которым хоть раз в жизни делали внутривенные инъекции, ставили капельницу на дому или в условиях стационара. Причина далеко не всегда заключается в неопытности медицинского работника. Иногда даже специалисты с большим стажем попадают в нужное место далеко не с первого раза — чаще всего это происходит при затрудненном венозном доступе.
В норме вены должны слегка выступать над кожей между мышцами, иметь голубоватый или синий оттенок. Но у некоторых людей они слишком тонкие или практически незаметные, что усложняет введение иглы. В практике медсестер бывают случаи, когда вену трудно не только увидеть, но и пропальпировать. Тогда опытные специалисты используют проверенные способы найти вену и ставят капельницу в место, где это сделать легче всего.
Течение заболевания
Течение заболевания делится на две стадии: острая (длится около трёх недель, на начальном этапе симптомы проявляются во время физических нагрузок) и хроническая (симптомы наблюдаются более двух месяцев).
Острая фаза характеризуется нарастанием отёка руки, болями, чувством распирания. Трудоспособность пациента снижается. Постепенно развиваются напряжённые подкожные вены, которые берут на себя функцию оттока венозной крови и способствуют стиханию процесса.
Хроническая фаза является последствиями перенесённого тромбоза. При неадекватном лечении сохраняется окклюзия подключичной вены и развивается хронический синдром Педжета-Шреттера. Он характеризуется развитием мощной коллатеральной сети подкожных вен вокруг плечевого сустава. Пациентов беспокоит увеличение больной руки в объеме, иногда бывают болевые ощущения, повышенная утомляемость.
Причины «плохих» вен на руках
Незаметные, тонкие или хрупкие вены — серьезная проблема для тех, кто проводит медицинские манипуляции. Причин подобного явления может быть несколько, начиная естественными причинами, заканчивая приемом лекарственных препаратов и частыми инъекциями:
- Особенности организма. Рисунок и особенности расположения вен у каждого человека индивидуальны, поэтому являются такой же уникальной биометрической характеристикой, как и отпечаток пальца или узор радужки. Соответственно, «спрятанные» сосуды могут быть особенностью организма.
- Генетическая предрасположенность. Прочность венозных клапанов заложена генетически. Согласно статистике, если оба родителя страдают варикозом, вероятность получить его по наследству у детей составляет около 80%. То же самое касается и хрупких или тонких вен — часто они представляют собой семейную проблему.
- Старение. Венозный доступ ухудшается с возрастом — это связано с уменьшением содержания эластина и коллагена, а также истончением подкожно-жировой клетчатки. Кожа становится тонкой, «бумажной», а вены — тонкими и хрупкими, из-за чего возрастает риск травм и кровотечений.
- Лишний вес. У людей с высоким ИМТ (индекс массы тела) вены скрываются под жировой прослойкой. При ожирении сложно выполнять не только внутривенные инъекции и капельницы, но и некоторые диагностические процедуры — УЗИ, МРТ.
- Частые инъекции. Любой укол представляет собой травму, а если их было слишком много, на месте здоровых тканей образуются рубцы. Вены «прячутся» и твердеют, поэтому поставить капельницу или сделать инъекцию становится сложнее.
- Регулярное введение наркотиков. Помимо частых травм, венозный доступ у наркоманов ухудшается из-за введения едких, агрессивных препаратов. Они буквально сжигают венозные стенки, поэтому наркозависимым людям с большим стажем крайне сложно проводить медицинские манипуляции.
- Воздействие ультрафиолета. Ультрафиолетовые лучи также способны разрушать эластин и коллаген, из-за чего у людей, которые часто находятся на солнце, венозный доступ часто затруднен.
- Прием лекарств. Некоторые препараты ухудшают состояние вен и повышают риск осложнений при катетеризации. Кортикостероиды вызывают атрофию эпидермиса, а антикоагулянты повышают риск кровотечений.
Плохой венозный доступ бывает проходящим явлением. Если человек испытывает стресс (например, боится уколов) или замерз, найти вену для постановки капельницы бывает сложно.
Профилактика
Развитие венозного тромбоза можно предотвратить. Существует ряд общепринятых рекомендаций, соблюдение которых поможет избежать проблем с сердечно-сосудистой системой:
- Использование эластичных бинтов по назначению врача. Они помогают поддерживать сосуды в тонусе, предотвращают застойные явления в конечностях.
- Отказ от курения и алкоголя. Вредные привычки оказывают резко негативное влияние на все системы организма, являясь основным фактором риска развития сердечно-сосудистых заболеваний.
- Рациональное, правильное питание. Отказ от жирного, жареного, соленого, копченого, мучного, сладкого – залог здоровья сердца и сосудов. Рацион должен быть полноценным, разнообразным. Употребляйте в пищу больше овощей и фруктов, цельнозерновых круп, мяса птицы, рыбы, молочных продуктов. Ограничьте употребление свинины. Старайтесь есть побольше зелени, добавляйте в блюда натуральные приправы и пряности. Откажитесь от колбас, сосисок, полуфабрикатов.
- Прием витаминов и микроэлементов. Необходимо посетить врача и сдать анализы на предмет недостатка тех или иных витаминов в организме. По результатам исследования специалист назначит наиболее подходящие в вашем случае препараты.
- Оптимальная двигательная активность. Нельзя допускать застойных явлений в кровеносном русле. Врачи рекомендуют ходить пешком минимум полчаса каждый день. Если у вас сидячая работа, следует ежечасно уделять зарядке 3-5 минут. Также необходимо следить за осанкой, регулярно потягиваться, чтобы восстанавливать нормальный кровоток.
- Достаточное потребление жидкости. Для корректного функционирования организму жизненно необходима вода. Возьмите в привычку выпивать стакан чистой воды утром, перед сном и перед каждым приемом пищи.
- Отказ от посещения бани, сауны, приема горячих ванн. Воздействие высоких температур не лучшим образом влияет на сердце и сосуды. А при наличии генетической предрасположенности к варикозу и тромбообразованию банные процедуры в разы увеличивают вероятность развития патологий сосудистого русла.
- Нормализация веса. Ожирение негативно влияет на состояние сердечно-сосудистой системы. Жировые отложения в тканях, на внутренних органах сдавливают вены и артерии, что нарушает кровообращение, в разы ухудшает доставку в ткани жизненно необходимых веществ.
- Своевременное лечение сопутствующих заболеваний. Злокачественные и доброкачественные опухоли, воспалительные процессы во внутренних органах – все это негативно сказывается на кровообращении, что может привести к закупорке сосудов.
- Контроль уровня холестерина, глюкозы в крови. Это жизненно важные показатели, за которыми нужно постоянно следить. Контроль показателей холестерина поможет избежать развития атеросклероза, являющегося одной из наиболее распространенных причин образования варикоза. Уровень сахара необходимо контролировать, чтобы вовремя заметить негативные изменения, которые могут привести к сахарному диабету.
- Регулярное прохождение комплексного обследования. Особенно это актуально в случае наличия сердечно-сосудистых патологий у ваших ближайших родственников. Данные заболевания относятся к категории наследственных. Поэтому, «держа руку на пульсе», вы сможете вовремя обнаружить даже малейшие изменения в работе сердца или состоянии сосудов.
Состояние сердечно-сосудистой системы человека напрямую зависит от его образа жизни. Серьезные патологии можно предотвратить, соблюдая вышеперечисленные рекомендации. Если же проблема уже имеется, не откладывайте визит к врачу. Обращайтесь к проверенным, надежным специалистам, проходите комплексное обследование, консультируйтесь с доктором по поводу доступных методов лечения. Не рискуйте своим здоровьем. Тромбоз – это очень опасно!
Остались вопросы по тромбозу вен?
Бесплатная консультация специалистов AngioClinic
Автор
Салмина Дарья Владимировна
Врач генетик. Окончила Челябинскую Государственную медицинскую академию. Прошла интернатуру в Северо-Западном Государственном медицинском университете имени И.И. Мечникова.
Как правильно поставить капельницу: алгоритм процедуры
Для того, чтобы сделать внутривенную инфузию, необходимы соответствующие знания, опыт и строгое соблюдение техники. Правильная постановка капельницы — это не только введение иглы без последствий для пациента, но и выбор системы, скорости вливания и т. д.
Инструменты и аксессуары
Для проведения инфузии необходимо подготовить предписанные врачом препараты (проверить срок годности, объем и другие важные показатели), а также инструменты и расходные материалы:
- Штатив для капельницы. Представляет собой переносную стойку с крючками, на которые вещают емкости с растворами. Ее высота составляет 1,5-2 м, что обеспечивает достаточный напор для введения.
- Система для инфузии. Капельницы отличаются диаметром игл, трубок и скоростью вливания препаратов. Очень важно определиться с размером иглы, который обратно пропорционален номеру: двадцать вторая — самая тонкая, четырнадцатая — самая толстая. Он зависит от анатомических особенностей пациента и характеристик препарата.
- Сопутствующие аксессуары. Помимо штатива и системы для постановки капельницы понадобится жгут (он помогает найти вену), пластырь для фиксации иглы и вата.
Кроме назначенных лекарственных препаратов нужно подготовить антисептическую жидкость. Чаще всего используют спирт, если у человека имеется аллергия, берут безспиртовые растворы (например, Хлоргексидин).
Подготовка к процедуре
Перед манипуляциями следует обязательно помыть руки и протереть их антисептиком. Несоблюдение правил гигиены может привести к инфицированию и сепсису даже в том случае, если медработник идеально владеет техникой выполнения инфузий.
- Подключить систему к емкости или пакету с препаратом. Для этого иглу необходимо протереть спиртом и проткнуть пробку — это несложно, так как изготавливаются они из мягкой резины или других материалов.
- Повесить емкости на стойки, хорошо зафиксировать их. Обязательно проверить отсутствие воздуха в системе — примерно на треть заполнить жидкостью трубки и капельную камеру. Мелкие пузырьки обычно не представляют опасности — они прилипнут к стенкам емкости и не попадут в кровоток.
Если стерильность нарушена на одном из этапов, проводить вливание категорически запрещено. Это может привести к заражению крови и другим опасным последствиям.
Постановка капельницы
Перед процедурой необходимо ознакомить пациента с особенностями ее выполнения. Каждый препарат имеет особое воздействие на организм, и некоторые ощущения могут напугать человека. При этом важно отличать побочные воздействия лекарств от тревожных симптомов, развивающихся при неправильном выполнении вливаний. О боли, головокружении, тошноте, слабости и другом дискомфорте необходимо сразу же сообщить медработнику. Алгоритм проведения процедуры выглядит следующим образом:
- пациент занимает удобное положение — лучше всего делать капельницу лежа, но можно и в положении полусидя или сидя;
- руку в районе бицепса перетягивают жгутом, место введения иглы тщательно дезинфицируют;
- иглу вводят в самую темную, хорошо наполненную вену параллельно поверхности руки под углом 35-45 градусов;
- после того, как в катетере появится кровь, его располагают максимально параллельно конечности и фиксируют с помощью лейкопластыря;
- трубку системы подключают к катетеру, убеждаются в герметичности соединения, дополнительно фиксируют его пластырем;
- скорость подачи раствора регулируется с помощью регулятора с колесиком — иногда на него нанесено количество капель, чтобы упростить подсчет.
В ходе проведения процедуры необходимо следить за пациентом и местом введения иглы. Если жидкость течет слишком быстро, у человека может начаться головокружение. В подобной ситуации лучше просто уменьшить скорость инфузии, покрутив колёсико в нужную сторону.
После завершения процедуры необходимо перекрыть систему, аккуратно извлечь, приложить к месту укола вату, пропитанную спиртом, и хорошо прижать. Держать ее необходимо не менее 10-15 минут, а лучше 20-25 минут. За это время сформируется сгусток крови, который закупорит ранку. Если убрать вату слишком быстро, капли крови попадут под кожу, вследствие чего образуется синяк или кровоподтек. Нельзя растирать место укола или прикасаться к нему, так как это тоже может привести к скоплению сгустков крови.
Осложнения при неправильном выполнении инфузии
При проведении процедуры необходимо строго соблюдать все правила — технику постановки и асептику. Неправильно поставленная капельница влечет за собой риск осложнений, в число которых входят:
- синяк или гематома в месте укола;
- повреждение сосуда;
- шишки под кожей из-за скопления препарата;
- непреднамеренное введение небольшого (инфильтрация) или значительного (экстравазация) количества раствора в окружающие ткани;
- спазм вены;
- воспаление вены с образованием тромба;
- инфицирование тканей;
- воздушная эмболия.
В число осложнений входят также аллергические реакции на препарат. Они могут быть незначительными (зуд и сыпь в области введения раствора) или выраженными — отеки Квинке и анафилактический шок. В любом случае больного следует оставить под наблюдением врача — иногда небольшие аллергические реакции приводят к тяжелым последствиям.
Что делать при развитии осложнений?
Самое опасное осложнение неправильно поставленной капельницы — воздушная эмболия, или попадание пузырьков воздуха в кровоток. Она редко вызывает летальный исход — по мнению специалистов, для того, чтобы вызвать смерть, в вену нужно ввести не менее 200 мл воздуха. Небольшой пузырек просто растворяется в клетках, но иногда он может ухудшить работу жизненно важных органов, поэтому лучше не рисковать.
Симптомы воздушной эмболии зависят от размера пораженного сосуда и количества попавшего воздуха. Пораженный участок отекает, становится болезненным, кожа синеет или краснеет, после чего образуются трофические язвы и некротические зоны. Возможна тахикардия, а также проявления со стороны пораженных органов. При эмболии легочных артерий наблюдается кровохаркание и отек легких, если затронуты коронарные или мозговые артерии, возможны инфаркты и инсульты со всеми вытекающими последствиями. При появлении признаков эмболии пациента следует немедленно госпитализировать.
К опасным осложнениям при нарушении техники внутривенных инфузий относятся инфильтрация и экстравазия, которые способны привести к неприятным последствиям. Введение большого количества лекарства мимо вен может привести к тяжелому поражению тканей и некрозу. Лечение проводится в стационаре под медицинским контролем.
Появление гематом и синяков далеко не всегда зависит от опыта или квалификации медсестры. У некоторых пациентов сосуды настолько ломкие, что лопаются при введении иглы, вследствие чего появляется синяк. Подобные осложнения неопасны для здоровья, но иногда могут привести к неприятным последствиям, требующих медицинского вмешательства. Обратиться к врачу необходимо при следующих симптомах:
- болезненные ощущения, которые нарастают и не исчезают на протяжении 2-3 дней;
- увеличение синяка в размерах;
- мышечные спазмы;
- затруднение при движениях рукой;
- ухудшение общего самочувствия (слабость, лихорадка, головная боль);
- повышение температуры в месте кровоподтека.
Подобные признаки свидетельствуют о том, что в организм попала инфекция, а иногда о начале некротических процессов. В норме синяки сходят за 2-3 недели, постепенно меняя цвет от синевато-багрового до зеленоватого и желтого. Кровоподтек, который не сходит на протяжении длительного времени, также является поводом обращения к врачу, даже если не сопровождается болезненными ощущениями или недомоганием.
Флебит, или воспаление венозных стенок обычно развивается после продолжительного лечения внутривенными инфузиями, но при попадании инфекции или введении едких, раздражающих препаратов может развиться после нескольких процедур. Участок вены становится плотным и болезненным, температура тела повышается до 38-39 градусов. Флебит лечат консервативно (антикоагулянты, противовоспалительные препараты) в сочетании с физиотерапией.
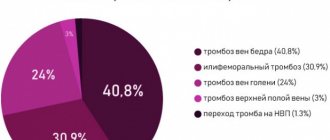
Где чаще всего появляется тромбоз
70% диагностированных случаев венозного тромбоза локализуются на нижних конечностях. Остальные 30% приходятся на верхнюю часть тела. Рассмотрим зоны туловища и верхних конечностей, где патология возникает чаще всего.
Подключичная область
Тромбоз подключичной вены развивается вследствие чрезмерных физических активностей и нагрузок. Признаки патологии появляются наплывами – то усиливаются, то исчезают. Это связано с отсутствием серьезных последствий от тромбоза подключичной вены – кровообращение замещается другими сосудами. Однако этой крови недостаточно для полноценного питания тканей верхних конечностей, вследствие чего дегенеративные процессы неизбежна.
Основными признаками тромбоза подключичной вены являются:
- болевой синдром в области руки;
- просвечивание венозного рисунка через кожный покров;
- отечность руки, появление глянцевого блеска;
- онемение конечности, подергивания и другие признаки неврологического расстройства.
При отсутствии корректного лечения патология может перейти в хроническую фазу. Тогда клиническая картина болезни становится смазанной, значительно снижается реакция поврежденной конечности на внешние раздражители. Ограничивается двигательная активность руки, развивается мышечная атрофия. Любая физическая нагрузка сопровождается острой болью. В ряде случаев пациенту даже может быть назначена инвалидность.
Руки
Патология имеет ярко выраженную симптоматику. Сопровождается покраснением в зоне образования тромба, ощущением пульсации, болевым синдромом. Также может присутствовать неврологическая симптоматика – подергивания конечности с проблемной стороны, онемение, значительное ограничение двигательной активности. Боль в случае тромбоза может иррадиировать в поясницу, позвоночник, область грудины.
Проявления заболевания дают о себе знать резко, и также быстро исчезают. Многие пациенты путают симптоматику тромбоза вен руки с защемлением нерва, игнорируя поход к врачу. Однако при первых же признаках нарушения кровообращения, появлении острой боли необходимо срочно обратиться к специалисту.
Плечевой вены
Довольно редкое состояние, чаще возникающее у молодых пациентов. Диагностируется преимущественно у мужчин. Носит название синдром Педжета-Шрёттера. Основными признаками тромбоза плечевой вены являются:
- внезапная боль в области плеча;
- ощущение тепла, жжения в пораженной зоне;
- припухлость, отек в области плеча;
- покраснение, а спустя 2-3 часа посинение кожных покровов в проблемной области.
Патология практически полностью блокирует кровоснабжение верхней конечности. Нуждается в незамедлительном лечении. Игнорирование признаков заболевания чревато легочной эмболией. Данное состояние подразумевает закупорку тромбом легкого. Без экстренной медицинской помощи данное осложнение тромбоза может привести к летальному исходу.
Шейные вены
Тромбоз яремной вены также диагностируется довольно редко. Это опасное состояние – при малейшей физической нагрузке сгусток крови может мигрировать в сердце, приводя к тромбоэмболии. Основными симптомами патологии являются:
- появление отека в области яремной вены;
- напряжение, заметное набухание вены;
- ощущение зуда и тяжести в пораженной зоне, покраснение кожи;
- слабость в теле, головокружение;
- более яркое проявление венозного рисунка на шее.
Основными причинами развития заболевания являются чрезмерная вязкость крови, проблемы со скоростью кровотока при наличии злокачественных новообразований, сопутствующих сердечно-сосудистых патологий.
Подмышечная область
Тромбоз подмышечной вены в три раза чаще возникает справа, нередко встречается с двух сторон. Патология в данной области развивается в результате неоднократного повторного травмирования вен вследствие их сдавливания. Основными симптомами заболевания являются:
- отек верхней конечности;
- интенсивный болевой синдром, значительно усиливающийся после физической нагрузки;
- в ряде случаев патология сопровождается цианозом руки;
- визуальное расширение вены, видимое невооруженным глазом;
- покраснение кожи в пораженной области.
Признаки тромбоза появляются резко, так же внезапно пропадают. Игнорирование симптомов заболевания чревато развитием венозной гипертензии, отрывом и миграцией тромба под воздействием малейшей физической нагрузки.
Как безопасно поставить капельницу при «трудных» венах?
При введении иглы человеку с тонкими, хрупкими или плохо заметными венами необходимо соблюдать дополнительные правила предосторожности. Они позволяют избежать неприятных последствий в виде травм, гематом и синяков, а также делают процедуру максимально безболезненной:
- Не растягивать кожу чрезмерно. Если вены выражены достаточно, чтобы попасть в нужное место, можно обойтись без жгута. В ином случае лучше взять мягкий жгут и не затягивать его слишком сильно — особенно это касается пожилых людей, а также пациентов с тонкой кожей и хрупкими венами.
- Уменьшить количество процедур. По возможности необходимо уменьшить количество проколов вен — вводить несколько препаратов в одной капельнице или один за другим. Не стоит забывать, что самостоятельное смешивание лекарств может привести к нежелательным последствиям — этот вопрос следует обсудить с врачом.
- Использовать иглу с небольшим диаметром. Для введения большинства растворов достаточно иглы с минимальным диаметром. Исключения составляют вязкие, густые препараты — при их введении следует проявлять повышенную осторожность.
- Не давить на иглу слишком сильно. Если игла достаточно острая, давить на нее слишком сильно нет необходимости. Для введения достаточно плавного, мягкого движения с небольшим давлением.
- Вводить иглу параллельно коже. Это делается для того, чтобы снизить риск сквозного прокола вены. Кожу над сосудом следует слегка натянуть и зафиксировать, чтобы он не скользил.
- Не торопиться. При постановке капельницы спешка может привести к неприятным последствиям — действовать нужно медленно и аккуратно.
При правильном введении иглы пациент чувствует легкий дискомфорт при наложении жгута и выполнении прокола. Неприятные ощущения в ходе вливания раствора, включая головокружение, тошноту, слабость и потемнение в глазах, свидетельствуют о том, что инфузия идёт неправильно.
Лечение при помощи операции
Если тромб угрожает жизни пациента, показано хирургическое вмешательство. Методика операции выбирается врачом по результатам комплексного обследования. Существует несколько способов хирургического лечения тромбоза.
Шунтирование
Операция подразумевает удаление пораженного участка вены вместе с тромбом и замены его натуральным имплантатом сосуда, взятым с другой части тела пациента. В ряде случаев может быть использован искусственный протез сосуда. Вмешательство проводится через полостной доступ. После операции пациента ждет длительная реабилитация.
Тромбэктомия
Подразумевает хирургическое вмешательство, направленное на удаление тромба из сосудов. В зависимости от локализации тромба и его размера может использоваться:
- Традиционная методика. Для удаления сгустка крови обеспечивается полостной доступ. Пациента вводят в медикаментозный сон. Операция длится несколько часов, реабилитационный период – 3-4 недели. Это серьезное вмешательство, которое назначается только в крайних случаях.
- Эндоваскулярная методика. Подразумевает удаление тромба через бедренный доступ при помощи современных инструментов. Применяется в случае наличия сгустка крови небольшого размера.
Основными показаниями к проведению тромбэктомии являются:
- закрытие крупного сосуда тромбом;
- в ходе диагностики обнаружен большой сгусток крови, препятствующий нормальному кровотоку в сосудах;
- появление флотирующего тромба;
- беременность;
- критическое состояние здоровья пациента, при котором тромб угрожает жизни больного.
Важно понимать: ни один из вышеперечисленных способов не дает гарантии, что тромб не образуется вновь. Чтобы избежать повторного появления тромбоза, пациенту необходимо строго соблюдать все рекомендации врача, а также в корне менять образ жизни.
Как понять, что лекарство идёт мимо вен?
Чтобы предотвратить инфильтрацию и экстравазию, необходимо внимательно наблюдать за состоянием пациента во время процедуры. Перечень тревожных признаков:
- неестественно блестящая, плотная, натянутая кожа в месте введения иглы;
- напряжение и появление отека (особенно опасна быстро нарастающая отечность);
- изменение оттенка и температуры руки — покраснение, посинение, слишком холодная кожа;
- самостоятельное замедление или прекращение поступления лекарства;
- продолжение инфузии после наложения жгута на вену;
- утечка раствора вокруг места введения;
- жжение или дискомфорт на участке, где находится игла.
При появлении подобных симптомов следует немедленно прекратить инфузию и вынуть иглу. Место введения необходимо внимательно осмотреть, а при вливании большого количества раствора мимо вены (особенно, если он вязкий или едкий) необходимо немедленно обратиться к врачу. Для устранения последствий в таких случаях требуется введение антидота.
Если количество препарата, попавшее в ткани, небольшое, нужно наблюдать за пораженным местом на протяжении 2-3 дней. При первых проявлениях некроза немедленно обратиться в медицинское учреждение.
При повреждении вены необходимо придавить ее на несколько минут, а потом наложить сухую стерильную повязку, при появлении гематомы — сделать компресс. Если состояние больного не ухудшилось, можно поставить капельницу повторно в другую вену.
Диагностика тромбоза
При обращении в медицинское учреждение врач проводит диагностику патологии и назначает лечение. Основными методиками, применяемыми для обнаружения тромбоза, являются:
- коагулограмма – анализ крови на свертываемость;
- магнитно-резонансная флебография;
- дуплексное\триплексное сканирование вен верхних конечностей;
- восходящая флебография с использованием контрастного вещества;
- радионуклидное сканирование местоположения тромба;
- тромбоэластография.
Ультразвуковое исследование
Ультразвуковое дуплексное сканирование вен является «золотым стандартом» диагностики тромбоза, локализующегося в области верхних конечностей. Методика позволяет быстро, высокоинформативно и неинвазивно получить информацию о состоянии венозного кровотока. Способ идеально подходит для визуализации вен конечностей, шеи, подмышечной и подключичной зоны.
Компьютерная томография
Еще один популярный метод диагностики тромбоза. Применяется преимущественно экстренно, в случае подозрения на опасное осложнение тромбоза глубоких вен – тромбоэмболии легочной артерии. КТ позволяет быстро оценить масштабы проблемы и подобрать наиболее подходящий способ оказания неотложной медицинской помощи.
Куда ставят капельницу, если вены на руках плохие?
Если возможность поставить капельницу в вену на сгибе локтя нет, медсестра выбирает другое место. Вводить иглу в мелкие сосуды категорически не рекомендуется. Попасть в них крайне сложно, а проблемы впоследствии возникают гораздо чаще — возможны гематомы и флебиты. Осмотр начинают с тыльной стороны кисти, где сосуды также достаточно крупные и хорошо выражены. Туда обычно ставят катетер — локтевой сгиб плохо подходит для этих целей, так как устройство можно легко повредить при сгибании руки.
Далее осматривают вены предплечья, причем выбирают место так низко, как это возможно. Сосуды, проходящие по внешней стороне предплечья около запястья, используют редко — они проходят близко к нервам, поэтому существует высокий риск повреждения. В вены внутренней части руки ниже локтя (так называемой антекубитальной ямки) капельницы также практически не ставят. При попадании раствора в близлежащие ткани происходит сдавливание важных анатомических структур, что грозит повреждением вен и некрозом.
В вены ног капельницы ставят крайне редко — только при невозможности введения препарата другим способом. Сосуды более склонны к воспалениям и флебитам, а процедура крайне болезненная — кожа на нижних конечностях грубая, поэтому проколоть ее гораздо сложнее. Крупных вен, помимо центральных бедренных, там нет, а подколенные неудобны из-за расположения.
При отсутствии других вариантов врачи выбирают для инфузий «вены последней надежды», то есть центральные. В их число входят:
- подключичные (под правой или левой ключицей);
- внутренние яремные по бокам шеи;
- бедренные, которые расположены в паху — используются крайне редко из-за высокого риска осложнений.
Такие внутривенные вливания представляют собой малую хирургическую операцию — сначала выполняют катетеризацию, после чего вводят лекарственные растворы. Катетеризация проводится под анестезией и контролем УЗИ — некоторые сосуды незаметны глазу, поэтому определить без соответствующих ориентиров невозможно.
Особенно сложно ставить капельницы новорожденным или младенцам. Вены на руках у них очень тонкие, поэтому попасть в них сможет далеко не каждая опытная медсестра. Кроме того, маленькие дети не способны длительное время лежать абсолютно неподвижно, что повышает риск травм. Таким пациентам капельницы часто ставят в ноги или вены на голове — подобная процедура часто шокирует родителей, но значительно уменьшает риск осложнений.
Самостоятельное проведение процедуры может привести к серьезным осложнениям, поэтому лучше обратиться к опытному медработнику. Чтобы поставить капельницу в Москве по ценам ниже, чем в коммерческих клиниках, нужно вызвать квалифицированную медсестру, позвонив по телефону на нашем сайте. Опытный специалист проведет процедуру быстро, безболезненно и абсолютно безопасно!
Лечение тромбоза
При подозрении на наличие тромбоза нужно как можно быстрее обратиться к врачу. Чем раньше вы это сделаете, тем выше вероятность того, что удастся избежать необратимых последствий патологии и значительного ухудшения качества жизни.
В зависимости от состояния пораженной вены лечение может проводиться несколькими методами.
Консервативное лечение
Подразумевает использование разжижающих кровь препаратов. Антикоагулянты выпускаются в форме таблеток, растворов для инъекций. Минимальная длительность терапии – 3 месяца. В ряде случаев прием антикоагулянтов показан в течение многих месяцев и даже лет. Период лечения определяется врачом в каждом случае индивидуально, в зависимости от размера и флотации тромба, наличия сопутствующих заболеваний.
Малоинвазивные методики
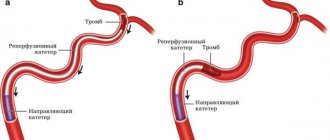
Если в вене пациента обнаружен подвижный тромб, больному показан строгий постельный режим. В данном случае необходима имплантация кава-фильтра. Операция подразумевает введение кататера с устройством в форме зонтика через бедренную вену к пораженной области. При достижении проводником нужного места фильтр раскрывают, катетер извлекают. Устройство необходимо для того, чтобы отлавливать кусочки тромба в случае его миграции. Таким образом удается предотвратить смертельно опасные осложнения тромбоза – тромбоэмболию легочной артерии, тромбофилию.
Операция проводится под местной анестезией, занимает максимум час. Уже на следующий день после вмешательства пациент может отправиться домой. В течение недели после операции необходимо провести рентгенологический контроль положения кава-фильтра. Также пациенту показано динамическое наблюдение – каждые полгода нужно посещать врача для оценки текущего состояния сердечно-сосудистой системы.
Еще один способ решения проблемы тромбоза – стентирование. Применяется в случае наличия тромба небольшого размера. Через бедренный доступ вводится специальный проводник, с помощью которого в поврежденную область доставляется металлический стент. Он расширяется, вдавливая тромб в стенку сосуда и таким образом фиксируя его. Стент обеспечивает нормальную проходимость сосуда, устраняет кровяной сгусток. Операция проводится под местной анестезией. В течение суток после вмешательства пациент находится в стационаре, после чего может отправиться домой. Стентирование – один из самых современных способов эндоваскулярного лечения тромбоза и атеросклероза.
Список литературы
- Мухина С. А., Тарновская И. И. Практическое руководство к предмету «Основы сестринского дела»: учебник. — М.: Родник, 2005 г.
- www.who.int Публикации Всемирной организации здравоохранения ВОЗ ВОЗ/ГСБИ: Комплект методических материалов по безопасности инъекций и сопутствующим процедурам.
- Савельев Н.«Уколы, капельницы, перевязки и другие медицинские процедуры и манипуляци»: — М.: АСТ, 2021 г.
- Биккулова Д.Ш. Протоколы венозного доступа — комплексное решение проблем ЦВК. //Журнал Поликлиника 1(2)/2014 г.
- Брико Н.И., Биккулова Д.Ш., Брусина Е.Б., и др., Профилактика катетерассоциированных инфекций кровотока и уход за центральным венозным катетером (ЦВК). //Клинические рекомендации. — М.: «Ремедиум Приволжье», 2021 г.