Причины облитерирующего атеросклероза артерий
Заболевание вызывает тяжелую недостаточность кровообращения ног, обрекает больных на мучительные страдания и лишает трудоспособности. Процесс локализуется преимущественно в крупных сосудах (аорта, подвздошные артерии) или артериях среднего калибра (бедренные, подколенные артерии).
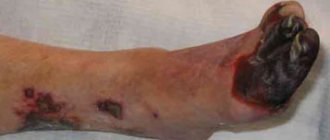
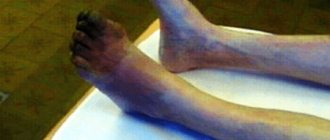
Наиболее ярким признаком ишемии нижних конечностей является перемежающая хромота, характеризующаяся появлением боли, чувством онемения и сжатия в мышцах ноги при ходьбе. Это ощущение заставляет больного остановиться, после чего боль и сжатие постепенно проходят, однако при возобновлении нагрузки боль возвращается. Пораженная нога обычно бледнее противоположной, холодная на ощупь. Даже небольшие повреждения (царапины, ушибы, потертости) заживают плохо и могут вызвать образование язв. Чувство онемения и боли в покое нередко обусловлены также ишемией нервных стволов (ишемический неврит). Длительное течение заболевания приводит к развитию гангрены и неминуемой ампутации.
Именно на дистанции ходьбы основана степень поражения сосудистого русла. Боль заставляет пациента останавливаться, дожидаясь ее исчезновения. Без лечения заболевание продолжает прогрессировать, что приводит к уменьшению дистанции ходьбы, ограничению физической активности пациента, невозможности вести привычный образ жизни. К сожалению, наиболее часто пациенты связывают данные болевые ощущения просто с мышечной усталостью, обусловленной возрастом, или с венозными проблемами, определяя боль, как судорогу, таким образом откладывая обращение за медицинской помощью и углубляя степень поражения артериального русла. В тяжелых случаях пациент не может пройти без остановки и 10 метров, но дальше становится ещё хуже: появляются боли в покое, сначала проходящие в вертикальном положении, однако через небольшой промежуток времени боли становятся постоянными, прием обезболивающих препаратов становится неэффективен. Постепенно просвет артерии сужается, приводя его к полному закрытию. Доктора вынуждены констатировать, что пациенты обращаются за мед. помощью поздно, когда поражение конечностей носит необратимый характер.
Факторы риска:
- курение;
- регулярное повышение артериального давления;
- высокая концентрация в крови общего холестерина и его составляющих;
- избыточный вес (ожирение);
- малоподвижный образ жизни (гиподинамия);
- сахарный диабет;
- сердечно-сосудистые заболевания у близких родственников.
Поражение сосудистого бассейна нижних конечностей – угрожающее жизни состояние, и в структуре смертности от сердечно-сосудистых заболеваний занимает 3-е место. Эта цифра обусловлена развитием такого тяжелого осложнения, как гангрена конечности, часто приводящая к необходимости выполнения ампутации, а при высокой ампутации летальность составляет 25%. Наряду с этим необходимо отметить и то, что 50% пациентов погибают в течение года без ампутации после постановки диагноза «критической ишемии».
Симптомы облитерирующего атеросклероза артерий нижних конечностей
Обратите внимание на следующие симптомы у себя или у своих близких:
- усталость в икроножных мышцах или мышцах бедер при прохождении 500 или менее метров,
- ощущение свинцовой тяжести в ногах или боли в мышцах, которая заставляет остановиться при ходьбе,
- изменения кожи на голенях в виде шелушения, истончения, выпадения волос.
Важно!
Это признаки атеросклеротического поражения артерий нижних конечностей. Требуется осмотр сосудистого хирурга в ближайшее время. Не удивляйтесь, если при диагностике поражений артерий нижних конечностей у Вас проверят сонные артерии и назначат кардиологическое обследование. Атеросклероз – системное заболевание, и, как правило, страдают различные группы сосудов.
При возникновении резких болей в стопе или голени одновременно с побледнением и похолоданием кожи требуется незамедлительно вызвать скорую помощь, иначе можно не успеть сохранить конечность.
Как проявляется заболевание
При атеросклерозе конечностей у человека начинается резкая боль при ходьбе, появляется хромота. Пройдя небольшие расстояния, больной чувствует страшную усталость, скованность в движениях, судороги, у него немеют пальцы на ногах. Кажется, что нога вдруг стала нестерпимо тяжелой, как будто на нее надели гирю. Обычно атеросклерозу нижних конечностей бывает подвержена одна нога. После отдыха боль проходит, но ненадолго.
Причина онемения ног
Наверное, каждый из нас помнит это неприятное чувство, когда онемели ноги, и их просто не чувствуешь. Это и покалывание по телу, и «холодок», и чувство временной парализации конечностей. Причины этому бывают разные:
- неудобная поза при сидении, когда сдавливаются нервные окончания;
- заболевание сахарным диабетом;
- нарушенное кровообращение в ногах,
- проявление остеохондроза;
- нехватка витаминов в организме;
- мигрень;
- рассеянный склероз;
- воспаление нервов при различных заболеваниях: артритах и т.д.
К счастью, онемение ног, не всегда является предвестником серьезных заболеваний. Однако это всегда повод для немедленного обращения к врачу-сосудистому хирургу.
Факторы риска развития атеросклероза нижних конечностей:
- возраст 40 -50 лет;
- мужской пол;
- большое количество алкоголя;
- курение;
- повышенное содержание холестерина;
- заболевание сахарным диабетом;
- гипертония;
- стресс;
- сидячий и малоподвижный образ жизни.
Основные методы диагностики облитерирующего атеросклероза артерий нижних конечностей:
- измерение лодыжечно-плечевого индекса (лодыжечно-плечевой индекс — это параметр, позволяющий оценить адекватность артериального кровотока в нижних конечностях);
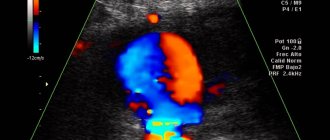
- дуплексное сканирование артерий нижних конечностей – «золотой стандарт» скринингового обследования пациентов (обнаружение и динамическое наблюдение);
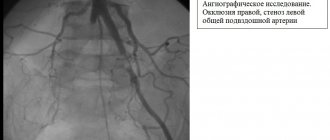
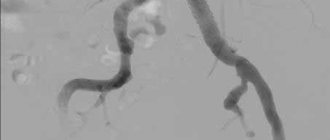
- МСКТ-ангиография аорты и артерий нижних конечностей — «золотой стандарт» предоперационного обследования и в тех случаях, когда информации при УЗДС недостаточно;
- рентгенконтрастная ангиография.
Диагностика
Чтобы установить диагноз «нестенозирующий атеросклероз», пациенту назначают такие инструментальные методы диагностики, как УЗИ и допплеровское исследование. Они позволяют получить максимально много информации о сосудах.
При осмотре с помощью допплера врач может увидеть степень сужения артерий, точное место локализации холестериновых бляшек, состояние стенок сосудов. Также этот метод даёт возможность определить скорость тока крови. Все эти показатели определяют дальнейший план лечения пациента.
Кроме того, больному необходимо сдать анализ крови на определение уровня холестерина.
Методы лечения облитерирующего атеросклероза артерий нижних конечностей:
Консервативная терапия
На ранних стадиях облитерирующего атеросклероза артерий нижних конечностей показано консервативное лечение, которое обязательно должно быть комплексным, при этом должны быть исключены все неблагоприятные факторы, вызывающие спазм сосудов. Необходимым условием успешного лечения является отказ от курения(!). Первостепенное значение придается физической активности. Больные с перемежающей хромотой должны ежедневно ходить в течение 30—45 мин — это способствует развитию мелких артерий, приводит к нарастанию мышечной силы и увеличению пройденного без боли расстояния.
При появлении боли и сжатия в мышцах ног пациент должен остановиться, а после исчезновения этих ощущений — продолжить ходьбу. Нередко езда на велосипеде или плавание переносятся значительно лучше, чем ходьба (однако не заменяют ее). Выполняется коррекция повышения артериального давления, нормализация уровня холестерина крови, уровня глюкозы крови у больных сахарным диабетом. Применяются препараты, уменьшающие тонус мелких сосудов, повышающие гибкость эритроцитов и препятствующие образованию тромбов в сосудах. Применяются также физиотерапевтические и бальнеологические процедуры, гипербарическая оксигенация.
Хирургическое лечение артеросклероза артерий нижних артерий, сосудов
Реконструктивные операции:
- Рентгенэндоваскулярные методы лечения.
Под контролем рентгеновских лучей при помощи специальных длинных тонких инструментов через небольшой прокол в бедренной артерии (реже — других артерий) мы можем добраться до пораженного сосуда (участка сосудов) нижних конечностей. Современные технические возможности позволяют расширить участок сосуда изнутри специальным баллоном и при необходимости установить тонкий металлический каркас (стент), препятствующий повторному сужению.
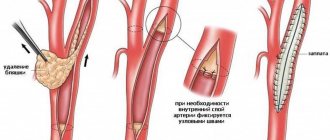
- Открытые оперативные вмешательства.
Больным с закупоркой сосуда по продолжительности не более 7-9 см выполняется удаление внутреннего измененного слоя артерии с атеросклеротической бляшкой и сгустками крови (эндартерэктомия). При более значительном распространении окклюзионного процесса, выраженном отложении кальция в стенке артерии показано наложение обходного пути кровотока (шунтирование) или резекция участка артерии с замещением его синтетическим протезом, либо биоматериалом (протезирование).
Ампутация
Если, несмотря на проводимое лечение, ишемия пораженной конечности нарастает и прогрессирует гангрена — показана ампутация: её уровень должен быть строго индивидуальным и выполняться с учетом кровоснабжения конечности.
Многоликий атеросклероз: абдоминальная ишемическая болезнь — симптом или синдром?
Атеросклероз является ведущей причиной смертности и инвалидизации при сердечно-сосудистых заболеваниях (ССЗ). Хорошо известно: чем больше областей поражено атеросклерозом, тем хуже прогноз. Если присутствует только ишемическая болезнь сердца (ИБС) — смертность составляет 5%, если ИБС сочетается с поражением церебральных сосудов, частота смертельных исходов увеличивается до 10%, при сочетании ИБС с периферическим атеросклерозом — до 13%, а при наличии атеросклероза всех трех локализаций летальность достигает 17%. Чем старше человек, тем выше риск появления периферического атеросклероза, в 75—79 лет он составляет 20—30%.
Так, атеросклероз брюшной аорты и ее непарных висцеральных ветвей, описанный более 150 лет назад немецким патологоанатомом Ф. Тидеманом, представляет собой тяжелое ишемическое заболевание органов пищеварения, являясь проявлением системного атеросклероза. В общей популяции больных при ангиографическом исследовании атеросклеротическое поражение непарных висцеральных ветвей выявляется у 54% больных, при этом изолированный стеноз чревного ствола (ЧС) встречается в 25—45% случаев, верхней брыжеечной артерии (ВБА) — в 30—80%, нижней брыжеечной — в 23%, при окклюзии подвздошных и бедренных артерий — в 25—69% случаев. Преимущественной локализацией атеросклеротического стенозирования является устье или начальная часть сосуда от 0,5 до 2 см. Более протяженное поражение, достигающее 8—10 см, наблюдается в верхней брыжеечной артерии, а нередко процесс бывает многофокусным с двойным или тройным блоком в просвете сосуда. Следует подчеркнуть, что при этой локализации наблюдается расхождение между резко выраженными морфологическими изменениями и отсутствием клинических симптомов, поскольку недостаточность мезентериального кровообращения может длительно и успешно компенсироваться. Частое бессимптомное течение, наблюдаемое у 64,3% пациентов с абдоминальной ишемией, неопределенная клиническая картина затрудняют диагностику этого заболевания. В практике нередко приходится сталкиваться с сочетанным поражением ЧС и ВБА. Это связано, с одной стороны, с тяжестью течения атеросклероза, а с другой — с поздней обращаемостью больных, у которых при развившейся окклюзии артерии в стенотический процесс начинает вовлекаться другой сосуд, в результате чего висцеральный кровоток становится близким к анатомической и функциональной декомпенсации. Неадекватное снабжение органов пищеварения кислородом приводит к развитию транзиторной ишемической недостаточности желудочно-кишечного тракта (ЖКТ). Если ишемия носит преходящий характер, то проявляется болевым синдромом — абдомиалгией. При продолжительной ишемии развиваются фокальные нарушения — висцеропатии. Изолированное поражение желудка и двенадцатиперстной кишки (ДПК) наблюдается в 14,5%, поджелудочной железы (ПЖ) в 26,3%, печени — в 20,5%, в 86,6% имеет место сочетанное поражение органов пищеварения, что нередко затрудняет раннюю диагностику поражения того или иного органа. Атеросклероз абдоминальных сосудов достаточно распространен у лиц с такими независимыми факторами риска, как ИБС, артериальная гипертензия (АГ), нарушения сердечного ритма, курение, дислипидемия.
Определение и классификация
Абдоминальная ишемическая болезнь (АИБ) — заболевание органов пищеварения, обусловленное несоответствием абдоминального кровотока потребностям органов пищеварения в кислороде, приводящее к метаболическим нарушениям с развитием ишемической висцеропатии.
Неспецифичность клинической картины с возможными вариантами течения, с одной стороны, сходство с различными хроническими заболеваниями органов ЖКТ, с другой — создают трудности диагностики, что определило необходимость разработки клинической классификации заболевания.
Мы представляем свой вариант клинико-патогенетической классификации АИБ:
1. Формы: чревная; брыжеечная; чревно-брыжеечная.
2. Стадии течения: компенсированная; субкомпенсированная; декомпенсированная.
3. Этиопатогенетические факторы риска: атеросклеротический стеноз или окклюзия; абдоменоваскулярные факторы риска: гиперлипидемия, гемореологический синдром.
4. Клинико-морфологические варианты:
1 — абдоминальная ишемическая висцералгия:
а) стабильная;
б) прогрессирующая.
2 — абдоминальная ишемическая висцеропатия:
• ишемическая гастродуоденопатия: атрофия; эрозии (полные, неполные); язвы (желудка, ДПК);
• ишемическая гепатопатия: печеночно-клеточная недостаточность с нарушением белково-синтетической функции; с нарушением поглотительно-выделительной функции;
• ишемическая панкреатопатия: болевая; латентная с нарушением внешнесекреторной или внутрисекреторной функции;
• ишемическая энтероколонопатия: проксимальная энтеропатия; терминальная колонопатия.
5. Анатомо-морфологические признаки:
• Субатрофия или атрофия слизистой оболочки желудка, ДПК; эрозии слизистой оболочки желудка, ДПК (полные, неполные); язвы желудка (малая кривизна, тело, антральный отдел), язва ДПК (луковица, тело).
• Дистрофия (склероз), фиброз паренхимы печени: очаговый, диффузный.
• Атрофия, липоматоз, склероз (головки и/или тела, и/или хвоста ПЖ).
• Сегментарный фиброз тонкой, толстой кишки, дистрофия толстой кишки.
6. Осложнения:
• Желудочное кровотечение, перфорация.
• Печеночно-клеточная недостаточность (портальная гипертензия, цирроз печени, печеночная кома).
• Панкреатическая недостаточность, сахарный диабет, панкреонекроз.
• Ишемическая язва толстой кишки, ишемическая язва тонкой кишки, острое кишечное кровотечение, острая кишечная непроходимость, инфаркт кишечника, гангрена кишечника.
Клинические проявления
Динамика клинических проявлений различна, но примерно у половины больных заболевание отличается латентным течением или стертой формой болезни. Клиническая картина хронической абдоминальной ишемии (ХАИ) весьма разнообразна, а классическая триада встречается лишь у 10—39% пациентов в виде боли в эпи-, мезогастрии через 10—15 минут после еды, вздутия, метеоризма, похудания. Симптомы ХАИ возникают после минимальной нагрузки на ЖКТ, а порой сохраняются в состоянии функционального покоя органов брюшной полости. Это свидетельствует о наличии постоянного дефицита в кровоснабжении органов пищеварения, отчетливо проявляясь синдромом пищеварительной недостаточности: болью в животе, желудочной и кишечной диспепсией; прогрессирующим похуданием; анемизацией; астенодепрессивным состоянием.
В зависимости от локализации окклюзирующего процесса выделяют две клинические формы: чревную — с преобладанием болевого симптомокомплекса и брыжеечную — с преобладанием кишечной диспепсии вследствие нарушения секреторной, абсорбционной, эвакуаторной функций кишечника. При поражении ЧС преимущественно страдают органы верхнего этажа брюшной полости: печень, ПЖ, желудок, ДПК, селезенка. Стеноз или окклюзия ВБА проявляются различными нарушениями функций тонкого кишечника, а поражение нижней брыжеечной артерии (НБА) обуславливает ишемию толстого кишечника. Хорошо развитая коллатеральная сеть между висцеральными артериями способствует длительной функциональной компенсации в условиях нарушенного магистрального кровотока, поэтому окклюзионные или стенотические поражения висцеральных ветвей брюшной аорты не всегда приводят к проявлению симптомов ХАИ. Наиболее яркая клиническая картина наблюдается при поражении двух или трех висцеральных артерий.
Клиническая картина нарушения абдоминального кровообращения проявляется в виде двух основных форм — острой и хронической. Острая форма, ведущая к развитию инфаркта кишечника, имеет более-менее отчетливую симптоматику и в большинстве случаев правильно диагностируется, в то время как клиническая картина ХАИ более стерта, может протекать под “маской” и аналогична многим заболеваниям ЖКТ. Характер и тяжесть проявляющегося симптомокомплекса определяется степенью выраженности ишемии органов брюшной полости.
Первая стадия — стадия компенсации (доклиническая) — свидетельствует об умеренной степени стенозирования висцеральных сосудов или о хорошей возможности коллатерального кровоснабжения, восполняющей дефицит крови в бассейне пораженной артерии и тем самым сохраняющей равновесие в кровоснабжении всех трех магистралей. По мере прогрессирования окклюзирующего процесса и снижения компенсаторных возможностей коллатерального кровообращения имеющееся равновесие нарушается. Возникают первые признаки ХАИ в виде чувства тяжести в эпигастральной области, вздутия живота, чувства переедания после приема небольшого количества пищи, нерегулярности стула в виде беспричинного запора, сменяющегося диареей при небольших нарушениях обычного пищевого режима, и другие проявления желудочного и кишечного дискомфорта. Это указывает на наступление новой стадии в нарушении абдоминального кровообращения — стадии субкомпенсации. Дальнейшее прогрессирование атеросклеротического процесса и снижение компенсаторных возможностей коллатерального кровообращения обуславливает нарастание циркуляторных расстройств и переход к стадии декомпенсации.
В начальной стадии боль эквивалентна чувству тяжести в эпигастральной области, приобретает ноющий характер, постепенно нарастая по своей интенсивности, возникая через 10—20 мин после приема пищи и продолжаясь до 2—2,5 час., а затем самостоятельно стихая и учащаясь по мере усугубления циркуляторных расстройств. Локализация боли различна. Для нарушения кровообращения в бассейне ВБА более характерна мезогастральная боль (вокруг пупка) с иррадиацией по всему животу. При поражении ЧС боль локализуется в эпигастральной области и нередко иррадиирует в правое подреберье. При поражении НБА — в левой подвздошной области. Интенсивность боли варьирует, приобретая постоянный характер. В начальных стадиях она купируется применением тепла, уменьшением количества принятой пищи, приемом холинолитиков или нитроглицерина, в дальнейшем указанные мероприятия становятся неэффективными.
Вторым частым признаком АИБ является дисфункция кишечника, которая проявляется нарушением секреторной и абсорбционной функций тонкой кишки в виде метеоризма, неустойчивого стула в виде диареи, а при нарушении эвакуаторной функции толстой кишки — упорных запоров.
Третьим наиболее часто встречающимся симптомом является прогрессирующее похудание и анемизация, связанные нередко с отказом больных от приема пищи в связи с болью, с одной стороны, и нарушением секреторной и абсорбционной функций тонкой кишки, с другой, что особенно ярко проявляется при декомпенсации.
Наиболее частым и достоверным признаком стенозирования ЧС и наличия АИБ является сосудистый шум, выслушиваемый на 2—4 см ниже мечевидного отростка по средней линии живота, или на 2—4 см выше пупка, или на 2—3 см вправо от средней линии живота, проводящейся на ограниченном участке, в среднем на 1—2 см от точки максимальной интенсивности. Но следует отметить, что если наличие шума свидетельствует о поражении висцеральных ветвей, то отсутствие шума — о возможности окклюзирующего процесса. Необходимо учитывать тот фактор, что при атеросклерозе брюшной аорты и ее ветвей процесс носит системный характер, затрагивая другие сосудистые бассейны (сердце, головной мозг, конечности, почки). Соответственно, степень изменений центральной гемодинамики коррелирует с тяжестью поражения в этих органах, что также усугубляет циркуляторные расстройства в органах пищеварения, и это вполне закономерно. По нашим наблюдениям, у 66,4% больных диагностируется выраженный атеросклероз коронарных артерий. Создается впечатление, что атеросклерозы чревно-брыжеечных и венечных сосудов развиваются параллельно. При этом у пациентов с ИБС при относительной компенсации мезентериального кровообращения появление первичного метеоризма в виде чувства переполнения, тяжести после приема пищи, отрыжку следует рассматривать как ранние признаки чревной недостаточности, аналогично симптомам стенокардии при атеросклерозе коронарных артерий.
Ишемическая гастродуоденопатия и эрозивно-язвенное поражение
Степень и распространенность поражения сосудов желудка определяют клиническую картину. У больных с АИБ эрозивно-язвенные поражения желудка выявляются в 50% случаев. Клиническая картина типична для клиники АИБ. Для ишемического язвенного поражения нехарактерна сезонность обострений, свойственная язвенной болезни. Нередко наблюдается совпадение периодов обострения ИБС или АГ, острого нарушения мозгового кровообращения с эрозивно-язвенным обострением. При суб- и декомпенсации снижено кислотообразование как в базальном периоде, так и после субмаксимальной стимуляции пентагастрином. Очевиден факт: чем более выражена ишемия, тем больше угнетена секреция. При суточном мониторировании желудочной секреции и рентгенологическом исследовании выявлены нарушения моторно-эвакуаторной функции желудка в виде снижения сократительной деятельности, ослабленной моторики, уменьшения желудочного тонуса, снижения перистальтики желудка, а нередко и бульбостаза, аритмии желудочных сокращений, дистонии и дискинезии ДПК и дуоденогастрального рефлюкса, нередко с картиной хронической дуоденальной непроходимости. Одной из причин нарушения моторно-эвакуаторной функции желудка является дефицит холинергических медиаторов. Нарушения моторно-эвакуаторной функции являются ранним проявлением мезентериальной недостаточности. При эндоскопическом исследовании наиболее часто наблюдаются эрозивно-язвенные поражения желудка, в то время как при отсутствии ХАИ — эрозивно-язвенное поражение ДПК. Типичная локализация эрозивно-язвенного поражения при ХАИ — малая кривизна и антральный отдел. Размеры язв варьируют от 0,8 до 2,5 см, достигая в диаметре 0,2—0,3 см. Рубцевание язв происходит в течение 4—12 недель, а эрозии антрального отдела желудка могут не заживать и в течение полугода. При морфологическом исследовании в окрашенных с помощью реакции ГОФП (гематоксилин основной-фуксин-пикриновая кислота, используется для выявления ишемических повреждений) биоптатах слизистой желудка и ДПК выявлены выраженные атрофические и дистрофические изменения слизистой оболочки желудка и ДПК. Эти изменения более выражены в слизистой оболочке антрального отдела. Отмечено расширение и полнокровие капилляров с кровоизлиянием в собственную пластинку желудка и ДПК. Выявляются участки кишечной метаплазии, геморрагического пропитывания стромы, поражение желез на фоне хронического атрофического гастрита, атрофического гастрита с очаговой лимфангиэктазией, отдельные участки выраженной отечности слизистой в виде анемических полей, наличие склеротических изменений в слизистой желудка и мышечной пластинке собственной слизистой, наличие в подслизистом слое резко расширенных и эктазированных сосудов. При морфометрическом исследовании у больных с атрофическим гастритом отмечается истончение слизистой желудка, уменьшение глубины желудочных ямок и желез.
Ишемическая панкреатопатия
При исследовании экзокринной функции ПЖ отмечается снижение абсолютной концентрации в плазме крови ее ферментов — амилазы, липазы, ингибитора трипсина. При микроскопическом исследовании кала выявляется большое количество нейтрального жира, непереваренных мышечных волокон, что является признаком внешнесекреторной недостаточности функции ПЖ. При ультразвуковом исследовании определяются неоднородность эхоструктуры, утолщение капсулы, участки очагового фиброза или атрофии, склероз или липоматоз с кистозно-фиброзными изменениями ткани. Морфологические изменения представлены нарушением микроциркуляторного русла в виде пристеночных тромбов и ангиосклероза с выраженной облитерацией сосудов, стаза и лизирования эритроцитов, диапедезных кровоизлияний и неравномерного накопления мукополисахаридов в стенке сосудов, что указывает на нарушение внутрисосудистой проницаемости. Ткань ПЖ представлена дистрофическими, атрофическими изменениями паренхимы, некробиозом ацинусов на фоне выраженных дегенеративных изменений ацинарных клеток, отека стромы и очагов склероза, с выраженным липоматозом, белковой, зернистой жировой дистрофией, периацинарным и перивенулярным фиброзом, образованием кист и цистаденом. Больные с ишемическим поражением ПЖ имеют особый тип метаболизма: отмечается увеличение содержания внутриклеточного аденозинмонофосфата, извращение метаболизма на инсулиновую нагрузку, изменение функциональных связей между гормонами и циклическими нуклеотидами, что обуславливает тканевую инсулинорезистентность вследствие компенсаторного напряжения инкреторной функции на фоне хронической гипоксии и ишемии. Поэтому этих больных нужно рассматривать как лиц с предиабетом, у которых развитие макроангиопатии опережает манифестацию нарушений углеводного обмена, а само состояние — как проявление ишемической панкреатопатии.
Ишемическая гепатопатия
Нарушения интенсивности печеночного кровотока наблюдаются у 26,3% больных. При исследовании гепатобилиарной системы с тропным к гепатоцитам метионин-селен 75 отмечены дистрофические изменения во всей массе гепатоцитов, спаечный процесс в подпеченочном пространстве, внутрипеченочный и умеренно выраженный внепеченочный холестаз, обусловленный нарушением обменных процессов желчеотделения. При морфологическом, гистохимическом изучении ткани печени наблюдаются нарушения микроциркуляции в виде агрегации эритроцитов, изменения паренхимы и стромы, белковая и жировая дистрофия различной степени выраженности, некроз гепатоцитов и фиброз ткани. Функционально это проявляется в виде латентно или явно протекающей печеночно-клеточной недостаточности с нарушением белково-синтетической, поглотительно-выделительной функций.
Ишемическая энтероколопатия
Высокий процент осложнений при ишемической энтероколопатии обусловлен особенностями кровообращения толстой кишки. Наиболее уязвимым местом толстой кишки является селезеночный изгиб, расположенный в зоне смежного кровоснабжения бассейнов двух брыжеечных артерий. Эта часть кишечника вовлекается в ишемический процесс чаще других отделов, встречаясь в 80% случаев. При колоноскопии у больных как с поражением нижней брыжеечной артерии, так и при сочетанном поражении ВБА и НБА видны изменения в виде диффузной или сегментарной колопатии с избыточной продукцией слизи, атрофии слизистой с появлением множественных мелких полипов, сегментарного сужения просвета толстой кишки с исчезновением гаустраций в этом отрезке. В ряде случаев отмечаются эрозии в области перехода сигмовидной кишки в прямую, при этом отсутствуют перифокальные изменения. Гистологически в слизистой толстой кишки наблюдается урежение крипт и развитие нежных участков фиброза, дилатация и ангиэктазия сосудов подслизистого слоя, очаговые лимфоидно-клеточные инфильтрации в поверхностных слоях собственной слизистой и подслизистого слоя с истончением собственной пластинки, что указывает на наличие вялотекущего хронического сегментарного или диффузного энтерита и/или колита.
Диагностические алгоритмы
1. Тщательное изучение анамнеза с выявлением групп риска — наличие ССЗ (ИБС, инфаркт миокарда, АГ, нарушения ритма, цереброваскулярная недостаточность) при отсутствии хронической патологии органов ЖКТ — 75%.
2. Клиническая картина с анализом жалоб: превалирование клинической триады.
3. Объективное обследование: пальпация и аускультация брюшной аорты. В 50—65% случаев определяется пульсация, а в 65% выслушивается сосудистый шум, эпицентр локализован на 2—4 см ниже мечевидного отростка по средней линии живота или в области проекции брюшной аорты от мечевидного отростка до пупка.
4. Ультразвуковая допплерография брюшной аорты, ЧС, ВБА и НБА — 50—85%.
5. Магнитно-резонансная томография — 78—82%.
6. Ангиография брюшной аорты и непарных висцеральных ветвей: атеросклероз брюшной аорты, стеноз ЧС, печеночной, гастродуоденальной артерий, ВБА, НБА — 90—98%.
Методы лечения
Алгоритмы лечения АИБ выстраиваются так же, как и лечения атеросклероза в целом с учетом основных звеньев патогенеза и клинической синдроматики.
1. Воздействие на процессы, стабилизирующие эндотелиальную дисфункцию и атеросклеротическую бляшку.
2. Коррекция процессов пероксидации и апоптоза.
3. Коррекция реологических показателей крови и микроциркуляции.
4. Эфферентные методы: плазмаферез, лимфоаферез.
5. Симптоматическая терапия направлена на коррекцию метаболических, функциональных нарушений и органических изменений, включает сосудорасширяющие, гепатопротекторы, ферменты, репаранты.
6. Хирургические методы с целью реваскуляризации органов пищеварения представлены 3 группами вмешательств:
1) чрескожная эндоваскулярная ангиопластика со стентированием брюшной аорты, ЧС, лазерная реканализация;
2) реконструктивные операции: эндартерэктомия, резекция с протезированием, имплантация;
3) операции, направленные на создание новых обходных путей: аортоартериальное и межартериальное шунтирование или анастомозирование.
Показанием к хирургической коррекции стеноза ЧС или брыжеечных артерий являются: стадия субкомпенсации или декомпенсации; наличие стеноза более 50% одной и более непарных висцеральных ветвей брюшной аорты. Наличие окклюзирующего процесса является прямым показанием к операции. Противопоказаниями к операции являются острая мозговая, коронарная недостаточность, перенесенный ишемический инсульт, инфаркт миокарда менее шестимесячной давности, сердечная недостаточность 2—3 степени. Выбор метода реконструктивных операций проводится с учетом локализации, распространенности атеросклеротического поражения.
Симптоматические вмешательства:
- Симпатэктомия
(пересечение нервных сплетений, отвечающих за спазм (сужение) артерий) выполняется при повторяющихся закупорках артерий и в дополнение к реконструктивным операциям. Данная операция позволяет улучшить кровообращение в конечностях за счет расширения мелких артерий. - Реваскуляризующая остеотомия
также является вспомогательной методикой, улучшающей кровообращение за счет стимуляции образования новых мелких сосудов в нижних конечностях после повреждения кости. - Артериализация венозного русла
в данное время применяется редко, так как выполнение его сопряжено с различными техническими сложностями, а отдаленные результаты хуже вышеописанных методик.
Методы профилактики и лечения варикозного расширения
Серьезность проблемы варикоза многие недооценивают, поэтому обращаются к врачу уже на последних стадиях развития заболевания. Не вовремя оказанное лечение, может стать причиной развития осложнений, бороться с которыми гораздо сложнее.
Для начала необходимо обратиться к врачу для постановки точного диагноза. Далее специалист назначает конкретное лечение, основанное на индивидуальных особенностях организма и симптоматике болезни. Наиболее распространенными методами лечения считаются:
- Использование компрессионного белья – колготы, чулки или носки;
- Медикаментозное лечение специальными препаратами, оказывающими сосудосуживающее, венотонизирующее и ангиопротективное воздействие на венозные сосуды;
- Оперативное вмешательство. Чаще всего это малоинвазивные методы лечения: флебэктомия, склеротерапия, ЭВЛК, РЧО.
Профилактика варикозного расширения включает регулярную физическую нагрузку (занятие аэробикой, ходьбой, плаванием, йогой), контроль питания, отказ от вредных привычек и удобный комфортный гардероб.
Обсуждение
Оптимальным условием для проведения робот-ассистированных операций был достаточный промежуток между кальцинатами в инфраренальном отделе аорты для адекватного пережатия без риска повреждения стенки артерий.
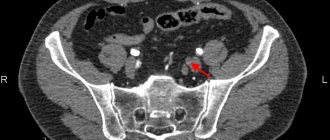
Рис. 3. Результаты мультиспиральной компьютерной томографии-ангиографии с 3D-реконструкцией инфраренального отдела аорты и артерий нижних конечностей после операции
В ходе проведенной операции были установлены преимущества и недостатки использования робот-ассистированных операций в сосудистой хирургии. К преимуществам подобных операций можно отнести повышенную точность, визуализацию и маневренность манипуляторов, которые практически не имеют границ в плоскостях движений [5], а также снижение травматичности хирургической операции, что позволяет сократить количество койко-дней. К недостаткам роботизированной технологии можно отнести высокую начальную стоимость роботизированной системы и дополнительную стоимость расходных материалов [6], а также продолжительность операции, которая несколько выше, чем при классических операциях. Однако при регулярном использовании роботических систем и накоплении опыта работы с робот-ассистированными системами в сосудистой хирургии продолжительность этих операций снизится до уровня классических операций, возможно, даже станет меньше.
Последствия
Среди причин, провоцирующих различные болезни сосудов ног, сердца, головного мозга, стенозирующий атеросклероз занимает лидирующую позицию.
- Если поражаются коронарные сосуды, возникают симптомы ишемии сердца. Ишемическая болезнь сердца дает о себе знать загрудинными болями, одышкой при физической нагрузке. Такой диагноз заканчивается инфарктами миокарда. Ежегодно из-за атеросклероза сосудов сердца в кардиологические больницы в Москве поступают тысячи людей.
- Когда стенозирующий атеросклероз поражает артерии сосудистого бассейна ног, возникает облитерирующий атеросклероз нижних конечностей — заболевание, которое грозит инвалидностью и ампутацией конечности.
- Атеросклеротические бляшки в сосудах, кровоснабжающих почки, приводят к развитию реноваскулярной гипертензии и нарушениям работы почек.
- Если происходит сужение сосудов шеи и закупорены артерии, снабжающие кровью головной мозг (БЦА — брахиоцефальные артерии), стенозы на поврежденном участке приводят к ишемии мозга и инсульту. Подробнее о стенозирующем атеросклерозе брахиоцефальных артерий и его последствиях читайте в следующей публикации.
Группы риска
Сосудистым заболеваниям нижних конечностей наиболее подвержены пациенты со следующими проблемами:
· Длительный стаж курения;
· Сахарный диабет 1-го и 2-го типов;
· Злоупотребление алкогольными напитками;
· Продолжительная гиподинамия;
· Повышенное артериальное давление;
· Гиперхолестеринемия (повышенная концентрация холестерина и триглицеридов в крови);
· Высокий уровень непротеиногенной аминокислоты гомоцистеина в крови;
· Ожирение;
· Тяжелый гормональный дисбаланс.
От патологий сосудов и артерий ног страдают преимущественно люди, переступившие порог пятидесятилетнего возраста, однако в последние несколько лет их активное распространение наблюдается и среди молодого населения. Мужчины более подвержены подобным болезням, нежели женщины.
Следует подчеркнуть, что большинство сосудистых дисфункций имеет психологическую природу, и им наиболее подвержены люди со стрессовым типом характера.
Немаловажно наличие расстройств в семейном анамнезе. Особенно это касается атеросклероза и варикозного расширения вен.
Распространенные болезни сосудов и артерий ног
Ввиду глобального распространения сосудистых патологий нижних конечностей, некоторые люди относят их к понятию нормы, поскольку нарушения, связанные с ними, отмечаются у каждого второго взрослого пациента. Но это не говорит о том, что данные заболевания не нуждаются в лечении. Пренебрежение их терапией может увенчаться крайне серьезными осложнениями, поэтому при обнаружении тревожных симптомов важно обратиться к врачу для дифференциальной диагностики и подбора верной тактики лечения.
В медицинской практике такие заболевания подразделяются на несколько групп:
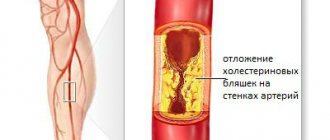
Облитерирующий атеросклероз (ОАСНК) – хронический дегенеративно-обменный процесс, связанный с уплотнением артериальных стенок на фоне избыточных отложений липидов и холестерина. Данные вещества, в свою очередь, становятся катализаторами для образования атеросклеротических бляшек, способных постепенно сужать просветы сосудов и приводить к их абсолютному перекрытию, сопряженному с нарушением питания и жизнеспособности тканей.
Атеросклероз является одной из ведущих причин инвалидности и смертности во всем мире. Его характерные признаки:
- боли в ногах, усиливающиеся при беге, подъеме по лестнице и быстрой ходьбе,
- синдром перемежающейся хромоты.
Облитерирующий эндартериит – стремительно прогрессирующее заболеваний артерий ног, связанное с постепенным сужением просвета сосудов и омертвением тканей, лишенных кровоснабжения. Природа патологии досконально не изучена, однако медики считают ключевой причиной воспалительный процесс, связанный с преобладанием аутоиммунных антител в сосуде.
Признаки болезни:
- быстрая утомляемость конечностей при ходьбе,
- резкое охлаждение конечностей без объективных поводов,
- отечность,
- формирование язв.
Острая артериальная непроходимость – болезнь, возникающая вследствие аномального повышения свертываемости крови (гиперкоагуляции), а также на фоне воспалительного или атеросклеротического процесса, ведущего к видоизменению сосудистых стенок и внезапному прекращению кровотока. Данная патология часто становится причиной синдрома острой артериальной ишемии.
Выражается преимущественно в артериальном спазме как пораженной, так и здоровой ноги.
Варикозное расширение вен – распространенное заболевание, характеризующееся дегенеративными изменениями поверхностных вен, при котором отмечается утрата их эластичности, растяжение, стремительный рост и образование дополнительных узлов.
Симптоматика этой патологии довольно специфична:
- застойная отечность ног,
- судороги,
- изменение пигментации кожи,
- чувство тяжести,
- болезненность и усталость,
- под кожным покровом появляются характерные бугристые узлы, часто сопровождаемые зудом и жжением.
Этой патологии сопутствуют столь агрессивные осложнения, как острый тромбофлебит и интенсивное кровотечение.
Тромбоз поверхностной венозной системы – синдром, который часто проистекает из варикозного расширения вен со смежным присоединением инфекционного процесса.
Признаки:
- резкая гиперемия и острые боли в конечности,
- возникновение инфильтратов, локализованных по ходу пораженной вены.
Венозный тромбоз – процесс образования тромба, связанный с дисфункциями коагуляции и тока крови, воспалением или нарушением целостности венозной стенки.
Признаки:
- стремительно растущий отек конечности,
- выраженная гиперемия и гипертермия,
- режущая боль,
- посинение кожи в месте поражения,
- артериальные спазмы.
Аневризма – диффузное или мешковидное выпячивание части артерии, связанное с расширением просвета кровеносного сосуда и снижением его тонуса (чрезмерного растяжения или истончения стенки).
Заболевание проявляет себя в:
- слабости конечности,
- периодических болях, склонных к самостоятельному утиханию,
- онемении, пульсации, холодности пораженного участка,
- формировании опухолевидного новообразования под кожей.
Сосудистая сетка (телеангиэктазия) – аномальное разрастание подкожных капилляров, сопровождаемое локальным скоплением тонких капиллярных линий синего, красного или фиолетового оттенка, напоминающих по форме паутину, звездочку или хаотичную сетку. Протекает безболезненно и не несет в себе потенциального риска для здоровья и жизни больного. Поддается щадящему хирургическому и аппаратному лечению. В подавляющем большинстве случаев приносит пациенту чисто эстетический дискомфорт.
Как врачи диагностируют атеросклероз БЦА?
Первичный диагноз ставят на основании жалоб пациента – врач собирает анамнез, выясняет симптоматику, проявления болезни. Но для точной диагностики потребуется сделать несколько анализов:
- Ультразвуковая диагностика – определяется скорость кровотока в разных артериях, можно выяснить локализацию бляшек, установить их размеры. Метод является максимально точным, позволяет определить основные эхопризнаки атеросклероза;
- Дуплексное УЗИ (УЗДГ БЦС) – проводится в области сосудов шеи, помогает определить характеристики патологии, состояние стенок артерий, размеры тромбов, наличие сужений;
- Анализ крови – дополнительное обследование, при котором выявляется содержание холестерина в крови. Точной клинической картины этот способ не дает, так как у части пациентов, страдающих атеросклерозом, показатель находится в норме;
- МРТ – современный метод, используемый нечасто, так как в сосуд необходимо вводить специальное контрастное вещество. Зато удается выяснить точную конфигурацию бляшек и место их локализации.
Ангиография при подтвержденном атеросклерозе противопоказана – она может спровоцировать отрыв тромба, закупорку сосудов. Квалифицированный врач прибегает к этому способу лишь в крайних случаях.
Дополнительно назначают ЭКГ сердца, чтобы понять, имеются ли осложнения, в норме ли функционирование главной мышцы организма. Назначить терапию можно только после всестороннего и комплексного обследования.
- Стенозирующий атеросклероз брахиоцефальных артерий (БЦА): лечение и какой прогноз на жизнь?
Разновидности
Недуг проявляется в разных сосудах, например, местом локализации может быть сонная артерия.
В зависимости от того, в каком месте происходят патологические изменения, атеросклероз может поразить такие важные артерии, как:
- сонная;
- позвоночная;
- подключичная.
С учетом характера развития атеросклеротического процесса, различают такие типы недуга:
- Стенозирующий. Атеросклероз внечерепных отделов брахиоцефальных артерий со стенозированием характеризуется поперечным отложением липидных образований на внутренних структурах сосуда. Это сопровождается постепенным незначительным увеличением образований, однако, если лечение не проводится, вскоре просвет полностью перекрывается, развивается облитерирующий атеросклероз, который осложняется стенозом.
- Нестенозирующий. Проявляется продольным расположением липидных образований, вследствие чего кровоток нарушается, однако риск развития стеноза намного меньше. Нестенозирующий атеросклероз внечерепных брахиоцефальных артерий имеет благоприятный прогноз, зачастую эффективно лечится консервативным путем.
Вернуться к оглавлению
Отличие стенозирующего и нестенозирующего атеросклероза
Атеросклероз — хроническое заболевание сосудов, которое развивается с возрастом, причем ему подвержены все люди. На начальной стадии бляшки в сосудах имеют небольшие размеры, но если они не перекрывают сосуд более, чем на половину, это состояние называется нестенозирующим атеросклерозом. При этом признаки атеросклероза попросту отсутствуют, а человек чувствует себя отлично. По мере роста холестериновой бляшки перекрывается сосудистый просвет — возникают стенозы артерий. При этом органы, лишенные привычного количества кислорода и питательных веществ, страдают от ишемии. Это объясняет, почему диагноз «стенозирующий атеросклероз» встречается преимущественно у людей старшего и пожилого возраста.
Диетотерапия
Обычно диета назначается пожизненно. Любая форма атеросклероза является эндогенной, полностью зависит от рациона и образа жизни больного. В таблице ниже приведены разрешенные и запрещенные продукты.
| Разрешенные | Запрещенные |
| Постные сорта мяса – курятина, индейка, говядина | Жирные сорта мяса, сало |
| Рыба | Транс-жиры (маргарин, спред) |
| Свежие фрукты, овощи | Колбасы, сосиски, другие копчености |
| Морская капуста | Майонез, все жирные соусы |
| Отруби, крупы | Фаст-фуд |
| Нежирные кисломолочные продукты, сыры | Жирные молочные продукты, сыры |
| Цикорий, травяные чаи | Сдоба, мучное |
Фаст-фуд считается одним из самых вредных продуктов, провоцирующим повышение холестерина, отказаться от него особенно важно на всю жизнь
Как развивается ОАСНК
Внутренняя стенка здоровых сосудов гладкая и ровная. Это позволяет крови течь в просвете сосуда без каких-либо затруднений. При атеросклерозе внутренняя стенка артерии становится неровной и утолщённой за счет отложений холестерина (холестериновые бляшки). Этот патологический процесс и называется атеросклерозом. При дальнейшем развитии заболевания происходит сужение или полная закупорка артерий, что приводит к значительному уменьшению поступления крови к ногам. Следствием этого является появление болей в икроножных мышцах при ходьбе (перемежающаяся хромота), онемение, зябкость в стопах. При прогрессировании заболевания боли в ногах становятся постоянными. В конечном счете появляются трофических язвы и некрозы в области стопы. Если не предпринято никаких лечебных мер, то следующей стадией заболевания может стать гангрена (омертвение) конечности.