Синдром позвоночной артерии (СПА) не является отдельным заболеванием. Он может наблюдаться при ряде самых разнообразных патологий, при которых возникает сужение просвета одной или сразу двух позвоночных артерий, деформация стенок и раздражением расположенных тут же нервов. В результате нарушается кровоснабжение отдельных частей головного мозга, что приводит к ухудшению их работоспособности иногда до критических состояний. В подобных ситуациях больных могут мучить упорные мигрени, разнообразные нарушения зрения и слуха, наблюдаться потеря сознания или возникать инсульт. В результате могут происходить необратимые изменения в головном мозге, следствием чего может выступать инвалидизация или даже летальный исход.
Синдром позвоночной артерии – собирательный термин, который может использоваться для описания клинической картины множества заболеваний, в корне отличающихся причиной развития, включая шейную мигрень или синдром Барре-Льеу, артериальную гипоплазию, вертебробазилярную недостаточность, спровоцированную шейным остеохондрозом и т. д.
Синдром сдавления позвоночной артерии включен в международную классификацию болезней (МКБ-10), где ему присвоен код G99.2. Это позволило врачам широко использовать этот термин при описании ряда заболеваний и одновременно послужило поводом для рождения оживленных дискуссий в медицинских кругах о целесообразности его применения при постановке диагноза, поскольку СПА представляет собой не более чем комплекс симптомов, а причины его возникновения могут быть очень разнообразными.
Анатомия вертебробазилярного бассейна и механизм развития СПА
Две позвоночные артерии берут начало в верхней части груди, проходят через просвет 6-го позвонка шейного отдела и строго вертикально поднимаются вверх через аналогичные естественные отверстия в вышележащих шейных позвонках. В области затылочного проема они сливается в единый сосуд, который называется базилярной артерией.
Поэтому синдром позвоночной артерии может возникать как на фоне развития системных сосудистых патологий, так и в результате поражения окружающих эти кровеносные сосуды анатомических структур, т. е. соединительнотканных образований, мышц, нервов, позвонков.
Две позвоночные артерии и базилярная артерия формируют вертебробазилярный бассейн. Именно они обеспечивают 15—30% кровоснабжения головного мозга. Эти артерии ответственны за кровоснабжение:
- спинного мозга, проходящего на уровне шейного одела позвоночника;
- мозжечка;
- внутреннего уха;
- задних долей таламуса и гипоталамуса;
- среднего и продолговатого мозга;
- определенных частей височных и затылочных долей мозга.
Поэтому при нарушении кровотока в позвоночных артериях, независимо от причин и места возникновения сужения или закупорки их просвета, перечисленные отделы спинного и головного мозга испытывают дефицит кислорода и питательных веществ. Это и приводит к появлению характерных для СПА проявлений в виде головокружения, болей разной степени интенсивности, шума в ушах, нарушений координации движений, потери сознания и т. д.
В течение синдрома позвоночной артерии выделяют 2 стадии:
- Функциональную или дистоническую – начальная стадия развития СПА, на которой возникающие проявления нарушения кровообращения в основном заключаются в появлении головных болей жгучего, ноющего или пульсирующего характера, головокружений, неустойчивости походки, зрительных нарушений в виде потемнения в глазах, признаков фотопсии. Чаще всего подобные симптомы носят приступообразный характер и проявляются при длительном удержании головы в вынужденном положении или резком движении. Если это сопровождается сильными и долгими спазмами артерий, заболевание приводит к образованию стойких очагов ишемии головного мозга, что говорит о переходе СПА на вторую стадию развития.
- Органическую или ишемическую – сопровождается возникновением не проходящих нарушений в кровоснабжении тканей головного мозга, что приводит к сильным головным болям, головокружениям, рефлекторно вызывающим тошноту и рвоту, а также серьезным нарушениям координации, ориентации в пространстве, речи и другим тяжелым нарушениям. При резком движении человек может внезапно упасть, находясь в создании или терять его. Улучшение состояния наблюдается после занятия горизонтального положения.
Фотопсия – состояние, при котором наблюдается появление перед глазами ярких пятен, мушек, искр.
Причины развития синдрома позвоночной артерии
СПА может возникать на фоне большого числа заболеваний. Все их можно разделить на 3 группы: врожденные аномалии, сосудистые патологии и вертеброгенные (связанные с позвоночником) нарушения. Но во всех случаях происходит или сжатие кровеносных сосудов (стеноз) теми или иными анатомическими структурами или уменьшение их просвета, что приводит к нарушению тока крови сквозь них.
Чаще всего позвоночные артерии сдавливаются в области 5—6 шейных позвонков, как наиболее часто страдающие от остеохондроза, протрузий, межпозвонковых грыж, спондилеза.
Наиболее часто синдром позвоночной артерии является следствием:
- Остеохондроза шейного отдела позвоночника и его осложнений в виде протрузий и грыж межпозвонковых дисков, а также спондилеза. В таких ситуациях наблюдается уменьшение высоты межпозвонковых дисков, что приводит к нарушениям анатомии позвоночника и сдавливанию одной или обеих позвоночных артерий сблизившимися позвонками или образовывающимися на их краях костными выростами (остеофитами).
- Патологической подвижности шейных позвонков, базилярной импрессии, подвывихов суставных отростков позвонков, аномалий Пауэрса и Киммерли. В подобных случаях происходит смещение позвоночных артерий или их сдавливание спазмированными мышечными волокнами или аномально расположенными костными структурами.
- Компрессии спинномозговых корешков. Это сопровождается рефлекторным артериальным стазом, т. е. остановкой тока крови.
- Тромбоза и атеросклероза позвоночных артерий. Эти сосудистые патологии приводят к сужению просвета артерий в результате образования в них тромбов или атеросклеротических бляшек, от размера которых напрямую зависит качество кровотока. В некоторых случаях проход крови может быть настолько ослабленным или полностью заблокированным, что приведет к инсульту.
- Доброкачественные и злокачественные опухоли, расположенные в непосредственной близости от позвоночных артерий. Они также способны механически пережимать сосуды и приводить к соответствующим нарушениям кровообращения в вертебробазилярном бассейне.
В большинстве случаев поражается левая позвоночная артерия, так как именно в ней чаще формируются атеросклеротические бляшки, да и аномалии развития чаще наблюдаются с левой стороны.
Также причина развития СПА могут становиться:
- фиброзно-мышечная дисплазия;
- извитость и наличие перегибов позвоночных артерий;
- гипертония;
- системные васкулиты;
- миофасциальный синдром;
- сколиоз;
- спондилолистез и пр.
Меры терапии
Самой главной задачей в лечении выступает восполнение кровоснабжения с дальнейшим устранением причинных факторов. Как правило, терапия предполагает прием медикаментов в сочетании с мерами физиотерапии.
Нередко больным прописывают нестероидные противовоспалительные средства, сопровождающиеся анальгезирующим и противовоспалительным воздействием. Помимо этого применяются препараты для снятия отечности и восполнения кровоснабжения.
В процессе подбора фармацевтических средств у больного должно быть четкое понимание о состоянии своего здоровья. Лечение и признаки экстравазальной компрессии обеих позвоночных артерий очень важны. Малейшие ошибки в выборе препаратов могут привести к непоправимым последствиям.
- Асимметрия кровотока по позвоночным артериям: причины, симптоматика и лечение патологии
Что касается физиотерапевтических методик, то эффективны следующие процедуры:
- массаж,
- лечебная гимнастика,
- иглоукалывание,
- посещение физиотерапевтического кабинета.
Если ваше самочувствие вдруг ухудшилось, тогда нужно обязательно поставить в известность об этом своего ведущего доктора, чтобы он провел корректировку последующей терапии.
В случае если все перечисленные методики не оказывают желаемого эффекта, а состояние никак не меняется, тогда вам может быть предложена хирургическая операция.
По окончанию лечебного курса больным показано посещение лечебно-профилактического санатория для прохождения курса восстановительного лечения. Это поможет быстро восстановиться и наладить общее самочувствие пациента.
Виды СПА
В зависимости от того, что послужило причиной нарушения кровотока в позвоночных артериях, выделяют 4 формы СПА:
- компрессионная – возникает при механическом ущемлении артерий;
- ирритативная – является следствием спазма мышечных волокон стенок артерий, что наблюдается при раздражении иннервирующих его нервных волокон;
- ангиоспастическая – развивается при раздражении рецепторов, расположенных на уровне пораженного позвоночно-двигательного сегмента шейного отдела позвоночника и также сопровождается рефлекторным спазмом сосудов;
- смешанная – наблюдается действие нескольких факторов.
Чаще всего у пациентов диагностируются смешанные формы синдрома позвоночной артерии, а именно компрессионно-ирритативная и рефлекторно-ангиоспастическая.
При этом синдром позвоночной артерии может протекать совершенно по-разному. На основании этого выделяют несколько его клинических форм, описанных далее.
Синдром Барре-Льеу
Этот синдром еще называют шейной мигренью. Его основным проявлением является головная боль, которая возникает в шейно-затылочной области. Она склонна быстро распространяться на теменную, затылочную и лобную часть головы.
Чаще всего боли стреляющие, пульсирующие или присутствуют постоянно. Преимущественно они возникают утром сразу после пробуждения и связаны с неудобным положением головы во время сна. Также они могут появляться или усиливаться во время бега, быстрой ходьбы, сильных вибраций, например при тряской езде, резких поворотах головы.
При синдроме Барре-Льеу больные могут страдать от вегетативных нарушений, т. е. появления ощущения жара, озноба, внезапного повышения потливости, трудностей при глотании и пр. Также головные боли могут сопровождаться возникновением сложностей при поддержании равновесия тела и нарушениями зрения.
Базилярная мигрень
При этой форме течения синдрома позвоночной артерии у больных в клинической картине преобладают мигрени, сопровождающиеся:
- двусторонними нарушениями зрения;
- выраженным головокружением;
- нарушением координации движений на фоне сохранения нормального тонуса мышц;
- шумом в ушах;
- нарушениями речи.
Во время приступа боль наиболее остро ощущается в области затылка и нередко провоцирует рефлекторное раздражение рвотного центра головного мозга. Иногда боль может становиться настолько сильной, что человек теряет сознание.
Базилярная мигрень является следствием нарушения кровотока базилярной артерии, образованной слиянием двух позвоночных артерий.
Вестибуло-атактический синдром
Данная форма СПА проявляется наличием:
- головокружений;
- нарушения равновесия, что приводит к появлению чувства снижения устойчивости;
- тошноты или рвоты;
- потемнением в глазах;
- ощущением нарушений в работе сердечно-сосудистой системы.
Эти симптомы склонны усиливаться после долгого пребывания в неудобной позе или при резком движении шеей.
Кохлео-вестибулярный синдром
При этой форме в клинической картине течения синдрома позвоночной артерии преобладают нарушения со стороны органов слуха. Больные могут испытывать трудности с распознаванием шепота, общее ухудшение слуха. Нередко они предъявляют жалобы на шум в ушах, интенсивность которого зависит от положения головы.
Нарушения слуха подтверждаются инструментальными методами диагностики, в частности аудиограммой.
Нередко нарушения слуха при кохлео-вестибулярном синдроме сопровождаются возникновением лицевых парестезий, т. е. снижения чувствительности кожи лица, появлением ощущения ползания мурашек, покалывания. Во время приступа человек может покачиваться, терять чувство устойчивости, его может беспокоить головокружение.
Офтальмический синдром
Нарушения зрения в основном заключаются в появление явлений фотопсии, повышенной утомляемости глаз и ухудшение четкости зрения во время чтения, работы за компьютером. Нередко возникают признаки конъюнктивита, а также выпадения целых полей зрения, особенно в определенных положениях головы.
Ишемические атаки
При нарушениях кровообращения в вертебробазилярном бассейне могут наблюдаться ишемические атаки, при которых возникают:
- кратковременные сенсорные и двигательные расстройства;
- нарушения речи;
- частичная или полная потеря зрения;
- головокружения;
- тошнота, рвота;
- нарушения глотания;
- нарушения координации движений.
Дроп-атаки
Дроп-атакой называют беспричинное падение часто с сохранением создания, что обусловлено резким перекрытием поступления крови к головному мозгу. Они часто наблюдаются при запрокидывании головы назад и вызваны внезапным параличом конечностей. Но возобновление двигательной функции обычно происходит быстро.
ГБОУ «НИКИО им. Л.И. Свержевского» Департамента здравоохранения города Москвы
Учреждение-разработчик:
Государственное бюджетное учреждение здравоохранения «Научно-практический Центр оториноларингологии» Департамента здравоохранения города Москвы и кафедра оториноларингологии лечебного факультета Государственного образовательного учреждения высшего профессионального образования «Российский государственный медицинский университет».
Составители:
д.м.н. проф. А.И.Крюков; д.м.н., проф. В.Т.Пальчун; д.м.н. проф. Н.Л.Кунельская; д.м.н. М.В.Тардов; к.м.н. Е.Е. Загорская; к.м.н. Е.С.Янюшкина, к.м.н. Е.В.Байбакова; к.м.н. М.А.Чугунова; к.м.н. Ю.В.Левина; к.м.н. А.Л.Гусева; З.О.Заоева.
Рецензенты:
доктор медицинских наук, профессор И.Д.Стулиндоктор медицинских наук, профессор С.В.Морозова
Предназначение:
В методических рекомендациях описан диагностический алгоритм при центральных нарушениях функции вестибулярного анализатора, патологии, проявляющейся головокружением – одной из наиболее частых жалоб на амбулаторном приеме. Методические рекомендации рассчитаны на врачей оториноларингологов, неврологов, отоневрологов и врачей общего профиля.
Данный документ является собственностью Департамента здравоохранения города Москвы и не подлежит тиражированию без соответствующего разрешения.
Вступление
При обследовании пациента с жалобами на головокружение прежде всего необходимо дифференцировать периферический и центральный вестибулярный синдромы.
Роль нистагма в топической диагностике ограничена, однако некоторые его виды могут соответствовать определенным локальным повреждениям головного мозга. Следует также отметить отсутствие нозологической специфичности различных видов нистагма.
Принято считать, что горизонтальный нистагм чаще соответствует повреждению периферической части вестибулярного анализатора. Выраженный ротаторный компонент нистагма указывает на вовлечение в процесс центральных структур.
Вертикальный нистагм с направлением быстрой фазы вниз может соответствовать повреждению цервико-медуллярной области и нижних ножек мозжечка, а с направлением быстрой фазы вверх может регистрироваться при поражении передних отделов червя или верхних ножек мозжечка (мальформация Арнольда-Киари I типа). Также с патологическими процессами в области краниовертебрального перехода связан периодический альтернирующий нистагм – циклическое расстройство, при котором горизонтальный толчкообразный нистагм самопроизвольно приобретает обратное направление с периодичностью от 1 до 3 минут.
С поражениями покрышки среднего мозга или четверохолмия связывают ретракционный нистагм, характеризующийся нерегулярными подергиваниями глаз внутрь орбиты. Данный вид нистагма может сочетаться с пульсирующим, а также с конвергентным нистагмом, который характеризуется медленными дивергентными движениями глазных яблок, прерываемыми быстрыми конвергентными толчками.
Поражения каудальных отделов моста иногда вызывают поплавковые движения глазных яблок – быстрые движения глазных яблок вниз с последующим возвращением в первоначальное положение. Нистагмоидные подергивания одного глаза возникают при грубом повреждении среднего мозга и нижних отделов моста.
Пилообразный нистагм развивается при поражениях каудальных отделов ствола мозга и заключается в быстрых несодружественных движениях глаз, при которых одно глазное яблоко поворачивается кверху и внутрь, а другое – вниз и кнаружи.
Редкое, необычное нарушение движения глазных яблок, называемое опсоклонусом, заключается в приступе последовательных саккад, которые связаны с поражением мозжечка, реже – ствола мозга или таламуса. В тех случаях, когда такие саккады возникают в горизонтальной плоскости, используют термины «глазной миоклонус» или «синдром пляшущих глаз«.
В случае диагностирования периферического синдрома может возникнуть необходимость помимо аудиологического и вестибулологического исследований провести: мультиспиральную компьютерную томографию (МСКТ) височной кости для оценки патологии лабиринта; магнитно-резонансную томографию (МРТ) для верификации образования мосто-мозжечкового угла, вазо-неврального конфликта.
Если диагностируется нарушение функций равновесия и координации центрального типа, то далее неврологическое исследование должно определить области повреждения: вестибулярные ядра ствола, верхнестволовые структуры, мозжечок и его проводящие пути, лобная или теменная кора. Подтверждение топического диагноза обеспечивается МРТ головного мозга, а для уточнения этиологических факторов используются рентгенография шейного отдела позвоночника и кранио-вертебрального перехода, а также ультразвуковое исследование кровотока в магистральных артериях шеи и головы.
Анатомия и физиология вертебрально-базилярной системы
Позвоночная артерия (ПА) парная, отходящая с обеих сторон от подключичной артерии, является первой и самой крупной ее ветвью (Рис.1). Согласно А.В.Покровскому, выделяют следующие сегменты ПА:
Рисунок 1. Траектория позвоночной артерии.
1) Первый сегмент (V1) от устья до вхождения в канал поперечных отростков шейных позвонков. Как правило, артерия входит в поперечный отросток шестого или пятого шейного позвонка.
2) Второй сегмент (V2) – до выхода из отверстия поперечного отростка второго шейного позвонка. При отсутствии патологии позвонков ход сосуда на этом отрезке относительно прямолинеен: каждая позвоночная артерия удерживается почти точно в центре отверстия поперечного отростка при помощи тонких соединительнотканных трабекул и при любом движении в шейных суставах в пределах физиологической подвижности остается интактной.
3) Третий сегмент (V3) – до вхождения в полость черепа. После выхода из отверстия поперечного отростка аксиса позвоночная артерия отклоняется кнаружи и входит в отверстие поперечного отростка атланта. Далее в горизонтальной плоскости, направляясь дорзально, огибает боковую массу атланта, поворачивает вверх и вперед и, прободая атланто-окципитальную мембрану, через большое затылочное отверстие проникает в полость черепа. В этом сегменте артерия делает четыре изгиба в разных плоскостях, в том числе два под прямым углом, что в соответствии с законами гидродинамики и аналогично сифону внутренней сонной артерии обеспечивает сглаживание пульсовой волны и равномерность кровотока.
4) Четвертый сегмент (V4) – до слияния правой и левой позвоночных артерий на нижней поверхности продолговатого мозга или моста в основную артерию (ОА).
На уровне первого шейного позвонка ПА окружена атланто-затылочным синусом, в котором она «подвешена» на фиброзных тяжах. Стенки синуса неподатливы; в результате чего пульсация артерии в полости синуса стимулирует отток венозной крови, являясь важным регуляторным механизмом церебральной гемоциркуляции.
Экстракраниально от ПА отходят корешковые артерии, снабжающие нижние шейные (С4-С8) и верхнегрудные (Th1-Th3) сегменты. Четыре верхних шейных сегмента (С1-С4) питаются из передней спинальной артерии, которая образуется при слиянии передних спинномозговых артерий, ветвей позвоночных артерий. ПА и передние спинномозговые артерии на передней поверхности продолговатого мозга образуют анастомотический ромб.
Интракраниально позвоночная и основная артерии дают мелкие веточки, кровоснабжающие соответственно продолговатый мозг и мост.
Наиболее крупной ветвью ПА служит задняя нижняя мозжечковая артерия, обеспечивающая васкуляризацию нижней поверхности мозжечка. Также она дает веточки к ворсинчатому сплетению четвертого желудочка, вентролатеральной поверхности продолговатого мозга, к корешкам X, IX, VIII и VII черепных нервов. Та же артерия является источником задней спинномозговой артерии.
От каудального сегмента основной артерии отходит передняя нижняя мозжечковая артерия, снабжающая внутреннее ухо (Рис.2), частично нижние ножки и вентральную часть мозжечка.
| 1 – основная артерия; 2 – передняя нижняя мозжечковая артерия; 3 – передняя вестибулярная артерий; 4 – артерия лабиринта; 5 – общая кохлеарная артерия; 6 – главная кохлеарная артерия; 7 – задняя вестибулярная артерия |
Рисунок 2. Кровоснабжение внутреннего уха.
Оральная порция основной артерии дает начало верхней мозжечковой артерии, несущей кровь к конвекситальной поверхности полушарий мозжечка.
Основная артерия в обычном варианте развития разделяется на правую и левую задние мозговые артерии, область ветвления которых распространяется на нижнюю поверхность височной и затылочной долей до теменно-затылочной борозды. К области кровоснабжения артерии относятся гипоталамус, ножки мозга, задние отделы мозолистого тела, гиппокамп, эпендима боковых желудочков, сосудистые сплетения и, что особенно важно – зрительная кора.
Интравазальные факторы, влияющие
на вертебрально-базилярный кровоток
Помимо регуляторных факторов огромное влияние на кровоток в вертебрально-базилярной системе оказывают особенности церебральной сосудистой архитектоники. Анализ строения артериальной системы головного мозга показал, что типичное ее устройство (Рис.3) встречается не более, чем в 50% случаев. Важно подчеркнуть, что вариабельность развития артерий заднего бассейна существенно превышает разнообразие строения ветвей каротидной системы: так задняя трифуркация регистрируется с частотой до 25% случаев, также встречаются варианты строения без слияния позвоночных артерий. Диаметры позвоночных артерий часто различны – в 25-30% случаев преобладает правая позвоночная артерия, с той же частотой может преобладать левая.
| 1 – интракраниальная часть внутренней сонной артерии; 2 – средняя мозговая артерия; 3 – передняя мозговая артерия; 4 – передняя соединительная артерия; 5 – задняя соединительная артерия; 6 – задняя мозговая артерия; 7 – основная артерия; 8 – верхняя мозжечковая артерия; 9 – передняя нижняя мозжечковая артерия; 10 – задняя нижняя мозжечковая артерия; 11 – позвоночная артерия. |
Рисунок 3. Строение большого артериального круга головного мозга.
Важное значение имеет вариант отхождения позвоночной артерии от подключичной. Нередки случаи расположения устья позвоночной артерии не на верхней, а на задней и даже нижней стенке подключичной артерии, что приводит к деформации начального сегмента ПА с высокой вероятностью формирования локального гемодинамического перепада, лимитирующего поток крови в сосуде.
Отдельно следует упомянуть о таких важнейших интракраниальных анастомозах, как задние соединительные артерии: отсутствие одной задней соединительной артерии регистрируется в 6-10% случаев, не редкость и отсутствие обеих задних соединительных артерий – полное разобщение задних отделов Виллизиева круга.
К внутрисосудистым факторам, влияющим на васкуляризацию головного мозга, относятся различного рода стенозирующие процессы в позвоночных и в основной артериях: атеросклеротический, воспалительный, фибро-мускулярная гиперплазия.
Экстравазальные влияния на вертебрально-базилярный кровоток
Стойкая или транзиторная компрессия позвоночной артерии в канале поперечных отростков или реже в межмышечных промежутках может вызывать снижение кровенаполнения вертебрально-базилярного бассейна также как и сужение просвета артерии за счет бляшки или тромба. Клиническая картина страдания развивается в зависимости от особенностей развития коллатералей и строения артериального круга основания головного мозга. В последней версии Международной классификации болезней 10-ого пересмотра такой симптомокомплекс определяется как «синдром вертебробазилярной артериальной системы» в рамках «преходящих транзиторных церебральных ишемических приступов (атак) и родственных синдромов» (G 45.0).
Соответственно областям васкуляризации бассейна позвоночных и основной артерии симптомы, связанные с нарушением кровотока в ВБС многообразны и включают кохлеовестибулярные нарушения, зрительные и глазодвигательные расстройства; нарушения статики и координации движений. Именно этот симптомокомплекс встречается более чем у 80% пациентов с недостаточностью кровообращения в заднем циркуляторном бассейне.
Зрительные и глазодвигательные расстройства относятся к весьма частым явлениям и проявляются затуманиванием полей зрения, неясностью видения предметов, фотопсиями или мерцательными скотомами и выпадениями полей зрения. Глазодвигательные нарушения выражены преходящей диплопией (при различных направлениях взора) с негрубыми парезами мышц глаза и недостаточностью конвергенции.
Статическая и динамическая атаксия – один из самых распространенных симптомов, проявляющихся жалобами на неустойчивость и пошатывание при ходьбе. Также может страдать координация движений.
Кохлеовестибулярные нарушения проявляются в виде остро развивающихся системных или несистемных головокружений иногда со спонтанным нистагмом, часто головокружение сопровождается тошнотой и рвотой. Отмечается шум в ушах различного тембра: от высоких (писк и свист) до низких тонов (шум прибоя, жужжание). При этом головокружение как моносимптом, может расцениваться в качестве достоверного признака дисциркуляции в ВБС только в сочетании с другими признаками нарушения кровообращения в ней у больных с относительно стойким отоневрологическим симптомокомплексом.
Менее известны, хотя встречаются нередко, оптико-вестибулярные расстройства. К ним относятся симптомы «колеблющейся тени» и «конвергентного головокружения», когда больные испытывают головокружения или неустойчивость при мелькании света и тени или при взгляде вниз. Могут быть выявлены различные виды зрительных агнозий с нарушением оптико-пространственного восприятия, а также элементы сенсорной и амнестической афазии в результате ишемии в дистальных корковых ветвях задней мозговой артерии.
Характерными симптомами являются приступы внезапного падения и обездвиженности без потери сознания (drop attacks) и с потерей сознания (с-м Унтерхарнштейдта), возникающие обычно при резких поворотах или запрокидывании головы. К проявлениям диэнцефальных расстройств относятся резкая общая слабость, непреодолимая сонливость, нарушения ритма сна и бодрствования, а также различные вегетативно-висцеральные расстройства, внезапные повышения АД, нарушения сердечного ритма и др.
В основе расширенной диагностики синдрома преходящих нарушений кровообращения в ВБС может лежать неоправданное включение в него симптомов, относящихся к начальным стадиям хорошо изученного “вертеброгенного синдрома позвоночной артерии”. Начальная или ангиодистоническая стадия его определяется как синдром вертеброгенно обусловленного раздражения периваскулярного симпатического сплетения позвоночной артерии с типичными болевыми (вегеталгическим) симптомами. Эти своеобразные шейно-затылочные боли с распространением в теменную, височную области и глазницу часто описываются как «снимание шлема». Преобладает болевой компонент, ощущаемый как жжение, парестезии, чувство сдавления или распирания в глазах, ушах, глотке. Описанные явления усиливаются при резком изменении наклона головы илиприее неудобномположении, особенно после сна. Зрительные и кохлеовестибулярные симптомы также своеобразны и обычно возникают или обостряются не как изолированные симптомы, а во время приступов характерной головной боли.
Особенности хода позвоночной артерии в межмышечных пространствах и в канале поперечных отростков определяют варианты возможных экстравазальных влияний на нее. Влияние мышц на ПА связано с их сегментарным тоническим напряжением, как правило, в рамках миофасциальных синдромов, связанных с остеохондрозом шейного отдела позвоночника.
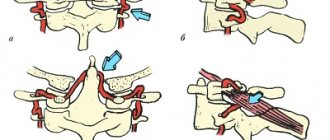
До вхождения в канал поперечных отростков позвоночная артерия может сдавливаться краем передней лестничной мышцы или длинной мышцей шеи. Более частый вариант – сдавление ПА перед вхождением в полость черепа нижней косой мышцей головы, которая при резком повороте и наклоне головы растягивается и может ущемлять большой затылочный нерв, ветви второго шейного нерва и собственно ПА.
Более сложные и неоднозначные влияния на ПА могут оказывать структуры, составляющие канал поперечных отростков. Артроз унковертебральных суставов может проводить к прямой компрессии с изменением хода всего внутрикостного сегмента позвоночной артерии. При ультразвуковом ангиосканировании или рентгеноконтрастных методах визуализации артерия приобретает «извилистый» вид с огибанием деформированных суставов.
Избыточная подвижность (нестабильность) двигательных сегментов шейного отдела позвоночника создает условия для механического воздействия на ПА: компрессия артерии или раздражение периартериального симпатического сплетения.
Комплексное воздействие на вестибулярный анализатор
Как правило, отдельные проявления аномалий шейного отдела позвоночника или сосудистой системы головного мозга не столь значимы, чтобы вызывать появление головокружения или нарушать координацию. Клиническая ситуация может меняться при сочетании нескольких аномальных и патологических факторов.
Например, сочетание гипоплазии одной из позвоночных артерий и несостоятельность контрлатеральной задней соединительной артерии (Рис.4) могут не приводить к координаторным нарушениям. Однако в случае развития нестабильности или мышечно-тонических феноменов на фоне нарушения статики шейного отдела позвоночника – явлений, способных вызвать механическое воздействие на гемодинамически преобладающую ПА, – церебральный синдром может дебютировать головокружением.
| 1 – правая задняя соединительная артерия; 2 – отсутствие левой задней соединительной артерии; 3 – гипоплазированная правая позвоночная артерия; 4 – гемодинамически преобладающая позвоночная артерия |
Рисунок 4. Сочетание гипоплазии позвоночной артерии и несостоятельности контрлатеральной задней соединительной артерии.
Аналогичная ситуация может сложиться при наличии у пациента аномалии Арнольда-Киари. Данная патология может не проявляться клинически до тех пор, пока не сформируется нарушение двигательного стереотипа шейного отдела позвоночника или не разовьется артериальная гипертензия, сопровождающаяся микроциркуляторными нарушениями – в особенностями на уровне венозного сегмента. Указанные процессы в итоге могут приводить к компрессии ПА или самих миндаликов мозжечка, к ликвородинамическим расстройствам.
Таким образом, выявление позиционного (вертеброгенного) нистагма требует расширения обследования: ультразвуковое исследование кровотока в ВБС и лучевое исследование шейного отдела позвоночника.
Лучевая диагностика патологии позвоночника.
Обзорные рентгенограммы позвоночника в соответствии с рекомендациями обязательно выполняются в двух проекциях, что дает возможность изучить структуру тела позвонка, высоту межпозвонковых промежутков, состояние межпозвонковых и крючковидных суставов. Прицельные снимки атланто-аксиального сочленения демонстрируют особенности сустава Крювелье. При подозрении на аномалию краниовертебрального сочленения применяется особая методика съемки с вычислением углов между компонентами основания черепа и осью зубовидного отростка.
Большая группа рентгенологических симптомов остеохондроза связана с нарушением статической функции позвоночника. На рентгенограммах это проявляется изменением оси позвоночника – выпрямление шейного и поясничного лордоза или усиление грудного кифоза. При поражении дисков С5-С7 определяется обычно полное выпрямление шейного лордоза, изменения дисков С3-С5 вызывает лишь частичное выпрямление лордоза. Возможно образование кифоза. При этом расстояние между отростками на уровне кифоза увеличивается.
| Рисунок 5. Спондилолистез. |
Объективные данные о подвижности шейного отдела позвоночника дают функциональные рентгенологические исследования со сгибанием и разгибанием, сопровождающихся эффектом усиления или ослабления скрытых смещений позвонков. На рентгенограммах с функциональными пробами могут выявляться смещение позвонков (Рис.5) вперед, назад. Одновременное смещение двух или более позвонков в одном направлении обозначают как лестничное смещение. Эти изменения свидетельствуют о потере фиксационной способности диска, о начальных проявлениях остеохондроза.
Нестабильность двигательных сегментов в шейном отделе позвоночника встречается часто, что нередко сопряжено с задним разгибательным подвывихом по Ковачу. Характерным для подвывиха по Ковачу является наличие смещения нижнего края суставного отростка при разгибании, которое нормализуется в нейтральном положении или при сгибании. Такой подвывих появляется при разгибании и свидетельствует о патологической подвижности позвоночного двигательного сегмента (ПДС) и о возможности прямого вертеброгенного воздействия на ПА. Ещё один симптом патологической подвижности – скошенность передне-верхнего угла позвонка в боковой проекции.
Определяется показатель нестабильности ПДС для всех сегментов шейного отдела позвоночника. Особенно клинически значима маятникообразная полисегментарная нестабильность на средне-шейном уровне (уровень прохождения ПА в каналах поперечных отростков) с высокой степенью нестабильности – показатель нестабильности выше 3 мм.
Наиболее важными с точки зрения клиники и детально изученными в отношении рентгенодиагностики представляются следующие формы дегенеративно-дистрофических поражений позвоночника: остеохондроз, деформирующий спондилез, фиксирующий лигаментоз (болезнь Форестье), грыжа диска (задний хрящевый узел), грыжи Шморля, спондилоартроз.
Важное значение имеет выявление при помощи рентгенографии аномалий краниовертебрального перехода – врожденных или приобретенных нарушений строения основания черепа или верхне-шейного отдела позвоночника. Аномальное строение костных структур приводит к сужению костных пространств, содержащих нижние отделы ствола головного и шейный отдел спинного мозга, что может приводить к гемо- и ликвородинамическим нарушениям, а также компрессии собственно мозговых элементов, проявляющихся мозжечковыми, вестибулярными и спинальными расстройствами. Также может наблюдаться клиническая картина поражениякаудальной группы черепных нервов. Наиболее часто встречаются:
- ассимиляция атланта (сращение первого шейного позвонка с черепом) в области большого затылочного отверстия;
- платибазия– уплощение основания черепа;
- базилярная импрессия – смещение зубовидного отростка вверх в область большого затылочного отверстия;
- аномалия Клиппеля-Фейля – сращение шейных позвонков;
- атлантоаксиалъная дислокация– смещение атланта кпереди по отношению к аксису (второму шейному позвонку), часто наблюдающееся при отсутствии или недоразвитии зуба, несращении его с телом позвонка;
- аномалия Кимерли – наличие дополнительной костной дужки-полукольца, формирующей костный канал вместо борозды позвоночной артерии над дугой первого шейного позвонка (Рис.6);
| Рисунок 6. Аномалия Кимерли. 1 – позвоночная артерия, 2 – костный мостик |
— мальформация Арнольда-Киари I типа – опущение миндалин мозжечка в большое затылочное отверстие (Рис.7).
| Рисунок 7. Аномалия Арнольда-Киари. 1 – мозжечок; 2 – миндалина мозжечка; 3 – атлант; 4 – спинной мозг. |
При наличии клинических признаков патологии шейных корешков (стреляющие боли, выпадение сухожильных рефлексов, зон чувствительности) необходимо проведение МСКТ или МРТ шейного отдела позвоночника. Именно эти методики позволяют достоверно диагностировать аномалию Арнольда-Киари.
По данным томографии судят о наличии протрузий и грыж межпозвонковых дисков, об их влиянии на заднюю продольную связку и корешки спинальных нервов. Компрессия спинного мозга или передней спинальной артерии вызывает не только сегментарные расстройства чувствительности и движений, но и проводниковые расстройства чувствительности, а в тяжелых случаях – пирамидную недостаточность и нарушение функций тазовых органов, что соответствует понятию миелопатии шейного уровня.
Ультразвуковое исследование церебрального кровотока.
Первичная оценка состояния артерий шеи осуществляется при помощи линейного датчика ультразвукового сканера: после исключения аномалий развития брахиоцефальных артерий регистрируются параметры скорости и резистивности потоков. Затем проводится допплерометрическое исследование кровотока в церебральных артериях транстемпоральным и субокципитальным доступом по стандартной методике. Лоцируют средние (СМА), передние (ПМА), задние (ЗМА), позвоночные (ПА) артерии с обеих сторон и основную артерию (ОА). С помощью компрессионных проб оцениваются функции соединительных артерий. Далее оценивают скорости кровотока в церебральных венозных стволах: вены Розенталя, Галена, средние мозговые; прямой и кавернозный синусы.
При оценке ЛСК в лоцируемых артериях принимаются во внимание симметричность (равенство) ЛСК в парных сосудах, а также соответствие ЛСК возрастным нормативам и соблюдение пропорций между ЛСК в экстра- и интракраниальных артериях.
Следующим этапом проводят исследование ПА в третьем сегменте после троекратного повторения поворотов головы на максимальный угол из стороны в сторону (маятниковая проба – МП). При этом регистрируют допплерограмму, соответствующую третьему сердечному циклу в стандартной позиции после завершения движений. Повороты головы в положении сгибания дают возможность оценить влияние на ПА на верхнешейном уровне, в нейтральном положении – в межлестничном промежутке, а наклоны головы вперед-назад – на среднешейном уровне. Перед допплерографическими тестами проводят измерение артериального давления электронным тонометром.
Важную роль в исследовании траектории и внутрипросветного содержимого ПА играет ультразвуковое ангиосканирование, которое позволяет обнаружить стенозирование просвета (атеросклеротическая бляшка, тромб, фибромускулярная дисплазия), патологические извитости, расслоение стенки артерии. Принципиальное значение имеет выявление локального гемодинамического перепада скорости потока в артерии.
К предрасполагающим факторам диссекции относят травмы шеи и инфекции, однако, по-видимому, в развитии данной патологии имеет значение и локальное нарушение свойств стенки сосуда. При уточнении обстоятельств возникновения головокружения важной может оказаться информация не только о воздействиях на шейно-затылочную область (пульсационные приемы мануальной терапии), но и о длительном пребывании пациента в положении с фиксированной шеей, как при стоматологических или офтальмологических пособиях.
Допплерографически расслоение стенки шейной артерии проявляется паттерном стенотического кровотока в зоне интереса, что обусловлено сужением просвета артерии на уровне патологии: повышение ЛСК, расширение спектра за счет высоких частот, перепад параметров периферического сопротивления между пре- и постстенотическим сегментами. Иногда может инсонироваться «двойной» спектр за счет наложения звука потока в основном русле и в канале гематомы. При ангиосканировании в зоне диссекции удается визуализировать утолщение артериальной стенки с широким анэхогенным слоем и сужение просвета артерии при отсутствии внутрипросветных образований. При неблагоприятном течении процесса в зоне сужения может развиваться тромбоз.
Ангиосканирование позволяет также оценить диаметр и форму просвета внутренних яремных вен, скорости кровотока в яремных и позвоночных венах. Превышение нормативных показателей может свидетельствовать о затруднении венозного оттока из полости черепа, что часто коррелирует с наличием гидропса лабиринта.
Нейровизуализационные методики
МРТ или МСКТ головного показана пациенту при выявлении центрального типа поражения вестибулярного анализатора. МРТ в стандартных магнитных последовательностях (Т1, Т2, FLAER) позволяет выявить инфарктные и постгеморрагические очаги в веществе головного мозга, признаки лейкоареоза и гидроцефалии, объемные образования, в т.ч. новообразования мостомозжечкового угла.
Магнитнорезонансная ангиография (МРА) в первую (артериальную) фазу позволяет выявить аномалии строения артерий (аневризмы, артерио-венозные мальформации), а также значимые стенозы интракраниальных артерий. Во вторую (венозную) фазу доступны оценке аномалии строения вен и синусов твердой мозговой оболочки.
МСКТ сосудов головного мозга – исследование, обладающее большей чувствительностью чем МРА, осуществляется при болюсном введении внутривенного контраста. Данная методика также позволяет оценивать отдельно артерии и вены головного мозга.
В некоторых случаях большую диагностическую пользу приносит трехмерная реконструкция артериального и венозного русла, которую позволяют произвести современные томографические аппараты.
Для идентификации нейроваскулярного конфликта VIII черепного нерва и артерий ВБС применяются специальные МР-программы (как правило, на высокотесловых установках – 3Т) 3D-SPGR и 3D-FIESTA.
Список сокращений
- ЗМА – задняя мозговая артерия
- МП – маятниковая проба
- МРА – магнитно-резонансная ангиография;
- МРТ – магнитно-резонансная томография
- МСКТ – мультиспиральная компьютерная томография
- ОА – основная артерия
- ПА – позвоночная артерия
- ПДС – позвоночный двигательный сегмент
- ПМА – передняя мозговая артерия
- СМА – средняя мозговая артерия
Проявления синдрома позвоночной артерии
Таким образом, основными симптомами синдрома позвоночной артерии являются:
- головные боли, в основном сконцентрированные в области затылка и лба;
- боли в шее, возникающие и усиливающиеся при движениях головой или при продолжительном сохранении определенного положения;
- головокружения, способные сопровождаться нарушениями равновесия, координации движений;
- нарушения слуха, зрения;
- ишемические атаки с возникновением речевых, чувствительных, двигательных и других расстройств.
Какие признаки синдрома позвоночной артерии будут выражены сильнее, какие слабее, зависит от формы СПА. Также дополнительно могут присутствовать симптомы сопутствующих заболеваний, что усложняет диагностику.
Причины заболевания
Как уже упоминалось выше, к экстравазальной компрессии правой, левой или одновременно двух позвоночных артерий может привести образовавшаяся межпозвонковая грыжа. В свою очередь грыжа может возникать из-за развившегося остеохондроза, физических перегрузок. Другими провоцирующими факторами могут стать:
- доброкачественные или злокачественные опухоли в области шеи;
- неправильное, аномальное строение позвоночника, его искривление (врожденное, приобретенное, травматическое).
Диагностика
Диагностика СПА осуществляется неврологом. Специалисту нужно суметь выделить основные жалобы пациента и сопоставить их с особенностями каждой формы течения заболевания. В случае соответствия имеющихся симптомов клинической форме СПА важно диагностировать причины его развития, т. е. обнаружить какие патологии сосудов или позвоночника привели к нарушению кровотока по позвоночным артериям.
С этой целью врач изначально проводит тщательный осмотр и неврологические тесты, которые позволяют заподозрить, что могло спровоцировать СПА. Для подтверждения догадок, получения более точной информации и обнаружения возможных сопутствующих заболеваний пациенту назначаются:
- рентген или КТ шейного отдела позвоночника;
- МРТ шейного отдела позвоночника;
- УЗИ сосудов шеи с допплерографией;
- стабилометрия;
- общий и биохимический анализ крови;
- аудиометрия и др.
В нашей клинике вы также можете узнать более подробно о составе своего тела и состоянии сосудистой системы, которая участвует в кровоснабжении внутренних органов, скелетно- мышечной мускулатуры, головного мозга.. Наши опытные доктора подробно разъяснят Вам полученные данные. Биоимпендансометрия высчитывает соотношение жира, мышечной , костной и скелетной массы, общей жидкости в организме, скорости основного обмена. От состояния мышечной массы зависит интенсивность рекомендуемой физической нагрузки. Обменные процессы в свою очередь влияют на способность организма восстанавливаться. По показателям активной клеточной массы можно судить об уровне физической активности и сбалансированности питания. Это простое и быстрое в проведении исследование помогает нам увидеть нарушения в эндокринной системе и принять необходимые меры. Помимо этого нам также очень важно знать состояние сосудов для профилактики таких заболеваний как инфаркты, гипертоническая болезнь, сердечная недостаточность, сахарный диабет и многое другое. Ангиоскан позволяет определить такие важные показатели как биологический возраст сосудов, их жесткость, индекс стресса (что говорит о сердечном ритме), насыщение крови кислородом. Такой скрининг будет полезен мужчинам и женщинам после 30, спортсменам, тем, кто проходит длительное и тяжелое лечение, а также всем, кто следит за своим здоровьем.
Нередко для правильной диагностики синдрома позвоночной артерии и причин его развития требуются консультации других узких специалистов, включая кардиологов, ЛОРов, офтальмологов и т. д.
Сегодня часто СПА диагностируется ложно, что связано с недостаточной полнотой проведенного обследования.
Как лечить?
Лечение экстравазальной компрессии обеих позвоночных артерий в первую очередь заключается в том, чтобы устранить главный фактор ее возникновения. То есть лечение компрессии идет параллельно и одновременно с лечением межпозвонковой грыжи диска, опухоли, компрессионного перелома и так далее.
Лечение может быть медикаментозным. Часто пациентам назначают обезболивающие, противовоспалительные средства, чтобы облегчить боль, восстановить нормальное самочувствие. Также могут назначаться препараты, направленные на восстановление кровотока, снабжения крови кислородом. Все лекарства должны назначаться только лечащим врачом. Очень важны дозировка и кратность применения. Самолечение может только навредить и ухудшить ситуацию.
Лечение компрессии может проходить и в других направлениях:
- физиотерапия;
- массаж и мануальная терапия;
- лечебная физкультура и специальная гимнастика.
Когда все перечисленные способы лечения долгое время не дают эффекта, врач рассматривает возможность и целесообразность проведения операции. Хирурги, выполнив небольшие надрезы, могут удалять диски, опухоли, которые как раз и сдавливают артерии. Лечением компрессии должны заниматься врачи нескольких специализаций: хирурги, терапевты, неврологи, онкологи и другие. Специалистов в этих и других направлениях вы найдете в клинике «Энерго». Наш коллектив состоит из опытных профессионалов, которые в своей практике сталкивались с разными случаями компрессии позвоночной артерии и имеют положительный опыт по ее устранению.
Лечение синдрома позвоночной артерии
После подтверждения наличия СПА и определения причин его развития для каждого пациента индивидуально разрабатывается схема лечения с учетом варианта течения заболевания. Основными целями терапии являются улучшение кровотока по позвоночным артериям и устранение предрасполагающих к его ухудшению факторов.
В большинстве случаев лечение синдрома позвоночной артерии осуществляется в домашних условиях. Только при частых ишемических атаках больным рекомендуется госпитализация, так как в подобных случаях существует высокий риск инсульта.
Пациентам назначаются:
- медикаментозная терапия;
- мануальная терапия;
- физиотерапия;
- ЛФК.
Иногда для эффективного устранения сдавливающих позвоночные артерии факторов требуется проведение хирургического вмешательства. Но современные методы лечения в большинстве случаев позволяют добиться стойкой ремиссии заболевания, устранения всех его проявлений и нормализации качества жизни пациента. Но это возможно только при своевременной диагностике причин развития СПА и грамотного воздействия на них с соблюдением всех полученных от врача рекомендаций.
Медикаментозная терапия
Больным назначается целый комплекс препаратов, способствующих нормализации кровотока в вертебробазилярном бассейне.
- препараты, улучшающие кровоток;
- НПВС;
- производные пурина;
- α-адреноблокаторы;
- антагонисты кальция;
- холинергические средства;
- нейропротекторы;
- кардиологические препараты;
- миорелаксанты;
- спазмолитики;
- антимигренозные средства;
- витамины.
Также обязательно назначается лечение атеросклероза, тромбоза, остеохондроза и других обнаруженных сопутствующих заболеваний.
Мануальная терапия
Мануальная терапия весьма эффективна при лечении СПА. С помощью специальных мягких техник, растяжения мышц шеи и восстановления правильного положения позвонков удается в ряде случаев полностью устранить причины сдавливания позвоночных артерий и нормализовать кровоток в них.
Использование метода Гриценко при борьбе с проявлениями стеноза позвоночных артерий позволяет также нормализовать мышечный тонус и добиться эффективного восстановления межпозвонковых дисков, а также активизировать естественные процессы восстановления организма.
С помощью специальных приемов устраняется компрессия спинномозговых корешков и нервных волокон, что быстро приводит к устранению болей и неврологических нарушений в виде расстройств чувствительности, подвижности и т. д. При этом метод практически полностью лишен противопоказаний и риска развития побочных эффектов. Поэтому он может использоваться для лечения пациентов даже из таких особых категорий, как беременные женщины и пожилые люди.
Физиотерапия
Физиотерапевтическое лечение также широко назначается при СПА. Оно используется для нормализации тонуса сосудов, активизации кровообращения и обмена веществ, а также оказывает положительное влияние на центральную нервную систему.
При синдроме позвоночной артерии показаны следующие физиотерапевтические процедуры:
- магнитотерапия;
- электрофорез;
- УВЧ;
- ультрафонофорез;
- диадинамотерапия.
ЛФК
Индивидуально подобранный комплекс упражнений поможет нормализовать кровоток, а также снять мышечные спазмы и укрепить ослабленные мышцы шеи. Но самостоятельно подбирать комплекс лечебной физкультуры ни в коем случае нельзя, поскольку при определенных особенностях стеноза позвоночных артерий выполнение ряда движений головой может привести к резкому дефициту крови в головном мозге. Все рекомендованные специалистом упражнения должны выполняться плавно, без резких движений и большой амплитудой.
Таким образом, развитие синдрома позвоночной артерии должно расцениваться в качестве важного сигнала организма, кричащем о возникновении в его работе серьезных нарушений. Поэтому при появлении симптомов СПА необходимо как можно скорее записаться на консультацию к неврологу и пройти комплексное обследование с целью обнаружения причин его развития. Это поможет вовремя обнаружить возникшие заболевания и провести соответствующее ситуации лечение, что не допустит прогрессирования имеющихся патологий и возникновения грозных осложнений синдрома позвоночной артерии в виде инсульта и смерти.
5 3 голоса
Рейтинг статьи
Меры профилактики
К сожалению, данный диагноз ставится довольно часто не только пожилым лицам, но также и молодым людям. Для того, чтобы предотвратить появление данной болезни, следует проводить определенные меры профилактики, позволяющие не давать болезни прогрессировать.
Среди этих манипуляций следует выделить такие методики:
- лечебная физкультура, позволяющая укрепить мышечный корсет,
- специальные упражнения для снятия тонуса мышц,
- стимулирующий кровоток массаж.
Комплексные действия пойдут на пользу не только лицам из категории риска, но также тем, кто страдает остеохондрозом и грыжами.
Если человек склонен к развитию данной патологии, он ставится на учет в медицинском учреждении. Это подразумевает прохождение систематического осмотра. На выбор специалиста может быть включена также диагностика сосудов головного мозга. Нередко больному рекомендуется профилактический прием фармацевтических средств.