Записаться
+7
Аортальный порок сердца – это поражение клапана, охватывающее или не охватывающее восходящую часть аорты. Аортальный стеноз характеризуется сужением просвета аорты, за счет которого кровоток затрудняется. При такой патологии функции клапана нарушаются, возникают осложнения, такие как тромбоэмболия, хроническая сердечная недостаточность, инсульты, сбои сердечного ритма.
Причины развития аортального стеноза
Заболевание бывает врожденным и приобретенным. Врожденная форма чаще всего дает о себе знать до тридцатилетнего возраста. Приобретенный стеноз часто становится последствием ревматизма и проявляется в более взрослом возрасте. Также к причинам развития стеноза относятся:
- Инфекционная форма эндокардита.
- Ревматизм.
- Миокардит.
- Атеросклероз.
- Аневризма аорты.
- Синдром Морфана и другие системные болезни соединительной ткани.
- Пороки сердца, возникшие после травм.
- Опухоли в области сердца.
Записаться на прием к специалисту без очередей, в удобное время
Записаться
+7
Приобретенные пороки сердца
Они развиваются в течение жизни по таким причинам:
- ревматизм ー поражение соединительной ткани собственными антителами, которые вырабатываются к стрептококкам (развивается у некоторых детей после перенесенной скарлатины или стрептококкового тонзиллита);
- бактериальный эндокардит ー воспаление внутренней оболочки сердца, приводит к изменениям клапанов;
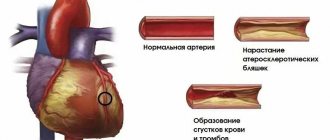
- атеросклероз ー отложение холестериновых бляшек в стенках сосудов;
- дегенеративное изменение клапанов ー характерно для людей пожилого возраста, обусловлено изнашиванием тканей;
- поражение аорты, клапанного аппарата при сифилисе и аутоиммунных заболеваниях.
Особенности заболевания
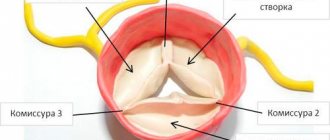
Сам по себе аортальный стеноз встречается в 2% всех случаев приобретенных пороков, в сочетании с недостаточностью клапана нарушение может встречаться почти в 23% случаев. Если створки клапана воспалены, ткани утолщаются и уплотняются, за счет чего со временем наступает сужение клапанного отверстия. Также створки могут кальцинироваться, срастаться по комиссурам, сильно сужая полезную площадь отверстия.
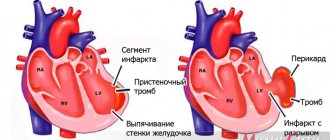
В нормальном состоянии полезная площадь отверстия клапана составляет от 2,5 до 3,5 квадратных сантиметров. Если отверстие уменьшается примерно до 0,8-1 см кв., начинаются гемодинамические нарушения. Критический показатель площади просвета – 0,5-0,7 см кв. Левый желудочек должен постоянно поддерживать систолическое давление в пределах 200-250 мм рт. столба. В первое время при сужении просвета клапана левый желудочек компенсирует патологию, прилагая максимум усилий, и человек чувствует себя нормально. Со временем в полости начинает скапливаться кровь, волокна миокарда растягиваются, желудочек начинает сокращаться активнее, сердечная мышца «устает» и слабеет. Миокард левого желудочка становится гипертрофированным, развивается коронарная недостаточность, мышца не получает нужного питания. У пациентов, страдающих стенозом аортального клапана, высок риск внезапной смерти.
Недостаточность аортального клапана – частый спутник стеноза. Чрезмерное давление в левом желудочке провоцирует возрастание давления в левом предсердии, а после – в сосудах малого круга кровообращения. Изменения затрагивают в первую очередь соединительную ткань клапана. По мере нарастания воспаления створки клапана деформируются, их края утолщаются, могут подворачиваться, провисать. В результате створки не могут смыкаться герметично, кровь возвращается в сердце. Если воспалительный процесс прекращен, деформация клапана может продолжаться, например, из-за образования рубцовой ткани.
Введение
Многие исследователи склеродегенеративного аортального порока, согласно своим представлениям о его патофизиологии, дают разное определение заболеванию: «синильный аортальный стеноз», «менкеберговский порок», «кальцинированный стеноз аортального клапана склеродегенеративного генеза», «дегенеративный порок», «возрастная инволюционно-кальциевая дегенерация аортального клапана». Эти названия отнюдь не противоречат друг другу, а скорее являются взаимодополняющими, однако мы, согласно последним данным литературы [9, 11, 13, 16, 18, 22], такую нозологическую форму аортального порока сердца будем называть склеродегенеративной.
Как особая форма аортального порока сердца у пожилых пациентов она встречается довольно часто и к 70 годам является основной [4, 8, 9, 13, 16].
За последние годы существенно изменилась структура заболеваний клапанов сердца и на первое место по распространенности вышли склеродегенеративные поражения клапанного аппарата аорты. В основе изменения структуры клапанных поражений сердца лежит увеличение продолжительности жизни населения, уменьшение заболеваемости ревматизмом [2, 13, 18].
Согласно определению исследователей данной проблемы [8, 10, 12, 13, 16, 20], аортальный порок сердца склеродегенеративной этиологии может диагностироваться у пациентов возрастной группы 65 лет и старше, не страдавших ревматизмом, врожденным аортальным пороком сердца, первичным инфекционным эндокардитом.
Склеродегенеративный порок аортального клапана довольно распространенное заболевание. В индустриально развитых странах поражение аортального клапана занимает третье место, уступая лишь ишемической болезни сердца и артериальной гипертензии [9].
Пациенты старшей возрастной группы нередко страдают атеросклеротическим поражением коронарного русла, требующим выполнения реваскуляризации миокарда. Вместе с этим старение популяции увеличивает риск развития аортального порока сердца склеродегенеративного генеза в сочетании с атеросклеротическим поражением коронарного русла. Сочетание аортального порока сердца с поражением коронарного русла у данной категории больных давно перестало быть эксклюзивом.
Известно, что реваскуляризация миокарда в старшей возрастной группе при коррекции порока аортального клапана может потребоваться 45% больных и даже более [3, 6, 7]. Частота стенотического поражения коронарного русла в группе больных со склеродегенеративным поражением аортального клапана варьирует от 35 до 65% [3, 6, 7, 12, 13, 24].
Госпитальная летальность при вмешательстве на аортальном клапане и коронарном русле остается довольно высокой и составляет от 5 до 11% [1, 3, 6, 7, 17].
Учитывая изложенное выше, мы представляем собственный опыт хирургического лечения пациентов с аортальным пороком склеродегенеративного генеза и ишемической болезнью сердца, выявленные особенности послеоперационного периода.
Материал и методы
В исследование были включены пациенты возрастной группы 65 лет и старше, не страдавшие, по данным анамнеза (и интраоперационной находки), врожденным пороком сердца, ревматизмом, первичным инфекционным эндокардитом, имевшие атеросклеротическое поражение коронарного русла, диктующего необходимость выполнения реваскуляризации миокарда.
В Российском научном центре хирургии им. акад. Б.В. Петровского, за период с 1994 по 2009 г. по поводу аортального порока сердца склеродегенеративного генеза в сочетании с ишемической болезнью сердца оперированы 54 пациента в возрасте от 65 до 88 лет (средний возраст 68,4±5,9 года).
Всего за данный период по поводу аортального порока сердца склеродегенеративного генеза оперированы 89 больных, из которых 34 (38,2%) не потребовалось выполнения коронарного шунтирования, так как атеросклеротического поражения коронарного русла диагностировано не было или имелись гемодинамически незначимые стенозы (менее 60% диаметра сосуда).
Состояние большинства пациентов (88,9%) относилось к IV функциональному классу (ФК) по NYHA. Преобладали мужчины — 47 (87%). Острый инфаркт миокарда ранее перенесли 2 (3,7%) больных. Средняя фракция выброса левого желудочка составила 51,8±9,3%. Средний систолический градиент между левым желудочком и аортой составил 56,3±27,8 мм рт.ст.
Клинические проявления ИБС наблюдались у 45 (83,3%) пациентов. Крайняя степень кальциноза аортального клапана (III степень по классификации НЦ ССХ им. А.Н. Бакулева, IV степень — по Б.А. Константинову) отмечена в 48 (88,9%) наблюдениях.
Сопутствующие заболевания представлены в таблице.
Наиболее часто пациенты страдали артериальной гипертензией, хроническими обструктивными заболеваниями легких, мультифокальным атеросклерозом и варикозной болезнью вен нижних конечностей.
По данным предоперационного обследования, обызвествление восходящего отдела аорты диагностировано у 18 (33,3%) больных.
Фибрилляция предсердий при поступлении зафиксирована у 5 (9,3%) пациентов, одному из них ранее имплантирован постоянный электрокардиостимулятор.
Все оперативные вмешательства выполняли из продольной срединной стернотомии в режиме умеренной гипотермии (от 28 до 32 °С). Использовали кардиоплегические растворы Святого Томаса, Консол, Кустодиол.
Протезирование аортального клапана в сочетании с коронарным шунтированием выполнено 50 пациентам. По поводу органического порока митрального клапана (миксоматозная дегенерация створок), а также распространенного кальциноза с органическим поражением митрального клапана протезирование митрального и аортального клапанов произведено 3 больным. Протезирование восходящего отдела аорты по методике Бенталла-Де Боно с коронарным шунтированием выполнено одному пациенту. В одном наблюдении в связи с гемодинамически выраженным стенозом сонной артерии протезирование аортального клапана с коронарным шунтированием было дополнено каротидной эндартерэктомией из левой общей сонной артерии. Пластика корня аорты заплатой из ксеноперикарда по методике Никса произведена 1 больному и в 3 наблюдениях она выполнена с целью ушивания аортотомного разреза после декальцинации окружающих тканей вследствие их ригидности.
Суммарно в 54 наблюдениях было сформировано 106 дистальных анастомозов с коронарным руслом, таким образом, индекс реваскуляризации миокарда составил 1,9. В 19 (35,2%) наблюдениях была шунтирована одна коронарная артерия, в 22 (40,7%) — две, в 9 (16,7%) — три, в 4 (7,4%) наблюдениях — четыре. Левую внутреннюю грудную артерию использовали в 72,2% наблюдений. Причинами отказа от ее использования были значимое стенотическое поражение левой подключичной артерии, а также неудовлетворительный кровоток по артерии после ее выделения. Проксимальные анастомозы (n=36) на пережатой аорте выполнены в 25 (69,4%) наблюдениях, при боковом отжатии аорты — в 11 (30,6%).
В позицию аортального клапана в 37 (68,5%) наблюдениях имплантированы механические протезы, в 17 (31,5%) — биологические.
Средняя длительность искусственного кровообращения составила 104,3±33,1 мин (56-224 мин), аноксии миокарда — 80,4±22,1 мин (49-173 мин), искусственной вентиляции легких — 12,4±7,3 ч (от 7,5 до 46 ч).
Результаты и обсуждение
Нелетальные осложнения (сердечная недостаточность) отмечены в 11 (20,3%) наблюдениях. Нарушения ритма и проводимости регистрировались у 10 (18,5%) больных: пароксизмы мерцания — трепетания предсердий — у 6, преходящая атриовентрикулярная блокада, требующая проведения временной электрокардиостимуляции, — у 4. В 4 наблюдениях ритм восстановлен медикаментозно, в 2 выполнена кардиоверсия. В последующем одному пациенту была имплантирована постоянная электрокардиостимулирующая система в связи с развившимся синдромом слабости синусового узла.
Дыхательная недостаточность, требующая продленной искусственной вентиляции легких или (и) сеансов рекрутирующего маневра «открытия легких» с последующими сеансами неинвазивной масочной вентиляции, отмечалась в 10 (18,5%) наблюдениях. Почечная недостаточность имела место у 4 (7,4%) больных. В одном наблюдении выполнили 3 сеанса ультрагемодиафильтрации с полным восстановлением функции почек.
Что касается осложнений со стороны центральной нервной системы, то неврологическая дисфункция отмечена в 5 (9,2%) наблюдениях: в 1 — динамическое нарушение мозгового кровообращения с полным регрессом неврологической симптоматики еще на госпитальном этапе и отсутствием патологических изменений по данным компьютерной томографии головного мозга, в 4 (7,4%) — признаки энцефалопатии (кратковременного психомоторного возбуждения или заторможенности), что потребовало проведения курса соответствующей комплексной терапии.
Необходимо отметить, что из 25 наблюдений, в которых формировали дистальные анастомозы на пережатой аорте, неврологическая дисфункция имела место у 2 (8%), в группе из 11 пациентов после бокового отжатия аорты — у 3 (27,3%).
Нагноение мягких тканей наблюдали у 3 (5,6%) больных, кровотечение, потребовавшее рестернотомии, — у 1 больного.
Госпитальная летальность составила 3,7% (2 больных). В одном наблюдении после протезирования аортального и митрального клапанов и шунтирования двух артерий в ближайшем послеоперационном периоде развились сложные нарушения проводимости и ритма, что привело к развитию фибрилляции, неэффективной гемодинамике, послуживших причиной смерти. В другом наблюдении после протезирования аортального клапана и шунтирования двух артерий причиной летального исхода послужила нарастающая сердечно-сосудистая недостаточность.
Приобретенные клапанные пороки сердца во всем мире являются основной причиной инвалидности и преждевременной смерти пациентов [2, 9, 13, 16]. Актуальность проблемы склеродегенеративного аортального стеноза обусловлена старением населения, высоким уровнем распространенности этого заболевания у пожилых, ухудшением качества жизни, неблагоприятным прогнозом и высокой смертностью больных, если не выполняется хирургическое вмешательство [18]. Распространенность аортального стеноза составляет 3-7%, среди пациентов 80 лет и старше частота его возрастает до 15-20% [8, 9, 12, 16, 22]. В настоящее время в развитых странах склеродегенеративный аортальный порок сердца является наиболее частым заболеванием клапанов сердца и среди всех сердечно-сосудистых заболеваний занимает третье место после артериальной гипертензии и ишемической болезни сердца [11, 14, 16]. Склеродегенеративный аортальный стеноз независимо от степени тяжести приводит к повышенному риску возникновения инфаркта миокарда, нарушения мозгового кровообращения, сердечной недостаточности и внезапной смерти [4, 8, 9].
История изучения склеродегенеративного поражения аортального клапана берет начало с 1904 г., когда J. Monckeberg [19] описал 2 наблюдения стеноза устья аорты со значительным обызвествлением клапанов. Долгое время считалось, что кальцинированный аортальный стеноз у пожилых — это результат неспецифического, связанного с возрастом дегенеративного процесса, развивающегося в результате «возрастного изнашивания» створок клапана с пассивным отложением на них кальция. Эта гипотеза в последнее десятилетие претерпела существенные изменения. В настоящее время получены эпидемиологические и экспериментальные данные о том, что развитие склеродегенеративного аортального стеноза является результатом активного клеточного биологического процесса, при котором в створках клапана происходит накопление липопротеинов, определяются признаки активного воспалительного процесса, нейрогормональная активация и дисфункция эндотелия. Активный процесс кальцификации приводит к формированию в дальнейшем в створках клапана зрелой костной ткани [8, 9, 18, 20, 21].
Склеродегенеративный аортальный стеноз — результат генетически детерминированного иммуноопосредованного воспалительного процесса в створках аортального клапана, приводящего, как правило, после 60 лет к патологическому фиброзированию и/или эктопической оссификации створок, при которых уплотнение и кальциевое утяжеление створок обусловливают возникновение обструкции выносящего тракта без первичного формирования комиссуральных сращений [8, 9, 20, 21].
Не следует забывать, что при аортальном стенозе развивается значительная гипертрофия миокарда левого желудочка. В этом контексте работы последних лет заставили по-новому оценить роль дисметаболических процессов в сердечной мышце [8, 9]. Кислород в кардиомиоците последовательно используется в двух процессах — β-окислении жирных кислот и двухэтапном гликолизе. Кислорода в условиях гипертрофии оказывается недостаточно для проведения заключительных этапов гликолиза: тормозится окислительное декарбоксилирование пировиноградной кислоты, что вдвое снижает синтез АТФ и провоцирует повышенное образование повреждающих мембрану протонов. После присоединения ишемии миокарда, являющейся непременным спутником рассматриваемого заболевания, наблюдается переориентирование энергетического метаболизма в кардиомиоцитах с гликолиза на β-окисление липидов, неизбежно приводящее к развитию внутриклеточного лактацидоза. Этот процесс оказывается ключевым в развитии сердечной недостаточности при гемодинамически значимом аортальном стенозе, особенно в сочетании с поражением коронарного русла [8, 9, 12, 13, 15]. Именно поэтому состояние большинства наблюдавшихся нами пациентов относилось к IV ФК по NYHA.
Преобладание IV ФК по NYHA в наших наблюдениях объясняется пожилым возрастом пациентов, а также сопутствующими заболеваниями, среди которых главенствующую роль играют артериальная гипертензия, хронические обструктивные заболевания легких, атеросклеротическое поражение различных сосудистых бассейнов.
Существует сходство между атеросклерозом сосудов и склеродегенеративным аортальным стенозом: общие клинические факторы риска (возраст, артериальная гипертензия, курение, гиперлипидемия и др.) [8, 9, 16, 20-22], а также морфологические особенности (инфильтрация макрофагами и лимфоцитами, отложение липопротеинов, очаги кальцификации). До сих пор нередки случаи формулировки диагноза как «атеросклеротический стеноз устья аорты», однако вопрос о том, является ли развитие склеродегенеративного аортального стеноза у пожилых больных признаком атеросклеротического процесса, остается спорным.
Следует отметить, что в отличие от атеросклероза убедительных доказательств причинно-следственной связи между клиническими факторами и кальцинирующей болезнью аортального клапана в настоящее время нет. Было показано, что связь между аортальным склерозом и возрастом нелинейная, с четким увеличением распространенности заболевания у мужчин в возрасте около 65 лет и у женщин в возрасте около 75 лет [8, 20-22]. Кроме того, склеродегенеративный аортальный стеноз развивается далеко не у всех пожилых людей, при этом у половины населения старше 80 лет отсутствуют характерные изменения аортального клапана [8, 18, 20].
Связь факторов риска сердечно-сосудистых заболеваний с аортальным стенозом отчасти объясняется наличием у больных с аортальным стенозом сопутствующей ишемической болезни сердца [1, 3, 6, 7, 12, 13, 15, 20]. Убедительным доказательством того, что атеросклероз и склеродегенеративный аортальный стеноз разные заболевания, является несоответствие между тяжестью поражения аортального клапана и изменениями венечных артерий — лишь около 40% пациентов с аортальный стенозом имеют выраженную ишемическую болезнь сердца, и наоборот, у большинства пациентов с тяжелой ишемической болезнью никогда не развивается аортальный стеноз [13].
По мнению некоторых исследователей, распространенность ишемической болезни сердца у пациентов с аортальным стенозом и типичной стенокардией составляет от 40 до 50%, при наличии атипичной загрудинной боли — 25%, при отсутствии загрудинных болей — 20% [3, 6, 7, 18]. Даже у больных моложе 40 лет с аортальным стенозом, без загрудинных болей и без факторов риска ишемической болезни сердца коронарный атеросклероз выявляется в 3-5% наблюдений, не говоря уже о пациентах старше 65 лет со склеродегенеративным пороком аортального клапана [14].
Известно, что стенокардия не всегда может быть показателем поражения коронарного русла при наличии аортального стеноза. Лишь около половины таких пациентов с классической клинической картиной стенокардии имеют значимое поражение коронарных артерий. У большинства больных ишемия миокарда обусловлена перегрузкой левого желудочка, которая объясняется повышенным напряжением его стенки, гипертрофией и изменением микроциркуляции в субэндотелиальных слоях миокарда левого желудочка. В то же время у 14% пациентов с аортальным стенозом обнаруживается поражение ствола левой коронарной артерии или трехсосудистое поражение без стенокардии [15]. В нашем исследовании поражение ствола левой коронарной артерии или трехсосудистое поражение без стенокардии встречалось редко — в 5,6% наблюдений.
Естественное течение аортального стеноза у пожилых больных характеризуется довольно длительным латентным периодом. Клиническая картина заболевания проявляется на стадии выраженного поражения аортального клапана. При аортальном стенозе затрудняется ток крови из левого желудочка в аорту, вследствие чего значительно увеличивается градиент систолического давления между левым желудочком и аортой. Обычно он не превышает 30 мм рт.ст., но может достигать 100 мм рт.ст. и более [4, 7, 12, 13, 18, 20]. Вследствие возрастания постнагрузки левого желудочка развивается его гипертрофия, которая зависит от степени сужения аортального отверстия. Так, если в норме площадь аортального отверстия составляет около 3 см, то ее уменьшение вдвое вызывает уже выраженное нарушение гемодинамики. Особенно тяжелые нарушения возникают при уменьшении площади отверстия до 0,5 см2. Конечное диастолическое давление может оставаться нормальным или повышаться вследствие нарушения расслабления левого желудочка, что связывают с его выраженной гипертрофией. Благодаря большим компенсаторным возможностям гипертрофированного левого желудочка сердечный выброс долго остается нормальным, хотя при нагрузке он увеличивается в меньшей степени, чем у здоровых лиц [3, 4, 7, 13].
Клиническими проявлениями заболевания, помимо стенокардии, служат признаки сердечной недостаточности и/или нередко синкопальные состояния. Это сигнализирует о том, что течение порока вступает в критический период, так как после проявления указанных симптомов средняя продолжительность жизни составляет 2-3 года. Примерно у трети пациентов, не имеющих клинических проявлений, наступает внезапная смерть [4, 7, 8, 13, 16].
Частота стенотического поражения коронарных артерий у пациентов со склеродегенеративным пороком аортального клапана варьирует в зависимости от возраста. Значимое поражение коронарных артерий (60% и более диаметра сосуда) отмечается у 30-50% пациентов, средний возраст которых составляет 60-70 лет. Такое поражение регистрируется уже более чем у 50% больных в возрасте до 75 лет и у 41-65% больных старше 75 лет [3, 7, 15]. По нашим данным, значимое поражение коронарного русла при аортальном пороке склеродегенеративного генеза отмечено в 60,7% наблюдений.
Статистические данные свидетельствуют о том, что недостаточность аортального клапана реже сочетается с ишемической болезнью сердца, особенно по сравнению с аортальным стенозом. Среди пациентов, которым выполняли протезирование аортального клапана, процент больных с аортальной недостаточностью относительно невелик (не превышает 10-25% общего числа больных с аортальными пороками и ишемической болезнью сердца) [3, 7].
Основной особенностью недостаточности аортального клапана, по сути определяющей всю патофизиологию этого заболевания, является увеличение объемной нагрузки на левый желудочек с последующей его дилатацией. Увеличение полости левого желудочка, как правило, не происходит внезапно. Исключение составляют пациенты с острой аортальной недостаточностью, у которых имеется выраженная симптоматика, связанная с внезапным подъемом конечного диастолического давления в левом желудочке и снижением эффективного сердечного выброса в периферическую сосудистую сеть. В то же время нельзя забывать, что ишемическая дисфункция левого желудочка также может приводить к увеличению его размеров [3, 4, 11].
Заболевание у пациентов с аортальным пороком сердца, в том числе склеродегенеративного генеза, и ишемической болезнью сердца может протекать по одному из следующих трех сценариев [3]:
— аортальный порок может быть асимптомным и обнаруживаться случайно во время обследования по поводу симптоматичной ишемической болезни сердца;
— без какой-либо симптоматики, при этом наличие шума над аортой, выявленное при рутинном медицинском осмотре, побуждает к дополнительному обследованию и диагностике ишемической болезни сердца;
— заболевание может выявляться относительно поздно, когда естественное течение порока аортального клапана приводит к сердечной недостаточности из-за перегрузки левого желудочка (давлением или объемом) и/или ишемического повреждения.
Наличие длительного латентного периода, как уже говорилось выше, в течение которого постепенно нарастает выраженность гемодинамической обструкции выходного тракта левого желудочка, затрудняет диагностику этого заболевания на ранних стадиях. Так, на амбулаторном этапе диагноз кальцинированного стеноза аортального клапана дегенеративного генеза ставят лишь каждому третьему больному со стенозом. Сложность диагностики обусловлена также низкой специфичностью симптомов и их стертым характером у пожилых людей. Кроме того, наличие других ассоциированных состояний, таких как ишемическая болезнь сердца, хроническая сердечная недостаточность, артериальная гипертензия, и их распространенность у людей пожилого возраста затрудняют правильную трактовку данных эхокардиографии [9].
Общая госпитальная летальность при хирургическом лечении сочетанного поражения аортального клапана и коронарного русла колеблется от 4,3-5,7% [14, 23] до 11-10,6% [6, 7]. Даже баллонная коронарная ангиопластика со стентированием с последующим протезированием аортального клапана не позволяет достичь показателя госпитальной летальности ниже 8,3-7,8% [3, 7]. В нашем исследовании летальность составила 3,7%.
Так как группа наблюдавшихся нами пациентов подпадает под определение Всемирной организации здравоохранения «пожилого и старческого» возраста (65 лет и старше), имеются особенности, которые необходимо учитывать во время лечения [5]: наличие сопутствующих заболеваний органов и систем, снижение прочностных характеристик и эластичности тканей, крайняя степень кальциноза клапанного аппарата/фиброзного кольца, длительное восстановление мышечного тонуса в раннем послеоперационном периоде, длительный восстановительный период после операции, замедленная репарация тканей.
Этим объясняется тот факт, что средняя длительность искусственной вентиляции легких в раннем послеоперационном периоде составила 12,4 ч. Нередко вследствие распространения кальцинатов на аортальную стенку, митральный клапан, образования аневризмы восходящей аорты приходилось расширять объем оперативного пособия: декальцинация окружающих тканей и митрального клапана, пластика корня аорты ксеноперикардом или синтетической заплатой, протезирование восходящей аорты, что увеличивает длительность искусственного кровообращения и аноксии миокарда.
Таким образом, в России изучению аортального порока склеродегенеративного генеза в сочетании с ишемической болезнью сердца уделялось мало внимания, а значит, практикующий врач не ориентирован на соответствующий диагностический поиск. При этом довольно редкое установление диагноза атеросклеротического стеноза устья аорты из-за непонимания истинной природы порока приводит к тому, что больному чаще назначают диету и холестеринснижающие средства, чем направляют на консультацию к кардиохирургу. Подобное «патогенетическое лечение» приводит лишь к прогрессированию петрифицированного стеноза, что увеличивает риск внезапной смерти. Консервативная симптоматическая тактика у больных аортальным стенозом вообще малоэффективна, а кальцинированным — тем более, не говоря уже о наличии гемодинамически значимого поражения коронарного русла.
Другими словами, отказ от трактовки склеродегенеративного кальцинированного стеноза устья аорты как «атеросклеротического» подведет российских кардиологов и терапевтов к формированию совершенно определенного взгляда на лечебные перспективы у таких пациентов. Единственно эффективным во всем мире признано хирургическое лечение: протезирование аортального клапана (как метод с наилучшими показателями выживаемости в отдаленные сроки) в сочетании с реваскуляризацией миокарда при его ишемической болезни либо использование баллонной вальвулопластики.
Мы в данном сообщении представили наш небольшой опыт хирургического лечения аортального порока склеродегенеративного генеза в сочетании с ишемической болезнью сердца, однако, как полагаем, низкая госпитальная летальность, а также небольшое число осложнений дают основание рекомендовать более агрессивный подход при определении показаний к оперативному лечению данной тяжелой группы пациентов.
Безусловно, вопрос о возможности большого по объему хирургического вмешательства у пожилых пациентов с пороком аортального клапана в сочетании с ишемической болезнью сердца весьма актуален и в настоящее время. Риск пери- и послеоперационных осложнений увеличивается с возрастом, тяжестью гемодинамических нарушений, а также с объемом хирургического вмешательства, поэтому решение о выполнении оперативного пособия в каждом конкретном наблюдении необходимо принимать с учетом индивидуального риска, пользы и перспективы улучшения качества жизни в дальнейшем.
Симптомы стеноза аортального клапана
Находящийся в стадии компенсации стеноз может вообще никак не проявляться. Общее состояние пациента может оставаться нормальным или удовлетворительным. Первым проявлением становится отдышка после любой активности, сильная утомляемость, слабость. С течением времени появляются приступы стенокардии, обмороки, отдышка, ощущение тяжести в правом подреберье, отеки по всему телу. Одним из тяжелых проявлений стеноза становится отек легких.
- Доступно: прием врача от 1500 рублей
- Удобно: работаем ежедневно с 8:00 до 21:00
- Быстро: проведем всю диагностику на первом приеме
- Полно: есть все необходимое оборудование
Пороки сердца у детей
Врожденные ПС в зависимости от тяжести могут проявить себя в первые 3 года жизни ребёнка. Иногда они выявляются уже во взрослом возрасте. На возможное наличие таковых указывают такие признаки:
- посинение губ, носогубного треугольника во время плача;
- появление “сердечного горба” ー выпуклости грудной клетки в проекции сердца;
- одышка, кашель без признаков воспалительных заболеваний дыхательных путей;
- задержка физического, умственного развития;
- появление симптома “барабанных палочек”.
Детей с такими проявлениями нужно показать педиатру или детскому кардиологу.
В детском отделении медицинского прием ведут врачи, которые прошли специальную подготовку для выявления нарушений здоровья у детей и младенцев, с учётом всех возрастных особенностей.
Как проходит диагностика
На приеме кардиолога проводится опрос пациента, физикальный осмотр, оценивается образ жизни и возможная генетическая предрасположенность к заболеваниям. Чтобы исключить другие патологии сердечно-сосудистой системы используется дифференциальная диагностика. К инструментальным методам относятся:
- Электрокардиография, электрокардиограмма.
- ЭКГ.
- Эхокардиография.
- Зондирование сердца.
- Аортография.
- Коронарография.
- Вентрикулография.
- Фонокардиография.
Лечение
Пациентов со стенозом обязательно наблюдает кардиолог. Больные этой категории должны принимать антибактериальные препараты перед любыми вмешательствами и инвазивными процедурами в превентивных целях, чтобы не допустить развития воспаления (например, перед визитом к стоматологу). Также медикаментозное лечение предполагает контроль артериального давления, его стабилизацию.
Хирургическое лечение имеет несколько показаний:
- Септическая эмболия.
- Нагноение на клапане.
- Третья степень обратного тока крови.
- Инфекция клапана, которая не поддается лечению.
- Сердечная недостаточность с застоем.
Под хирургическим лечением подразумевается удаление больного клапана и его замена на искусственный. Клапан может быть механическим или биологическим. Основные отличия биологического клапана:
- Через три месяца после его установки не нужна терапия антикоагулянтами.
- Протез максимально приближен к натуральному.
- В отличие от механического протеза клапан не издает щелчков.
- Биологический клапан менее долговечный, дегенеративные изменения могут наблюдаться уже на втором году работы при общем сроке службы в 10 лет.
Механический клапан устанавливается на всю жизнь, его единственным минусом является необходимость постоянно принимать антикоагулянты (средства для разжижения крови).
Цены на услуги
| Название | Время | Стоимость | |
| Прием кардиолога лечебно-диагностический, первичный, амбулаторный | 1500 | ||
| Прием кардиолога лечебно-диагностический, повторный, амбулаторный | 1000 | ||
| Прием кардиолога профилактический, амбулаторный | 550 | ||
| Комплексная консультация кардиолога ЭКГ с расшифровкой+Эхо-кг | 3650 | ||
| Вызов врача на дом (Химки, Старбеево, Ивакино, г. Набережных) | 15000 | ||
| Вызов врача на дом (Сходня, Подрезково, Новоподрезково, ст. Планерная, Фирсановка) | 15000 | ||
| Вызов врача на дом (Куркино, Новогорск) | 15000 | ||
| Вызов врача на дом (Левый берег, Москва, в пределах МКАД) | 15000 | ||
| Врачебный консилиум | 3300 | ||
| Выписка из амбулаторной карты | 660 | ||
| Консультация (интерпретация) с анализами из сторонних организаций | 1300 | ||
| Консультация по коррекции лечения | 550 | ||
| Повторный прием КМН | 1600 | ||
| Первичный прием КМН | 2000 | ||
| Экспресс-тест определение уровня Troponin в крови кач. | 1900 | ||
| Развернуть все цены | |||
Механические протезы.
В РНПЦ разработаны и применяются в клинике две модификации двухстворчатых искусственных клапанов сердца: ПЛАНИКС-Т и ПЛАНИКС-Э. Отличие конструкции последней версии отечественного двухстворчатого искусственного клапана сердца от предыдущей модели состоят в том, что корпус протеза покрыт окисью титана, обеспечивающем высокую износоустойчивость и биологическую инертность. Большая высота поворотного механизма предотвращает заклинивание створок тканями сердца и позволила увеличить угол открытия створок до 900.