Опубликовано: 19.10.2021 13:10:00 Обновлено: 19.10.2021
Порок сердца – это деформация и патологические изменения в структуре клапанов, перегородок и стенок камер, которые ведут к неправильной работе органа и нарушению внутрисердечной гемодинамики.
Заболевание бывает врожденным и приобретенным. Вероятность передачи врожденного порока сердца от матери ребенку составляет от 3% до 50%. У клинически здоровых родителей риск рождения ребенка с такой патологией равен 1% [1].
Порок сердца связан с высоким риском внутриутробной и детской смертности, внезапной смерти у пациентов старшего возраста, а также снижает качество жизни и трудоспособность, приводит к инвалидизации.
Профилактика заболевания включает грамотное планирование беременности, здоровый образ жизни, своевременную диагностику и лечение патологии на ранних стадиях. Наиболее эффективной терапией считается хирургическое вмешательство.
Классификация и причины пороков сердца
По происхождению выделяют два основных класса этого заболевания.
Врожденный порок сердца развивается у детей между третьей и восьмой неделями беременности из-за неправильного формирования органа. Такие патологии могут стать причиной спонтанных абортов или рождения мертвого ребенка. Кроме того, к факторам риска относятся:
- со стороны родителей: алкогольная или наркотическая зависимость, генетическая предрасположенность;
- со стороны матери: неправильное питание, перенесенные инфекции (сифилис, корь, краснуха), прием некоторых лекарств, нарушения обмена веществ (ожирение, диабет, фенилкетонурия), хронические заболевания (поражения дыхательной и сердечно-сосудистой систем), плохая экология, работа на вредном производстве.
Приобретенные пороки сердца развиваются в течение жизни. Они вызваны функциональными и структурными изменениями в органе при инфекционных поражениях, воспалительных и аутоиммунных процессах в его тканях. Также провоцирующим фактором считается избыточная нагрузка на камеры сердца, например, когда одна камера вынуждена перекачивать кровь через суженную аорту, когда в камеру поступает дополнительный объем крови из другой камеры при несрастании отверстия между ними или при недостаточности клапана.
По локализации дефекта различают:
- при врожденном пороке сердца: дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток, сужение аорты и тетрада Фалло;
- при приобретенном пороке сердца: атеросклеротическая, сифилитическая, ревматическая формы или патология, вызванная эндокардитом, сепсисом, аутоиммунными реакциями и др.
По степени выраженности нарушения гемодинамики внутри сердца различают умеренную и выраженную патологию или порок без влияния на движение крови внутри органа.
По общей оценке гемодинамики пороки сердца бывают компенсированными, субкомпенсированными или декомпенсированными.
По числу пораженных клапанов выделяют многоклапанный (трикуспидальный или митральный) или комбинированный порок сердца (с вовлечением обоих клапанов и/или аорты).
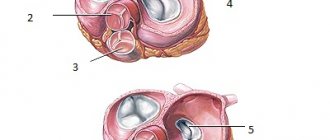
Сердечные клапаны и их дефекты
У сердца четыре камеры: по два предсердия и желудочка. Из предсердий кровь попадает в желудочки, а затем через клапаны, с помощью сокращений сердечной мышцы, поступает в артерии. Клапаны обеспечивают ток крови в нужном направлении и количестве. Если они закрываются или открываются не полностью, это препятствует нормальной циркуляции крови.
В результате сердце постепенно увеличивается в объеме и растягивается, компенсируя дефицит крови и работая с постоянной перегрузкой. Изнурительная работа сердца может стать причиной развития серьезных сердечно-сосудистых заболеваний, например, аритмии или сердечной недостаточности. Кроме того, пороки клапанов сердца могут вызвать осложнения на фоне некоторых протекающих инфекционных заболеваний.
Чаще всего пороки сердца диагностируют у пациентов старше шестидесяти лет. Причина в том, что с возрастом створки клапанного аппарата теряют эластичность, а сердце увеличивается в размерах. В результате уменьшается приток крови, и она неравномерно заполняет полости сердца — развивается сердечная недостаточность.
Существует четыре разновидности сердечных клапанов, и каждый выполняет определенную функцию:
- Аортальный: предотвращает отток крови из аорты в левый желудочек сердца.
- Митральный: предотвращает отток крови из левого желудочка сердца в левое предсердие в тот момент, когда мышца сердца сокращается, а кровь выталкивается в сосуды.
- Легочный: предотвращает отток крови из легочной артерии в правый желудочек сердца.
- Трикуспидальный: вентиль между правым желудочком сердца и правым предсердием.
Если клапаны расширены, сужены, неплотно смыкаются или надорваны, им становится трудно закрываться, а кровь при каждом сокращении сердца возвращается обратно. В результате сердце испытывает огромную нагрузку и со временем теряет свою работоспособность.
По форме заболевания пороки сердечных клапанов могут проявляться в виде:
- стеноза – сужение просвета (отверстия) сосудов, по которым идет кровь. Это значительно увеличивает нагрузку на сердце, так как затрудняет выталкивание крови.
- недостаточности – повреждения створок сердечного клапана, выражающееся в их неспособности полностью закрыться. Кровь в таких случаях протекает обратно.
- сочетания стеноза и недостаточости — пораженные клапаны образуют препятствие прохождению крови. В этом случае часть крови проходит через отверстие, но возвращается обратно в следующую фазу сердечного цикла.
Симптомы порока сердца
При незначительном нарушении симптомы заболевания длительное время не проявляются. Если гемодинамика серьезно нарушена, то отмечаются одышка, синюшность кожи, отеки, боли в области сердца, учащенное сердцебиение, беспричинный кашель, повышенная утомляемость, ухудшение трудоспособности, головокружение и обмороки, повышенное или пониженное артериальное давление. При аускультации также выявляют шум в сердце.
У новорожденных порок сердца проявляется появлением синюшности при кормлении грудью, холодными конечностями и кончиком носа, плохим прибавлением веса, отставанием в развитии.
Причины
Приобретенная патология сердца возникает вследствие:
- инфекционного эндокардита;
- сифилиса;
- атеросклероза;
- ревматизма;
- травм различного характера.
Причины большей части случаев врожденных пороков сердца медики диагностируют не в полной мере. Эти заболевания могут быть вызваны воздействием радиации на организм беременной. Опасны вирусные и прочие инфекции, которые были перенесены женщиной в первом триместре беременности (гепатит B, краснуха, грипп). Прием во время беременности наркотиков, алкоголя и некоторых лекарственных средств также может быть причиной врожденных заболеваний.
Диагностика пороков сердца
Врач может заподозрить заболевание при первичном осмотре по таким внешним признакам, как синюшность или бледность кожи, одышка в покое. При аускультации выслушиваются характерный шум в сердце или нарушения ритма. С помощью пальпации врач выявляет отеки, пульсацию вен, границы печени. Перкуторно прослушиваются легкие и сердечные тоны, определяются границы сердца.
Важное значение имеет сбор анамнеза: жалобы пациента (для детей – симптомы, которые наблюдаются родителями), хронические, наследственные и перенесенные инфекционные заболевания.
Для подтверждения и уточнения диагноза проводят дополнительные обследования.
Лабораторная диагностика порока сердца включает общий анализ крови (лейкоформула, гематокрит), анализ мочи по Нечипоренко. Из инструментальных методов применяют электрокардиограмму, суточный мониторинг по Холтеру, УЗИ сердца, рентгенографию органов грудной клетки, МРТ сердца и крупных сосудов, ЭХО-КГ.
Для планирующих беременность и беременных женщин рекомендуется пройти специальный комплекс обследований:
- общий анализ крови, группа крови и резус-фактор, антитела к резус-фактору;
- цитологическое исследование мазков с шейки матки и цервикального канала;
- тест на TORCH-инфекции (токсоплазмоз, краснуха, цитомегаловирусная инфекция, герпетическая инфекция);
- для исключения почечной недостаточности: биохимический анализ крови (креатинин, мочевина, калий, кальций, фосфор, триглицериды, щелочная фосфатаза, холестерин, глюкоза), УЗИ органов малого таза, КТ и МРТ органов брюшной полости;
- тест на ассоциированный с беременностью плазменный белок;
- молекулярное исследование числа Х-хромосом;
- генетический тест на определение полиморфизмов, ассоциированных с риском развития артериальной гипертензии (гипертонии) в крови.
Самодиагностика
Для самостоятельной диагностики состояния сердечно-сосудистой системы проводят функциональные пробы: Мартине-Кушелевского, Котова-Дешина, Руфье, с 15-секундным бегом в максимально быстром темпе и другие. Ознакомиться с методикой проведения проб можно в соответствующих статьях в Интернете.
Это простые тесты для приблизительной оценки адаптации сердца и сосудов к нагрузкам. В школах и университетах их проводят в специальных медицинских группах по физкультуре для контроля самочувствия и натренированности обучающихся.
Лечение порока сердца
При врожденной патологии диагноз обычно известен еще до родов. Эффективным считается только хирургическое лечение, направленное на полное устранение причины. Чем раньше будет проведена операция по коррекции порока сердца, тем больше шансов на то, что дефект не скажется на развитии ребенка, и тем меньше риск послеоперационных осложнений. Если такое вмешательство невозможно, то ребенку назначают специальный режим физической активности и питания.
Тактика лечения приобретенного заболевания предусматривает комплексный подход. В этой подгруппе пациентов сначала применяют медикаментозное (симптоматическое) лечение, диетотерапию, коррекцию образа жизни. При отсутствии эффекта, ухудшении симптомов или риске осложнений назначают операцию.
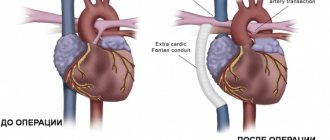
Выделяют несколько видов хирургического вмешательства при пороках сердца:
- шунтирование (создание нового пути для кровотока в обход пораженного участка сосуда);
- эндопротезирование (замена пораженного клапана протезом);
- разделение (вальвулопластика) и рассечение (вальвулотомия) створок клапанов.
Осложнения
При наличии кардиологических проблем наблюдение врача всегда необходимо. У самых маленьких пациентов патология может сама исчезнуть, но это редкая картина. Подростков в пубертатный период часто беспокоит аритмия или тахикардия (увеличение частоты сердечных сокращений) – такова плата за гормональные перестройки, в большинстве случаев всё нормализуется самостоятельно.
Несмотря на наличие счастливых исходов, если у ребенка есть жалобы со стороны сердца, следует срочно обратиться к кардиологу.
В противном случае могут возникнуть осложнения:
- Вторичная артериальная гипертензия (по большому и/или малому кругу кровообращения);
- Разрушение клапанов и адаптационные перестройки сердца (дилатация или гипертрофия;
- Нарушение кровообращения (страдают другие органы, возникает ишемия – недостаточное поступление кислорода в ткани);
- Инфаркт;
- Пневмонии;
- Сердечная недостаточность.
Летальный исход – частый результат патологий сердца, особенно при врожденных пороках.
Онлайн консультация Врача-педиатра
стоимость консультации: 500 рублей
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Прогноз при пороке сердца
Ввиду серьезности заболевания остро встает вопрос о том, сколько живут пациенты с пороком сердца и как увеличить продолжительность их жизни.
Согласно статистике, 25% детей с врожденной патологией умирают в раннем младенчестве и еще порядка 50% – на первом году жизни. Без лечения до подросткового возраста доживают около 10% детей. Благодаря современным технологиям до 80% людей с врожденным пороком сердца доживают до средних лет [2].
При клапанных пороках сердца отмечается высокий процент внезапной смерти, поэтому своевременность хирургического лечения в этой подгруппе пациентов играет решающую роль.
Приобретенная патология может проявиться в позднем возрасте. Продолжительность жизни в этом случае зависит от общего состояния здоровья пациента, физической выносливости, индивидуальных особенностей, условий жизни и работы.
Этиология
Причины проблем с сердцем у детей условно делятся на крупные подгруппы. Разберем каждую отдельно.
Со стороны матери
Если во время беременности женщина переболела краснухой, системной красной волчанкой, сифилисом, токсоплазмозом, если у нее есть сахарный диабет или другие хронические заболевания, то всё это отражается на плоде.
Список разрешенных препаратов для беременных строго ограничен, большинство антибиотиков, варфарин и другие лекарственные вещества (их называют тератогенными) слишком токсичны для плода. Их прием повышает риск самопроизвольного аборта (выкидыша) или различных аномалий развития ребенка.
Прием алкоголя, курение и употребление наркотиков беременными также приводит к врожденным патологиям у детей.
Генетические нарушения
Чаще всего это хромосомные аномалии. Но генетическая предрасположенность и мутации не рассматриваются как единственная причина кардиологических патологий. В 90% случаев причина проблем с сердцем – мультифакторная.
Вредные привычки
Про то, как состояние организма матери влияет на детей, мы уже поговорили. Но факторы риска развития проблем с сердцем у детей аналогичны таковым у взрослых:
- Курение;
- Алкоголь;
- Малоподвижный образ жизни;
- Наркотические вещества;
- Стресс;
- Инфекции;
- Высокий уровень холестерина.
Этот список актуален скорее для подростков 14-17 лет, чем малышам. Однако надо понимать, что никотин и продукты метаболизма этанола разрушают миокард и сосудистую стенку у ребенка точно так же, как и у взрослого. «Баловство» за гаражами может обернуться инфарктом в 30 лет.
Статистика показывает, что за последнее десятилетие возрос процент детей с избыточной массой тела, что тоже негативно влияет на сердце. Инфаркт миокарда в связи с ожирением и другими факторами риска «помолодел» и уже встречается у девушек и юношей 20-30 лет, что ещё в 2000-ых годах считалось казуистикой.
Профилактика и рекомендации при пороках сердца
Врожденный порок сердца можно предотвратить только путем комплексной оценки состояния здоровья родителей при планировании беременности, соблюдения полноценной диеты и надлежащих условий для беременной женщины.
Профилактика приобретенного порока сердца заключается в своевременном и полном излечении основного заболевания, вызвавшего патологию. Общие рекомендации включают соблюдение кардиотрофической диеты, отказ от курения и алкоголя, умеренные физические нагрузки, избегание простудных и инфекционных заболеваний, прохождение регулярного осмотра у кардиолога.
Цены
| Наименование услуги (прайс неполный) | Цена |
| Прием (осмотр, консультация) врача-кардиолога первичный, лечебно-диагностический, амбулаторный | 1750 руб. |
| Назначение схемы лечения (на срок до 1 месяца) | 1800 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций | 2250 руб. |
| Консультация кандидата медицинских наук | 2500 руб. |
| Электрокардиография (ЭКГ) | 1400 руб. |
| Эхокардиография (УЗИ сердца) | 3500 руб. |
Профилактика
Снизить риск возникновения порока сердца можно с помощью своевременного лечения болезней, которые вызваны стрептококками, – фарингита, ангины. Именно они чаще всего являются причинами развития ревматизма. Если эта болезнь уже есть, то нужно обязательно пройти курс бициллинопрофилактики. Ее должен назначить компетентный врач.
Если же у человека был диагностирован пролапс митрального клапана или он уже перенес ревматизм, то необходимо в целях профилактики начать прием назначенных врачом антибиотиков за определенное время до медицинских вмешательств. К этим «вмешательствам» относятся удаление миндалин, зубов, аденоидов и прочие хирургические операции.
Клиника «АВС-медицина» осуществляет полное диагностирование и лечение пороков сердца разных форм. Если Вас беспокоят перечисленные симптомы, обязательно запишитесь на обследование. Высококвалифицированные специалисты в индивидуальном порядке назначат лечение заболевания.