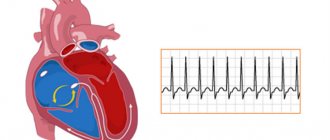
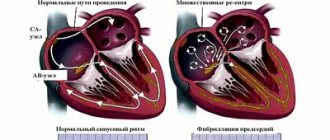
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 90 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 90 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
- Нарушения ритма сердца.
- Нарушения проводимости по сердцу.
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
- В синусовом узле, проявляющееся синусовой тахикардией, синусовой брадикардией и синусовой аритмией — тахиаритмией или брадиаритмией.
- По ткани предсердий, проявляющееся предсердной экстрасистолией и пароксизмальной предсердной тахикардией.
- По атрио-вентрикулярному соединению (АВ-узлу), проявляющееся атриовентрикулярной экстрасистолией и пароксизмальной тахикардией.
- По волокнам желудочков сердца, проявляющееся желудочковой экстрасистолией и пароксизмальной желудочковой тахикардией.
- В синусовом узле и по ткани предсердий или желудочков, проявляющееся трепетанием и мерцанием (фибрилляцией) предсердий и желудочков.
Ко второй группе нарушений проводимости относятся блокады на пути проведения импульсов, проявляющиеся синоатриальной блокадой, внутрипредсердной блокадой, атриовентрикулярной блокадой 1, 2 и 3 степеней и блокадой ножек пучка Гиса.
Отдельные виды блокад
Атриовентрикулярная (АВ-) блокада
Различают АВ-блокады 1-й, 2-й и 3-й степеней. АВ-блокада 1-й степени никак клинически не проявляется, диагноз ставят по ЭКГ (когда интервал PQ на ЭКГ превышает 0,20 секунд). АВ-блокада 1-й степени нередко встречается в норме, например у спортсменов. При ней противопоказаны некоторые препараты, которые могут перевести ее в АВ-блокаду более высоких степеней.
При АВ-блокаде 2-й степени наблюдаются выпадения отдельных сокращений сердца. Различают два типа АВ-блокады 2-й степени, их называют Мобитц I и Мобитц II. Блокада типа Мобитц I носит более доброкачественный характер, имплантация кардиостимулятора при ней почти никогда не показана. АВ-блокада типа Мобитц II указывает на более серьезное поражение проводящей системы сердца, при ней иногда ставят кардиостимулятор из-за риска полной АВ-блокады.
АВ-блокада 3-й степени — это полная АВ-блокада. Импульсы от предсердий к желудочкам не проводятся, желудочки работают за счет того, что АВ-узел генерирует собственные импульсы, частота их, однако, ниже, чем та, которую способен создать синусовый узел, и ритм этот в целом менее надежен. Поэтому полная АВ-блокада, даже бессимптомная, нередко служит показанием для установки кардиостимулятора.
Блокады ножек пучка Гиса
Блокады ножек пучка Гиса тоже диагностируют по ЭКГ. Неполная блокада правой ножки пучка Гиса — вариант нормы. Из всего разнообразия блокад ножек пучка Гиса особого внимания заслуживает только полная блокада левой ножки пучка Гиса. Во-первых, она может указывать на перенесенный передний инфаркт миокарда, во-вторых, она сама по себе приводит к асинхронному (неодновременному) сокращению стенок левого желудочка и может привести к сердечной недостаточности. В последние годы разработан особый вид электрокардиостимуляции, его называют бивентрикулярной (двухжелудочковой) электрокардиостимуляцией (см. ниже).
Синдром слабости синусового узла
Это заболевание проводящей системы сердца обычно встречается у пожилых людей. Оно проявляется обмороками и предобморочными состояниями (нередко во время физической нагрузки), и так называемым синдромом тахи-бради: редкий пульс сменяется частым, когда у пациента возникает мерцательная аритмия. При этом лечить саму мерцательную аритмию (фибрилляцию предсердий) трудно, поскольку большинство антиаритмических препаратов урежают ритм сердца. При синдроме слабости синусового узла показана имплантация электрокардиостимулятора.
Причины аритмии сердца
Причины аритмии (возникновения нарушений ритма сердца) настолько многообразны, что перечислить абсолютно все является очень трудной задачей. Тем не менее, во многих случаях именно от причины аритмии зависит ее безопасность для жизни больного, дальнейшая тактика лечения.
Предложено множество различных классификаций причин аритмии, однако ни одна из них в настоящее время не является общепринятой. Наиболее приемлемой для пациента мы считаем следующую классификацию. Она основывается на признаке наличия или отсутствия у больного первичного заболевания сердца. Если имеется заболевание сердца, аритмию называют органической, а если заболевания сердца нет — неорганической. Неорганические аритмии принято также называть функциональными.
Органические аритмии
К органическим аритмиям относятся:
- Аритмии, возникающие при ишемической болезни сердца (инфаркте миокарда, стенокардии). В основе возникновения аритмии лежит повреждение сердечной мышцы. Оно затрудняет правильное распространение электрических импульсов по проводящей системе сердца. Иногда повреждение может затрагивать даже клетки основного водителя ритма — синусового узла. На месте погибших клеток формируется рубец из соединительной ткани (кардиосклероз), которая не способна выполнять функции здорового миокарда. Это, в свою очередь, приводит к формированию аритмогенных очагов и появлению нарушений ритма и проводимости.
- Нарушения ритма, возникающие после воспалительного процесса в сердечной мышце — миокардита. Как следствие после перенесения воспаления также происходит замещение миокарда соединительной тканью (кардиосклероз).
- Аритмии, наблюдающиеся при кардиомиопатиях. По невыясненной пока причине клетки миокарда повреждаются, нарушается насосная функция сердца, развивается сердечная недостаточность. Кроме того, очень часто присоединяются различные нарушения ритма.
- Аритмии, появляющиеся при различных пороках сердца (врождённых и приобретенных в течение жизни). Необходимо отметить, что бывают врожденные первичные заболевания самой проводящей системы сердца.
Функциональные аритмии
Это также достаточно большая группа, включающая:
- Нарушения ритма нейрогенного происхождения Известно, что сердце находится под влиянием вегетативной нервной системы, которая осуществляет контроль деятельности всех внутренних органов. Она состоит из симпатических и парасимпатических нервов. Их влияние на сердце противоположно. Повышение тонуса блуждающего нерва (это парасимптический нерв) тормозит работу сердца, а повышение тонуса симпатической нервной системы, наоборот, возбуждает его деятельность. Обычно влияние блуждающего нерва и симпатических нервов находятся в состоянии равновесия. Однако днем превалирует активность симпатического отдела вегетативной нервной системы, а в ночное время — парасимпатической. Чрезмерной активации симпатического тонуса способствуют стресс, сильные эмоции, интенсивная умственная или физическая работа, курение, употребление алкоголя, крепких чая и кофе, острой пищи. Возникающие в эти моменты аритмии называют симпатозависимыми. Нередко такие нарушения ритма возникают у больных с неврозами. Активация симпатического тонуса происходит также при заболеваниях щитовидной железы, при интоксикации, лихорадочных состояниях, заболеваниях крови.
- Другую группу составляют вагозависимые аритмии (от лат. nervus vagus — блуждающий нерв). У таких больных перебои в работе сердца возникают ночью. К усилению парасимпатического влияния на сердце и, соответственно, к появлению вагозависимых нарушений ритма могут приводить заболевания желудочно-кишечного тракта: кишечника, желчного пузыря, язвенная болезнь желудка и 12-перстной кишки, заболевания мочевого пузыря. В больных органах формируются рефлексы, в результате которых повышается активность блуждающего нерва.
HAT Medicine
Случай из практики.
Когда мне было около 36 лет, я возвратился от гостей, где немного выпил. Настроение было хорошее. Но чувствовалось какое-то внутреннее возбуждение. С чем оно было связано – не знаю. Вдруг внезапно возникла мерцательная аритмия. Она не проходила и продолжалась около часа, после чего я решил вызвать скорую помощь. Мне была сделана инъекция Новокаинамида внутривенно, после чего ритм восстановился прямо во время инъекции. В дальнейшем специального лечения я не проводил. Нарушений ритма не было. В дальнейшем еще раз-два раза у меня возникала мерцательная аритмия, продолжавшаяся 10 и 40 минут.Очень редко появлялись экстрасистолы. Одно время они возникали при переходе в горизонтальное положение во время сна, но затем быстро проходили.
Они возникали обычно в тех случаях, когда активность клинических аттракторов наблюдалась в желудочном аттракторе.Так как, это были спорадические случаи, то специфического лечения НАТ себе я не проводил. Я просто в это время усилил приемы релаксации. Часто ходя по комнате, расслаблял пальцы рук, сами руки. Особое внимание уделял расслаблению в области пищевода. Для этого делая маленький глоток теплой воды, я представлял себе как вода проходит по пищеводу, вызывая его расслабление. Одновременно расслаблялась и диафрагма. Если после этого у вас появляется отрыжка, то это свидетельство хорошего расслабления.
Неправильный ритм сердца (аритмия)
Нерегулярное сердцебиение – это аритмия. Частота сердечных сокращений также может быть нерегулярной. Нормальная частота сердечных сокращений – от 50 до 100 ударов за минуту. Не обязательно одновременное возникновение аритмии и неправильной частоты сердечных сокращений. Аритмия может возникнуть на фоне нормальной частоты сердечных сокращений или даже замедленной частоты (называется брадиаритмия – меньше 60 ударов за минуту). Также аритмия может возникать на фоне ускоренного сердечного ритма (называется тахиаритмия – больше 100 ударов за минуту). В США ежегодно более 850000 людей госпитализируют из-за аритмий.
Что вызывает аритмию?.
Аритмия может возникать вследствие множества различных факторов, включая такие (общепринятые представления):
- Ишемическая болезнь сердца.
- Нарушение баланса электролитов в Вашей крови (например, натрия или калия).
- Изменения в Вашей сердечной мышце.
- Повреждения вследствие сердечного риска.
- Процессы восстановления после операций на сердце.
- Неправильный сердечный ритм может возникать и в «нормальном здоровом» сердце.
Причина аритмии с позиции HAT medicine.
Хотя нам кажется, что сердечный ритм у нас ритмичный, то это не совсем так. Если мы будем определять частоту сердечных сокращений не в минуту, а на другом более большем временном интервале, то обратим внимание, что ритм не является ритмичным. Известно, что синусовая аритмия у молодых людей связана с дыханием и является совершенно нормальным явлением. При вдохе сердцебиения усиливаются, а при выдохе уменьшаются. Синусовая аритмия уменьшается с возрастом, но сохраняется при здоровом сердце. Это проявления здорового хаоса. То есть, нормальный ри. Именно при таком ритме сердце лучше приспосабливается к различным нагрузкам и лучше переносит стресс. При тяжелых заболеваниях сердца (при отсутствии аритмии как заболевания), как показали исследования ученых, пульс очень ритмичный и в течение длительного отрезка времени не изменяется. Это плохой прогностический симптом. По системе НАТ аритмия возникает либо при нарушении желудочно-кишечного тракта, либо – мочеполового. Мы еще четко в этом не определились. Когда у нас будет больше опыта, мы сможем очень быстро лечить нарушения ритма (естественно, не далекозапущенные). Пока мы этого не делаем.
Какие существуют виды аритмий?
Экстрасистолы Преждевременные сокращения предсердий. Эти экстрасистолы возникают в предсердиях (верхние камеры сердца). Они не причиняют вреда и не требуют лечения.
Желудочковая экстрасистолия. Это наиболее распространенный вид аритмий и возникает у людей, как с заболеваниями сердца, так и без них. Мы все иногда ощущаем эти пропущенные удары сердца. У некоторых людей они возникают из-за стрессов, избытка кофеина никотина или слишком больших физических нагрузок. Но иногда желудочковые экстрасистолы могут возникать вследствие заболеваний сердца или дисбаланса электролитов. Люди, у которых такие эпизоды возникают часто и/или беспокоят, связанные с ними симптомы, должны пройти осмотр у кардиолога. Тем не менее, большинству людей желудочковая экстрасистолия не причиняет вреда и редко нуждается в лечении.
Фибрилляция предсердий. Это очень распространенный вид нарушения сердечного ритма, при котором предсердия (верхние камеры сердца) сокращаются неправильно.
Мерцательная аритмия (Трепетание предсердий). Эта аритмия возникает из-за слишком быстрой циркуляции импульса по предсердию. Трепетание предсердий обычно более упорядоченное и правильное, чем фибрилляция предсердий. Оно чаще всего возникает у людей, страдающих заболеваниями сердца, и в первую неделю после операций на сердце. Также трепетание часто переходит в фибрилляцию предсердий.
Пароксизмальная суправентрикулярная тахикардия (СВТ). Это учащенный сердечный ритм, чаще всего регулярный и исходит из верхних отделов желудочков. Пароксизм СВТ возникает и заканчивается внезапно.
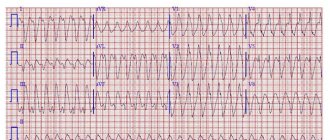
Желудочковая тахикардия. Ускоренный сердечный ритм исходит из нижних отделов сердца (желудочков). Он препятствует адекватному наполнению сердца кровью, поэтому в организм сердце выталкивает меньше крови. Эта аритмия может быть тяжелой, особенно у людей с больным сердцем, и может сочетаться с другими симптомами. Люди с такой аритмией должны наблюдаться у кардиолога.
Фибрилляция желудочков. Это непрерывный дезорганизованный поток импульсов из желудочков. Происходит трепетание желудочков, вследствие чего они не могут сокращаться и перекачивать кровь по организму.
Фибрилляция желудочков – это очень серьезное осложнение болезни сердца, приводящее к смерти. Требуется немедленная дефибрилляция.
Все мы слышали о внезапной смерти молодых людей. Это могут быть футболисты, боксеры. В некоторых случаях это происходит из-за того, что они получают сильный удар в грудную клетку, туда, где находится левый желудочек. У них развивается фибрилляция желудочков. Только в 15% случаев удается провести быструю дефибрилляцию и спасти человека. Возможно, у них был симптом удлиненного QT. QT – это участок на электрокардиограмме (ЭКГ), который отражает время, которое сердечная мышца тратит на сокращение и последующее восстановление. Синдром удлиненного QT передается по наследству. Блокада сердца. Замедление или полная блокада прохождения электрического импульса на пути от синоатриального узла к желудочкам. Уровень, где импульс замедляется или блокируется, может находиться в атриовентрикулярном узле или в системе Гиса-Пуркинье. При этом сердце может биться нерегулярно и часто с меньшей частотой. Если блокада сердца тяжелая, то необходима имплантация водителя ритма.
Какие симптомы аритмий?
Ари и не проявляться какими-либо симптомами. Доктор может определить нерегулярное сердцебиение во время прощупывания пульса при физикальном осмотре или при анализе электрокардиограммы (ЭКГ). Если симптомы появляются, то они могут включать в себя:
- Сердцебиение (чувство проскакивающих ударов сердца, его трепетания или «кувыркания» в грудной клетке, или чувства, что сердце выскакивает из груди).
- Ощущение глухих ударов в грудной клетке.
- Головокружение или чувство помутнения сознания.
- Обмороки.
- Одышка.
- Дискомфорт в грудной клетке.
- Слабость или усталость (чувство сильной усталости).
Лечение зависит от вида и тяжести Вашей аритмии. Некоторые люди с аритмиями в лечении не нуждаются. Для лечения других используются медикаменты, изменения образа жизни и хирургические процедуры.
Какие лекарственные препараты применяются для лечения аритмий?
Антиаритмические препараты. Эти медикаменты контролируют частоту сердечных сокращений и включают бета-блокаторы. Антикоагулянтная или антитромбоцитарная терапия. Препараты этой группы уменьшают риск образования тромбов и возникновения инсульта. Они включают в себя варфарин («разжижает кровь») или аспирин. Поскольку такие медикаменты действуют достаточно индивидуально, может понадобиться время для того, чтобы попробовать несколько препаратов и подобрать дозу, оптимальную для Вас.
Какие изменения образа жизни мне необходимо провести?.
- Если Вы отмечаете, что нерегулярный сердечный ритм у Вас чаще всего возникает при определенных видах нагрузок, то старайтесь их избегать.
- Если Вы курите, то надо обязательно бросить курить.
- Ограничьте потребление алкоголя и других продуктов брожения микробов (НАТ диета).
- Ограничьте потребление кофеина.
- Держитесь подальше от стимуляторов, которые используются при кашле, и препаратов от простуды. В состав некоторых из этих медикаментов входят вещества, которые могут провоцировать развитие неправильного сердечного ритма.
- Естественно, для профилактики и лечения необходимы физические упражнения: ходьба.
- Особое место должно уделяться релаксации. Нормализуйте половую жизнь. Неправильный ритм может провоцировать аритмию.
Что такое водитель ритма?
Водитель ритма – это устройство, которое посылает к сердечной мышце электрические импульсы небольшой интенсивности для поддержания адекватной частоты сердечных сокращений. Обычно водители ритма используют для предотвращения слишком медленного сердцебиения. Они состоят из генератора (в котором находятся батарейки и маленький компьютер) и проводящей системы (провода), по которой импульсы проходят от генератора импульсов к сердечной мышце. Применяется также электрическая кардиоверсия, антитахикардитическая кардиостимуляция, дефибрилляция, абляция катетером, сердечная хирургия. Лечение аритмий с помощью HAT medicine нами не проводится.
Оставьте свой комментарий
- Комментарии
Комментарии
- Комментарии не найдены
Закрепленные
Понравившиеся
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Как поставить диагноз?
Разновидности аритмий
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
- Синусовая аритмия, которая может быть связана с циклами дыхательной деятельности (учащение ритма на вдохе и урежение его на выдохе) или возникать независимо от дыхания, но указывать на какую-то сердечно-сосудистую патологию (ИБС в пожилом возрасте) или быть следствием вегетативной дисфункции, например, у подростков. Этот вид аритмии безобиден и специальных лечебных мероприятий не требует. На ЭКГ отмечается разница между сердечными циклами (> 0,05 с).
- Синусовая тахикардия устанавливается в виде диагноза, если частота сердечного ритма превышает 90 уд/мин, разумеется, без видимых на то причин (бег, физические упражнения, волнение). Обычно при такой тахикардии ЧСС не превышает 160 ударов в минуту в спокойных условиях и лишь при интенсивной нагрузке может доходить до 200 ударов. Вызывают ее многие факторы, связанные с патологическими процессами в организме, поэтому и лечение такой тахикардии направлено на основную болезнь.
- Синусовую брадикардию характеризует правильный, но замедленный синусовый ритм (менее 60 уд/мин), связанный с понижением автоматизма синусового узла и возникающий в результате чрезмерных физических нагрузок (у спортсменов-профессионалов), патологических изменений (не обязательно сердечно-сосудистых, например, язвенная болезнь), приема некоторых лекарственных препаратов (наперстянка, противоаритмические и гипотензивные средства). Терапия также направлена на ликвидацию причины, вызвавшую брадикардию, то есть, на основную болезнь.
- Экстрасистолия, возникающая при преждевременном возбуждении и сокращении какого-то одного отдела сердца или всех сразу, поэтому в зависимости от того, где, в каком месте образовался импульс, нарушивший нормальную последовательность сердечных сокращений, экстрасистолии делят на предсердные, желудочковые и вышедшие из атриовентрикулярного узла. Экстрасистолическая аритмия опасна, если она групповая, ранняя и частая, поскольку представляет угрозу для гемодинамики, а в результате может «перерасти» в желудочковую тахикардию или фибрилляцию желудочков, что будет иметь серьезные последствия. При инфаркте миокарда экстрасистолическая аритмия регистрируется в 100% случаев.
- Пароксизмальная суправентрикулярная (наджелудочковая) тахикардия, развивающаяся внезапно и также внезапно прекращающаяся, отличается правильной строгой ритмичностью, хотя частота сокращений может достигать 250 уд/мин. К таким тахикардиям относятся: предсердная тахикардия, АВ-узловая тахикардия и тахикардия при WPW-синдроме.
- Аритмии, связанные с нарушением проводимости (блокады) обычно хорошо регистрируются на ЭКГ, являются спутником и симптомом различной патологии и лечатся путем воздействия на основное заболевание. Блокады, дающие довольно часто (синоаурикулярная и атриовентрикулярная) брадикардию (40 ударов в минуту и ниже), считаются опасными для жизни и требуют установки кардиостимулятора, который компенсирует сердечную деятельность.
- Фибрилляция предсердий, по частоте возникновения следует сразу за экстрасистолией и держит 2 место по распространенности. Она характеризуется формированием возбуждения и сокращения только в отдельных участках (волокнах) предсердия, когда эти процессы отсутствуют в целом. Такое хаотичное и беспорядочное возбуждение отдельных волокон препятствует прохождению импульсов в атриовентрикулярный узел, а также в желудочки, до которых единичные импульсы все же добираются, вызывают там возбуждение, отвечающее беспорядочными сокращениями.
По частоте сердечного ритма различают 3 формы мерцательной аритмии:
- ЧСС менее 60 уд/мин – брадисистолическая;
- 60-100 уд/мин – нормосистолическая;
- Частота сердечных сокращений превышает 100 уд/мин – тахисистолическая.
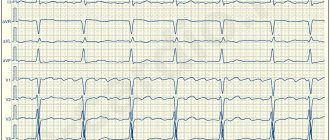
На ЭКГ при МА зубец Р не регистрируется, потому что нет возбуждения предсердий, а определяются только предсердные волны f (частота 350-700 в минуту), которые отличаются нерегулярностью, различием формы и амплитуды, что придает электрокардиограмме своеобразный вид.
Причиной МА могут быть:
- Органическое поражение сердечной мышцы;
- Возрастные изменения (ишемическая болезнь сердца, часто в сочетании с артериальной гипертензией);
- У лиц молодого возраста: ревматизм, клапанные пороки (стеноз митрального клапана, аортальный порок);
- Нарушения функции щитовидной железы;
- Врожденная патология (пороки сердца);
- Острая и хроническая сердечная недостаточность;
- Инфаркт миокарда;
- Острое легочное сердце;
- Миокардит, перикардит;
- Кардиомиопатия.
Частота встречаемости трепетания предсердий (ТП) в 20-30 раз ниже, чем МА. Для него также характерны сокращения отдельных волокон, но меньшая частота предсердных волн (280-300 в минуту). На ЭКГ предсердные волны имеют большую амплитуду, чем при МА.
Интересно, что на одной ЭКГ можно видеть переход мерцания в трепетание и наоборот.
Причины возникновения трепетания предсердий аналогичны причинам формирования мерцания.
Симптомы мерцания и трепетания часто отсутствуют вообще, но иногда отмечаются некоторые клинические проявления, вызванные беспорядочной деятельностью сердца или симптомы основного заболевания, В общем, яркой клинической картины такая патология не дает.
Неправильный ритм сердца (аритмия)
Нерегулярное сердцебиение – это аритмия (также называется дисритмия). Частота сердечных сокращений также может быть нерегулярной. Нормальная частота сердечных сокращений – от 50 до 100 ударов за минуту. Не обязательно одновременное возникновение аритмии и неправильной частоты сердечных сокращений. Аритмия может возникнуть на фоне нормальной частоты сердечных сокращений или даже замедленной частоты (называется брадиаритмия – меньше 60 ударов за минуту). Также аритмия может возникать на фоне ускоренного сердечного ритма (называется тахиаритмия – больше 100 ударов за минуту). В США ежегодно более 850000 людей госпитализируют из-за аритмий.
Что вызывает аритмию?
Аритмия может возникать вследствие множества различных факторов, включая такие:
- Ишемическая болезнь сердца.
- Нарушение баланса электролитов в Вашей крови (например, натрия или калия).
- Изменения в Вашей сердечной мышце.
- Повреждения вследствие сердечного риска.
- Процессы восстановления после операций на сердце.
Неправильный сердечный ритм может возникать и в «нормальном здоровом» сердце.
Какие существуют виды аритмий?
Аритмия делится на такие виды:
- Преждевременные сокращения предсердий (экстрасистолы).
Эти экстрасистолы возникают в предсердиях (верхние камеры сердца). Они не причиняют вреда и не требуют лечения.
- Желудочковая экстрасистолия.
Это наиболее распространенный вид аритмий и возникает у людей, как с заболеваниями сердца, так и без них. Мы все иногда ощущаем эти пропущенные удары сердца. У некоторых людей они возникают из-за стрессов, избытка кофеина никотина или слишком больших физических нагрузок. Но иногда желудочковые экстрасистолы могут возникать вследствие заболеваний сердца или дисбаланса электролитов. Люди, у которых такие эпизоды возникают часто и/или беспокоят, связанные с ними симптомы, должны пройти осмотр у кардиолога. Тем не менее, большинству людей желудочковая экстрасистолия не причиняет вреда и редко нуждается в лечении.
- Фибрилляция предсердий.
Это очень распространенный вид нарушения сердечного ритма, при котором предсердия (верхние камеры сердца) сокращаются неправильно.
- Трепетание предсердий.
Эта аритмия возникает из-за слишком быстрой циркуляции импульса по предсердию. Трепетание предсердий обычно более упорядоченное и правильное, чем фибрилляция предсердий. Оно чаще всего возникает у людей, страдающих заболеваниями сердца, и в первую неделю после операций на сердце. Также трепетание часто переходит в фибрилляцию предсердий.
- Пароксизмальная суправентрикулярная тахикардия (СВТ).
Это учащенный сердечный ритм, чаще всего регулярный и исходит из верхних отделов желудочков. Пароксизм СВТ возникает и заканчивается внезапно. СВТ делится на два основных типа: тахикардии дополнительных пучков и тахикардии по механизму re-entry АВ-узла (см. ниже).
- Тахикардии, механизм которых связан с дополнительными пучками.
Ускоренный сердечный ритм связан с наличием дополнительных путей прохождения импульсов или соединений между предсердиями и желудочками. Импульсы проходят по дополнительным путям точно так же, как по обычному пути. Это позволяет им быстрее перемещаться по всему сердцу, заставляя сердце биться быстрее.
- Тахикардия по механизму
re-entryАВ-узла.
Ускоренный сердечный ритм возникает из-за того, что через АВ-узел проходит больше одного проводящего пути. Это может привести к сердцебиению, обморокам или сердечной недостаточности. Во многих случаях тахикардия может купироваться при проведении медицинским специалистом простой процедуры, применении медикаментов или имплантации водителя ритма. - Желудочковая тахикардия.
Ускоренный сердечный ритм исходит из нижних отделов сердца (желудочков). Он препятствует адекватному наполнению сердца кровью, поэтому в организм сердце выталкивает меньше крови. Эта аритмия может быть тяжелой, особенно у людей с больным сердцем, и может сочетаться с другими симптомами. Люди с такой аритмией должны наблюдаться у кардиолога.
- Фибрилляция желудочков.
Это непрерывный дезорганизованный поток импульсов из желудочков. Происходит трепетание желудочков, вследствие чего они не могут сокращаться и перекачивать кровь по организму. Это неотложное состояние, которое требует лечения в отделении сердечно-легочной реанимации и проведения дефибрилляции в кратчайшие сроки.
- Синдром удлиненного QT.
Интервал QT – это участок на электрокардиограмме (ЭКГ), который отражает время, которое сердечная мышца тратит на сокращение и последующее восстановление или время, проходящее от создания электрического импульса, его прохождения по сердцу до перезарядки. Когда интервал QT длиннее нормы, это повышает риск развития трепетания-мерцания желудочков, угрожающей жизни формы желудочковой тахикардии. Синдром удлиненного QT передается по наследству и может вызывать внезапную сердечную смерть у молодых людей. Для лечения этого состояния применяются антиаритмические препараты, имплантация водителя ритма, электрическая кардиоверсия, дефибрилляция, имплантация кардиовертера/дефибриллятора или абляция.
- Брадиаритмии.
Это аритмии на фоне замедленного сердечного ритма, вызванного заболеваниями электропроводящей системы сердца. Например, дисфункция синусового узла и блокада сердца.
- Дисфункция синусового узла.
Это замедленный ритм сердца, возникающий вследствие проблем в синоатриальном (СА) узле. Для лечения дисфункции синоатриального узла проводится имплантация водителя ритма.
Следующая »