Общие сведения о пороках сердца у детей
Порок сердца
— нарушение анатомического строения стенок или клапанов сердца, а также кровеносных сосудов, которые входят или выходят из него. Нарушаются сердечная функция и гемодинамика во всей кровеносной системе.
В зависимости от причин развития бывают врожденные
и
приобретенные пороки
.
Считается, что врожденные появляются в период первых недель беременности во время «начальной закладки» будущей жизни. Достоверно причины развития пороков не изучены, однако предрасполагают к ним:
- генетические заболевания (50% детей с синдромом Дауна страдают этим нарушением);
- сахарный диабет у беременной;
- вредные привычки будущей мамы (половина детей с фетальным алкогольным синдромом (ФАС) имеют пороки сердца);
- инфекции (у мамы переболевшей краснухой в первый триместр почти всегда будет ребенок с тяжелой патологией);
- прием запрещенных для беременных лекарств;
- фенилкетонурия у будущей мамы.
Однако не всегда порок сердца развивается с рождения. Он может проявиться как осложнение перенесенных в детстве заболеваний (ревматизм, грипп, ангины) в тяжелых формах. Такое нарушение называется – приобретенный порок
сердца.
Степени порока сердца у ребенка
В зависимости от выраженности симптомов порока сердца бывают четыре степени нарушений:
- первая степень
— работа сердца от нормы отклоняется незначительно; - вторая степень
— симптомы болезни проявляются, их могут заметить родители; - третья степень
— кроме специфических симптомов появляются нарушения в работе нервной системы, так сказывается недостаток кислорода для головного мозга; - четвертая степень
— угнетаются дыхательная и сердечная деятельности, такие изменения могут привести к гибели ребенка.
Врожденные болезни сердца, при которых дают инвалидность
Сердце является одним из самых важных элементов человеческого организма, обеспечивающего его жизнедеятельность. Представляет собой сердце орган, состоящий из мышц и работа которого подобна насосу, доставляющему кровь ко всем тканям, а также органам.
Медицина сейчас развита на достойном уровне, поэтому всегда есть надежда, даже при самых сложных заболеваниях сердца, пусть не излечить до конца, но обеспечить человеку спокойную жизнь, приложив максимум усилий для борьбы с заболеванием.
Количество сердечных заболеваний увеличивается ежегодно. Человек, подвергается регулярным стрессам, которые отражаются на функционировании сердечно-сосудистой системы. Также большое влияние на здоровье сердца оказывают некачественная экология, нарушенный режим питания, а также его неполноценность. Подобные факторы в любом случае отражаются на работе сердца, обеспечивая различные болезни, при которых дают инвалидность.
Болезни, которые являются врожденными, описываются как порок развития или дефект сердечных отделов или кровеносных сосудов. Болезни сердца врожденные могут быть обусловлены различными причинами, среди которых можно выделить основные:
— в первую очередь это может передаваться наследственным путем, то есть генетическая предрасположенность. Обеспечивается с большей вероятностью, если мать имеет порок сердца. В том случае, когда семья уже имеет ребенка, у которого врожденный порок сердца, а болезнь у родителей не была обнаружена, это определяет высокую вероятность, что очередной малыш может родиться с такими же нарушениями;
— если ребенок родился с генетическими отклонениями, например, такие как синдром Дауна;
— сердечные дефекты могут быть спровоцированы в том случае, если при беременности женщина употребляла наркотические вещества, а также алкоголь сверх меры;
— если во время вынашивания ребенка женщина подвергалась тяжелым инфекционным заболеваниям.
Медицинские справочники насчитывают сердечных заболеваний, которые являются врожденными, больше чем сто единиц. Самые распространенные болезни среди них считаются:
— пороки сердца митральные. Сюда включают митральный стеноз и недостаточность митрального клапана. Данные сердечные пороки обусловлены нарушениями в работе клапанной системы сердца. Наиболее распространенными пороками данного типа являются стеноз и недостаточность;
— пороки клапана артериального. При нарушении функционирования артериального клапана кровь имеет возможность попадать без возможных препятствий в левый желудочек. Причиной этого может быть патология клапанных «дверей», которые не могут закрыть проток. При аортальном стенозе отмечается повышенное давление в отделе, где происходит нарушенное кровообращение в аорту из левого желудочка;
— сердечный порок Тетрада Фалло. Этот порок является самым распространенным среди врожденных цианотических пороков сердца. Этот порок отличается и своей сложностью, так как представляет собой одновременно четыре аномалии: декстрапозиция аорты, субаортальный дефект межжелудочковой перегородки, гипертрофию правого желудочка и стеноз выходного отдела правого желудочка.
Отмечается, что не всякий раз даже ультразвуковое исследование плода может выявить нарушения в сердечно-сосудистой системе развивающегося организма, тем и опасны врожденные болезни сердца. Процент выживания ребенка, рожденного с врожденным пороком сердца, зависит от тяжести случая.
Сердечные заболевания, которые позволяют получить инвалидность разной степени:
— третья стадия гипертонической болезни сердца. Если наблюдаются изменения органического характера, которые не подвергаются лечению, возникшие в области глазного дна, почек, центральной нервной системы и сердечной мышцы.
Гипертоническое заболевание сердца обусловлено регулярным повышением давления. Если заболевание достигло третье стадии, то наблюдается постоянное повышение давления, которое сопровождается кризами. Они в свою очередь могут вызвать более серьезные расстройства кровообращения в головном мозгу, довольно часто развивается паралич;
— инвалидность получаю лица, которые перенесли инфаркт миокарда, а также те, которые страдают коронарной недостаточностью с резкой выраженностью, когда происходят значительные изменения в сердечной мышце и нарушается кровообращение ( третья степень) ;
— пороки сердца, которые отмечаются сужением левого атриовентикулярного отверстия, дефекты клапанов аортальных, пороки комбинированные, которые сопровождаются стойкими нарушениями кровообращения третьей степени.
Чтобы вылечить новорожденного малыша с пороком Татрада Фалло, необходимо только вмешательство хирургов. Только это не имеет гарантий, что малыш доживет до своего дня рождения, так как отмечается 75% смертности в этом случае. С такими показателями до пятидесяти лет могут дожить лишь 5 % больных.
Нормальная работа сердца имеет зависимость от различных факторов. Большую роль в здоровье человека играет мать, которая дает новую жизнь. Чем больше мать будет беспокоиться о здоровье своего организма, тем вероятность врожденных пороков у ребенка будет меньше.
Подскажите! Положена ли ребенку с диагнозом » ВРОЖДЕННАЯ АНОМАЛИЯ РАЗВ. ПОЧЕК, МАЛАЯ АНОМАЛИЯ РАЗВ. СЕРДЦА » инвалидность
Вы неполно написали диагноз.В чем заключается аномалия.ВПС
с признаками сердечной недостаточности-дают
инвалидность
.Если нарушение функции почек тоже дают. Или если реб. до года.,могут дать на год,если через год-нарушение функц. нет-снимают. Если есть почечная или сердечная недостаточность, то
положена
. а если нет недостаточности, то и слава Богу. должно быть или нарушение функции, или выраженные морфологические изменения без нарушения функции органов не
положена
Обратитесь к.
Виды пороков сердца
| Тип | Название |
| Врожденные | |
| Без развития цианоза (бледного типа) | Дефекты межжелудочковой, межпредсердной перегородок |
| Открытый артериальный проток | |
| Стеноз легочной артерии | |
| Коарктация аорты | |
| С развитием цианоза (синие) | Транспозиция магистральных сосудов |
| Общий желудочек | |
| Тетрада Фалло | |
| Приобретенные | |
| Митрального клапана (между левыми предсердием и желудочком) | Митральный стеноз |
| Митральная недостаточность | |
| Трикуспидального клапана (между правыми предсердием и желудочком) | Стеноз трикуспидального клапана |
| Недостаточность трикуспидального клапана | |
| Аортального клапана (между левым желудочком и аортой) | Аортальный стеноз |
| Аортальная недостаточность | |
| Клапана легочной артерии | Стеноз клапана легочной артерии |
| Недостаточность клапана легочной артерии | |
Стеноз
— сужение клапанного отверстия, что вызывает затруднение тока крови.
Недостаточность
— неспособность створок плотно закрыться. У людей со стенозом клапана со временем развивается, его недостаточность — это называется комбинированный ПС.
Септальные нарушения:
Состояние, при котором нарушена перегородка между сердечными камерами:
- предсердная перегородка —
«лишняя» кровь поступает в правое предсердие и вызывает его увеличение; - межжелудочковая
– кровь перетекает из правого в левый желудочек, расширяя его границы.
Изменения находят у 2 из 1000 новорожденных. Пожалуй, самая благоприятная форма, так как небольшие пороки могут зарасти самостоятельно.
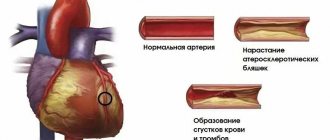
Коарктация аорты:
Сужение просвета магистрального сосуда в области перешейка — перехода дуги в нисходящую часть. Порок вызывает нарушение кровоснабжения органов. В 10% от всех пороков приходится на эту форму патологии. Часто сочетается с нарушением межкамерных перегородок. Тяжелое состояние, требующей оказания медицинской помощи сразу после рождения.
Стеноз клапана легочного ствола:
В месте заслонок из правого желудочка в легочную артерию происходит сужение. Сердцу требуется больше усилия для перекачки крови. 10% от общего числа пороков.
Транспозиция магистральных сосудов:
Редкая патология (около 5%). При этом магистральные сосуды «меняются местами». Артериальная кровь течет по венам, а венозная по артериям.
Тетрада Фалло:
Самая тяжелая форма. Состоит из четырех нарушений одновременно:
- отверстие между левым и правым желудочком;
- легочной стеноз – сужение легочного ствола;
- увеличение правого желудочка;
- смещение аорты – выход из сердца аорты в нетипичном месте.
Каталог статей
МСЭ и инвалидность при ВПС
Медико-социальная экспертиза и инвалидность при ВПС
МСЭ и инвалидность при врожденных пороках сердца
ВРОЖДЕННЫЕ ПОРОКИ СЕРДЦА — аномалии развития сердца, проявляющиеся нарушением формирования нормальной гемодинамики после рождения ребенка.
Рубрики МКБ X: Q 20—Q 26.
Эпидемиология: частота среди новорожденных составляет 0,8—1% в странах Европейского континента; в России ежегодно рождаются от 40 до 45 тыс. детей с врожденными пороками сердца.
Этиология и патогенез. В 90% случаев врожденные пороки сердца развиваются в результате нарушения внутриутробного развития плода и воздействия тератогенных факторов (инфекции, лекарственные препараты, химические вещества, экологические неблагоприятные воздействия и др.) в период эмбриогенеза (2—8-я неделя беременности), когда происходит закладка и органогенез сердечно-сосудистой системы. В 5% случаев эти пороки являются частью синдрома с множественным поражением органов и систем, обусловленного хромосомными аберрациями, а в 3,5% — мутацией единичных генов, т. е. наследственными. Нарушение органогенеза сердечнососудистой системы приводит к развитию разнообразных анатомических дефектов: сообщений между правыми и левыми камерами сердца или магистральными сосудами, аномалий клапанного аппарата сердца и магистральных сосудов. Величина и локализация дефекта определяют гемодинамические нарушения и степень их выраженности, что и определяет клиническую картину порока.
Клиническая картина. В зависимости от гемодинамических нарушений все пороки подразделяют на пороки с обеднением или с обогащением малого круга кровообращения, с обеднением большого круга кровообращения, без нарушений гемодинамики, а также с цианозом и без цианоза, что обусловлено артериовенозным либо веноартериальным шунтом. К порокам сердца с обогащением малого круга кровообращения без цианоза относятся откры
тый артериальный проток, ДМПП и ДМЖП, атриовентрикуляриая коммуникация; с цианозом: комплекс Эйзенменгера, транспозиция магистральных сосудов, общий артериальный ствол; с обеднением малого круга кровообращения без цианоза — изолированный стеноз легочного ствола, с цианозом: болезнь Фалло, атрезия трехстворчатого клапана, транспозиция магистральных сосудов со стенозом легочного ствола, болезнь Эбштейна, общий ложный артериальный ствол; с обеднением большого круга кровообращения — изолированный стеноз клапана аорты и коарктация аорты; без нарушений гемодинамики — истинная и ложная декстрокардия, аномалия положения дуги аорты и ее ветвей, небольшой ДМЖП в мышечной части.
Все врожденные пороки протекают с определенной периодичностью: стадия первичной адаптации, стадия относительной компенсации и терминальная фаза. В фазе первичной адаптации организм ребенка приспосабливается к особенностям гемодинамики, обусловленным пороком. Однако реакции адаптации и компенсации у ребенка раннего возраста находятся в состоянии неустойчивого равновесия, поэтому легко возникает декомпенсация с развитием СН. В возрасте 2—3 лет нарушения гемодинамики и газообмена у ребенка несколько компенсируются: субъективные жалобы уменьшаются, улучшается физическое и психомоторное развитие ребенка (стадия относительной компенсации, которая продолжается в течение нескольких лет). Терминальная фаза наступает, когда все компенсаторные возможности организма исчерпаны, развиваются дистрофические и дегенеративные изменения в миокарде и паренхиматозных органах. Особенности клинического течения каждого порока см. в соответствующих статьях.
Осложнения: СН.
Лабораторные и инструментальные методы, подтверждающие диагноз:
1) рентгенологическое исследование органов груди;
2) ЭКГ, ЭхоКГ, ФКГ;
3) функциональные пробы (по Н.А.Шалкову).
Лечение: консервативное лечение (оказание неотложной помощи при катастрофических ситуациях, лечение осложнений и сопутствующих заболеваний), своевременное направление на консультацию к хирургу. Плановое оперативное лечение целесообразно проводить во II стадию течения порока (фаза относительной компенсации, 3—12 лет), однако при развитии признаков СН в I фазе необходима экстренная операция, часто паллиативная, для того, чтобы во II фазе провести радикальную операцию, но иногда и сразу проводят радикальную операцию по экстренным показаниям в I фазе, например при открытом артериальном протоке или ДМЖП. После радикальной операции период реабилитации составляет 12 мес с последующей оценкой результата операции.
Прогноз зависит от локализации порока и величины дефекта, от сопутствующих заболеваний.
Критерии инвалидности: признаки СН IБ стадии и выше; период реабилитации после радикальной операции.
Реабилитация: медицинская реабилитация (консервативное лечение, решение вопроса об оперативном вмешательстве), социальная адаптация в семье.
Просмотров. 4971
| Рейтинг.
3.5
/
2
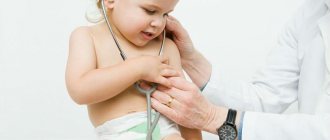
Симптомы пороков сердца у новорожденных и детей
Обычно патология обнаруживается еще неонатологом в первые дни жизни младенца:
- цианоз (посинение) или серость кожных покровов;
- тахипноэ — учащённое поверхностное дыхание;
- расширение ноздрей на вдохе;
- кряхтение на вдохе;
- отеки ног, живота, лица;
- нарушение дыхания при кормлении.
При менее тяжелой форме проявляется в подрастающем возрасте:
- утомляемость при нагрузке;
- одышка, боль в области сердца при занятии спортом;
- отек рук, лодыжек, стоп.
Чем раньше проявляется клиника, тем тяжелей процесс.
Важно! Родителям на заметку
Независимо от того есть ли у ребенка сердечная патология или нет, необходимо проходить регулярные медицинские обследования.
Особенно важно записаться на прием к детскому врачу-кардиологу перед началом спортивных занятий. Есть нарушения, при которых сердечно-сосудистая система может компенсаторной силой справиться с ними. Заболевания остаются годами незамеченными.
При занятии спортом нагрузки на сердечно-сосудистую систему многократно возрастают. Компенсаторных механизмов в таком режиме часто не хватает, что проявляется головокружением, потерей сознания, а может вызывать угрожающие жизни ребёнка состояние.
Это не означает, что категорически противопоказаны занятия спортом. Вид спорта и нагрузки должен определить врач.
Если же у ребенка диагностирован порок сердца – врачебный контроль при занятиях спортом обязателен. Необходим диспансерный осмотр врачом детским кардиологом, педиатром, кардиохирургом.
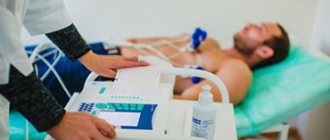
Диагностика пороков сердца у детей
При первичном осмотре педиатр, неонатолог или детский кардиолог проводит осмотр, аускультацию возможных шумов в сердце. Проверяется наличие отечности, одышки, нарушений ритма сердца, проблемы с физическим или интеллектуальным развитием. По результатам осмотра решается вопрос о необходимом обследовании.
Эхокардиография сердца (ЭхоКГ) – объединяет в себе УЗИ сердца и кардиограмму. Метод определяет ритмограмму и структурные изменения в сердце. ЭхоКГ информативный метод.
Рентгенология показывает реальные размеры сердца, его камер и соотношение органа с размером грудной клетки.
Коронарография – через вены или артерии на руке, паху, или шеи (только через вену) вводят катетер, который достигает сердца. Затем по нему пропускают контрастное вещество. Этот метод определяет сократительную функцию сердца.
В медицинском используется оборудование экспертного класса от производителей с мировым именем.
Задача детского отделения Медицинского — предоставить полный комплекс медицинской помощи от профилактики до лечения, при появлении симптомов порока с момента рождения до 18 лет.
В нашем детском отделении прием ведут врачи, которые прошли специальную подготовку для выявления нарушений здоровья у детей и младенцев, с учётом всех возрастных особенностей.
Детские врачи клиники “Парацельс” работают по принципам доказательной медицины (международным протоколам, составленным на основе клинических испытаний). Это сводит к минимуму вероятность постановки ложного диагноза.
Большая роль в ранней диагностике пороков сердца у детей принадлежит родителям. От того, насколько родители внимательно следят за здоровьем своего ребенка, насколько правильно смогут описать его состояние врачу, зависит в каком направлении будет проводиться предварительное обследование.
Как оформить инвалидность: о прохождении медико-социальной экспертизы
Решение о признании человека инвалидом принимается федеральными государственными учреждениями медико-социальной экспертизы по результатам экспертизы. Однако много вопросов о том, как оформить инвалидность поступает в Департамент труда и соцзащиты Москвы. Рассказываем алгоритм действий.
Направление на медико-социальную экспертизу (МСЭ) можно получить в медицинских организациях, а также в органах, осуществляющих пенсионное обеспечение, в органах социальной защиты населения при наличии у гражданина медицинских документов, подтверждающих нарушения функций организма вследствие заболеваний, последствий травм или дефектов. Только лечащий врач, зная диагноз, результаты лечения, реабилитации и абилитации пациента, определяет, есть ли признаки инвалидности, поэтому лучше всего обращаться за направлением на МСЭ к нему.
Для прохождения МСЭ соответствующее заявление и необходимые документы подаются в бюро МСЭ по месту жительства. Информацию по адресам подразделений Бюро медико-социальной экспертизы в городах и районах можно посмотреть на сайте.
Перечень документов для освидетельствования в бюро медико-социальной экспертизы:
- Согласие гражданина (его законного или уполномоченного представителя);
- Документ, удостоверяющий личность (паспорт или иной документ, удостоверяющий личность), для иностранных граждан и лиц без гражданства, постоянно проживающих на территории РФ — дополнительно «вид на жительство»; удостоверение беженца предъявляется лично, для иногородних граждан — свидетельство о регистрации по месту проживания;
- Направление на медико-социальную экспертизу, выданное медицинской организацией или органом социальной защиты населения, или пенсионным органом;
- Акт о несчастном случае на производстве по форме Н-1 (заверенная копия);
- Акт о профессиональном заболевании (заверенная копия);
- Для уволенных с военной службы — свидетельство о болезни, составленное ВВК (заверенная копия, подлинник предъявляется лично);
- Заключение межведомственного экспертного совета о причинной связи заболевания, инвалидности с воздействием радиоактивных факторов (заверенная копия, подлинник предъявляется лично);
- Удостоверение участника ликвидации последствий аварии на Чернобыльской АЭС или проживающего в зоне отчуждения или отселения (копия, подлинник предъявляется лично);
- Копия трудовой книжки;
- Медицинские или военно-медицинские документы, свидетельствующие о состоянии здоровья гражданина (амбулаторная карта, выписки из стационаров, заключения консультантов, результаты обследования, красноармейская или военная книжка, справка о ранении и другое);
- Профессионально-производственная характеристика с последнего места работы.
В ходе экспертизы специалисты бюро изучат представленные документы, а также социальные, бытовые, профессиональные и другие аспекты жизни кандидата.
Человек, признанный инвалидом, получает на руки справку об инвалидности с указанием присвоенной группы, а также индивидуальную программу реабилитации или абилитации (ИПРА).
Если по результатам проведенной экспертизы человек не признан инвалидом, то ему, по желанию заявителя, выдается справка о результатах МСЭ. Обжаловать решение МСЭ можно в течение месяца с момента проведения экспертизы обратившись в бюро, проводившее МСЭ, в письменной форме на бумажном носителе или в электронном виде на сайте Госуслуг. Также в бюро работает горячая линия по вопросам медико-социальной экспертизы.
Напоминаем:
Переосвидетельствование людей с инвалидностью I группы проводится 1 раз в 2 года, II и III групп — 1 раз в год, а детей с инвалидностью — 1 раз в течение срока, на который ребенку установлена категория «ребенок-инвалид».
Важно:
В период со 2 октября 2021 года до 1 марта 2021 года включительно действует «Временный порядок признания лица инвалидом» (Временный порядок). Медико-социальная экспертиза проводится заочно.
Признание гражданина инвалидом, срок переосвидетельствования которого наступает в период действия Временного порядка, при отсутствии направления на МСЭ осуществляется путем продления ранее установленной группы инвалидности (категории «ребенок-инвалид»), причины инвалидности, а также разработки новой индивидуальной программы реабилитации или абилитации инвалида (ребенка-инвалида), включающей ранее рекомендованные реабилитационные или абилитационные мероприятия.
Инвалидность продлевается на срок 6 месяцев и устанавливается с даты, до которой была установлена инвалидность при предыдущем освидетельствовании.
Продление инвалидности гражданину, которому при предыдущем освидетельствовании была установлена категория «ребенок-инвалид» до достижения возраста 18 лет и срок переосвидетельствования которого наступает в период действия Временного порядка, осуществляется путем установления I, II или III группы инвалидности на срок 6 месяцев в соответствии с заключением федерального государственного учреждения медико-социальной экспертизы о степени выраженности стойких расстройств функций организма, возникших в результате заболеваний, последствий травм или дефектов, сведения о которых имеются в протоколе проведения МСЭ гражданина в федеральном государственном учреждении медико-социальной экспертизы при последнем освидетельствовании.
Продление инвалидности осуществляется без требования от гражданина (его законного или уполномоченного представителя) заявления о проведении МСЭ. При этом письменного согласия гражданина не требуется.
Пресс-служба Департамента труда и социальной защиты населения города Москвы