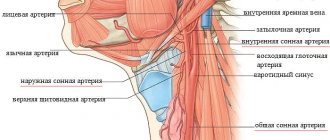
Пальпация области сердца. Верхушечный толчок
Пальпация области сердца дает возможность лучше охарактеризовать верхушечный толчок сердца
, выявить сердечный толчок, оценить видимую пульсацию или обнаружить ее, выявить дрожание грудной клетки (симптом «кошачьего мурлыканья»).
Для определения верхушечного толчка сердца правую руку ладонной поверхностью кладут на левую половину грудной клетки больного в области от пригрудинной линии до передней подмышечной между III и IV ребрами (у женщин предварительно отводят левую грудную железу вверх и вправо). При этом основание кисти должно быть обращено к грудине. Сначала определяют толчок всей ладонью, затем, не отрывая руки, — мякотью концевой фаланги пальца, поставленного перпендикулярно к поверхности грудной клетки (рис. 38).
Рис. 38. Определение верхушечного толчка: а — ладонной поверхностью кисти; б — концевой фалангой согнутого пальца.
Пальпацию верхушечного толчка можно облегчить наклоном туловища больного вперед или же пальпацией во время глубокого выдоха. При этом сердце более тесно прилегает к грудной стенке, что наблюдается и в положении больного на левом боку (в случае поворота на левый бок сердце смещается влево примерно на 2 см, что нужно учитывать при определении местоположения толчка).
При пальпации обращают внимание на локализацию, распространенность, высоту и резистентность верхушечного толчка.
В норме верхушечный толчок располагается в V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии. Смещение его может вызывать повышение давления в брюшной полости, приводящее к повышению стояния диафрагмы (при беременности, асците, метеоризме, опухоли и т. д.). В таких случаях толчок смещается вверх и влево, так как сердце совершает поворот вверх и влево, занимая горизонтальное положение. При низком стоянии диафрагмы вследствие понижения давления в брюшной полости (при похудании, висцероптозе, эмфиземе легких и т. д.) верхушечный толчок смещается вниз и кнутри (вправо), поскольку сердце поворачивается вниз и вправо и занимает более вертикальное положение.
Повышение давления в одной из плевральных полостей (при экссудативном плеврите, одностороннем гидро-, гемо- или пневмотораксе) вызывает смещение сердца и, следовательно, верхушечного толчка в противоположную от процесса сторону. Сморщивание легких в результате разрастания соединительной ткани (при обтурационном ателектазе легких, бронхогенном раке) вызывает смещение верхушечного толчка в больную сторону. Причина этого в понижении внутригрудного давления в той половине грудной клетки, где произошло сморщивание.
При увеличении левого желудочка сердца верхушечный толчок смещается влево. Это наблюдается при недостаточности двухстворчатого клапана, артериальной гипертонии, кардиосклерозе. При недостаточности аортального клапана или сужении аортального отверстия толчок может смещаться одновременно влево (вплоть до подмышечной линии) и вниз (до VI — VII межреберья). В случае расширения правого желудочка толчок может смещаться тоже влево, поскольку левый желудочек оттесняется расширенным правым в левую сторону. При врожденном аномальном расположении сердца справа (декстракардия) верхушечный толчок наблюдается в V межреберье на расстоянии 1 —1,5 см кнутри от правой срединно-ключичной линии.
При резко выраженном выпотном перикардите и левостороннем экссудативном плеврите верхушечный толчок не определяется.
Распространенность (площадь) верхушечного толчка в норме составляет 2 см2. Если площадь его меньше, он называется ограниченным, если больше — разлитым.
Ограниченный верхушечный толчок
отмечается в тех случаях, когда сердце прилегает к грудной клетке меньшей поверхностью, чем в норме (бывает при эмфиземе легких, при низком стоянии диафрагмы).
Разлитой верхушечный толчок
обычно обусловлен увеличением размеров сердца (особенно левого желудочка, что бывает при недостаточности митрального и аортального клапанов, артериальной гипертонии и др.) и встречается тогда, когда оно большей своей частью прилегает к грудной клетке. Разлитой верхушечный толчок возможен также при сморщивании легких, высоком стоянии диафрагмы, при опухоли заднего средостения и др.
Высота верхушечного толчка
характеризуется амплитудой колебания грудной стенки в области верхушки сердца. Различают высокий и низкий верхушечные толчки, что находится в обратно пропорциональной зависимости от толщины грудной стенки и расстояния от нее до сердца. Высота верхушечного толчка находится в прямой зависимости от силы и быстроты сокращения сердца (возрастает при физической нагрузке, волнении, лихорадке, тиреотоксикозе).
Резистентность верхушечного толчка
определяется плотностью и толщиной сердечной мышцы, а также силой, с которой она выпячивает грудную стенку. Высокая резистентность является признаком гипертрофии мышцы левого желудочка, чем бы она ни была обусловлена. Резистентность верхушечного толчка измеряется давлением, которое он оказывает на пальпирующий палец, и силой, которую надо приложить для его преодоления. Сильный, разлитой и резистентный верхушечный толчок при пальпации дает ощущение плотного, упругого купола. Поэтому он называется куполообразным (приподнимающим) верхушечным толчком. Такой толчок является характерным признаком аортального порока сердца, т. е. недостаточности аортального клапана или сужения аортального отверстия.
Сердечный толчок
пальпируется всей ладонной поверхностью кисти и ощущается как сотрясение участка грудной клетки в области абсолютной тупости сердца (IV—V межреберье слева от грудины). Резко выраженный сердечный толчок указывает на значительную гипертрофию правого желудочка.
Большое диагностическое значение имеет симптом «кошачьего мурлыканья»
: дрожание грудной клетки напоминает мурлыкание кошки при ее поглаживании. Оно образуется при быстром прохождении крови через суженное отверстие, в результате чего возникают ее вихревые движения, передающиеся через мышцу сердца на поверхность грудной клетки. Для выявления его необходимо положить ладонь на те места грудной клетки, где принято выслушивать сердце. Ощущение «кошачьего мурлыканья», определяемое во время диастолы на верхушке сердца, является характерным признаком митрального стеноза, во время систолы на аорте — аортального стеноза, на легочной артерии — стеноза легочной артерии или незаращения боталлова (артериального) протока.
На английском:
Что дает звуковой анализ
Диагностика требует выявления звуков, не соответствующих норме. Поэтому опытный врач должен уметь отличать «музыку» правильных сокращений сердца от патологических.
Мышечный и клапанный аппараты сердца находятся в постоянной напряженной работе. Перегоняя массу крови из камер в сосуды, они вызывают вибрацию близлежащих тканей и передают звуковые колебания на грудную клетку от 5 до 800 гц в секунду. Ухо человека способно воспринять звук в диапазоне от 16 до 20000 гц с наилучшей чувствительностью между 1000 и 4000 гц. Значит, для точной диагностики у человека недостаточно возможностей
Необходимы практика и внимание. Услышанные звуки нужно воспринимать как информацию
Получив ее, врач должен:
- оценить происхождение по сравнению с нормой;
- предположить причины нарушений;
- провести характеристику.
Какими методами должен владеть врач
Узкая врачебная специализация не исключает общей подготовки врача-лечебника. В стандартный набор знаний и умений начинающего доктора обязательно входят:
- личный осмотр пациента;
- пальпация — прощупывание плотного органа, края для определения консистенции, размеров; пульса, области сердца — для выяснения ударной волны, силы сердечного толчка;
- перкуссия — определение границ тупости по характеру звука, получаемого при постукивании по пальцу над органами, обладающими разной плотностью;
- аускультация — выслушивание стандартных точек тела, расположенных над зонами, максимально приближенными к передвижению жидкости внутри полых органов, от скорости течения и препятствий зависит возникновение шума.
Рассмотрим возможные результаты применения методов пропедевтики в диагностике сердечной патологии.
Смещение верхушечного толчка влево и вниз указывает на гипертрофию левого желудочка
Методика и данные перкуссии
Перкуссия позволяет определить величину, конфигурацию, положение сердца и размеры сосудистого пучка.
Прежде всего следует занять такое положение, чтобы правильно положить палец-плессиметр (плотно прижать его к грудной клетке и параллельно определяемой границе) и чтобы было удобно наносить перкуторный удар пальцем по пальцу.
Перкутировать сердце у детей следует тихо, т.к. грудная клетка ребенка относительно тонка и при сильных ударах в колебательные движения будут вовлекаться близлежащие ткани, что не даст возможности правильно определить границы относительной и абсолютной сердечной тупости. При определении абсолютной тупости сердца перкуссия должна быть тишайшей. Перкутировать надо от ясного легочного звука к сердечной тупости.
Распространенность сердечной пульсации
Площадь выпячивания сердечного толчка составляет около 2 см². Если же она оказывается большей, то говорят о разлитом или распространенном толчке. При меньшей площади он является ограниченным.
Распространенная пульсация возникает, если сердце большей своей поверхностью прилежит к грудной стенке. Это наблюдается:
- при глубоком вдохе;
- беременности;
- при и др.
В отсутствии этих состояний разлитой толчок может являться результатом расширения сердца (всего или любых его отделов).
Ограниченный сердечный толчок возникает, когда сердце меньшей площадью прилежит к грудной клетке. Причиной этому может служить:
- эмфизема легких;
- низкое стояние диафрагмы;
- гидро-, пневмоперикард.
Электрокардиограмма
При возбуждении сердца в нем возникает разность потенциалов между возбужденными (на поверхности имеют отрицательный потенциал) и невозбуждёнными (на поверхности имеют положительный потенциал) участками миокарда. Такая разница потенциалов может быть зарегистрирована с помощью электрокардиографа (прибора для записи биотоков сердца). Тело человека является хорошим проводником тока, поэтому биопотенциалы, которые возникают в сердце, можно зарегистрировать на поверхности тела человека. Биопотенциалы сердца, записанные с помощью электрокардиографа, называются электрокардиограмме.
Рис. 7.6. Нормальная электрокардиограмма во II стандартном отведении
Для регистрации биотоков сердца пользуются стандартными отводками, при которых регистрирующие электроды располагаются:
I отведение: правая рука и левая рука;
II отведение: правая рука и левая нога
III отведение: левая рука и левая нога.
Нормальная электрокардиограмма (ЭКГ) состоит из зубцов, сегментов между ними и интервалов (рис. 7.6).
Высота зубцов характеризует особенности возбуждения, продолжительность — скорость проведения импульсов в сердце. ЭКГ имеет 3 направленных вверх (положительных) зубцы — Р, R, Т и два отрицательных, которые направлены вниз — зубцы Q и S.
Зубец Р — характеризует возбуждения в предсердиях, его амплитуда составляет 0,2 мВ (1/8 R), продолжительность — 0,11 с.
Интервал PQ — отражает время от начала деполяризации предсердий до начала деполяризации желудочков и характеризует скорость проведения возбуждения предсердиями, АВ-узлом, пучком Гиса и его разветвлениями, его продолжительность — 0,1-0,21 с.
Зубец Q — характеризует возбуждения межжелудочковой перегородки, амплитуда — ¼ R.
Зубец R — период охвата возбуждением обоих желудочков; является главным вектором комплекса QRS, амплитуда во II отведении 1,6 мВ.
Зубец S — период завершения деполяризации желудочков, амплитуда — ¼ R.
Максимальная продолжительность желудочкового комплекса QRS — 0,07-0,09 с.
Зубец Т (трофическая) — процесс реполяризации в желудочках; продолжительность — 0,16-1,24 с, амплитуда — ½R.
Интервал QT отражает скорость деполяризации (QRS) и реполяризации (ST) желудочков; его называют электрической систолическим желудочков , продолжительность — 0,35-0,44 с.
Интервал между зубцом Т и последующим Р — электрическая диастола сердца.
Интервал RR (продолжительность сердечного цикла) позволяет определить частоту сердечных сокращений (60 / RR в с). Существенно, что с увеличением частоты сердечных сокращений (тахикардии) диастолическое (ТР) сокращается значительно больше по сравнению с систолическим (QRST).
Электрическая ось сердца — проекция среднего результирующего вектора QRS на фронтальную плоскость. В норме положение электрической оси сердца примерно соответствует положению его анатомической оси.
Положение электрической оси выражается величиной угла альфа (а), образованного электрической осью сердца и положительной половиной оси и отвода. Варианты положения электрической оси сердца: 1) нормальное, угол а составляет +30 … + 69 °, 2) вертикальное, угол а составляет +70 … + 90 °; 3) горизонтальное, величина угла а варьирует от 0 до 29 °. Положение электрической оси сердца зависит как от сердечных, так и от позасерцевих факторов. У людей гиперстенической конституции электрическая ось сердца имеет горизонтальное положение или даже возникает левограмма. В высоких худых людей электрическая ось сердца в норме расположена более вертикально, иногда до правограмы. Отклонение оси вправо может свидетельствовать о гипертрофии правого желудочка, слева — левой.
Есть несколько методов определения электрической оси сердца. Самый простой из них, с достаточной достоверностью, заключается в следующем. В норме во II отведении величина зубца R равна сумме величин зубцов R в I и III отведениях. Если амплитуда зубца R большая в I отведении, то говорят о ливограму, если в III — правограму.