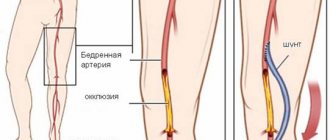
Синдром Мея-Тёрнера – патологическое состояние, которое характеризуется передавливанием левой подвздошной вены малого таза подвздошной артерией. Специалисты считают его сложно диагностируемым, провоцирующим целый ряд серьёзных заболеваний у мужчин и у женщин в виде варикоцеле и варикоза вен малого таза.
Где лечат синдром Мея-Тёрнера? Если Вы столкнулись с этим опасным заболеванием или имеете подозрения на его развитие, обращайтесь в отделение флебологии ЦЭЛТ. Наша клиника является многопрофильной и располагает мощной диагностической и лечебной базой, которая позволяет точно ставить диагноз и проводить лечение синдрома Мея-Тёрнера в Москве в соответствии с международными стандартами.
В ЦЭЛТ вы можете получить консультацию специалиста-флеболога.
- Первичная консультация — 3 000
- Повторная консультация — 2 000
Записаться на прием
Причины синдрома Мэя-Тёрнера
Подвздошные вены – это общие парные кровеносные вены, расположенные на уровне крестцово-подвздошного сустава и обеспечивающие отток крови от ног в тазовую область. Они разделяются на правую и левую от брюшной вены и аорты в области крестца и расходятся на внешние и внутренние. Внешние переходят в бедренные вены, внутренние призваны обеспечивать отток крови из тазовых органов.
Синдром Мэя-Тёрнера у мужчин и женщин развивается вследствие придавливания общей подвздошной вены, расположенной с левой стороны, правой артерией к позвоночнику. Он провоцирует нарушения оттока крови из левой ноги и таза и может протекать на фоне атеросклероза стенок кровеносных сосудов. В результате в ноге и половых органах происходит застой крови – и развивается варикоз.
Описание случая
Пациентка Г.
, 30 лет, поступила в клинику по направлению гинеколога с жалобами на выраженные хронические тазовые боли, больше в левой подвздошной области, ограничивающие активность, усиливающиеся в положении сидя, а также при незначительном натуживании; чувство тяжести и дискомфорта в животе после пребывания в положении сидя; частое мочеиспускание с ощущением неполного опорожнения мочевого пузыря; коитальные и посткоитальные боли; обильные и болезненные менструации; периодическую отечность в сочетании с повышенной болезненной чувствительностью промежности и наружных половых органов. Вышеуказанные жалобы беспокоили около полугода с постепенным прогрессированием симптоматики. По результатам ультразвукового ангиосканирования (УЗАС) вен таза, выполненного на догоспитальном этапе, было обнаружено расширение левой яичниковой вены (ЛЯВ), гроздевидных, параметральных и маточных вен с обеих сторон. Длительно наблюдалась у гинеколога по поводу эндометриоза, на момент поступления специфического лечения не получала. В анамнезе — двое самостоятельных родов (последние в 2021 г.). Накануне госпитализации осмотрена гастроэнтерологом, хирургом, гинекологом. Значимой сопутствующей патологии, за исключением эндометриоза, не выявлено. Специфического лечения назначено не было.
При поступлении: общее состояние удовлетворительное. Сознание ясное. Рост — 165 см, масса тела — 56 кг, индекс массы тела — 20,57. Кожа и видимые слизистые физиологической окраски. В легких дыхание везикулярное, хрипов нет, частота дыхательных движений — 16 в мин. Тоны сердца ясные, ритмичные. Артериальное давление — 115/80 мм рт.ст., частота сердечных сокращений (ЧСС) — 68 уд/мин. Живот мягкий, не вздут, в акте дыхания участвует, болезнен при пальпации в подвздошных областях, больше слева. Симптомы раздражения брюшины отсутствуют. Нижние конечности физиологической окраски, теплые, в объеме не увеличены, пульсация артерий отчетливая. Варикозно расширенных вен на нижних конечностях и промежности нет.
Предварительный диагноз: «Варикозная болезнь таза. СТВП, болевая форма. Расширение ЛЯВ, гроздевидных, параметральных и маточных вен с обеих сторон. Ad, Pо, r10. Эндометриоз».
Данные лабораторных исследований. Общий анализ крови: гемоглобин — 127 г/л, эритроциты — 4,12·1012/л, гематокрит — 37%, лейкоциты — 7,2·1012/л, тромбоциты — 317·109/л. Общий анализ мочи: удельный вес — 1,02, белок — отр., лейкоциты — отр., бактерии — отр. Биохимическое исследование: общий белок — 79,6 г/л, общий билирубин — 11,8 мкмоль/л, АЛТ — 21 Ед/л, АСТ — 26 Ед/л, мочевина — 6,4 мкмоль/л, креатинин — 71 мкмоль/л, общий холестерин — 5,32 ммоль/л, глюкоза – 5,9 ммоль/л. Коагулограмма: фибриноген — 2,3 г/л, АЧТВ — 28,6 с, протромбиновое время — 11 с.
ЭКГ: синусовый ритм, ЧСС — 78 уд/мин, нормальное направление электрической оси сердца, значение угла альфа — +64°.
УЗИ почек и надпочечников: признаки нефроптоза 1-й степени справа.
УЗИ органов малого таза: признаки тазового эндометриоза (аденомиоз, эндометриоз крестцово-маточных связок, эндометриоз мочевого пузыря). Расширение внутритазовых вен и спаечный процесс в малом тазу.
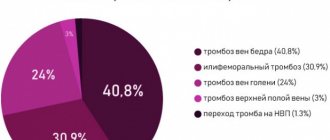
УЗАС вен таза: расширение вен малого таза. Расширение яичниковых вен (до 9,1 мм слева, до 4,3 мм справа), маточных вен (до 8,6 мм слева, до 6,1 мм справа), параметральных (до 7,7 мм слева, до 7,3 мм справа), гроздевидных вен (до 10,0 мм слева, до 10,6 мм справа). Патологический рефлюкс по указанным венам — более 1 с (рис. 1а,
Рис. 1. Ультразвуковая картина варикозного расширения вен малого таза в В-режиме пациентки Г. а — левая яичниковая вена (указано стрелкой); б — вены гроздевидного сплетения (указано стрелкой). б).
УЗАС вен нижних конечностей: НПВ проходима и лоцируется до почечных вен, диаметр 16,2—18 мм, дистальнее (вдоль аорты) — НПВ и общие подвздошные вены с обеих сторон не визуализируются (рис. 2а,
Рис. 2. УЗАС вен нижних конечностей пациентки Г. Аплазия проксимального сегмента нижней полой вены (дистальный ее сегмент указан стрелкой). а — В-режим; б — режим ЦДК. б). Наружные подвздошные вены с обеих сторон проходимы. В подвздошных областях визуализируется множество коллатералей (НПВ через левые почечную и яичниковые вены сообщается с вышеописанными коллатералями). Несостоятельность сафенофеморального и сафеноподколенного соустья обеих нижних конечностей. Клапанная недостаточность правой бедренной, обеих подколенных и задних большеберцовых вен. Дилатация и кратковременный рефлюкс крови через сафенофеморальное и сафенопоплитеальное соустье с обеих сторон. Признаков тромбоза в исследованных сосудах на момент осмотра не выявлено.
Мультиспиральная компьютерная томография НПВ и вен таза: признаки окклюзии НПВ и обеих общих подвздошных вен. Расширение ЛЯВ до 15,4 мм, маточных и гроздевидных с обеих сторон — до 11 мм (рис. 3а,
Рис. 3. Мультиспиральная компьютерная флебограмма пациентки Г. — расширение левой яичниковой вены до 15,4 мм (указано стрелкой). а — прямая проекция; б — поперечная проекция. б).
Рентгеноконтрастная флебография: окклюзия НПВ и общих подвздошных вен с обеих сторон, расширение вен тазовых сплетений и ЛЯВ (рис. 4а,
Рис. 4. Рентгеноконтрастная флебограмма пациентки Г. — окклюзия НПВ и общих подвздошных вен с дренированием наружных подвздошных вен в вены таза (1), поясничные вены (2) (указаны стрелками). а — справа; б — слева. б).
При оценке качества жизни по опроснику CIVIQ получено 24 балла, по опроснику PVVQ — 93 балла. Определение тяжести заболевания проводилось согласно клиническим шкалам: шкала VCSS — 0 баллов, шкала Villaltа — 2 балла, шкала PVCSS — 21 балл, визуальная аналоговая шкала — 64,3 балла.
На основании проведенных диагностических исследований установлен клинический диагноз: «Аплазия инфраренального отдела нижней полой и общих подвздошных вен. Варикозная болезнь таза. СТВП, болевая форма. Расширение ЛЯВ, гроздевидных и маточных вен с обеих сторон. C0А, EС, AS2,3,4,D6,7,10,13,14,15, PR, O. 11.01.2019. LIII. Тазовый эндометриоз. Спаечная болезнь малого таза. Нефроптоз 1-й степени».
Анализ диагностических находок позволил установить, что компенсаторный коллатеральный отток у пациентки осуществляется по двум путям — глубокому и срединному [7]. Учитывая вторичное компенсаторное расширение ЛЯВ, которая наряду с парной и полунепарной венами послужила одной из основных коллатералей венозного оттока при отсутствии функционирующей НПВ, оперативное лечение СТВП признано не показанным. Устранение первичной причины заболевания с помощью эндоваскулярного стентирования НПВ было технически невозможно. Проведение реконструктивной шунтирующей операции — нецелесообразно вследствие значительной операционной травмы у пациентки без признаков хронического заболевания вен (ХЗВ), при отсутствии отечного синдрома, венозной хромоты и трофических изменений мягких тканей нижних конечностей. Таким образом, пациентке было назначено консервативное лечение: ношение компрессионных колгот 2 класса, прием микронизированной очищенной флавоноидной фракции в дозе 1000 мг/сут. Рекомендован повторный осмотр у гинеколога. Учитывая, что, согласно данным литературы, пациентка относится к повышенной группе риска по развитию ТГВ, ей была проведена ПЦР-диагностика врожденной тромбофилии с последующим осмотром у гинеколога.
Пациентка повторно осмотрена через 1,5 мес.
Анализы крови на тромбофилические мутации: GG-гомозигота норма по показателям F2: 20210 G>A, F5: 1691 G>A, F7: 10976 G>A, FGB: 455 G>A; TT-гомозигота норма по показателю ITGB3: 1565 Т>С; 4G-4G-гомозигота патология по показателю SERPINE1 (PAI-1): 675 5G>4G; GТ-гетерозигота патология по показателю F13: 20210 G>Т; СT-гетерозигота патология по показателю ITGА2: 807 С>Т.
Консультация гематолога. Носительство генетических протромботических мутаций: ингибитор активатора плазминогена — гомозигота, интегрин альфа-2 и F13 — гетерозигота. Рекомендовано: обильное питье, ацетилсалициловая кислота 50 мг/сут.
Консультация гинеколога: эндометриоз. Назначена гормональная терапия (диферелин внутримышечно).
С точки зрения авторов настоящей статьи, трактовка результатов исследования тромбофилических состояний была проведена не совсем корректно. Единственным показателем, который у данной пациентки мог повышать риск возникновения венозных тромбоэмболических осложнений (ВТЭО) с категорией риска «неопределенно», является PAI-1. ITGA2 — практически вариант популяционной нормы, не увеличивающий риска ни венозного, ни артериального тромбоза, постоянного приема ацетилсалициловой кислоты не требует. Носительство мутации F13 также является слабопротективным фактором по отношению к развитию ВТЭО.
Кроме того, возможно оспорить и назначение гинекологом гормональной терапии на фоне выраженного тазового варикоза.
При этом, не являясь специалистами в области гинекологии и гематологии, авторы настоящей статьи не считают, что вправе настаивать на отмене назначенного пациентке лечения.
На фоне проведенного комплексного лечения, включающего флеботропную и компрессионную терапию, а также прием диферелина и ацетилсалициловой кислоты, пациентка отметила улучшение состояния, значительное уменьшение интенсивности тазовых болей и диспареунии. Глобальный индекс качества жизни по опросникам CIVIQ и PVVQ улучшился на 3 и 49 баллов соответственно. Результаты снижения медианы суммарного показателя по шкалам оценки тяжести заболевания следующие: шкала PVCSS — 15 баллов, визуальная аналоговая шкала — 55,6 балла. Снижения медианы по шкалам VCSS и Villaltа не отмечено.
Учитывая положительную динамику на фоне проводимого лечения, пациентке рекомендовано продолжить консервативное лечение, динамическое наблюдение у сосудистого хирурга, гинеколога.
Клинические проявления синдрома Мея-Тёрнера
К сожалению, синдром недостаточно хорошо изучен, поскольку является редким. Специалисты выделяют три стадии его развития:
- Первая – клинические проявления отсутствуют;
- Вторая – просвет подвздошной вены сужается, появляются симптомы венозной недостаточности;
- Третья – развиваются тромбозы.
Симптоматика синдрома – следующая:
- Отёчность левой ноги, нередко – с изменением цвета кожного покрова на синюшний или багровый;
- Интенсивная болевая симптоматика в поражённой области, которую невозможно устранить обезболивающими средствами;
- Заметные невооружённым глазом варикозные узлы на бедре, яичке (у мужчин) или половых губах (у женщин) с поражённой стороны;
- Усиление неприятных ощущений после физических нагрузок, в том числе и несущественных;
- Появление геморроидальных узлов.
И у мужчин и женщин, страдающих от синдрома, возникают проблемы с сексуальными контактами. Так, в первом случае появляются боли тянущего характера в мошонке, которые иррадиируют в мочеиспускательный канал и головку члена и становятся более интенсивными после полового акта. Во втором случае сексуальные контакты становятся и вовсе невозможными из-за болезненности узла.
Как проявляется состояние
Нижняя полая вена сдавливается увеличенной маткой в положении женщины лежа на спине. На больших сроках гестации или при многоводии это может происходить и в вертикальном положении тела.
Первые симптомы появляются в сроке около 25 недель. Женщине становится тяжело лежать на спине, при этом она может испытывать головокружение, ощущать нехватку воздуха, слабость. Снижается артериальное давление. В некоторых случаях возникает даже коллапс с обморочным состоянием.
В тяжелых случаях женщина через 2 – 3 минуты после поворота на спину быстро бледнеет, жалуется на головокружение и потемнение в глазах, тошноту и холодный пот. Более редкие признаки – звон в ушах, тяжесть за грудиной, чувство сильного шевеления плода.
Внезапно развивающаяся бледность и гипотония очень напоминают признаки внутреннего кровотечения, поэтому врач может ошибочно заподозрить у такой беременной отслойку плаценты, разрыв матки, инфаркт миокарда.
Появление сосудистого рисунка и варикозно измененных вен на ногах также связано с описываемым синдромом. Одним из частых проявлений этого состояния является геморрой.
Описываемое патологическое состояние приводит к гипоксии плода и нарушению его сердцебиения. Страдает развитие органов и систем будущего ребенка. Если оно проявляется во время родов, то может вызвать асфиксию плода. Доказана связь этого заболевания с преждевременной отслойкой нормально расположенной плаценты.
Наши врачи
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
КТ нижней полой вены с контрастированием
Контрастная КТ нижней полой вены проходит в два этапа. Сначала пациента помещают на стол и делают с помощью томографа серию нативных снимков. Потом внутривенно вводят йодсодержащий раствор, отличающийся высокой рентгеноконтрастностью. На фотографиях отчетливо видна система нижней полой вены с протоками. Такой метод диагностики отличается высокой информативностью, с его помощью можно определить состояние кровеносных сосудов и окружающих тканей.
КТ-ангиографию с контрастом применяют при диагностике воспалительных заболеваний нижней полой вены, для определения новообразований, тромбов в просвете сосуда. Метод позволяет оценить характер и участок оперативного вмешательства в случае хирургического лечения, а также контролировать процессы регенерации в восстановительном периоде.
Нефрэктомия с удалением тромба из нижней полой вены на компьютерных томограммах
Существует экстренная КТ нижней полой вены, которую проводят в случае состояний, угрожающих жизни пациента.
Лечение синдрома Мея-Тёрнера
Синдром требует хирургического вмешательства, поскольку вызван механической причиной (т. е. передавливанием). Цель операции – устранить её посредством стентирования. Для этого в поражённую синдромом область доставляют самораскрывающийся стент, при помощи которого раскрывают суженный участок.
Сам по себе стент будет выполнять функцию каркаса поражённой области и сможет обеспечить необходимый уровень проходимости вены. Для того, чтобы достичь желаемого результата, применяют специальные усиленные стенты, поскольку обычные не способны справиться с высоким давлением. Если помимо синдрома пациент страдает от тяжёлого варикоза, ему проводят микрофлебэктомию – операцию, направленную на удаление повреждённых участков сосудов.
Записаться на приём ко специалистам отделения флебологии ЦЭЛТ по поводу лечения синдрома Мэя-Тёрнера можно онлайн или связавшись с нашими операторами: +7 (495) 788-33-88
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Подготовка к исследованию
Процедура КТ ангиографии нижней полой вены проводится с применением контрастного вещества, поэтому требует предварительной подготовки. После записи на КТ или МРТ пациент может получить бесплатную консультацию, где ему расскажут, как проходит обследование и что необходимо сделать до томографии.
Перед проведением МСКТ необходимо проверить уровень креатинина в крови. Этот анализ проводят для оценки состояния функции почек. При необходимости можно сделать экспресс-тест перед процедурой — клиника “Магнит” в Санкт-Петербурге предоставляет такую возможность.
Индивидуальная непереносимость йодсодержащих препаратов и склонность к проявлению аллергических реакций, гиперфункция щитовидной железы, беременность и период лактации, контроль уровня сахара крови с использованием Метформина и его аналогов требуют предварительной консультации с врачом.
Диагностика патологии
Мероприятия по диагностике патологии включают:
- Рентгенографическое исследование;
- Венокаваграфию;
- КТ;
- МРТ;
- Эндоскопию с биопсией.
Врачу необходимо определить, что стало причиной патологии. Это важно для подбора лечебных методик. Так химиотерапия назначается лишь при условии подтверждения онкологического заболевания.
Онкология легких: симптомы