Описание патологии
Изменение миокарда левого желудочка может спровоцировать различные заболевания или же нарушения обменных процессов в сердечной мышце. Умеренные нарушения функционирования сердца могут быть диффузными или очаговыми. Первый тип характеризуется сбоем миоцитов левого желудочка, в результате чего они неправильно сокращаются. То есть, по этим клеткам неправильно проводится электрический импульс.
Второй тип – это очаговые изменения. При этом на стенке левого желудочка образуются рубцы. Они состоят из соединительной ткани, которая не способна проводить электрические импульсы.
Умеренные нарушения метаболического типа могут сами собой прийти в норму, но если такие сбои происходят часто, то миокард не может восстановиться.
Таким образом, изменения могут трансформироваться в необратимые. В процессе усугубления ситуации они способны спровоцировать сердечные патологии.
Когда есть несоответствие между расходом энергии и поступлении ее в миокард, то последствием будут дистрофические изменения. Но даже дистрофия не всегда проявляет себя, а если и есть симптомы, то зачастую это повышенная утомляемость, на которую не всегда обращают внимание.
Гипертрофия левого желудочка – это состояние, которое организм активирует для компенсации процесса кровоснабжения. Особенно часто это происходит, если есть недостаточность митрального клапана. Гипертрофия отражается на состоянии стенок левого желудочка, они теряют эластичность. Также это касается и перегородки между желудочками.
При гипертрофии также происходит утолщение стенок. Оно не всегда равномерное, это может происходить по очаговому принципу, то есть только на определенном участке данной полости. А дистрофия миокарда приводит к тому, что стенка левого желудочка значительно истончается, а полость камеры растягивается.
Что такое нарушение реполяризации миокарда
Современные данные о механизме сокращения сердечных волокон, проведении нервного импульса по проводящим путям связаны с изучением электрофизиологии сердца. Понимание роли этих процессов в развитии патологии помогает правильно подобрать лечение при хронической сердечной недостаточности, миокардиодистрофии, кардиомиопатии.
Нарушение процессов реполяризации в миокарде раскрывает «секреты» метаболических (обменных) изменений в сердечной мышце, синтеза и сохранения энергетических запасов.
Постараемся «перевести» научный язык терминов на всем доступное толкование биологических свойств клетки.
При помощи электронного микроскопирования появилась возможность изучения строения клеток сердца. Выявлены миофибриллы — белковые волокна двух типов: толстые фибриллы оказались миозином, а тонкие — актином.
В процессе сокращения происходит скольжение тонких волокон по толстым, актин и миозин соединяются с образованием нового белкового комплекса (актомиозина), мышечная ткань укорачивается и напрягается. При расслаблении все приходит в норму. Между ними существуют мостики, по которым передаются химические вещества из одной клетки в другую.
Сердце «запускается» электрическим импульсом. Он образуется из множества электрических токов от соединения сердечных клеток.
Каждая живая клетка имеет внутри свой отрицательный электрический разряд. Разница между наружным и внутренним напряжением с двух сторон клеточной мембраны составляет 80-90 мВ. Это и есть трансмембранный потенциал. Он не меняется всю жизнь и характерен для каждого вида клеток.
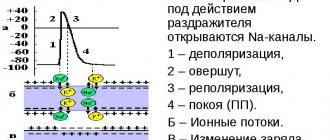
Но для сердечных клеток характерно изменение потенциала под действием перемещения через открытые канальцы ионов (заряженных частиц натрия, калия, кальция). Благодаря им, возникает электрический ток. Его еще называют потенциалом действия.
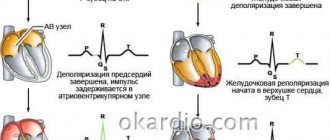
Возникновение импульса (электрического тока или потенциала действия) в клетках сердца проходит два основных периода:
- Деполяризация — ионы натрия и кальция входят внутрь клетки и заряд меняется на положительный. С определенной скоростью волна деполяризации передается соседним клеткам и охватывает всю мышцу. Актин соединяется с миозином и происходит сокращение сердца. Скорость распространения волны зависит от наличия на пути импульса здоровых или измененных клеток (ишемизированная или рубцовая ткань).
- Реполяризация миокарда — более длительный период, он необходим для восстановления отрицательного внутриклеточного заряда, поток ионов калия должен покинуть клетки. Эта фаза определяет накопление в мышце сердца энергии и подготовку к следующему сокращению. Видимый отдых на самом деле включает все биохимические механизмы добычи энергии, тратятся ферменты, кислород из крови. Пока не закончится полное восстановление, сердце не способно сокращаться.
Наиболее важным механизмом, обеспечивающим достаточный потенциал действия, является натрий-калиевый насос.
Схема деполяризации (справа) клеточной мембраны
Нарушение реполяризации миокарда можно зафиксировать при электрокардиографическом обследовании по определению времени реполяризации.
Диагностика
Для диагностики правильных процессов деполяризации и реполяризации служит электрокардиография сердца (ЭКГ).
Зубцы и интервалы ни о чем не говорят неспециалисту. Врачи функциональной диагностики знакомы с тонкими признаками и изменениями характерных зубцов, могут вычислить время реполяризации.
Увеличение времени деполяризации желудочков сердца указывает на механическое препятствие в распространении импульса. Это возможно при блокадах разной степени.
Острый инфаркт чаще всего поражает левый желудочек. Здесь формируется соединительнотканный рубец, который и служит препятствием для импульса.
В заключении ЭКГ врач, кроме признаков инфаркта, обязательно напишет об умеренном нарушении деполяризации.
При расшифровке учитывается форма комплексов, высота и ширина зубцов, уровень основной линии, длительность интервалов
О нарушенной реполяризации говорит снижение зубца Т. Это характерно для диффузных дистрофических изменений, кардиосклероза. В данном случае заключение ЭКГ не ставит диагноз, но помогает понять механизм образования симптомов болезни, стадию и форму.
Нарушают реполяризацию гипертрофия миокарда прием некоторых медикаментов, недостаток микроэлементов и витаминов в питании, обезвоживание организма. Такого пациента следует обследовать в стационаре, провести нагрузочную пробу с хлоридом калия. После введения калия на ЭКГ фиксируется нормализация формы желудочковых комплексов.
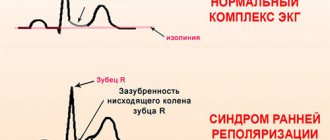
Синдром ранней реполяризации миокарда характеризуется постоянством ЭКГ-картины. У взрослых приходится проводить дифференциальную диагностику с острым инфарктом.
Типичным признаком является устранение признаков после пробы с физической нагрузкой (20 приседаний).
При обследовании детей и подростков увеличивается частота выявления изменений миокарда метаболического характера. У ребенка не обнаруживают никаких органических заболеваний сердца и сосудов. Значение в таких случаях придается энергетическим нарушениям.
Страдания плода от сигаретного дыма не видны снаружи
Причины ранней реполяризации у детей, по мнению ученых, связаны с нарушенным развитием на стадии эмбриона. Виновницей бывает мама, которая в период беременности не соблюдала режим, плохо питалась, страдала анемией. Специального лечения дети не требуют, но рекомендуется наблюдение кардиолога, снижение физической и эмоциональной нагрузки, правильное питание.
Подобные изменения характерны для спортсменов, лиц, перенесших переохлаждение. Некоторые кардиологи доказывают наследственный характер изменений в проводящей системе сердца.
Также прочитать:Признаки аритмии сердца
Частота выявления синдрома ранней реполяризации колеблется от 1 до 9 %. У мужчин его обнаруживают в 3 раза чаще. При экстренном поступлении с болью в сердце синдром обнаруживается у от 13 до 48% пациентов.
Считается, что при этом более быстрая волна возбуждения поступает из наружного слоя миокарда внутрь. Определенная роль придается преобладанию вегетативной или симпатической нервной системы, повышению содержания кальция в крови.
Существующие классификации подразделяют синдром ранней реполяризации по связи с болезнями сердца:
- с поражением сердца и сосудов;
- без поражения.
По степени выраженности на ЭКГ (проявление в 12 отведениях) – 3 класса:
- минимальный (имеются в 2-3 отведениях);
- умеренный (в 4-5);
- максимальный (в 6 и более).
Типичных клинических симптомов не выявлено. Имеется небольшая связь с нарушениями ритма и проводимости. Некоторые кардиологи настаивают на повышенной вероятности у таких пациентов внезапных опасных для жизни нарушений ритма сердца.
Процессы электрической активности миокарда важны в диагностике болезней сердца. Они продолжают изучаться. Возможно, в недалеком будущем появятся новые энергетические лекарственные препараты или способы лечения, действующие через клеточный потенциал.
Прежде чем разобраться в нарушении, попробуем понять норму. Сердце ─ это универсальный орган. Оно действует в своем ритме, без контроля нашего сознания. Сердце само определяет, сколько ему работать, сколько отдыхать и, если орган здоров, то никогда не нарушает этот баланс.
Вся его работа строится на процессах возбуждения, сокращения и расслабления. То, что мы видим на пленке электрокардиограммы, показывает, как эти процессы происходят.
Каждая мышечная клетка сердца имеет потенциал действия, который создается током ионов в клетку и из клетки. Величина его напрямую зависит, в каком состоянии находится клетка: в фазе возбуждения или покоя.
Возбуждение обеспечивается двумя процессами ─ деполяризацией (начало возбуждения) и реполяризацией ─ его окончание.
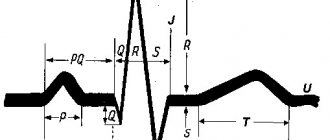
Когда происходит реполяризация, сердечная мышца находится в состоянии рефрактерности или полного покоя. На ЭКГ этот процесс анализируют на отрезке QT, который имеет продолжительность в норме в покое 0,3─0,4 с.
Увеличение или уменьшение продолжительности указанного промежутка говорит о нарушении процессов реполяризации в сердечной мышце. Кроме длительности врач функциональной диагностики оценивает форму зубцов, наличие дополнительных волн в промежутках QT. По сути, нарушение этого этапа возбуждения в мышечной ткани органа может развиваться при трех синдромах. Об этом дальше.
Реполяризация – одна из циклических фаз функционирования сердечной мышцы (миокарда), сопровождаемая восстановлением электрического мембранного заряда. При отсутствии нарушений в работе сердца натриевые ионы в процессе реполяризации возвращаются в первоначальное состояние, благодаря чему восстанавливается мембранный электрический заряд, на кардиограмме преобладают нормальные показатели (существенные отклонения отсутствуют).
Если процесс реполяризации нарушен, дестабилизируется сердечная деятельность. Ткани и органы испытывают дефицит требующегося для нормальной жизнедеятельности кислорода и питательных веществ, транспортируемых кровью. В результате ухудшается самочувствие и повышается вероятность развития множества болезней различных систем.
Первостепенный метод диагностирования – электрокардиограмма.
Сердце является главным органом, который работает в своем ритме и не контролируется сознанием человека – самостоятельно устанавливая фазы работы и покоя. Отсутствие патологических процессов в организме способствует стабильности данного баланса. Основу работы мышцы сердца составляют три процесса:
- Возбуждения.
- Сокращения.
- Расслабления.
Именно эти фазы и отслеживает электрокардиограмма. Наиболее часто встречающееся изменение – нарушение процессов реполяризации на ЭКГ у взрослых людей требует пристального внимания кардиологов. Любой орган человеческого тела состоит из клеток. Сердечная мышца обладает особым потенциалом, который может перемещать ионы из клетки или наоборот. Его величина зависит от состояния, в котором пребывают клетки на данный момент – возбуждения или покоя.
Фазу возбуждению составляют два процесса:
- начало – деполяризация;
- окончание – реполярязация.
В стадии реполяризации сердечная мышца пребывает в покое, который длится от 0,3 до 0,4 секунды. На пленке ЭКГ это явление отображено на отрезке QT, отклонение от нормы характеризует нарушение данного процесса.
При постановке диагноза врач оценивает форму зубцов и определяет присутствие (или отсутствие) удлинения интервала QT
Причины
Изменения миокарда возникают по многим причинам, и очень важно их правильно диагностировать. Некоторые из-них являются заболеваниями, которые могут даже угрожать жизни.
Причинами и результатом нарушений миокарда являются:
- фибрилляция предсердий;
- стеаноз сердечного клапана (аорты);
- мышечная дистрофия.
Патологические изменения в миокарде левого желудочка могут возникать по причине воспалительных заболеваний. Это миокардит, который провоцирует и диффузные, и очаговые нарушения. А он, в свою очередь, вызывается такими патологиями как ревматизм, грипп, корь, краснуха. Еще провоцируют изменения в миокарде разные аутоиммунные заболевания.
Для организма очень важно, чтобы обменные процессы нормально функционировали, в ином случае происходят дистрофические изменения, вследствие которых меняются миоциты. Нарушение обмена веществ чревато тем, что сердечная мышца не получает достаточного количества полезных веществ и кислорода. Еще это состояние называют кардиодистрофией.
Кадиодистрофия может возникать вследствие:
- Почечной и печеночной недостаточности.
- Сахарного диабета.
- Нарушения работы щитовидной железы, а именно ее гиперфункции.
- Анемии.
- Инфекционных заболеваний как острого, так и хронического характера, самыми популярными являются грипп, туберкулез.
- Интоксикации организма – алкогольная, наркотическая, отравление лекарственными препаратами и другими химическими веществами.
Дополнительно, причинами кардиодистрофии могут быть чрезмерные физические нагрузки, эмоциональные потрясения, стрессовые ситуации. Все эти факторы приводят к хроническому переутомлению. Еще нарушения обмена веществ провоцирует голодание или скудное питание.
У детей также может проявиться изменение миокарда левого желудочка, и причиной этого состояния стает кардиодистрофия. Факторами, спровоцировавшими ее проявление у ребенка, могут стать умственные перенагрузки, снижение двигательной активности.
Метаболические нарушения в миокарде могут возникать из-за сбоя процесса реполяризации. При этом нарушены процессы обмена калия и натрия на внутриклеточном уровне. А также метаболические нарушения возникают вследствие таких факторов:
- переохлаждение;
- повышенная нагрузка как эмоциональная, так и физическая;
- ожирение;
- хронические заболевания.
Кроме того, изменения миокарда ЛЖ возникают в результате прогрессирования атеросклероза, ишемии, гипертонической болезни, аритмии. Это серьезные заболевания, которые провоцируют гипертрофию миокарда.
Что представляет собой нарушение нормальной реполяризации миокарда
Сердце представляет собой сложный механизм, любое нарушение в котором приводит к сбоям во всей системе кровообращения. Один из важных моментов функционирования – последовательное сокращение и расслабление отделов сердца, которое обеспечивает правильный ток крови. Сокращения происходят за счет передачи нервных импульсов – своеобразных сигналов от головного мозга о необходимости такой функции.
Реполяризация – это процесс, во время которого восстанавливается мембранный потенциал кардиомиоцита. Мембрана готовится к принятию нового сигнала и, соответственно, к сокращению. В этот момент ионы возвращаются на свое изначальное место, что дает возможность принять следующий импульс. Говоря о реполяризации кардиологи описывают картину на ЭКГ в момент диастолы желудочков.
Правильное протекание процессов реполяризации миокарда очень важно, так как при отсутствии лечения есть риск развития и других заболеваний сердечно-сосудистой системы:
- нарушения ритма сердца;
- гипертрофия левого желудочка;
- ишемическая болезнь сердца.
Если речь идет обо всей мышце (диффузные изменения), то симптоматика чаще слабо выражена. Нарушение реполяризации миокарда может сопровождаться следующими проявлениями:
- нарушение тока крови;
- расстройства нервной системы;
- сбои сердечного ритма;
- быстрая утомляемость.
Такие симптомы присущи и многим заболеваниям сердца, поэтому после получения настораживающих результатов ЭКГ проводят дополнительные исследования.
Очаговые нарушения реполяризации возникают при блокадах на разных участках проводящих путей.
Интересно отметить, что нарушениями реполяризации страдают даже люди моложе 35 лет, ведущие здоровый образ жизни и регулярно занимающиеся спортом.
Симптомы
Довольно часто данные изменения протекают бессимптомно по нескольку лет, или же проявляются незначительно.
Одним из самых распространенных признаков наличия патологических перемен в сердечной мышце является стенокардия. Так как когда стенка левого желудочка утолщается, происходит сжатие сосудов, которые питают мышцу.
Мерцательная аритмия и фибрилляция желудочков могут быть причинами развития изменений миокарда, а также и быть их следствием.
Еще одним симптомом возникновения изменений миокарда является «замирание сердца». При этом человек ощущает, что сердце несколько секунд не бьется. В результате он может потерять сознание.
Дополнительно могут возникать такие признаки:
- стойкое повышение артериального давления, частые его перепады;
- головная боль;
- боль в области сердца;
- слабость, быстрая утомляемость;
- нарушения сна.
Диффузные изменения
Что такое «изменения миокарда левого желудочка диффузного типа»? Данный вид является наиболее распространенным. При этом поражен не только левый желудочек, но и весь миокард, так как диффузные изменения характеризуются именно равномерным поражением.
Диффузные нарушения проявляются как при умеренных патологических процессах, так и при острых ситуациях, как например, инфаркт миокарда. В последнем случае есть и перемены в структуре тканей, и нарушение обменных процессов. Диффузные изменения – это скопление в левом желудочке миоцитов, которые, под влиянием определенных факторов, изменились, и не проводят импульсы.
При диффузных нарушениях миокарда левого желудочка, к общей симптоматике добавляется еще отечность ног, тахикардия, и даже скопление жидкости в легких.
Диффузные изменения миокарда левого желудочка могут спровоцировать ухудшение процесса кровообращения, гипоксии миокарда и возникновению некротических очагов. Самым опасным последствием этих нарушений является инфаркт миокарда.
Профилактика развития фиброза миокарда
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
– Уважаемые коллеги, я предоставляю слово Оксане Михайловне Драпкиной с сообщением, которое, на мой взгляд, посвящено мечтам современных кардиологов, о профилактике развития фиброза
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Спасибо. На первом слайде мы видим, что название лекции заканчивается вопросом: «Профилактика фиброза миокарда. С чего начать?». Действительно, Сергей Руджерович правильно подметил, что, наверное, это в большей степени мечта, но если бы не было мечты, то, наверное, не было бы самолетов, телевизоров, и так далее, и мы бы здесь не сидели, не общались с вами, уважаемые коллеги.
Начну я, как ни странно с 1867-го года и призываю вас пройти со мной «назад в будущее». Боткин Сергей Петрович. Я не случайно отношу нашу аудиторию в военно-медицинскую академию, где Сергей Петрович в 1867-м году читал лекцию. Обычно он читал лекции таким образом, что приходили пациенты, он их демонстрировал и обсуждал вместе со своими слушателями основные аспекты сначала диагноза, а потом и лечения. Вот молодая женщина пришла с жалобами на боль в груди, в левом боку, сердцебиение, одышку и опухоль шеи, которая мешает ей глотать; часто потеет как днем, так и ночью; моча отделяется в весьма обильном количестве и часто. Цитирую Сергея Петровича: «Трясение в ногах и руках, в особенности, когда чем-нибудь взволнуется». В общем, нам уже в принципе понятно, в каком органе, наверное, искать патологию.
Боль в груди. Она бывает разная. Я остановлюсь именно на той боли, которая больше увлекла в то время Сергея Петровича. Эта молодая девица, как он говорит, «место боли указывает под левой грудью, где они обыкновенно начинаются, распространяясь нередко по всему левому боку… Сила и продолжительность бывают различны… И вызываются они чаще всего какой-нибудь неприятностью или беспокойством».
Вы видите схематично анамнез заболевания. Начинается все в 1861-м году. Я это высчитывала, поскольку Боткин дал нам детальные инструкции, как все было. И мы видим, что все началось, как в то время часто и бывало, с горячки, поноса и бреда – это был, по-видимому, тиф. Затем стали нарастать боль под левой грудью. В 1866-м году ее родители стали отмечать опухоль шеи, и в конце появился нерегулярный ритм, это тоже по некоторым аспектам будет ясно.
Осмотр. «Больная хорошего телосложения, но бледна. И в лице ее с первого взгляда вы не замечаете никакой особенности…, кроме разве того, что выражение ее лица несколько беспокойное, как будто она чем-то испугана. И уже после вы начинаете замечать, что глаза ее несколько выпуклы. Затем резко бросается в глаза увеличенный объем шеи в силу развития щитовидной железы…»
Перкуссия и пальпация. Начинается сама пропедевтика. Надо сказать, что Сергей Петрович, начиная перкутировать, перкутирует все: легкие, сердце, печень, селезенку и так далее. Остановлюсь только на ненормальностях, которые выявил Сергей Петрович. И эти ненормальности кроются, в основном, во втором межреберьи слева от грудины. Здесь стрелкой показано, что он встречается с резким притуплением тона по парастернальной левой линии в области второго ребра и выше.
Аускультация. В этой же области, второе межреберье слева от грудины «…выслушивая дыхание, нахожу, что оно везде сохраняет характер везикулярного, но на левой стороне послабее, что в особенности резко выражено в области тупого тона по левой парастернальной линии». Уважаемые коллеги, коротко резюмируем. Значит, во втором межреберьи слева от грудины есть притупление перкуторного звука, ослабление везикулярного дыхания и небольшие, как он говорил, субкрепитирующие хрипы.
Обратите внимание, что аускультирует он и щитовидную железу. И сразу хочу сказать, что те симптомы гипертиреоза, которые мы теперь знаем, как симптом Рингеля, как симптом Мебиуса, как симптом Жоффруа – все это описывает Боткин в этой лекции, не называя это своим именем. Кстати, этот получил потом название симптома Бутмана, когда резкий артериальный шум мы можем слышать при аускультации щитовидной железы.
Диагноз. Диагноз не вызывает сомнения. Он говорит, что вы видите субъекта с сильно развитым зобом, некоторой степенью выпуклости глаз, которая, к тому же на ваших глазах меняется в своей величине, частым и неравномерным пульсом, ундуляцией шейных вен, частым и прерывистым дыханием. И уже только по одному этому вы можете предполагать, что имеете дело с базедовой или гревсовой болезнью.
Но возникает вопрос: в каком отделе сердца искать причину расстройства легочного кровообращения? Помним, что пациентка задыхается, и, в основном, это привело ее к врачу. Что же нашел Боткин своим не очень тонким пальцем? Так вот там было безвоздушное состояние легочной ткани, то есть ателектаз. То есть с помощью рук и с помощью ушей Боткин в 1867-м году нашел сдавление легочной ткани левым предсердием. И он говорит, что именно там надо искать причину одышки. Более того, рассказывает, что «увеличение и правого желудочка, которое встречается чаще, чем левого у пациентов, как он говорит с гипертиреозом, все-таки есть явление непостоянное, а объем левого предсердия увеличивается, повторяю, обязательно. И вы усматриваете на нем, кроме того, колебания в размере (то есть один день так, другой день по-другому) совпадающие с ухудшением и улучшением субъективного состояния больных, которое идет, таким образом, рядом с этим увеличением или уменьшением размеров тупого звука».
Что же это было? Забытая болезнь? Я не говорю сейчас о гипертиреозе. Я сейчас хочу переключить внимание на предсердие. В этих же своих клинических лекциях он говорит, что «достаточно уже одной слабости предсердия, чтобы в нем происходил застой крови, а также в венах, в него впадающих, которые таким образом расширяются, клапаны их становятся недостаточными, и даются условия для появления этой ундуляции, которую мы наблюдаем в различных формах ослабленной деятельности сердца и недостаточно быстрого опорожнения предсердий».
В этом году, я уже упомянула, мы отмечаем 180 лет со дня рождения Сергея Петровича Боткина. И когда читаешь Боткина, понимаешь, насколько он современен, насколько, с одной стороны, мы далеко ушли, а с другой стороны, и не очень далеко ушли в диагнозе некоторых заболеваний.
Итак, предсердная болезнь, забыта ли она? Нет, и многие ученые занимаются этой проблемой. Есть разные определения, одно из них представлено на слайде и принадлежит академику Ивашкину: Предсердная болезнь представляет собой первичную или вторичную патологию предсердий, которая манифестирует атриомегалией, различными нарушениями ритма и проводимости, симптомами недостаточности кровообращения.
И такие же факторы риска наличия атриомегалии. Мы их тоже можем подразделить на корригируемые и не корригируемые. Нас, конечно, интересуют корригируемые, и сегодня в большей степени я буду говорить об артериальной гипертензии. Вообще мы только что видели, что артериальная гипертензия и хроническая сердечная недостаточность – это практически основная причина фибрилляции предсердий, нарушений ритма сердца. И меня всегда мучил вопрос: ведь артериальная гипертензия – это состояние, когда гипертрофируется левый желудочек. Почему же возникают наджелудочковые нарушения ритма чаще, чем желудочковые? Я до сих пор не могу понять почему, но в этой схеме, наверное, есть определенные ответы. Потому что предсердия – это слабое звено. И когда идет повышение давления в предсердиях по градиенту давления, так как левый желудочек толстый или гипертрофированный, тоже внутри себя увеличивает давление, то долго гипертрофироваться предсердие не может, оно дилятируется – и, пожалуйста, фибрилляция предсердий. Поэтому фиброз в предсердиях, атриомегалия – и отсюда нарушение проведения электрического импульса, когда уже фибрилляция уже порождает фибрилляцию. Вот, собственно говоря, мне кажется, то, что характеризует данного пациента.
И поэтому мы говорим снова о фиброзе. Мы, с другой как будто стороны, с клинической подходим к фиброзу. И есть опять же много определений, но мне, например, нравятся простые определения, над которыми не надо долго думать и их хорошо и легко можно запомнить: это преобладание синтеза коллагена над его распадом. Речь, конечно, идет о структурном коллагене, о том коллагене, который образует потом трехспиральную структуру, очень прочную. И понятно, что когда он уже образовался, его повернуть вспять или увеличить деградацию очень сложно.
Различные типы фиброза. Вот два портрета пациента. Красным – кардиомиоцит, серым – фиброз. Понятно, что предметом нашего интереса, конечно, служит верхняя картинка, там, где есть реактивный фиброз – это как раз тот самый гипертоник, которого как будто бы правильно лечили. Он не умер от инфаркта или инсульта, он не произошел. Но что у него произошло? У него произошла гипертрофия левого желудочка, которую мы рассматриваем как практически неотъемлемую черту артериальной гипертензии. Но, в принципе, наверное, надо вмешиваться чуть раньше – тогда, когда даже этого реактивного фиброза еще пока не появилось.
Таким образом, я хочу постулировать, что, на мой взгляд, фиброз – это одно из самых ранних проявлений предсердной болезни. И поэтому возникает вопрос: как оценить, как предотвратить, вообще возможно ли это, и когда начать лечение и какое?
Обратите внимание, уважаемые коллеги, на этой картинке мы видим тоже кардиомиоцит, такой вездесущий цитокин – трансформирующий фактор роста б-типа – именно он повинен в том, что запускаются процессы фиброза, образуется коллаген и другие белки межклеточного матрикса.
Давайте посмотрим, чем активируется этот цитокин – ангиотензин-II, хорошо нам известный, а с другой стороны, механическое растяжение. То есть любая большая камера, желудочек или предсердие, сама по себе будет приводить к тому, что TGF-бета активность его будет увеличиваться. Он будет приводить к тому, что кардиомиоциты сменяются, как бы генотипически превращаются в фибробласты, и образуется коллаген, а затем и образуется фиброз.
Этот момент нас крайне интересует, и я коротко хочу показать хронику, факты и комментарии по поводу атриомегалии. В первой работе была поставлена цель обосновать клинические последствия дилатации предсердий при заболеваниях сердечно-сосудистой и бронхо-легочной систем. Первое, мы поняли, что при размере левого предсердия более 4,7см, у правого предсердия – более 4,8см, 100% появляются и персистируют клинические симптомы хронической сердечной недостаточности: одышка, цианоз, мелкопузырчатые хрипы в легких. То есть наличие мелкопузырчатых хрипов в легких совершенно четко коррелирует с размером левого предсердия.
Вот, на мой взгляд, очень интересные, странные на первый взгляд кривые. Но что они характеризуют? Зеленая кривая изображает тот процент пациентов с атриомегалией, у которых первый тон сохранен. И мы видим, что чем больше размер левого предсердия, тем меньше пациентов с сохраненным первым тоном. Мы всегда знаем, что первый тон – это характеристика левого желудочка, это систолический тон. И в то же время, чем больше размер левого предсердия, тем больше пациентов с ослабленным первым тоном. То есть это ли не проявление сердечной недостаточности?
Первый шаг. Таким образом, первым шагом был поиск, и мы нашли, что «критическими» размерами изолированной дилатации левого предсердия, после которой обязательно присоединится дилатация правого предсердия, служат величины 4,2Х4,4Х4,7 см.
Второй шаг. Нужно ли оценивать сократительную функцию предсердий, и вообще зачем она нужна? Казалось, это всего лишь 25%, а иногда и 15% в наполнении левого желудочка. И в принципе, это тоже определенная характеристика диастолической сердечной недостаточности. Обратите внимание, уважаемые коллеги, очень сильно напоминает эта кривая кривую закона Франка-Старлинга: чем больше максимальный объем левого предсердия, тем до определенного момента возрастает и объем активного опорожнения. Но, как я уже сказала, «слабое звено» 4-хкамерного органа: быстро истощается, и уже с большим увеличением левого предсердия объем активности снижается.
Мы хорошо знаем оценку фракции фиброза в межжелудочковой перегородке. На правой картинке показано, как мы ее обводим и с помощью специальных методов вычисляем. Так же можно определять размеры фракций фиброза, чуть более, наверное, этот процесс будет трудоемкий, в межпредсердной перегородке.
Зубец Р. Если посмотреть на Р, то, конечно, нам дается уникальная возможность оценить скорость проведения электрического импульса по предсердиям. Это традиционные р- mitrale, р-pulmonale, но и не только PQ как интервал, но и сегмент PQ, конечно, и соотношение дают нам очень много информации о том, что происходит с предсердием. Кроме того, очень легко в помощь практическому врачу можно рассчитать объем левого предсердия по данной формуле: Индекс конечно-систолического объема левого предсердия (мл) = 8,0 + 0,2* (длительность зубца Р в мс).
И совершенно потрясающую информацию в плане предуготованности предсердий к суправентрикулярным нарушениям ритма дает индекс функции левого предсердия, который высчитывается как отношение фракции опорожнения на интеграл линейной скорости выносящего тракта левого желудочка к индексу объема левого предсердия.
В этой же работе оценивалась скорость проведения электрического импульса по предсердиям. И тоже этот интервал, более 165мс, который измерен с помощью эхокардиографического исследования, плюс ЭКГ-датчики, говорит, что вот этот пациент представляет риск в плане возникновения фибрилляции предсердий.
Вот наши данные. Рябым серым – это объем левого предсердия, а просто серым – это фракция выброса левого предсердия. Контроль – пациенты с пароксизмальной формой фибрилляции предсердий (первые два столбика). Оказалось, что чем больше объем левого предсердия, тем неминуемо будет уменьшаться фракция выброса левого предсердия. Зачем это делать? Только ли это теория? На мой взгляд, нет. И сегодня оценка сократительной функции левого предсердия дает нам ключ к диагностике предсердной болезни сердца, выявление пациентов не просто с атриомегалией, а со сниженной сократительной функцией. И, на мой взгляд, это, конечно, поиск новых антиаритмиков (а у нас практически всего два антиаритмика, и все с различными побочными эффектами), и поиск того, что не только, наверное, мы можем пользоваться и должны пользоваться нашими обычными антиаритмиками.
Шаг третий. Клинико-морфофункциональная характеристика атриомегалии у больных с хронической сердечной недостаточностью и нарушением тиреоидного статуса. Обратите внимание, пациенты с ХСН вместе с гипертиреозом с гипотиреозом и контрольная группа: у всех пациентов изменен размер левого предсердия. Давайте вспомним Боткина еще раз, он говорил: «Всегда я вижу изменение в размере левого предсердия, которое совпадает с ухудшением и улучшением субъективных состояний». Гипотеза проверена – так оно и есть. А с правым предсердием таких различий в данной работе мы не получили.
Шаг четвертый. Биологические маркеры СН. И наконец еще раз про фиброз. У пациентов с диастолической сердечной недостаточностью, которые соответствовали всем критериям, мы посмотрели галектин-3, растворимый бета-галактозид связывающий белок. Он представляет собой семейство лектинов. Оказалось, что у пациентов с сохраненной фракцией выброса уровень выброса галектина-3 100% выше, чем у пациентов со сниженной фракцией выброса, что тоже с определенной дозой допущения говорит о том, что фиброз у таких пациентов будет выражен в большей степени.
Таким образом, мы можем постулировать, что фиброз – это морфологическая основа тахиаритмий. Здесь есть масса литературных результатов, вот взятая из журнала иллюстрация, срез легочной вены около ее устья. Собственно говоря, как раз там обычно проводят различные манипуляции, для того чтобы перевести праксизмальную форму фибрилляции предсердий в синусовый ритм.
И опять «повинен» ангиотензин-II. Значит, помимо обычных антиаритмиков, к этой терапии должны быть добавлены агенты, которые будут снижать активность ренин-ангиотензин-альдостероновой системы.
Если мы посмотрим на все гормоны, и как они влияют на синтез коллагена, деградацию коллагена и аккумуляцию коллагена, самым плохим персонажем здесь будет ангиотензин-II. Он повышает синтез, он снижает деградацию, и аккумуляция коллагена намного больше. Вторым по «плохости» выступает альдостерон.
Это пример пациента после перенесенного инфаркта миокарда. Обратите внимание, его сердце, через четыре недели после инфаркта миокарда: желто-красным – это центры связывания ангиотензинпревращающего фермента. Здесь не только мы видим в зоне инфаркта миокарда, как бы сбоку, но и EF – это значит эндокардиальный фиброз. PF – это перикардиальный фиброз. Много фиброза – есть на что подействовать, и то же самое с плотностью АТ-рецепторов, например, спустя четыре недели.
Еще раз восклицаю: нужен новый подход! И надо подумать о создании средств, которые селективно воздействуют на предсердия. Есть ли такие средства? Вот их список, пока такой. Я буду каждую интернет-сессию, на каждом из этих лекарств останавливаться.
Сегодня черед ингибиторов АПФ. И действительно, и Ольга Николаевна это показывала, ингибиторы АПФ и в эксперименте, и уже не только в эксперименте, продемонстрировали влияние на фиброз. Мы видим, например, за шесть месяцев всего Лизиноприл – 9%. За год Периндоприл – это 22%. И Лозартан тоже показал свою возможность – за год 36%.
Я с большим удовольствием хочу представить не только многочисленные зарубежные данные, но и нашу работу, многоуважаемого профессора Татарского из Санкт-Петербурга. Он посмотрел, при пароксизмальной форме фибрилляции предсердий добавление к стандартной терапии Лизиноприла приводило к уменьшению частоты пароксизмов, длительности эпизодов аритмии, более легкой переносимости и трансформации в бессимптомную форму.
В нашей практике чаще всего Лизиноприлом мы пользуемся как раз Диротоном. Диротон – это не оригинальный препарат, это тоже дженерик, но тем не менее его потенциал, вообще ингибиторов АПФ, в плане фиброза пока еще не раскрыт.
«Предсердный крест». Молекулярные и клеточные механизмы.
Будем заниматься этим «предсердным крестом». Мы только к нему приблизились, а сколько еще всего, что написано мелкими буквами. Я думаю, что это все будет крайне увлекательно и, наверное, сложно. Призываю работать вместе с нами.
Большое спасибо за внимание.
Неспецифические аномалии
Данные нарушения регистрируются на ЭКГ. Звучит диагноз как «умеренные неспецифические изменения миокарда». Они имеют прямую связь с процессами реполяризации. Такое патологическое состояние влияет на процесс восстановления миоцитов после того, как через них прошел импульс.
Как правило, такие нарушения не опасны, и, при принятии необходимых мер, вполне обратимы, так как их провоцируют различные перенесенные заболевания, гормональные сбои, нарушенные метаболические процессы.
Осложнениями могут быть стенокардия, сердечная недостаточность, а даже инфаркт миокарда.
Изменения миокарда левого желудочка могут быть неопасными для здоровья человека. Довольно часто их диагностируют при плановых обследованиях, то есть случайно. Это значит, что характерных симптомов почти нет. Но не стоит и недооценивать такое состояние – если не принять необходимые меры, то состояние может ухудшиться. Обычно, при умеренных изменениях, врачи рекомендуют поменять рацион питания, отказаться от вредных привычек, наладить психоэмоциональное состояние.