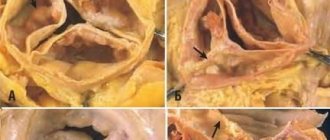
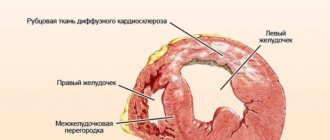
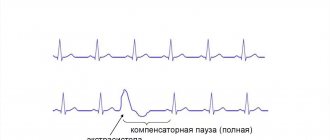
Кардиосклероз – патологическое замещение рабочей мышечной ткани сердца жесткой соединительной тканью, не несущей функциональной нагрузки. Неэластичная замена неспособна к сокращению и проведению импульсов.
В кардиологии заболевание расценивается, как одно из проявлений поражения миокарда, вызванного дефицитом или остановкой кровоснабжения, иначе ишемической болезнью сердца (ИБС). Кардиосклероз классифицируют на четыре разновидности:
- миокардитический кардиосклероз – осложнение воспалений мышечной оболочки сердца (миокардита);
- постинфарктный кардиосклероз – последствия некроза (отмирания) участка миокарда;
- первичный кардиосклероз – результат врожденных патологий внутреннего слоя оболочки стенок миокарда и соединительной ткани;
- атеросклеротический кардиосклероз.
По МКБ-10 заболеванию присвоен код I25.1.
Общие сведения. Кардиосклероз — что это такое и как лечить
Под кардиосклерозом понимают хроническое заболевание сердца, которое развивается из-за чрезмерного разрастания соединительной ткани в толще миокарда. Заметно снижается и число самих мышечных клеток.
Кардиосклероз не является самостоятельным заболеванием, т.к. формируется вследствие других патологий. Правильнее будет считать кардиосклероз осложнением, которое серьёзно нарушает работу сердца.
Заболевание носит хронический характер и не имеет острых симптомов. Кардиосклероз провоцируется большим количеством причин и факторов, поэтому определить его распространённость довольно сложно. Основные признаки заболевания встречаются у большинства кардиологических пациентов. Диагностированный кардиосклероз всегда ухудшает прогноз пациента, т.к. замещение мышечных волокон соединительной тканью является необратимым процессом.
Причины гиперхолестеринемии и атеросклероза
Атеросклероз развивается под влиянием корреляционных факторов: гиперхолестеринемии и наличия микроповреждений эндотелия. Норма общего холестерина в крови для взрослых – 3,2-5,2 ммоль/л. Патологически завышенными считаются результаты анализа > 7,7 ммоль/л.
К повышению ЛПНП и ЛПОНП в крови приводят:
- нездоровые пищевые привычки (чрезмерное содержание в рационе жирной и сладкой пищи);
- низкая физическая активность (гиподинамия);
- длительная психоэмоциональная нестабильность (стрессовое состояние);
- хронические заболевания желчного пузыря и печени;
- мальабсорбция — нарушение резорбции (всасываемости) питательных веществ в кишечнике.
Гиперхолестеринемия сопутствует сахарному диабету и иным нарушениям обменных процессов. Микротрещины эндотелия появляются в результате агрессивного влияния никотина, алкоголя, некоторых лекарственных препаратов. Повреждения интимы вызывают:
- болезни, связанные с нарушением состава крови (в том числе, метастазирующий рак и сахарный диабет);
- высокое давление на стенки сосудов – артериальная гипертония.
Хрупкость артерий и трещинки могут быть следствием гиповитаминоза.
Внутренний слой коронарных и всех остальных артерий находится под охраной плоских клеток крови – тромбоцитов. Они же отвечают за свертываемость крови. Когда на интиме появляется микротрещина, тромбоциты (в большом количестве) стараются «заклеить» повреждение.
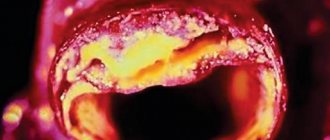
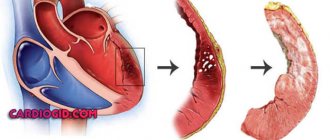
Из-за идентичного заряда молекул ЛПНП и тромбоцитов, к трещине притягиваются излишние жиры, что и является началом формирования холестериновых отложений. На первых порах образуется пятно, далее оно увеличивается по объему и площади, превращается в бляшку – препятствие для кровотока. Затем бляшка кальцинируется и трансформируется в твердый нарост – причину НК и атеросклеротического коронарокардиосклероза.
Патогенез
В основе развития кардиосклероза лежит 3 механизма:
- Дистрофические изменения. Формируются в результате нарушения трофики и питания миокарда из-за развившегося сердечно-сосудистого заболевания (кардиомиопатия, атеросклероз, хроническая ишемия или миокардиодистрофия). На месте прошедших изменений развивается диффузный кардиосклероз.
- Некротические процессы. Развиваются после инфарктов, травм и повреждений, произошедших во время оперативного вмешательства на сердце. На фоне омертвевшей сердечной мышцы развивается очаговый кардиосклероз.
- Воспаление миокарда. Процесс запускается в результате развития инфекционного миокардита, ревматизма и приводит к формированию диффузного или очагового кардиосклероза.
Итоги
Атеросклеротический кардиосклероз является одной из разновидностей ишемической болезни сердца. В процессе заболевания живая работоспособная ткань миокарда заменяется нефункциональной соединительной тканью.
Образуются рубцы, нарушается свободное движение крови, насыщение сердца кислородом, проводимость импульсов, сократительная способность миокарда. Патологические изменения развиваются на фоне прогрессирующего атеросклероза аорты, коронарных артерий. Последствиями нестабильной сердечной деятельности могут стать инфаркт миокарда, ХСН, коронарная смерть.
Классификация
Кардиосклероз классифицируют по причинам, которые будут перечислены и описаны ниже в соответствующем разделе, по интенсивности процесса и по локализации. В зависимости от классификации меняется течение болезни, поражаются разные функции сердца.
По интенсивности и локализации выделяют:
- очаговый кардиосклероз;
- диффузный кардиосклероз (тотальный);
- с поражением клапанного аппарата сердца.
Очаговый кардиосклероз
Очаговое поражение сердечной мышцы наблюдается после перенесённого инфаркта миокарда. Реже очаговый кардиосклероз формируется после локализованного миокардита. Характерно чёткое ограничение очага поражения в виде рубцовой ткани, которую окружают здоровые кардиомиоциты, способные полноценно выполнять все свои функции.
Факторы, влияющие на тяжесть заболевания:
- Глубина поражения. Определяется типом перенесённого инфаркта миокарда. При поверхностном поражении повреждаются только внешние слои стенки, и после формирования рубца под ним остается полноценно функционирующий мышечный слой. При трансмуральном поражении некроз поражает всю толщу мышцы. Рубец формируется от перикарда и до полости камеры сердца. Этот вариант считается наиболее опасным, т.к. при нём высок риск развития такого грозного осложнения, как аневризма сердца.
- Размеры очага. Чем больше площадь поражения миокарда, тем выраженнее симптоматика и хуже прогноз для пациента. Выделяют мелкоочаговый и крупноочаговый кардиосклероз. Одиночные мелкие включения рубцовой ткани могут не давать абсолютно никаких симптомов и не влиять на работу сердца и самочувствие пациента. Крупноочаговый кардиосклероз чреват для пациента последствиями и осложнениями.
- Локализация очага. В зависимости от расположения очага определяют опасные и не опасные. Расположение небольшого участка соединительной ткани в межжелудочковой перегородке или в стенке предсердия считается неопасным. Такие рубцы не влияют на основную работу сердца. Поражение левого желудочка, который выполняют основную насосную функцию, считается опасным. Количество очагов. Иногда диагностируется сразу несколько небольших очагов рубцовой ткани. В данном случае риск осложнений прямо пропорционален их числу.
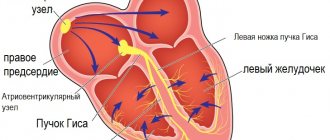
- Состояние проводящей системы. Соединительная ткань не только не обладает нужной эластичностью, в сравнении с мышечными клетками, но и неспособна проводить импульсы с нужной скоростью. Если рубцовая ткань затронула проводящую систему сердца, то это чревато развитием аритмий и различных блокад. Даже если в процессе сокращения отстаёт всего одна стенка камеры сердца, снижается фракция выброса – основной показатель сократительной способности сердца.
Из вышеописанного следует, что присутствие даже небольших очагов кардиосклероза может привести к негативным последствиям. Требуется своевременная и грамотная диагностика повреждений миокарда для подбора соответствующей тактики лечения.
Диффузный кардиосклероз
Соединительная ткань скапливается в сердечной мышце повсеместно и равномерно, что затрудняет выделение определённых очагов поражения. Диффузный кардиосклероз чаще всего встречается после токсических, аллергических и инфекционных миокардитов, а также при ишемической болезни сердца.
Диффузный кардиосклероз
Характерно чередование нормальных мышечных волокон и соединительной ткани, что не даёт сердечной мышце полноценно сокращаться и выполнять свою функцию. Стенки сердца теряют свою эластичность, плохо расслабляются после сокращения и плохо растягиваются при наполнении кровью. Такие нарушения часто относят к рестриктивной (сдавливающей) кардиомиопатии.
Кардиосклероз с поражением клапанного аппарата
Крайне редко склероз поражает клапанный аппарат сердца. Клапаны вовлекаются в процесс при ревматологических и системных заболеваниях.
Виды поражения клапанов:
- Клапанная недостаточность. Характерно неполное закрытия и смыкание створок, что затрудняет выброс крови в нужном направлении. Через неполноценно функционирующий клапан кровь возвращается назад, что снижает объём перекачиваемой крови и ведет к развитию сердечной недостаточности. При кардиосклерозе клапанная недостаточность формируется из-за деформации створок клапана.
- Стеноз клапана. Из-за разрастания соединительной ткани просвет клапана сужается. Кровь не поступает в достаточном объёме через суженное отверстие. Давление в полости сердца повышается, что ведет к серьёзным структурным изменениям. Наблюдается утолщение миокарда (гипертрофия), как компенсаторная реакция организма.
При кардиосклерозе клапанный аппарат сердца поражается только при диффузном процессе, который вовлекает эндокард.
Симптоматика
Атеросклеротический кардиосклероз прогрессирует в замедленном режиме. Первичные симптомы не имеют выраженной специфики. Изменения в миокарде проявляются незначительной одышкой, хронической сонливостью и усталостью, ускоренной утомляемостью, покалыванием в подключичной области (слева).
Пациенты отмечают учащение пульса, бледность кожных покровов, непродолжительное онемение пальцев левой руки. По мере увеличения склерозированных участков возникают резкие загрудинные боли (синдром стенокардии). Периодически «колет сердце», при этом болевые проявления ощущаются не только в области сердца, но и с левой стороны тела (под лопаткой, под ключицей, в руке).
Нет рекламы 3
Развиваются:
- диспноэ (одышка);
- нарушение ЧСС (тахикардия, брадикардия);
- болезненные ощущения в подложечной области, сопровождаемые тошнотой;
- сухой грудной кашель;
- инсомния (бессонница).
В более поздней стадии к перечисленным признакам присоединяются симптомы ишемической болезни сердца. Отекает лицо и нижние конечности. Возникают головокружения, периодическое помутнение сознания, страх смерти, маниакальная тревожность, обмороки. Приступы стенокардии длятся до 15 минут.
Одним из признаков гиперхолестеринемии служат жировые новообразования под кожей век – ксантомы
Причины
Переход кардиомиоцитов в соединительную ткань происходит из-за воспалительного процесса. В данном случае формирование соединительнотканных волокон является своего рода защитным механизмом.
В зависимости от причин выделяют несколько групп:
- атеросклеротическая форма;
- постинфарктный кардиосклероз;
- миокардитическая форма;
- иные причины.
Атеросклеротический кардиосклероз
Включает в себя заболевания, которые ведут к кардиосклерозу посредством длительно протекающей ишемии, ИБС. Атеросклеротический кардиосклероз не классифицируется в отдельной категории по МКБ-10.
Ишемическая болезнь сердца развивается в результате атеросклероза коронарных артерий. При сужении просвета сосуда миокард перестаёт нормально кровоснабжаться. Сужение происходит из-за отложения холестерина и формирования атеросклеротической бляшки, либо из-за наличия мышечного мостика над коронарным сосудом.
При длительной ишемии между кардиомиоцитами начинает разрастаться соединительная ткань и формируется кардиосклероз. Важно понимать, что это довольно длительный процесс и чаще всего заболевание протекает бессимптомно. Первые признаки начинают появляться только тогда, когда значительная часть сердечной мышцы заполняется соединительной тканью. Причина смерти – в быстром прогрессировании заболевания и развитии осложнений.
Миокардитическая форма (Постмиокардический кардиосклероз)
Механизм развития миокардитического кардиосклероза совсем другой. Очаг формируется на месте бывшего воспаления после перенесенного миокардита. Для данного вида кардиосклероза характерны:
- молодой возраст;
- аллергические и инфекционные заболевания в анамнезе;
- наличие очагов хронической инфекции.
Код постмиокардического кардиосклероза по МКБ-10: I51.4.
Заболевание развивается из-за пролиферативных и экссудативных процессов в строме миокарда, из-за деструктивных изменений в самих миоцитах. При миокардите выделяется огромное количество веществ, которые оказывают повреждающее действие на мембраны мышечных клеток. Некоторая часть из них подвергается разрушению. После выздоровления организм в качестве защитной реакции усиливает выработку и объём соединительной ткани. Миокардический кардиосклероз развивается гораздо быстрее, чем атеросклеротический. Миокардический вариант характеризуется поражением лиц молодого возраста.
Постинфарктный кардиосклероз
Формируется в месте гибели кардиомицитов после острого инфаркта миокарда. При прекращении доступа крови по коронарной артерии к сердечной мышце развивается некроз соответствующего участка. Участок может быть разной локализации в зависимости от того какой сосуд оказался закупоренным. В зависимости от калибра сосуда меняется и размер поражённого участка. В качестве компенсаторной реакции организм начинает усиленную выработку соединительной ткани на месте поражения. Код постинфарктного кардиосклероза по МКБ-10 – I25.2.
Прогноз выживания после перенесённого инфаркта зависит от многих факторов. Причина смерти после инфаркта кроется в осложнениях заболевания и отсутствии адекватной терапии. Постинфарктный синдром это аутоиммунная реакция, которая осложняет инфаркт миокарда и проявляется симптомами воспаления перикарда, лёгких и плевры.
Постперикардиотомный синдром это воспалительное аутоиммунное заболевание перикарда, которое развивается после хирургической операции на открытом сердце.
Другие причины
Помимо вышеописанных встречаются и другие причины, более редкие.
- Радиационное облучение. Под воздействием радиационного облучения изменения происходит в самых разных органах и тканях. После облучения сердечной мышцы происходят необратимые изменения и полная перестройка в кардиомиоцитах на молекулярном уровне. Постепенно начинается формироваться соединительная ткань, её разрастание и формирование кардиосклероза. Патология может развиваться молниеносно быстро (в течение нескольких месяцев после сильного облучения) либо замедленно (через несколько лет после облучения невысокой дозой радиации).
- Саркоидоз сердца. Системное заболевание, которое способно поражать самые разные органы и ткани. При сердечной форме в миокарде образуются воспалительные гранулёмы. При грамотной терапии данные образования исчезают, но на их месте могут сформироваться очаги рубцовой ткани. Таким образом, формируется очаговый кардиосклероз.
- Гемохроматоз. Данное заболевание характеризуется отложением железа в тканях сердца. Постепенно токсический эффект нарастает, развивается воспалительный процесс, который завершается разрастанием соединительных тканей. При гемохроматозе кардиосклероз поражает всю толщу миокарда. В более тяжёлых случаях повреждается и эндокард.
- Идиопатический кардиосклероз. В это понятие включает кардиосклероз, который развился без видимых на то причин. Предполагается, что в его основе лежат неизвестные пока механизмы. Рассматривается вероятность влияния наследственных факторов, которые провоцируют усиленный рост соединительной ткани на определённом этапе жизни пациента.
- Склеродермия. Поражение сердечной мышцы при склеродермии является одним из самых опасных осложнений заболевания. Соединительная ткань начинает разрастаться с капилляров, которыми так богата сердечная мышца. Постепенно размеры сердца увеличиваются на фоне постоянного утолщения стенок. Традиционные признаки разрушения кардиомиоцитов и наличия воспалительного процесса не регистрируются.
Существует множество механизмов и причин запуска разрастания соединительной ткани в миокарде. Достоверно установить истинную причину заболевания достаточно сложно. Однако, выявление первопричины патологии просто необходимо для назначения правильного лечения.
Методы лечение атеросклероза коронарных сосудов сердца
Приоритетной проблемой пациента при атеросклерозе коронарных артерий является образование бляшек, что может привести к закупорке жизненно важных артерий. Поэтому лечение направляется как на устранение уже имеющихся кальцификатов, так и на недопущение образования новых.
Согласно клиническим рекомендациям при атеросклерозе коронарных артерий назначаются препараты, снижающие уровень вредных жиров, они успешно применяются, влияя на первое звено механизма формирования бляшки: статины, фибраты, секвестры желчных кислот.
В особо сложных случаях, может проводиться операция при которой разрезается пораженная артерия и удаляются наросты, иногда удаляется часть артерии.
Лечение может назначить лишь врач после проведения соответствующей диагностики. Пациент может лишь соблюдать правила профилактики.
Симптомы кардиосклероза сердца
На первых этапах заболевания кардиосклероз может проходить практически бессимптомно. Постепенное разрастание соединительной ткани негативно влияет на эластичность мышечных тканей, сократительная сила миокарда снижается, полости растягиваются, повреждается проводящая система сердца. Практически бессимптомно может протекать очаговый кардиосклероз после перенесённого инфаркта, если участок повреждения был невелик по площади и располагался поверхностно. Главные симптомы на начальных этапах связаны не с кардиосклерозом, а с основным заболеванием, которое провоцирует разрастание соединительной ткани.
Основные симптомы кардиосклероза:
- одышка;
- аритмия;
- учащённое сердцебиение;
- сухой кашель;
- чрезмерно быстрая утомляемость;
- головокружение;
- отёчность конечностей, тела.
Одышка
Одышка – одно из главных проявлений сердечной недостаточности, которая сопровождает кардиосклероз. Она проявляет себя не сразу, а спустя годы после начала разрастания соединительной ткани. Быстрее всего одышка нарастает после перенесенного миокардита или инфаркта миокарда, когда скорость прогрессирования кардиосклероза максимальная.
Одышка при кардиосклерозе
Одышка проявляется в виде нарушения дыхания. У пациента затруднён нормальный вдох и выдох. В некоторых случаях одышку сопровождают боли за грудиной, кашель и ощущение учащенного и неритмичного сердцебиения. Механизм появления одышки довольно прост: при кардиосклерозе нарушается насосная функция сердца. При сниженной эластичности камеры сердца не могут принимать в себя всю кровь, которая поступает к ним, поэтому развивается застой жидкости в малом круге кровообращения. Наблюдается замедление газообмена и, как следствие, нарушение дыхательной функции.
Одышка чаще всего проявляется во время физической активности, при стрессах и в положении лёжа. Устранить главный симптом кардиосклероза полностью невозможно, т.к. характерные изменения в миокарде необратимы. По мере прогрессирования заболевания одышка начинает беспокоить пациентов и в состоянии покоя.
Кашель
Кашель возникает вследствие застоя в малом круге кровообращения. Стенки бронхиального дерева отекают, наполняются жидкостью и утолщаются, раздражая кашлевые рецепторы. При кардиосклерозе застой выражен слабо, поэтому скопление воды в альвеолах наблюдается достаточно редко. Сухой кашель возникает по тем же причинам, что и одышка. При правильном лечении можно практически полностью избавиться от сухого, надсадного и непродуктивного кашля. Кашель при кардиосклерозе часто называются «сердечным».
Аритмии и учащенное сердцебиение
Нарушения ритма регистрируются в тех случаях, когда соединительная ткань повреждает проводящую систему сердца. Пути проведения, по которым в норме проводятся равномерные ритмы, повреждаются. Наблюдается затормаживание сокращения определённых участков миокарда, что негативно влияет на кровоток в целом. Иногда сокращение происходит еще до того, как камеры наполнились кровью. Всё это ведёт к тому, что необходимый объём крови не попадает в следующий отдел. При неравномерном сокращении мышечных тканей наблюдается усиленное смешивание крови в полостях сердца, что значительно повышает риск тромбообразования.
Чаще всего у пациентов с кардиосклерозом регистрируются:
- тахикардия;
- брадикардия;
- экстрасистолическая аритмия;
- фибрилляция предсердий.
Аритмии проявляются при выраженном кардиосклерозе. При небольших участках кардиосклероза или при умеренном диффузном разрастании соединительной ткани проводящие волокна системы не затрагиваются. Аритмии ухудшают прогноз жизни пациента, страдающего кардиосклерозом, т.к. значительно повышают риск развития серьёзных осложнений.
При учащённом сердцебиении пациент ощущает биение своего сердца на уровне шеи или в области живота. При внимательном осмотре можно обратить внимание на видимую пульсацию возле нижней точки грудины (область мечевидного отростка).
Быстрая утомляемость
При нарушении насосной функции, сердце теряет способность выбрасывать достаточный объём крови при каждом сокращении, наблюдается нестабильность кровяного давления. Пациенты предъявляют жалобы на быструю утомляемость не только при физической, но и при умственной нагрузке. При выполнении физических упражнений, ходьбе мышцы не справляются с нагрузками из-за недостаточного поступления кислорода. При умственной деятельности негативным фактором выступает кислородное голодание головного мозга, что ведёт к снижению концентрации, внимания и ухудшению памяти.
Отеки
Отёчность проявляется на поздних стадиях при выраженном кардиосклерозе. Отёки формируются из-за застоя в большом круге кровообращения, при неполноценной работе правого желудочка. Именно в этот отдел сердца поступает венозная кровь и застаивается при невозможности камеры сердца перекачать нужный объём крови.
В первую очередь отёчность появляется в тех областях, где замедленное кровообращение и пониженное артериальное давление. Под действием силы тяжести отёки формируются чаще всего именного в нижних конечностях. Сначала наблюдается расширение и набухание вен на ногах, затем жидкость выходит из сосудистого русла и начинает скапливаться в мягких тканях, формируя отёки. Сначала отёки наблюдаются только в утренние часы, ведь за счёт механических движений кровоток ускоряется и отёки уходят. На более поздних стадиях, при прогрессировании сердечной недостаточности, отёки наблюдаются в течение всего дня и вечером.
Головокружение
На более поздних стадиях регистрируются не только лёгкие головокружения, но и эпизодические обмороки, которые являются следствием кислородного голодания головного мозга. Обмороки случаются из-за резкого падения кровяного давления или серьёзных нарушений сердечного ритма. Центральная нервная система не получается достаточного количества питательных веществ. Обморок в этом случае является защитной реакцией – организм экономит энергию, чтобы функционировать на том объёме кислорода, которое способно обеспечивать больное сердце.
Осложнения
Атеросклеротический кардиосклероз приводит к нарушению ритмичности сокращений сердца. Вследствие того, что проводимый импульс «спотыкается» о зарубцевавшийся участок миокарда сбивается частота ударов сердца. Виды сбоев:
- брадикардия – замедление ритма. ЧСС (частота сердечных сокращений) менее 60 ударов/мин.;
- тахикардия – ЧСС более 140 ударов/мин. без физической нагрузки;
- экстрасистолия – неравномерное сокращение отделов сердца (наиболее характерная для кардиосклероза патология);
- мерцательная аритмия – хаотичное сокращение (в предсердиях ритм замедляется, в то время как желудочки сокращаются до 140-150 раз/мин.).
Справка! Норма ЧСС в состоянии покоя для взрослого человека колеблется от 60 до 90 ударов/мин.
Нестабильная работа миокарда приводит к развитию:
- ХСН (хронической сердечной недостаточности);
- острого некроза участка миокарда (инфаркт);
- застойных явлений в легких и отеку легких;
- кардиомиопатии;
- внезапной остановки сердечной деятельности (коронарной смерти).
Основным клиническим синдромом патологических изменений при кардиосклерозе является стенокардия (дисбаланс потребности миокарда в кислороде и обеспечением сердечной мышцы кровью).
Анализы и диагностика
На начальных этапах заболевания диагностика кардиосклероза вызывает определённые трудности. Большинство диагностических методик обследования не позволяют уловить мелкие скопления соединительной ткани среди здоровых кардиомиоцитов. К тому же, пациенты не предъявляют каких-либо специфических жалоб. Именно поэтому кардиосклероз диагностируется чаще всего уже на поздних стадиях, когда присоединяется сердечная недостаточность и другие осложнения заболевания.
Целенаправленное и своевременное обследование проходят только пациенты, перенесшие миокардит или инфаркт миокарда. У данной категории пациентов склерозирование миокарда является предсказуемым и ожидаемым последствием.
Основные методы диагностики:
- объективный осмотр врачом;
- ЭКГ;
- ЭхоКГ;
- рентгенография органов грудной клетки;
- сцинтиграфия;
- МРТ или КТ;
- специфические лабораторные анализы.
Объективный осмотр
Является первым шагом на пути к диагностике. Обследование проводит терапевт или врач-кардиолог при общении с пациентом. При осмотре невозможно диагностировать сам кардиосклероз, но можно заподозрить заболевание при наличии признаков сердечной недостаточности. Врач осматривает пациента, проводит пальпацию, аускультацию, сбор анамнеза и перкуссию.
Электрокардиография
Позволяет оценить биоэлектрическую активность сердца. Характерные изменения на ЭКГ при кардиосклерозе:
- сниженный вольтаж зубцов комплекса QRS (показатель нарушения сократимости желудочков);
- снижение зубца «T» или его отрицательная полярность;
- снижение сегмента ST ниже изолинии;
- нарушения ритма;
- блокады.
ЭКГ должен оценивать опытный врач-кардиолог, который сможет по характеру изменений электрических импульсов установить локализацию очага, форму кардиосклероза и диагностировать осложнения.
ЭхоКГ
Является наиболее информативным методом в оценке работы сердца. УЗИ сердца это безболезненная и неинвазивная процедура, которая позволяет определить морфологическое состояние сердечной мышцы, оценить её насосную функцию, сократимость и т.д.
Характерные изменения у пациентов с кардиосклерозом:
- нарушение проводимости;
- нарушение сократительной способности;
- истончение стенки сердца в области склероза;
- очаг фиброза или склероза, его расположение;
- нарушения в работе клапанного аппарата сердца.
Рентгенография
Рентгенография неспособна отчетливо отобразить все изменения в сердце при кардиосклерозе, поэтому является необязательным методом диагностики. Чаще всего R-графия применяется для постановки предварительного диагноза с целью дальнейшего дообследования. Метод является безболезненным, однако противопоказан беременным из-за небольшой дозы радиации. Снимки делают в двух проекциях, чтобы оценить сердце с двух сторон. На поздних стадиях кардиосклероза сердце заметно увеличено. Опытный врач способен даже разглядеть крупные аневризмы на рентгеновских снимках.
Компьютерная томография и магнитно-резонансная томография
Представляют собой высокоточные методы исследования структур сердца. Диагностическая значимость КТ и МРТ равнозначна, несмотря на разные принципы получения изображения. Снимки позволяют увидеть даже небольшие очаги распространения соединительной ткани в миокарде (чаще всего после инфаркта). Диагностика затруднена при диффузном процессе поражения сердечной мышцы, т.к. изменения в плотности миокарда однородны. Трудность в обследовании сердца методами КТ и МРТ обусловлена тем, что сердце находится в постоянном движении, что не даёт получить чёткую картинку.
Сцинтиграфия
Инструментальный метод обследования, основанный на введении в кровоток специального вещества, которое метит определённые типы клеток. Мишенью для вводимого вещества при кардиосклерозе являются здоровые клетки-кардиомиоциты. Контраст не накапливается в повреждённых клетках, либо накапливается в меньшем количестве. После введения вещества делают снимки сердца, на которых видно как распределяется контраст в сердечной мышце.
Сцинтиграфия миокарда
В здоровом миокарде вводимое вещество накапливается равномерно. Очень хорошо видны участки повреждения при очаговом кардиосклерозе – в них не будет накопления контраста. Обследование является информативным и практически безопасным (исключение – аллергические ответы на контрастное вещество). Недостатком сцинтиграфии является низкая распространённость метода из-за дороговизны оборудования.
Лабораторные методы исследования
В ОАМ и ОАК каких-либо специфических изменений обычно не наблюдается. Лабораторные методы обследования позволяют найти причину развития кардиосклероза. Например, при атеросклерозе у пациента будет повышен холестерин, при миокардите в ОАК будут признаки воспалительного процесса. Данные, полученные при лабораторном обследовании больного, позволяют лишь заподозрить заболевание по косвенным признакам. Медикаментозную терапию нельзя начинать, не оценив работу почечной и печёночной систем, для чего и проводится биохимический анализ крови, ОАК, ОАМ.
Диагностика
Диагноз «атеросклеротический кардиосклероз» базируется на результатах лабораторных и аппаратных исследований. Назначение на анализы и диагностические процедуры пациент получает при предъявлении симптоматических жалоб. Характерные изменения в биохимическом анализе крови указывают на поражение миокарда.
Определяется увеличение концентрации ферментов:
- аспартатаминотрансферазы (АЛТ);
- креатинфосфокиназы (КФК);
- лактатдегидрогеназы (ЛЛГ).
Липидограмма (липидный профиль пациента, определяющий качество жирового обмена) показывает значительное превышение нормы общего холестерина, триглицеридов, липопротеинов низкой и очень низкой плотности. В общем клиническом анализе крови определяется повешенное количество тромбоцитов, несоответствие тромбокрита и тромбоцитарных индексов нормальным значениям.
Ряд патологических изменений фиксируется при проведении коагулограммы (исследование свертываемости крови). Первичное обследование сердца – ЭКГ (электрокардиограмма) выявляет зоны миокарда, утратившие способность к проводимости импульса.
В зависимости от характера и интенсивности нарушений могут быть назначены:
- трансторакальная или чреспищеводная эхокардиография – УЗИ сердца внешним датчиком или трубчатым датчиком через пищевод;
- эхокардиография с допплером – исследование аорты и корональных артерий;
- стресс-эхокардиография – ультразвук сердца в спокойном состоянии и после динамичной нагрузки (физические упражнения или введение лекарственных препаратов);
- коронография – рентген коронарных артерий сердца с введением рентгеноконтрастного вещества.
По возможности проводят магнитно-резонансную или компьютерную томографию сердечно-сосудистой системы.
Лечение миокардиодистрофии народными средствами
Нетрадиционная медицина может применяться только как дополнение к основной терапии по согласованию с лечащим доктором. Народная медицина рекомендуется отвары и настойки на травах. Хорошие результаты даёт отвар тмина и боярышника.
Ниже приведены простые народные средства для борьбы с кардиосклерозом.
- Смесь из сметаны, мёда и свежего белка. Взбейте 2 свежих куриных белка с 1 чайной ложкой пчелиного мёда и 2 чайными ложками сметаны. Полученную массу нужно принимать натощак.
- Целебный сбор. Залейте 300 мл кипятка сухое сырьё (по 1 ч. ложке боярышника, тысячелистника, омелы белой, барвинок). Дайте настояться 1 час. Принимать нужно маленькими порциями в течение дня.
- Корень девясила. 300 г сухого сырья залейте 500 мл водки и выдерживайте в тёмном месте в течение недели. Отфильтрованный отвар нужно принимать трижды в день по 30 мл.
- Лимон и хвоя. Очистите лимон от кожуры и разделите пополам. Половинку лимона залейте хвойным отваром. Дайте настояться. Принимать нужно в течение недели, после чего сделать двухнедельный перерыв и повторить курс.
- Сок лука и мёд. При заболеваниях миокарда полезно употребление лукового сока вперемешку с мёдом. Смесь нужно хранить в холодильнике.
Профилактика атеросклероза аорты и коронарных артерий
Как же повлиять на процесс кальцификации, приводящий к затвердеванию бляшки, как не допустить развития данного процесса?
Главным фактором, влияющим на развитие атеросклероза коронарных артерий и грудной аорты — это образ жизни человека. Профилактикой заболевания будет:
- отсутствие лишнего веса;
- сбалансированное качественное питание;
- отказ от алкоголя и сигарет;
- достаточная физическая активность в течение дня;
- устранение стрессовых ситуаций и переутомлений;
- нормализация обмена веществ (достаточный уровень кальция, витаминов и других микроэлементов).
Людям, имеющих наследственную предрасположенность к атеросклерозу, необходимо в обязательном порядке придерживаться правил здорового образа жизни для недопущения развития данной патологии.
В статье подробно был описан процесс развития заболевания, из него понятно, что бляшки могут образовываться из-за излишек кальция в артериях. Это случается тогда, когда организму не хватает определенных питательных веществ, которые направили бы поступающий в организм кальций в кости и зубы.
Многочисленные исследования говорят о том, что помогают кальцию усваиваться такие витамины как Д3 и К2. Человек должен получать их из животной пищи, витамин Д также синтезируется в коже под влиянием солнечных лучей. Кальцитриол — производное соединение от Д3, уменьшает воспаление в зоне бляшки, а витамин К2 активирует белок остеокальцин, перераспределяющий кальций из бляшек туда, где он нужнее, — к костной ткани. Кроме того, К2 нужен для синтеза другого протеина (MGP белок), который является санитаром сосудов и выводит излишки кальция.
К сожалению, сегодня человек не может получить с пищей необходимое количество данных веществ, поэтому ученые научились создавать специальные добавки, принимая которые будет восполнен дефицит витамина Д3 и К2 в организме. Одним из таких препаратов является Остео К2, подробнее узнать о нем можно здесь.
Профилактика
Профилактика развития кардиосклероза заключается в своевременной терапии основного заболевания-триггера, которое провоцирует разрастание соединительной ткани.
Существуют основные правила, соблюдение которых позволяет замедлить прогрессирование кардиосклероза и избежать развития осложнений:
- Полный отказ от курения. При употреблении табака наблюдается спазм коронарных сосудов, что усиливает гипоксию миокарда;
- Ограничение физических нагрузок. Недопустимы рывки, резкие подъёмы тяжестей, физические перегрузки. Приветствуются умеренные кардионагрузки, которые позволяет держать мышцы в тонусе, но не перегружают сердце;
- Постоянное наблюдение у врача-кардиолога. Регулярное посещение доктора даже без ухудшения самочувствия каждые 3 месяца позволит вовремя диагностировать осложнения и своевременно провести коррекцию схемы лечения;
- Своевременное лечение гормональных расстройств и острых инфекционных заболеваний. Эта мера позволит избежать негативного влияния сопутствующей патологии на работу сердца;
- Избегать стресса.
Игнорирование этих простых правил может привести к развитию осложнений, несмотря на приём предписанных лекарственных средств.
При беременности
При диагностировании некоторых опасных состояний беременность ставится под вопрос:
- миокардит в острой фазе;
- тяжёлая коронарная патология;
- сердечная недостаточность IIA;
- кардиосклероз, осложнившийся аритмией.
В таких случаях для сохранения ребёнка требуется пройти комплекс терапевтических мероприятий, которые положительно влияют на течение беременности. Первое, что необходимо сделать, это санация очагов инфекции (фарингит, ангина, кариес). С этой целью назначаются антибиотики. Дополнительно назначают бета-блокаторы, метаболические препараты и глюкокортикостероиды. Под особым наблюдением находятся беременные с миокардическим кардиосклерозом, т.к. у данной категории пациентов высок риск развития осложнений со стороны сердечно-сосудистой системы и почек.
Диета при кардиосклерозе
Диета при атеросклерозе сосудов
- Эффективность: лечебный эффект через 2 месяца
- Сроки: нет данных
- Стоимость продуктов: 1700-1800 руб. в неделю
Диета при сердечной недостаточности
- Эффективность: лечебный эффект через 20 дней
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю
Диета при аритмии сердца
- Эффективность: лечебный эффект через 30 дней
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю
Диета при ишемической болезни сердца
- Эффективность: лечебный эффект через 30 дней
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю
Диета после инфаркта
- Эффективность: лечебный эффект через 2-6 месяцев
- Сроки: 2-12 месяцев
- Стоимость продуктов: 1800-1900 руб. в неделю
Важное значение имеет соблюдение диеты при кардиосклерозе. Суть диетического питания заключается в снижении уровня холестерина в крови. Коррекция липидного профиля крови позволяет предупредить развитие атеросклероза в коронарных сосудах. Дополнительно необходимо ограничить потребление соли (до 5 г в сутки, а в тяжелых случаях – до 3 г). Бессолевая диета позволяет уменьшить объём циркулирующей крови, снизив нагрузку на сердце.
Запрещённые продукты питания при кардиосклерозе:
- животные жиры (сливочное масло, жирное мясо);
- копчёности, соленья;
- шоколад;
- кофе и крепкий чай;
- мучные изделия;
- алкогольсодержащие напитки, энергетики.
Акцент в питании нужно сделать на употребление нежирного отварного мяса, различных круп, свежих фруктов и овощей. Предпочтение лучше отдавать пище, богатой калием. Действие сердечных гликозидов проявляется лучше, при достаточном содержании калия в организме.
Полезно употреблять изюм, бананы, сухофрукты. Необходимо следить за суммарной суточной калорийностью (1800-2600 ккал). Грамотно составленное меню позволит покрыть все потребности организма в условиях ограниченной физической активности. Калорийность может меняться на 20-30% только если пациент страдает ожирением либо кахексией (истощением). Неправильное питание ухудшает прогноз для пациента. Квалифицированный диетолог и лечащий врач помогут составить конкретное меню для пациента.
Механизм развития
Атеросклеротический кардиосклероз развивается на фоне коронарного атеросклероза и представляет собой цепочку нарушений, связанных с поражением левой и правой коронарных артерий. Коронарные (другое название венечные) артерии – это единственный источник, обеспечивающий бесперебойную подачу артериальной крови к сердцу.
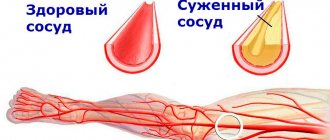
При атеросклеротическом кардиосклерозе нарушение гемодинамики (движения крови) и кислородное голодание сердечной мышцы является следствием сужения просвета коронарных артерий. В свою очередь, причиной стеноза (сужения) сосудистого русла выступают патологические отложения холестерина на внутренней стенке артерий (интиме, эндотелии) – атеросклероз.
Холестерин эндогенный, вырабатываемый гепатоцитами (клетками печени), и холестерин экзогенный, поступающий с пищей, необходимы организму:
- в качестве основы для половых и стероидных гормонов;
- как активные участники межнейронных связей головного спинного мозга;
- для правильного липидного обмена, усвоения витамина D и желчных кислот.
При соединении холестерина с белками крови образуются липопротеины (транспортные липиды). В составе липопротеинов низкой и очень низкой плотности (ЛПНП и ЛПОНП) преобладает жир. Их задачей является доставка липидов из печени в клетки организма для обеспечения выше перечисленных функций.
Липопротеины высокой плотности (ЛПВП) в большей степени состоят из белка. ЛПВП отвечают за своевременное очищение артерий от избытка ЛПНП и ЛПОНП и перемещение их в печень для переработки и выведения. Отлаженный процесс липидного обмена дает сбой при гиперхолестеринемии (увеличении концентрации холестерина в крови за счет повышения ЛПНП-фракции).
Излишки низкоплотных липопротеинов «застревают» в микротрещинах эндотелия. Такое внутрисосудистое отложение со временем разрастается, трансформируется в твердую холестериновую бляшку, которая частично блокирует артериальный кровоток.
НК (недостаточность кровообращения) или ишемия становятся причиной органической и функциональной неполноценности миокарда, замены работоспособной ткани на соединительные волокна. Постепенно замещенные участки деформируются в рубцы, что еще больше затрудняет работу миокарда. При окклюзии (абсолютной непроходимости сосуда) сердечная деятельность останавливается. Отсутствие экстренной реанимации приводит к смерти пациента.
Справка! Атеросклеротические бляшки – гетерогенная субстанция, состоящая из липидов (в большей степени), соединительных волокон, солей кальция, кровяных клеток.
Разновидность ИБС – атеросклеротический кардиосклероз – диагностируется у мужчин в возрасте 45+, у женщин после 50-55 лет. Гендерное различие обусловлено прекращением в женском организме синтеза половых гормонов, которые защищают эндотелий в репродуктивном периоде.
Нет рекламы 1
Последствия и осложнения
Важно понимать, что кардиосклероз – это необратимый процесс, который в любом случае ухудшает работу сердца и повышает риск развития различных осложнений. Даже при устранении причин, ухудшающих течение заболевания, наличие в толще сердечной мышцы соединительной ткани может привести к неблагоприятным последствиям. Все осложнения корректируются медикаментозно, либо лечатся хирургически.
Самые распространённые последствия и осложнения:
- формирование ХСН;
- развитие аневризмы сердца;
- развития аритмий;
- приобретение пороков сердца;
- развитие тромбоэмболий;
- диагностирование синдрома хронической усталости.
Прогноз при кардиосклерозе
Оценка прогноза проводится после тщательного обследования пациента. Если у больного отсутствуют выраженные жалобы, а заболевание поддаётся лекарственной терапии, то прогноз считается благоприятным. Чаще всего положительную динамику наблюдают при мелкоочаговом кардиосклерозе.
У пациентов с крупноочаговым поражением, так же как и с диффузным разрастанием соединительной ткани, прогноз считается неблагоприятным. После трансмурального инфаркта в зоне поражения формируется аневризма, которое влечёт за собой очень тяжёлые осложнения и последствия. Часто после крупноочаговых инфарктов развиваются аритмии, которые также считаются прогностически неблагоприятными. Прогноз выживания при постинфарктном кардиосклерозе зависит от области поражения, схемы лечения, сопутствующей патологии, возраста, наличия осложнений.
Список источников
- Шопин А.Н. Прогнозирование повторного инфаркта миокарда у больных с постинфарктным кардиосклерозом / А.Н. Шопин, Я.Б. Ховаева, Е.Н. Бурдина, Б.В. и др. // Практическая медицина, 2011
- Самородская И.В. Сердечно-сосудистая заболеваемость и факторы риска сердечно-сосудистых событий в РФ / И.В. Самородская // Кардиоваскулярная терапия и профилактика, 2005. № 3
- Токарева Е.А., Хатунцева Ю.А., Макеева А.В. ЭТИОЛОГИЯ, ПАТОГЕНЕЗ И ДИНАМИКА ЗАБОЛЕВАЕМОСТИ КАРДИОСКЛЕРОЗОМ В ВОРОНЕЖСКОЙ ОБЛАСТИ // Международный студенческий научный вестник. – 2016