Болезнь или симптом?
Анализ мочи – одно из основных лабораторных исследований, которое проводится на этапе постановки диагноза. Если в результатах анализа отмечается гематурия, врач обязательно направит пациента на дообследование. Почему? Гематурия – наличие крови в моче. Очевидно, что в норме крови в анализе быть не должно.
Поскольку это не самостоятельное заболевание, а симптом, который может свидетельствовать о серьезных проблемах со здоровьем, врач назначит дополнительное обследование, чтобы установить точный диагноз.
Причины и симптомы
По причинам возникновения и характеру развития ишемию разделяют на:
- Наступающую из-за длительного сжатия подводящей к органу артерии. Причиной может быть рубец, опухоль, инородное тело или скопившаяся жидкость.
- Возникающую в результате спазма артерии. Причиной может стать прием сосудосуживающих препаратов, сильное эмоциональное или физическое потрясение: паника, болевой шок, переохлаждение, механическое раздражение.
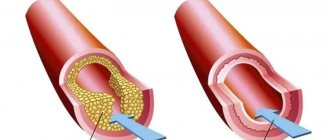
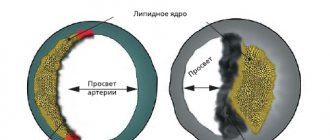
- Происходящую из-за частичного или полного перекрытия артерии тромбом, эмболом. Также закрытие просвета возможно вследствие заболеваний сосудов: атеросклерозе, облитерирующем эндартериите, узелковом периартериите.
Также ишемия может развиться при травме — по причине механического разрыва сосудов или кровопотери, а также из-за заболеваний крови — увеличения ее вязкости.
Любая форма заболевания характеризуется нарушением нормальной работы органов — замедлением кровотока и нарушением обменных процессов, иногда — очень тяжелым. К симптомам в пораженной области относятся:
- дистрофические изменения и снижение упругости тканей;
- понижение температуры и артериального давления — для конечностей;
- онемение, покалывания и болевые ощущения.
При проявлении этих симптомов настоятельно рекомендуем незамедлительно обращаться к врачу.
А вот хроническая ишемия сердца может никак не проявляться клинически, оставаясь при этом очень опасной. Появление первых симптомов может свидетельствовать о далеко зашедшем процессе. Ими являются:
- Боли за грудиной, которые усиливаются при физической нагрузке и могут затихать при ее продолжении.
- Одышка и чувство перебоев в сердце. При появлении этих симптомов необходимо обратиться к врачу как можно скорее, а если приступ боли возник впервые или его характер является необычным, то необходимо немедленно принять нитроглицерин и вызвать «скорую».
Помочь человеку в настоящее время можно в любой ситуации и на любой стадии болезни. Хотя, конечно, эффективность этой помощи и прогноз существенно лучше, если обращение к врачу состоялось на ранних этапах.
Врач может выявить ишемию или риски ее проявления на начальных этапах развития болезни. Для этого используется детальный анализ факторов риска и пробы с физической нагрузкой: тредмил-тест, велоэргометрия, стресс-эхокардиография. А также исследование сосудов: коронарография, мультиспиральная компьютерная томография и ультразвуковой метод — самый доступный, рекомендуется в качестве скрининга или исследования первой линии.
Виды гематурии
Различают микро- и макрогематурию. Макрогематурию можно заметить невооруженным глазом – моча окрашивается в красный или коричневый цвет. Микроскопическая гематурия определяется лабораторно.
Несмотря на то, что при последней количество крови в моче не велико, оба состояния могут быть опасны.
Стоит отметить, что пациенты иногда видят кровь в моче, когда ее нет. Моча изменяет цвет при употреблении некоторых продуктов (свеклы, черной смородины и фасоли, ежевики, ревеня) или лекарственных средств (метронидазола, рифампицина и т.д.).
Причины
«Гематурия почек» – такой диагноз ставят себе больные, обнаруживающие кровь в моче. Рекомендуем не заниматься самодиагностикой, а вовремя обратиться к урологу или нефрологу, ведь у этого явления много причин. Рассмотрим основные.
- Инфекции почек и мочевыводящих путей (циститы, уретриты), предстательной железы, половых органов
- Мочекаменная болезнь (песок и камни в почках, мочевом пузыре, мочеточнике)
- Новообразования (опухоли почек, мочевого пузыря, доброкачественная гиперплазия предстательной железы, и др.)
- Гломерулонефрит
- Травмы почек и мочевыводящих путей
- Инфаркт почки
- Наследственные патологии
- Медикаментозная терапия (прием некоторых антибиотиков, антикоагулянтов, препаратов, применяемых в онкологии).
Показания и противопоказания
Показания
- опухоли доброкачественные и злокачественные в пределах органа;
- частичное поражение почки при травме или туберкулезе;
- мочекаменная болезнь при неэффективности консервативной терапии;
- инфаркт почки;
- наличие только одной почки;
Противопоказания
- заболевания воспалительного или инфекционного характера;
- сопутствующие заболевания организма в стадии декомпенсации;
- некоторые патологии крови;
- злокачественные заболевания в терминальной стадии.
Когда почки ни при чем
Гематурия и заболевания почек (мочеполовой системы) связаны не всегда. Иногда причина крови в моче – тяжелая физическая нагрузка. Например, такое состояние может возникнуть у бегунов на длинные дистанции.
Также кровь обнаруживается в анализах женщин, которые пренебрегли правилами сбора мочи для исследования во время менструации.
Изредка «виновником» неприятности становится предшествующий клиническому анализу половой акт.
Нормой считают наличие единичных эритроцитов (красных кровяных телец, а не гемоглобина, как неверно полагают некоторые пациенты) в утренней моче, которая собрана по всем правилам после гигиенических мероприятий.
Методы диагностики
Чтобы не ошибиться в диагнозе, лечащий врач – нефролог или уролог – назначит ряд уточняющих анализов, в том числе, общий анализ крови, микроскопию осадка по Ничепоренко, уровень креатинина, концентрацию натрия, кальция и калия в сыворотке крови.
Дополнительно больной направляется на исследования, визуализирующее почки и мочевыводящие пути: урографию, КТ, цистоскопию. Мужчинам могут назначить УЗИ простаты, а женщинам –УЗИ органов малого таза.
Серьезную роль играет сбор анамнеза: уточнение симптомов (где локализуется и насколько выражена боль), образа жизни и наследственных факторов.
Гематурия у детей: сложности в постановке диагноза
Установление причин крови в моче у ребенка имеет свои особенности. В разговоре с родителями врач выясняет, когда впервые гематурия отмечалась в анализах. Ранее появление крови указывает на врожденную патологию. Подозрения усугубляются, если у ребенка хроническая гематурия.
Важным диагностическим признаком, который помогает врачу в постановке диагноза, будет сочетание в анализе гематурии и протеинурии (белка в моче). Оно подтверждает, что источник появления крови – нарушение работы почек.
Лечимся правильно
Важно знать: если у вас выявлена гематурия, лекарство – не первое, чем стоит озаботиться. Приоритет – консультация врача, поскольку кровь в моче не заболевание, а симптом.
Инфекционные болезни, вызывающие появление крови при мочеиспускании, лечат медикаментозно. Оперативного вмешательства не избежать, если обнаруживается запущенная мочекаменная болезнь, опухоли и некоторые виды врожденных патологий.
Если причина неприятных симптомов – почечная инфекция, пациент некоторое, возможно, продолжительное время должен придерживаться специальной диеты.
Гематурия: препараты, которые могут потребоваться во время лечения
Большинство случаев появления крови в моче связано не с грозными диагнозами, а с распространенными инфекциями почек и мочевыводящих путей. Это значит, что и лечение будет простым и эффективным. Пациентам назначат антибиотики и противовоспалительные средства, противоотечные препараты.
Выраженная гематурия требует дополнительного медикаментозного лечения: это лекарства, которые останавливают кровь – дицинон, трансекам. В восстановительном периоде прописывают препараты железа, например, хеферол. Также хорошо зарекомендовали себя витаминные комплексы.
Инфаркт миокарда
Инфаркт
По сей день иногда звучат, преимущественно от людей старшего поколения, примерно такие народно-кардиологические обороты: «Этак можно и инфаркт получить, то бишь разрыв сердца» (обычно имеется в виду потрясение от неожиданности или, скажем, от радостной новости). Земной поклон нашим несокрушимым дедам и бабушкам, и пусть все новости только радуют их усталые сердца.
Однако в терминологию, учитывая исключительную важность темы, все же стоит внести определенность.
Инфаркт — это не разрыв сердца. Более того, даже не обязательно речь идет именно о сердце: ничуть не слаще, скажем, инфаркт головного или спинного мозга, инфаркт почки или кишечника.
И определение, которое с автоматической назойливостью дает инфаркту одна из крупнейших поисковых систем в Интернете: «…прекращение тока крови при спазме артерий или их закупорке», – это тоже неправильно. Инфаркт не «прекращение тока крови», а результат такого прекращения, результат всегда патологический и, как правило, тяжелый.
Поэтому будем стремиться к точности определений и ясности формулировок. Тема действительно слишком серьезна.
Любая живая ткань состоит, как известно, из клеток. Для нормальной работы и эффективного выполнения своих функций эти клетки должны дышать, питаться и избавляться от шлаковых продуктов метаболизма (обмена веществ). Все эти процессы обеспечиваются кровотоком или, говоря точнее, перфузией – постоянным «пропитыванием», сквозным проливанием крови через ткань, за что отвечает система капилляров, самых мелких кровеносных сосудов. В капиллярную систему поступает артериальная кровь, приносящая в ткань питательные вещества и связанный эритроцитами кислород. Затем по малым, большим и магистральным венам кровь отводится к легким, печени, почкам – для нового цикла фильтрации, детоксикации, обогащения и газообмена.
Насосную функцию, то есть прокачивание крови под давлением по этой сложной сосудистой системе, выполняет сердечная мышца, или миокард. Сократительная активность сердца начинается еще в утробе матери, на первых неделях беременности, и безостановочно продолжается до последней минуты жизни человека. Верно и обратное: последняя минута наступает вследствие того, что останавливается ритмичное чередование сокращений (систола) и расслаблений (диастола).
Однако миокард как полая насосная мышца (анатомически и гистологически устроенная весьма сложно) состоит из живых тканей, которым тоже необходимы питание и кислород. В этом смысле миокард не отличается от прочих органов: ему самому нужна тканевая перфузия крови, непрерывная и достаточно интенсивная, учитывая работу в пожизненном режиме 24/7 без выходных и праздничных дней. Кровоснабжение сердца осуществляется по специальному артериально-венозному контуру. За внешнее сходство с атрибутом монаршества собственный круг кровообращения миокарда называют коронарным, или венечным.
Недостаточно объемный «пролив» крови через ткань (любую, не только сердечную) носит название гипоперфузия. Широко известный термин «ишемия» на разных этапах развития медицины трактовался по-разному; сегодня под ишемией понимают патологическое состояние ткани, развивающееся вследствие гипоперфузии, причем облигатными (обязательными для употребления термина или постановки диагноза) признаками ишемии являются нарушения всех основных процессов, обеспечиваемых тканевым кровоснабжением – питания, оксигенации (насыщение кислородом) и отвода шлаков.
Таким образом, ишемическая болезнь сердца (ИБС), – хроническое голодание и/или «засорение» тканей миокарда, обусловленное недостаточным функционированием коронарного контура кровообращения. Факторов риска и прямых причин развития ИБС, как и ее клинических вариантов, известно множество, но сейчас важнее другое: такая ситуация неизбежно приводит к перегрузке, преждевременному износу, дегенеративно-дистрофическим изменениям в тканях и разнообразным сбоям в работе сердечной мышцы (например, к приступам стенокардии). В условиях постоянной ишемии миокард, мозг, почка и любой другой орган просто не может в полном объеме выполнять свои функции – подобно тому, как задыхающийся и живущий впроголодь атлет не сможет заниматься профессиональным спортом.
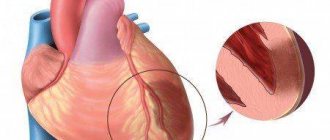
Инфаркт представляет собой одновременную массовую гибель клеток на локальном участке ткани. Другими словами, это быстрый очаговый некроз, наступающий вследствие резкого сокращения кровоснабжения (неполная ишемия) или полного прекращения перфузии (тотальная ишемия).
Инфаркт миокарда — омертвение одного или нескольких участков сердечной мышцы, наступившее по той причине, что в этих участках перестала циркулировать кровь коронарного круга.
В отношении инфаркта миокарда сегодня доступно огромное количество информации. Не всегда она, как показано выше, достоверна и точна, но это в любом случае лучше, чем полное непонимание нормальных и патологических процессов, происходящих в собственном организме. Останавливаться на подробностях эпидемиологии мы здесь не станем, однако кратко отметим четыре наиболее существенных и тревожных момента.
Во-первых, сердечнососудистые заболевания (в первую очередь ИБС и инфаркты) в статистических показателях ненасильственной летальности упорно удерживают лидерство: их доля в общей структуре смертности, по оценкам ВОЗ, превышает 30%.
Во-вторых, показатели летальности по России в два с половиной раза выше, чем в среднем по Европе; втрое выше, чем в США; в девять раз выше, чем в Японии.
В-третьих, инфаркт постоянно «молодеет»: усредненный возраст первичных больных с ИБС и инфарктами год от года устойчиво снижается.
В-четвертых, 80% инфарктов миокарда можно было предотвратить.
Список использованной литературы
- Николаев А. Ю., Щербин А. А. и др. Механизм гематурии при гематурических нефритах // Тер. архив, 1988, № 6, с. 34–37.
- Бурцев В. И., Турчина Л. П. Гематурия // Клиническая медицина, 1997, № 6, с. 66–69.
- Детская нефрология [Текст] : практ. рук. / под ред. Э. Лоймана, А. Н. Цыгина, А. А. Саркисяна. — Москва : Литтерра, 2010. — 400 с.
- Мочекаменная болезнь. Современные методы диагностики и лечения [Текст] / Ю. Г. Аляев [и др.] ; под ред. Ю. Г. Аляева. — Москва : ГЭОТАР-Медиа, 2010. — 224 с. : ил. — (Б-ка врача специалиста).
Современная лучевая диагностика абсцесса почки
Абсцесс почки является одной из самых опасных урологических патологий, грозящей пациенту тяжелыми, порой даже летальными последствиями, если вовремя не диагностировать это состояние и не провести эффективную терапию. Главная сложность своевременного выявления заболевания заключается в том, что клиническая картина абсцесса почки имитирует клиническую картину острого пиелонефрита [1, 3, 5-7, 10].
Абсцесс почки — это ограниченное гнойное воспаление, при котором ткани органа расплавляются и образуется заполненная гноем полость. В большинстве случаев заболевание возникает в результате недостаточного или неправильного лечения гнойного пиелонефрита (рис. 1). Бактерии попадают в орган через кровь или мочевые пути, вызывают воспалительный процесс и поражают ткани почки. В некоторых случаях абсцесс развивается на фоне сахарного диабета, травмы мочевых путей, является прямым следствием конкремента в лоханке или мочеточнике или как осложнение после оперативного вмешательства (например, операции по удалению камней из почек). В отдельных случаях не исключена возможность локального гематогенного инфицирования почки, при котором возникают ишемические инфаркты и нагноения [1, 3, 5-7, 10].
Рис. 1.
Абсцесс почки.
Абсцесс почки может возникнуть самостоятельно и тогда в своем инволютивном процессе проходит 3 фазы: фазу острого воспаления, гнойного расплавления и хронического течения. Могут встречаться единичные и множественные абсцессы.
В ряде случаев, когда абсцесс располагается в пределах верхнего или нижнего сегмента почки, может наступить секвестрация большого участка почечной паренхимы. Описаны случаи образования абсцесса после ножевого ранения почки.
Наблюдаются еще так называемые метастатические абсцессы почки, которые возникают при заносе инфекции из экстраренальных очагов воспаления. Источник инфекции чаще находится в легких (деструктивная пневмония) или сердце (септический эндокардит) [1, 3, 5-7, 10].
Солитарные абсцессы чаще возникают с одной стороны, метастатические нередко бывают множественными и двусторонними.
Абсцесс коркового вещества почки может вскрыться:
- через капсулу почки в околопочечную клетчатку с образованием околопочечного абсцесса;
- в чашечно-лоханочную систему и опорожниться через систему мочевых путей;
- в брюшную полость.
Он может также перейти в хроническую форму и симулировать опухоль почки.
Различают следующие виды поражения почек при данной патологии [11]:
- пиелонефрит и околопочечный абсцесс;
- пиелонефрит и околопочечный абсцесс и конкремент;
- пиелонефрит и паренхимный абсцесс;
- пиелонефрит и паренхимный и околопочечный абсцессы;
- пиелонефрит и лоханочно-чашечный и околопочечный абсцессы;
- пиелонефрит и лоханочно-чашечный, распространяющийся в корковое вещество абсцесс;
- пиелонефрит и лоханочно-чашечный абсцесс;
- лоханочно-чашечный абсцесс (без пиелонефрита).
Общие симптомы абсцесса почки не отличаются от признаков любого тяжелого септического заболевания:
высокая температура тела с потрясающим ознобом, частый, слабого наполнения пульс, одышка, жажда, общая слабость, головная боль, иктеричность склер, адинамия, эйфория. Температура тела устанавливается на высоких цифрах (39-41 °С). Среди местных симптомов в диагностике заболевания имеют значение интенсивные боли в области почки, возникающие вследствие расстройства крово- и лимфообращения в почке и сдавления отечной ткани почки в плотной малорастяжимой фиброзной капсуле. Боли особенно усиливаются при пальпации увеличенной и напряженной почки либо при поколачивании поясничной области. Защитное напряжение поясничных мышц и передней брюшной стенки всегда резко выражено. Нередко больные с абсцессом почки принимают вынужденное положение с приведенной к животу ногой, разгибание которой вызывает резкую боль в поясничной области на стороне заболевания (признак реактивного псоита). Бактериурия и лейкоцитурия обычно появляются в поздние сроки заболевания, когда абсцесс прорывается в мочевые пути. Если происходит расплавление фиброзной капсулы почки и содержимое абсцесса опорожняется в паранефральную клетчатку, то возникает гнойный паранефрит [1, 3, 5-7, 10].
На обзорной урограмме
можно обнаружить искривление позвоночника в сторону поражения и отсутствие тени поясничной мышцы на этой стороне, увеличение почки. Иногда в области локализации абсцесса отмечают выбухание наружного ее контура.
На экскреторных урограммах
определяются снижение выделительной функции почки, сдавление почечной лоханки или чашек, их ампутация. Ограничена подвижность почки на высоте вдоха и после выдоха. При прорыве гноя в чашечно-лоханочную систему на урограмме видна полость, заполненная рентгеноконтрастной жидкостью.
Радиоизотопная нефрография
свидетельствует о нормальном функциональном состоянии почек, что позволяет косвенно предположить наличие абсцесса почки при клинических симптомах гнойного ее поражения. На динамических сцинтиграммах в области абсцесса выявляется бессосудистое объемное образование.
Ультразвуковое исследование (УЗИ)
Ценные сведения можно получить при ультрасонографии — обнаруживается полость, содержащая жидкость (гной) (рис. 2, 3).
Рис. 2.
Ультразвуковая картина правой почки пациентки В. Заключение: мочекаменная болезнь справа. Расширение полостной системы справа. Конкремент правого мочеточника. Абсцесс правой почки.
а)
Справа полостная система значительно расширена (чашечки до 18 мм, лоханка до 21 мм, мочеточник до 11 мм).
б)
В правом мочеточнике визуализируются 2 конкремента размерами 5 и 9 мм (белая стрелка).
в)
Справа в нижней группе чашечек конкременты размером до 5 мм (белая стрелка) и жидкостное образование (красная стрелка).
г)
В средней трети справа визуализируется жидкостное образование размерами 40 х 42 мм с толстой капсулой, с перегородками внутри и гиперэхогенной взвесью (белые стрелки).
Рис. 3.
Ультразвуковая картина левой почки пациента С. Диагноз: пионефроз слева. Серозно-гнойный паранефрит слева. Коралловидный камень левой почки. Послеоперационная гистология: гнойный калькулезный пиелонефрит, пионефроз, гидронефроз, хронический уретрит, серозно-гнойный паранефрит, в лимфоузлах иммунный ответ по смешанному типу.
а)
Левая почка значительно увеличена в размере за счет выраженного гидронефроза, выраженно расширены чашечки, содержимым которых является густая жидкость.
б)
В проекции лоханки визуализируется коралловидный конкремент (белая стрелка).
в)
Паренхима левой почки практически отсутствует, чашечки заполнены гиперэхогенной взвесью (синие стрелки) и визуализируется коралловидный конкремент (белая стрелка).
При УЗИ почек выявляют следующие признаки абсцесса:
- гипоэхогенные фокусы в паренхиме с размерами от 10 до 15 мм и больше;
- неровность и выбухание наружного контура почки в месте абсцесса;
- значительное снижение экскурсии почки;
- снижение эхогенности паренхимы.
На допплерограммах сосудистый рисунок в зоне абсцесса отсутствует.
В острой фазе это округлое, более низкой эхогенности, чем окружающая паренхима, очаговое образование разных размеров. Зона паренхимы в этой фазе не претерпевает структурных изменений.
В зависимости от локализации абсцесс может несколько выбухать над контуром почки или сдавливать лоханку. При небольших абсцессах почка сохраняет нормальную величину, при больших и множественных — почка увеличена, капсула утолщена и вокруг нее лоцируется низкоэхогенная зона инфильтрации паранефральной клетчатки (признак вторичного паранефрита). В фазе гнойного расплавления происходит образование полости с нечеткими прерывистыми контурами, содержимое которой низкоэхогенно, с точечными или линейными эхогенными включениями.
В хронической фазе вокруг абсцесса формируется толстая неравномерно эхогенная капсула, содержимое сочетает плавающие сигналы низкой и высокой эхогенности, иногда наблюдаются два разной эхогенности уровня (плотный и жидкий слои гноя). В редких случаях полость абсцесса сморщивается и кальцифицируется.
Компьютерная томография (КТ)
Более информативна КТ, которая выявляет абсцесс почки в виде зоны пониженного накопления контрастного вещества в паренхиме почки в виде единичных или множественных полостей распада, которые, сливаясь, превращаются в крупные абсцессы. Гнойник имеет вид округлого образования повышенной прозрачности с коэффициентом ослабления от 0 до 30 HU. При контрольном исследовании отмечается четкая отграниченность очага деструкции от паренхимы почки.
КТ дает возможность выявить не только внутрипочечные или околопочечные скопления жидкости, но и наличие газа в полости абсцесса. С помощью этого метода можно установить также пути распространения инфекции в окружающие ткани. Эти данные могут быть полезными при выборе оперативного доступа и определении объема оперативного вмешательства (рис. 4).
Рис. 4.
Компьютерные томограммы пациентки В. КТ-исследование проведено без внутривенного контрастного вещества (у пациентки высокие шлаки). Заключение: множественные абсцессы почки.
а)
Правая почка ротирована по горизонтальной оси, размеры ее 13 х 7 х 7 см, паренхима не истончена. В чашечке нижней группы конкремент размерами 8 х 3 мм (белая стрелка).
б)
Полостная система почки расширена, лоханка размерами 44 х 27 мм, правый мочеточник расширен до 15 мм. В верхней трети правого мочеточника 2 конкремента размерами 8 и 5 мм (белая стрелка).
в)
В паренхиме, в средней трети, с выходом на передний контур, с тесным прилежанием к печени определяется округлой формы образование размером до 40 мм, неоднородной структуры, по плотности ближе к жидкостной, фрагментарно стенка его до 5 мм (синяя стрелка). Кроме того, в паренхиме почки несколько подобного рода образований размером до 20 мм (белая стрелка). Паранефральная клетчатка несколько инфильтрирована.
г)
В паренхиме, в средней трети, с выходом на передний контур, с тесным прилежанием к печени определяется округлой формы образование размером до 40 мм, неоднородной структуры, по плотности ближе к жидкостной, фрагментарно стенка его до 5 мм. Кроме того, в паренхиме почки несколько подобного рода образований размером до 20 мм (белая стрелка). Паранефральная клетчатка несколько инфильтрирована.
При абсцессе почки лечение
заключается в декапсуляции почки, вскрытии и дренировании абсцесса и паранефрия с помощью резиново-марлевых тампонов и дренажных трубок. При обширном гнойно-деструктивном поражении почки и удовлетворительной функции противоположной производят нефрэктомию [4, 8, 9, 11-13].
Дифференциальную диагностику абсцесса почки следует проводить с простой кистой почкой, поликистозом почек, подкапсульной гематомой почки.
Простая киста почки при УЗИ (рис. 5) имеет округлую форму, четкие ровные контуры. Стенка не видна, внутренние структуры и перегородки отсутствуют; киста имеет эхонегативное содержимое и четкий зеркальный артефакт (эффект дорсального усиления).
Рис. 5.
Ультразвуковая картина простой кисты почки: определяется жидкостное образование правильной формы, с тонкой капсулой, анэхогенное, дает эффект усиления.
В случае травмы почки эхография позволяет оценить характер и степень ее повреждения, а также окружающих ее органов, состояние второй почки. Травма с нарушением целостности почечной паренхимы и интра- или паранефральной гематомы (рис. 6) сопровождается изменением структуры и плотности тканей, что находит отражение на ультразвуковых сканограммах. Здесь большое значение имеют клиническая картина и данные анамнеза (травма).
Рис. 6.
Подкапусульно в левой почке визуализируется жидкостное образование размерами 104 х 62 см, с перегородками внутри и гиперэхогенной взвесью.
УЗИ позволяет диагностировать поликистоз почек (рис. 7) по количеству эхонегативных зон. В ранней стадии поликистоза почек ультрасонография выявляет их увеличение. Иногда для уточнения диагноза необходимо проведение почечной ангиографии (выявляют дефекты насыщения, почечные сосуды сужены, количество мелких артерий уменьшено, определяют также поля без сосудов, соответствующие кистам).
Рис. 7.
Ультразвуковая картина поликистоза почек. Наличие множественных анэхогенных образований различного диаметра.
Также абсцесс почки необходимо дифференцировать с кистозным раком почки (рис. 8). Здесь большое внимание уделяется клинической картине, а также данным КТ.
Рис. 8.
Компьютерные томограммы: определяется удвоение полостной системы левой почки, почка ротирована кпереди. Заключение: гистозный рак почки.
а)
На границе верхней и средней трети почки (уровень верхней полостной системы) в паренхиме/чашечках определяется опухолевидное образование неправильной формы кистозно-солидного характера с выходом на задний контур и пролабированием в паранефральную клетчатку, размерами по аксиальным срезам 38 х 39 мм, вертикальный размер 45 мм.
б)
После внутривенного контрастного усиления определяется накопление контрастного вещества солидной частью образования (множественными перегородками разной толщины), которое интимно прилегает к мышцам на уровне интереса. Функция почки сохранена.
в)
После внутривенного контрастного усиления определяется накопление контрастного вещества солидной частью образования (множественными перегородками разной толщины), которое интимно прилегает к мышцам на уровне интереса. Функция почки сохранена.
г)
После внутривенного контрастного усиления определяется накопление контрастного вещества солидной частью образования (множественными перегородками разной толщины), которое интимно прилегает к мышцам на уровне интереса. Функция почки сохранена.
Клинический пример
Пациент В., 35 лет. В течение 20 лет страдает хроническим гломерулонефритом.
Настоящее ухудшение после переохлаждения с сентября 2014 г., когда были подъем температуры тела до 39 °С, озноб, сухой кашель, к врачу не обращался. Продолжал работать, отмечал повышение температуры тела в вечерние часы с ознобами, потливостью, купировал приступы парацетамолом с кратковременным положительным эффектом. С ноября повышение температуры тела стало носить постоянный характер, с периодическими подъемами до 40 °С. Обратился к врачу.
При УЗИ почки расположены типично. Правая почка нормального размера, подвижность сохранена. Левая почка значительно увеличена в размерах, 170 х 90 мм, паренхима 19 мм. Практически вся почка представлена жидкостными образованиями диаметром от 15 до 37 мм, содержащими гиперэхогенную взвесь и множественные перегородки. Полостная система не расширена, конкрементов не выявлено. Заключение: множественные абсцессы левой почки (рис. 9).
Рис. 9.
Ультразвуковое исследование пациента В.
а)
Множественные жидкостные образования левой почки различного диаметра с перегородками и гиперэхогенной взвесью внутри.
б)
Множественные жидкостные образования левой почки различного диаметра с перегородками и гиперэхогенной взвесью внутри.
в)
Множественные жидкостные образования левой почки различного диаметра с перегородками и гиперэхогенной взвесью внутри.
г)
Ультразвуковое исследование с ЦДК. Образование без признаков кровотока.
При КТ в левой почке определяется объемное образование неправильной формы, немного выходящее за контуры почки, неоднородной, мягкотканно-жидкостной природы, с множественными отграниченными жидкостными скоплениями. При контрастировании мягкотканный компонент слабо усиливается в парехиматозную и отсроченную фазы, жидкостной компонент не усиливается. В прилежащих отделах отмечены отек жировой клетчатки, небольшое количество свободной и осумкованной жидкости по почечной фасции. На уровне почки парааортально слева определяются множественные лимфатические узлы размером до 18 мм (рис. 10). Заключение: абсцесс левой почки.
Рис. 10.
Компьютерные томограммы почек пациента В.
а)
В левой почке определяется объемное образование неправильной формы, немного выходящее за контуры почки, неоднородной, мягкотканно-жидкостной природы, с множественными отграниченными жидкостными скоплениями.
б)
При контрастировании мягкотканный компонент слабо усиливается в паренхиматозную и отсроченную фазы, жидкостной компонент не усиливается.
в)
При контрастировании мягкотканный компонент слабо усиливается в паренхиматозную и отсроченную фазы, жидкостной компонент не усиливается.
г)
При контрастировании мягкотканный компонент слабо усиливается в паренхиматозную и отсроченную фазы, жидкостной компонент не усиливается.
Диагноз подтвержден на операции левосторонней нефрэктомии.
Заключение
УЗИ является основным методом диагностики абсцесса почки и методом мониторинга в послеоперационном периоде, позволяющим контролировать течение заболевания, фиксировать степень регресса гнойной полости, своевременно выявлять формирование новых очагов деструкции в почке и/или забрюшинном пространстве. КТ дает возможность выявить не только внутрипочечные или околопочечные скопления жидкости, но и наличие газа в полости абсцесса. С помощью этого метода можно установить также пути распространения инфекции в окружающие ткани. Эти данные могут быть полезными при выборе оперативного доступа и определении объема оперативного вмешательства.
Литература
- Антонов А.В. Жидкостные образования забрюшинного пространства: диагностика и лечение // Урологические ведомости. 2012; 2 (4): 32-41.
- Гаджиев А.Н. Чрескожное пункционное дренирование при гнойно-воспалительных заболеваниях почек и забрюшинного пространства: Дисс. … канд. мед. наук. М., 2021.
- Деревянко И.М., Деревянко Т.И. Паранефрит. Ставрополь, 2000. 61 с.
- Квятковский Е.А. Ультрасонография и допплерография в диагностике заболеваний почек. Днепропетровск: Новая идеология, 2005. 318 с.
- Михин И.В., Бубликов А.Е. Пиелонефрит: клиника, диагностика, хирургическое лечение. Волгоград, 2012. 84 с.
- Синякова Л.А. Гнойный пиелонефрит. Диагностика и особенности клинического течения // Урология и нефрология. 2001; 5: 68-73.
- Синякова Л.A. Гнойный пиелонефрит. Современная диагностика и лечение: Автореф. дисс. … д-ра мед. наук. М., 2002.
- Теодорович О.В., Гаджиев А.Н. Чрескожное пункционное дренирование почек: 10-й Пленум Всероссийского общества урологов. М., 2002: 792.
- Теодорович О.В., Синякова Л.А. Роль чрескожных методов дренирования в лечении гнойного пиелонефрита: 10-й Пленум Всероссийского общества урологов. М., 2002: 793.
- Чалый М.Е., Амосов А.В., Газимиев М.А. Диагностика острого пиелонефрита в послеоперационном периоде с применением цветной эходопплерографии: Российское общество урологов. Правление. Пленум: Материалы. Киров, 2000: 105-106.
- Gakiya M. Spontaneous rupture of infected renal cyst: a case report // Hinyokika-Kiyo. 2000; 46 (4): 265-267.
- Kaim A.H., Burger C., Canter C.C., Goerres G.W. PET-CT guided percutaneous puncture of an infected cyst in autosomal dominant polycystic kidney disease: case report // Radiology. 2001; 221 (3): 818-821.
- Ueno Y., Hosaka K., Takesaki T. A case of infected renal cyst extending to leg abscess // Hinyokika-Kiyo. 2000; 46 (2): 105-107.
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований.
Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Часто задаваемые вопросы
Как диагностируется гематурия?
Кровь в моче обнаруживается во время общего анализа мочи. Поскольку она не представляет собой готовый диагноз, причины гематурии необходимо выяснить дополнительно.
Опасна ли гематурия?
Кровь в моче может быть признаком заболеваний, угрожающих жизни, например, острого гломерулонефрита или рака почек. Поэтому врач обязательно назначит дополнительные исследования, которые помогут в постановке диагноза.
Чем детская гематурия отличается от взрослой?
Отличается не само явление, а его возможные причины. Хроническая гематурия, возникшая у ребенка младшего возраста, наводит врача на мысль о том, что причиной может быть врожденная патология. Однако ее риск минимален: в большинстве случаев кровь в моче и у детей, и у взрослых связана с инфекционными заболеваниями почек, мочевого пузыря и уретры.
Почечная недостаточность
Пиелонефрит
Сахарный диабет
6584 07 Октября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Почечная недостаточность: причины появления, симптомы, диагностика и способы лечения.
Определение
Почечная недостаточность — состояние, при котором одна или обе почки не могут в полном объеме выполнять свои функции. Это происходит в результате какого-либо заболевания, когда почки перестают полноценно фильтровать кровь. Вещества, которые должны выводиться из организма, попадают обратно в кровоток. Нарушение функций почек может быть связано с уменьшением кровотока через них и резким снижением снабжения кислородом.
Основная функция почек – выделительная, то есть очищение организма от шлаков и токсинов, при этом почки отвечают за максимальную сохранность полезных веществ.
Почки принимают участие в фосфорно-кальциевом обмене и формировании костной ткани путем выработки кальцитриола (активной формы витамина D), поэтому у детей почечная недостаточность негативно влияет на рост костей и их аномальное развитие, а у взрослых может вызывать хрупкость.
Почки регулируют артериальное давление, поэтому почечная недостаточность приводит к его повышению.
Почки участвуют в образовании красных кровяных телец крови – эритроцитов. При почечной недостаточности снижается количество эритроцитов, развивается анемия.
Почки осуществляют регуляцию количества воды и солей – поддержание водно-солевого баланса.
Причины появления почечной недостаточности
Существует множество причин развития почечной недостаточности. Одни приводят к быстрому ухудшению функции почек, чаще всего ишемического или токсического генеза (острое повреждение почек, или острая почечная недостаточность). Другие — к постепенному ухудшению функции почек (хронической болезни почек, или хронической почечной недостаточности). Помимо неспособности почечной ткани фильтровать из крови метаболические продукты жизнедеятельности организма (в частности, креатинин и азот мочевины), снижается способность почек контролировать количество и распределение воды в организме (баланс жидкости) и уровень электролитов в крови. Острое повреждение почек представляет собой внезапное снижение их функции в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемию). Причины почечной недостаточности при острой форме заболевания:
- острые нарушения почечной гемодинамики (коллапс, шок);
- интоксикации различного генеза (лекарственные, укусы насекомых и змей, бытовые яды);
- острое инфекционное поражение почки;
- острые воспалительные заболевания почек (пиелонефрит, острый гломерулонефрит);
- травма почки или другого органа с большой потерей крови;
- непроходимость мочевыводящих путей;
- удаление почки.
Среди всех причин, вызывающих хроническую почечную недостаточность, особое место занимают заболевания, которые поражают почечные клубочки:
- почечные заболевания — хронический пиелонефрит и гломерулонефрит;
- болезни обмена веществ: амилоидоз, подагра, сахарный диабет;
- врожденные почечные заболевания: сужения почечных артерий, недоразвитие почек, поликистоз;
- ревматические заболевания: геморрагические васкулиты, склеродермия, системная красная волчанка;
- серьезные нарушения работы сердечно-сосудистой системы: артериальная гипертония и болезни, приводящие к значительным изменениям в почечном кровотоке (сердечная недостаточность, нарушение ритма);
- заболевания, которые становятся причиной проблем с оттоком мочи.
Острая почечная недостаточность всегда является следствием других патологических процессов в организме. Если сразу обратить внимание на ее симптомы и принять меры, то возможно полное восстановление функции пострадавшей почки. При хронической почечной недостаточности почки повреждаются необратимо.
В некоторых случаях почечная недостаточность у женщин может развиваться на фоне беременности.
Хотя снижение функции почек возможно в любом возрасте, хроническая почечная недостаточность и острое повреждение почек чаще возникают у пожилых людей. Многие заболевания, вызывающие ухудшение функции почек, поддаются лечению, в результате которого функция почек восстанавливается. Благодаря доступности диализа и трансплантации почки почечная недостаточность стала не смертельным, а управляемым заболеванием.
Классификация заболевания
В Международную классификацию болезней (МКБ) 10 были внесены изменения, касающиеся замены устаревшего термина «хроническая почечная недостаточность» на термин «хроническая болезнь почек» (код N18).
Современная классификация основана на двух показателях — скорости клубочковой фильтрации и признаках почечного повреждения (протеинурии, альбуминурии). В зависимости от их сочетания выделяют пять стадий хронической болезни почек.
Непосредственными причинами острой почечной недостаточности (код N17) являются низкая объемная скорость кровотока, острая деструкция клубочка с потерей приносящих и выносящих артерий и клубочковых капилляров, повреждение канальцев нефронов или нарушение оттока мочи от почки из-за обструкции. В зависимости от этого различают три формы острой почечной недостаточности:
- преренальную (70%),
- паренхиматозную (25%),
- обструктивную (5%).
Симптомы почечной недостаточности
У почечной недостаточности есть следующие основные признаки:
- уменьшение количества выделяемой мочи, расстройство мочеиспускания (олигоурия, дизурия);
- отеки;
- общая заторможенность, сонливость;
- тошнота, рвота, снижение аппетита;
- тахикардия, повышение артериального давления;
- вздутие живота, жидкий стул.
Поскольку при почечной недостаточности почки не выполняют свою главную – выделительную — функцию, то нарушается обмен веществ.
Часто доминирующими симптомами острой почечной недостаточности являются проявления основного заболевания или симптомы, вызванные хирургическими осложнениями операции, которая привела к нарушению функции почек.
Для хронической почечной недостаточности характерно малосимптомное начало заболевания. На этом этапе больные часто не предъявляют жалоб, в крайнем случае, говорят о повышенной утомляемости при умеренной физической нагрузке, а также о сухости во рту и слабости, проявляющейся ближе к вечеру. Далее обращают на себя внимание бледная кожа и дряблые мышцы, которые утрачивают тонус. Исходя из результатов биохимического анализа крови, больным часто сообщают о наличии белка в моче и незначительных сдвигах в электролитном составе крови.
Выраженность симптомов зависит от стадии хронической болезни почек. Заболевание имеет волнообразное течение: состояние пациента то улучшается, то снова ухудшается.
Чрезвычайно опасной является терминальная стадия хронической болезни почек, когда у пациента нарушаются эмоциональные реакции (апатия резко переходит в возбуждение, нарушается ночной сон, появляются признаки заторможенности). Появляется аммиачный запах изо рта, отеки, лицо приобретает одутловатость, желтоватую окраску, на коже видны следы расчесов, волосы становятся тусклыми, ломкими, усиливается дистрофия. Нарастают симптомы уремической интоксикации: асцит, плеврит, перикардит, уремическая кома. Нередко возникает тяжелая артериальная гипертензия.
Диагностика почечной недостаточности
Для диагностики почечной недостаточности назначают следующие обследования:
- общий (клинический) анализ крови;