Инфаркт миокарда — всегда большой риск для жизни человека. Причиной почти каждой третьей смерти в нашей стране становится остановка сердца из-за недостаточного кровоснабжения (ишемии) сердечной мышцы (миокарда), в результате чего ткани органа начинают гибнуть. До 40% людей с этим диагнозом умирают в первые 15-20 минут после проявления заболевания. Именно поэтому пациентам с патологиями сердечно-сосудистой системы так важно проходить обследования, знать первые признаки развития инфаркта миокарда у женщин и мужчин, всегда быть готовыми вызвать скорую помощь. От умения правильно определить симптомы заболевания, грамотных и оперативных действий может зависеть ваше здоровье и жизнь, а также жизнь ваших близких, рядом с которыми вы окажетесь в нужную минуту.
Симптомы инфаркта миокарда на разных этапах заболевания
Признаки инфаркта миокарда отличаются на разных этапах развития патологии. В течение заболевания выделяют 4 стадии:
- стадия ишемии или острейший период;
- стадия некроза (острый период);
- стадия организации или подострый период;
- постинфарктный период (стадия рубцевания).
Порядка 40% всех зафиксированных инфарктов становятся неожиданностью для больного. Чаще всего врачи объясняют эти невнимательностью людей к своему здоровью. В остальных 60% случаев заболеванию длительное время предшествуют приступы стенокардии.
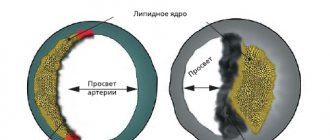
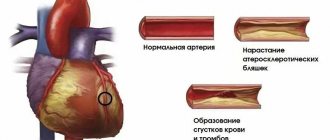
Первый сигнал проявить беспокойство – появление болей в груди, спине, левом плече или предплечье, иногда отдающие в челюсть, ухо и реже – в живот и поясницу. Характер боли разный: от слабовыраженной и вялотекущей до острой и режущей. Обычно такие боли проявляются после занятий спортом или при повседневных физических нагрузках, при эмоциональных переживаниях и стрессах. Это и есть первые признаки ишемической болезни сердца. В девяти из десяти случаев ИБС развивается из-за атеросклероза сосудов (отложения холестерина во внутренних стенках сосудов), питающих кровью сердечную мышцу.
Такие приступы могут наблюдаться у пациента от нескольких недель до двух, трех и более лет и часто, если не вмешаться, заканчиваются инфарктом миокарда. Заметили такие у себя? Немедленно обращайтесь к специалистам! Вовремя предпринятые меры, диагностика и наблюдение у врачей позволят избежать развития болезни.
Если же ишемическую болезнь сердца не лечить, то следующим этапом может стать острейший период инфаркта.
Пять периодов болезни
Каждый из периодов имеет свои особенности и признаки:
- Предынфарктный. Этот период может продолжаться в течение нескольких суток и даже недель. Основной симптом – учащение приступов стенокардии.
- Острейший. Отличается недолгой продолжительностью – максимум 2 часа. Иными словами, с момента развития ишемии и до возникновения некроза проходит мало времени. Этот период может длиться всего 20 минут, поэтому необходима срочная госпитализация.
- Острый. С момента появления некроза и до миомаляции проходит, как правило, несколько суток. Максимальная продолжительность – 2 недели.
- Подострый. Уже начинают формироваться рубцы. Максимальная продолжительность данного периода – 2 месяца.
- Постинфарктный. Рубец созревает, и миокарду приходится приспосабливаться к новым условиям работы. Здесь очень важно, как поведет себя сердце при коренных изменениях. Если адаптации не будет, высока вероятность повторного приступа.
Запомните следующие признаки и симптомы инфаркта миокарда:
- первый симптом инфаркта миокарда — острая, сжимающая или давящая боль в груди, отдающая в прилегающие органы, левое ухо, челюсть, левую руку, иногда верхнюю часть живота. Боли могут длиться от получаса до суток и, в отличии от стенокардии, не снимаются приемом нитроглицерина;
- больные с первыми признаками инфаркта могут жаловаться на зубную боль;
- болезненное состояние сопровождается ознобом, слабостью и головокружением, иногда одышкой и холодным потом;
- развивается аритмия, пульс заметно учащается;
- кожа из-за недостатка кровоснабжения становится бледно-серой.
Характер и сила боли при инфаркте зависят от очага поражения мышцы. Чем он больше – тем сильнее болезненные ощущения. Иногда единственным симптомом инфаркта становится резкая остановка сердца.
Острейший период — один из самых опасных этапов заболевания. Часть тканей сердечной мышцы уже мертвы, и сердце, оказавшись в непривычных для него условиях, может не выдержать нагрузки и остановиться. Почувствовав такие симптомы, убедившись, что привычные средства от стенокардии не помогают, незамедлительно вызывайте скорую помощь.
Симптомы при остром этапе инфаркте миокарда становятся менее выраженными. Боль затухает. В результате омертвления тканей у пациента поднимается температура, которая может, в зависимости от очага некроза, не спадать до 7-10 дней.
В подостром периоде признаки инфаркта миокарда исчезают, нормализуются сердцебиение и температура тела. Через неделю-две после инфаркта омертвевший участок сердечной мышцы начинает рубцеваться.
В постинфарктном периоде симптомы заболевания отсутствуют. Но приступы стенокардии просто так не исчезнут, поэтому если не предпринять меры, велика вероятность развития повторного инфаркта миокарда. Чтобы этого избежать, необходимо лечить первопричины патологии: ишемическую болезнь и атеросклероз. Из-за поражения сосудов холестериновыми бляшками страдает не только сердце, но и конечности, органы пищеварения и головной мозг (инфаркт мозга).
Профессиональное лечение. Почему следует обращаться только к опытным врачам?
Как только имеются подозрения на инфаркт миокарда, пациента следует немедленно госпитализировать в местную кардиологическую реанимацию. Если зафиксирован острый период, то человеку в первую очередь необходимо соблюдать постельный режим. Любые психологические нагрузки в этот период исключены! Что касается питания, то оно сильно ограничено по объему и калорийности. Когда наступает подострый период, то человека уже могут перевести из реанимационного отделения в кардиологию, где он продолжит восстановительный курс после тяжелого приступа. Лечение инфаркта миокарда может занять длительное время, когда пациенту систематически придется проверяться у лечащего врача, сдавать различные анализы и проходить кучу обследований.
Чтобы купировать сильнейший болевой синдром, врач назначает наркотические анальгетики. При этом лечение проводится в сочетании с нейролептиками, а также введением нитроглицерина посредством укола в вену.
Терапия, которую проводят опытные специалисты при инфаркте, необходима для того, чтобы предупредить и устранить перебои в сердце и кардиогенный шок. Как правило, пациент в этот период принимает антиаритмические средства, в числе которых тромболитики, спазмолитики и нитраты.
Крайне важно, чтобы лечение инфаркта миокарда проводил опытный врач. Только в престижной клинике работают специалисты, способные правильно оценить состояние пациента. Когда человек выживает после приступа, это не значит, что опасность позади. Впереди длительный курс лечения, и от подборки препаратов, опыта врачей и технической оснащенности клиники зависит успешность процесса.
Конечно, когда человек теряет сознание в результате инфаркта, родным и близким нецелесообразно обращаться в частную клинику. А вот восстановительный период лучше провести как раз в коммерческом медицинском учреждении. Когда пациент сможет нормально ходить, можно записаться на прием к специалисту, который поможет минимизировать последствия тяжелой болезни.
Симптомы и признаки инфаркта миокарда у женщин
Женский инфаркт обладает рядом нетипичных особенностей и хуже изучен по сравнению с мужским. Все дело в том, что женщины реже страдают от ишемической болезни сердца. Помогает им в этом эстроген, гормон, который вырабатывается женским организмом практически на протяжении всей жизни. Он препятствует развитию атеросклероза. После менопаузы количество эстрогена в организме сокращается и шансы на развитие ишемической болезни сердца у женщин возрастают.
Предвестниками инфаркта миокарда у женщин часто становятся отеки конечностей, появляющиеся к концу дня, хроническая усталость, одышка, проблемы с пищеварением.
Часто инфаркт у женщин протекает без выраженных болей в груди, может сопровождаться тошнотой, высокой температурой и повышенным кровяным давлением. Иногда развивается ложная зубная боль. Также бывают случаи бессимптомных инфарктов.
Такое течение заболевания гораздо опаснее, поскольку пациент может перетерпеть первые признаки болезни, не придав им особого значения. Часть пациентов, переживших инфаркт, узнает о нем только спустя время, проходя диагностику.
Симптомы и признаки инфаркта миокарда у мужчин
У мужчин течение заболевания имеет все характерные признаки:
- резкая боль за грудиной, в левой руке, плече и предплечье;
- липкий холодный пот;
- слабость, головокружение, бледно-серый цвет кожи;
- одышка, учащенный пульс;
- повышенное артериальное давление.
Несмотря на развитие медицины, все чаще острый инфаркт миокарда диагностируют как у мужчин, так и у женщин моложе 40 лет. Причина тому – малоподвижный образ жизни; диета с преобладанием вредных жиров, которыми богаты продукты фастфуда; ожирение; курение; сахарный диабет. Часто у молодых пациентов протекает бессимптомная форма инфаркта.
Признаки нетипичного инфаркта миокарда у женщин и мужчин
Нетипичные признаки заболевания наблюдают у пожилых пациентов, переживших один или несколько инфарктов миокарда. По характеру симптомов различают несколько атипичных форм:
- абдоминальная форма характеризуется несварением желудка, тошнотой, рвотой, икотой;
- при астматической форме пациент ощущает удушье, у него может развиваться кашель;
- церебральная форма представлена головокружениями, предобморочными состояниями;
- атипичный болевой синдром (зубная боль, боль в шее, левом ухе, позвоночнике, левой ноге, пальцах левой руки).
Часто острый инфаркт миокарда протекает без признаков, симптомов как у женщин, так и у мужчин и обнаруживается лишь спустя время, после того как пациент сделает ЭКГ. Безболевой инфаркт характерен для пациентов с сахарным диабетом, поскольку он притупляет болевой синдром. Такое течение заболевания гораздо опаснее: отсутствие симптомов инфаркта миокарда затрудняет оказание первой помощи больному. Единственный способ избежать развития ишемической болезни сердца и предотвратить инфаркт миокарда – своевременно и регулярно проходить диагностику сердечно-сосудистой системы. В Центре патологии органов кровообращения наши специалисты работают с новейшим оборудованием из Европы, США и Азии, способным диагностировать заболевание задолго до первых признаков и симптомов инфаркта миокарда. Лечение в нашем центре основывается на лучшем опыте отечественной и зарубежной медицинских практик.
Для пациентов, чье здоровье не позволяет приехать в наш Центр, действует специальное отделение выездной диагностики. Опираясь на специальную методику безоперационного лечения сердечно-сосудистых заболеваний, мы разрабатываем уникальный комплекс терапии и диагностики для каждого обратившегося в нашу клинику.
Клиническое наблюдение
Пациент С., 28 лет, поступил 25.06.2019 в ГБУЗ «ГКБ им. С.С. Юдина ДЗМ» в отделение реанимации и интенсивной терапии по скорой медицинской помощи с жалобами на очень сильные давящие боли за грудиной и в области сердца, отдающие в спину, обе руки, левую ключицу, выраженную одышку, слабость, холодный пот.
Анамнез заболевания.
Пациент — активный спортсмен. С 2011 г. занимался боевыми единоборствами с регулярными спортивными тренировками, которые сопровождались поднятием тяжестей и приемом анаболических стероидов (метандростенолон и тестостерон) курсами раз в 3–4 мес. С 2011 г. постоянно принимает один и тот же энергетический напиток (состав: альпийская вода, таурин (250 мг / 100 мл), кофеин (32 мг / 100 мл), витамины группы B (B3, B5, B6, B12), сахароза, глюкоза, регуляторы кислотности (лимонная кислота, гидрокарбонат натрия, карбонат магния), красители (сахарный колер простой, рибофлавин), ароматизаторы) по 250 мл по 5–6 банок в сутки. С 2021 г. прекратил заниматься боевыми единоборствами, но продолжал регулярные физические тренировки с поднятием тяжестей. В 2021 г. начал курить по 10 сигарет в день, с апреля 2021 г. курит по 20 сигарет в день. С июля 2021 г. после смерти отца от черепно-мозговой травмы с кровоизлиянием в мозг пациент находился в состоянии психоэмоционального стресса, спал по 4–6 ч в сутки, не чувствовал себя отдохнувшим после сна. В течение этого времени интенсивно работал и активно занимался бодибилдингом. В конце мая 2021 г. после кровопускания (по религиозному обряду) у больного повысилась температура тела до 39 °C, появилось частое мочеиспускание. Данные проявления отмечались в течение 2 нед., но к врачам не обращался и лекарства не принимал. С этого времени до момента госпитализации похудел на 10 кг.
22.06.2019 пациент начал очередной курс анаболических гормонов. 24.06.2019 в 22:00 после употребления 1 банки энергетического напитка пациент приступил к физической тренировке, хотя обычно тренируется днем. В начале тренировки внезапно возникли очень сильные головные боли, головокружение, затем тошнота и однократная рвота. Прекратил тренировку и вернулся домой. Около 24 ч ночи обратился в отделение оказания круглосуточной медицинской помощи, где был осмотрен терапевтом. Выполненная тогда же электрокардиограмма (ЭКГ) изменений не показала. Лечение назначено не было. 25.06.2019 около 2 ч ночи пациент проснулся из-за сильной боли за грудиной и в области сердца, отдающей в спину, обе руки и левую ключицу. Больной терпел боль в течение всего дня, лекарств не принимал, за медицинской помощью не обращался. 25.06.2019 в 19 ч в связи с присоединением слабости, холодного пота, выраженной одышки и нарастанием болей вплоть до чувства страха смерти больной вызвал скорую помощь и был доставлен в больницу.
Анамнез жизни.
В детстве перенес аппендэктомию и гепатит А. Лекарства не принимал. Аллергии не отмечал. Алкоголь не употребляет. Привычное артериальное давление (АД) 110/70 мм рт. ст. Наследственность по сердечно-сосудистым заболеваниям не отягощена.
Результаты физикального обследования при поступлении.
Состояние тяжелое. Сознание ясное. Положение активное. Кожные покровы обычной окраски, теплые, влажные. Отеков нет. Рост 176 см, масса тела 81 кг, индекс массы тела 26,15 кг/м2, окружность талии 88 см, температура тела 37,1 °C. При перкуссии звук легочный, притупления нет. При аускультации дыхание везикулярное, хрипов нет, частота дыхательных движений (ЧДД) 18 в минуту, насыщение крови кислородом 96%. Область сердца не изменена, верхушечный толчок ослабленный. Перкуторно: границы сердца не расширены. При аускультации тоны сердца звучные, ритмичные, отмечается ослабление I тона на верхушке. ЧСС 90 в минуту, АД 100/70 мм рт. ст. Периферические артерии и вены не изменены. Язык розовый, влажный. Живот симметричный, при пальпации мягкий, безболезненный. Пальпируется край печени по краю реберной дуги. Область почек не изменена. Симптом поколачивания отрицательный.
Результаты клинико-диагностического обследования.
Рентгенография грудной клетки
(25.06.2019): без патологии.
Данные ЭКГ при поступлении
(25.06.2019; рис. 1, А): отмечался подъем сегмента ST в отведениях I, AVL, V1–V6 с максимумом до 6 мм — острая стадия переднераспространенного ИМ левого желудочка (ЛЖ).
Коронароангиография
(25.06.2019): тип кровоснабжения сердца сбалансированный. Ствол левой коронарной артерии обычно развит, не изменен. Окклюзия передней нисходящей артерии (ПНА) в проксимальном сегменте, дистальные сегменты не визуализируются. Диагональная ветвь не визуализируется (рис. 2, А). Огибающая ветвь, ветвь тупого края, правая коронарная артерия не изменены. Заключение: острая окклюзия ПНА.
25.06.2019 проведена операция: механическая реканализация, тромбэкстракция, ангиопластика и стентирование ПНА стентом с лекарственным покрытием (1DES).
Ход операции.
Коронарным проводником проведена реканализация окклюзии проксимального сегмента ПНА, проводник проведен в ее дистальный сегмент. Выполнена тромбэкстракция, удалены фрагменты тромбов (с фибринным содержимым). При контрольной коронарографии результат признан неоптимальным: тромботическая окклюзия дистального и верхушечного сегментов ПНА, окклюзия дистального сегмента диагональной ветви. В зоне окклюзии выполнена ангиопластика баллонным катетером 2,0×20 и 2,5×20 мм давлением 14 атм. Подключен раствор эптифибатида 6,2 мл (2-кратно), параллельно подключено дозированное введение препарата со скоростью 11 мл/ч. В зону резидуального стеноза проксимального сегмента ПНА позиционирован и имплантирован стент Promus PREMIER (Boston Scientific, США) 3,5×28 мм (давление 18 атм.). В области окклюзии многократно выполнены тромбэкстракции (с удалением фрагментов тромбов) и ангиопластика баллонными катетерами 2,0×20 и 2,5×20 мм давлением 4 и 6 атм. Кровоток в области стентируемого сегмента TIMI (Thrombolysis In Myocardial Infarction) — 3 (нормальный кровоток); зон диссекций, экстравазации контрастного препарата, остаточных гемодинамически значимых стенозов нет. Кровоток в дистальном и верхушечном сегментах TIMI — 0 (отсутствие антеградного кровотока).
Непосредственный результат.
Кровоток в ПНА: TIMI 3 (в проксимальном сегменте), TIMI 0 (в дистальном и верхушечном сегментах; рис. 2, В).
Эхокардиография (ЭхоКГ) в B- и М-режиме c допплеровским анализом
(26.06.2019). B- и М-режим: аорта не уплотнена, корень 3,4 см, восходящий отдел 3,5 см (норма 2,0–3,7 см). Клапанный аппарат интактный. Левое предсердие: переднезадний размер 3,6 см (норма 2,0–4,0 см), апикальный размер 3,7×4,2 см (норма <4,4×4,8 см). Правое предсердие: 3,2×3,8 см (норма <4,4×4,8 см). Правый желудочек: переднезадний размер 2,5 см (норма 2,1–3,5 см), межжелудочковая перегородка 1,0 см (норма 0,6–1,0 см). Задняя стенка ЛЖ 1,0 см (норма 0,6–1,0 см). ЛЖ: конечный диастолический размер 5,5 см (норма у мужчин 4,2–5,8 см); конечный систолический размер 4,4 см. Фракция выброса ЛЖ 38% (норма у мужчин >52%). Нарушение сократимости миокарда — акинез базально-перегородочного, среднеперегородочного, верхнеперегородочного, верхнебокового, верхненижнего, верхнепереднего, верхнезаднего сегментов, базального переднеперегородочного, среднего переднеперегородочного сегментов ЛЖ. Разделения листков перикарда нет. Нижняя полая вена не расширена, коллабирует на вдохе >50%. Допплеровский анализ: аортальный клапан — регургитации не выявлено, митральный клапан — регургитация I степени, трикуспидальный клапан — регургитация I степени. Систолическое давление в легочной артерии 20 мм рт. ст. Клапан легочной артерии: регургитация I степени.
Заключение.
Полости сердца не расширены. Нарушение локальной сократимости ЛЖ. Снижение глобальной сократительной способности ЛЖ. Недостаточность митрального клапана I степени. Недостаточность трикуспидального клапана I степени.
В отделении рентгенэндоваскулярной хирургии проводилось следующее лечение
: гепарин 5000 МЕ/мл подкожно 4 р./сут, ацетилсалициловая кислота 100 мг 1 таблетка вечером, омепразол 20 мг 1 таблетка 1 р./сут (25.06.2020–01.07.2020), варфарин 2,5 мг по 2 таблетки вечером, бисопролол 5 мг 1 таблетка утром, аторвастатин 40 мг 1 таблетка вечером, клопидогрел 75 мг 1 таблетка утром, эналаприл 2,5 мг 1 р./сут, спиронолактон 25 мг 1 таблетка утром (01.07.2020–04.07.2020).
Данные лабораторных методов исследования в динамике наблюдения. Клинический анализ крови:
26.06.2019 — гемоглобин 164,0 г/л, эритроциты 5,44×1012/л, тромбоциты 193×109/л, лейкоциты 17,2×109/л, гематокрит 47,3; 02.06.2019 — гемоглобин 162,0 г/л, эритроциты 5,52×1012/л, тромбоциты 198×109/л, лейкоциты 7,51×109/л, СОЭ 19 мм/ч, гематокрит 47,5.
Биохимический анализ крови:
26.06.2019 — глюкоза 6,94 ммоль/л, холестерин 4,07 ммоль/л, триглицериды 1,94 ммоль/л, белок общий 61 г/л, мочевина 4,4 ммоль/л, креатинин 63,53 мкмоль/л, билирубин общий 8,8 мкмоль/л, натрий 137 ммоль/л, калий 3,5 ммоль/л, хлор 98 ммоль/л; 27.06.2019 — без патологии.
Глюкоза цельной крови:
27.06.2019 — 5,5, 10,3, 7,1 ммоль/л, 28.06.2019 и 02.07.2019 — в пределах нормы.
Общий анализ мочи:
26.06.2019 — белок 0,5 г/л; 02.07.2019 — белок отрицательный.
Коагулограмма:
26.06.2019 и 29.06.2019 — в пределах нормы; 28.06.2019 — активированное частичное тромбопластиновое время (АЧТВ) >100 с; международное нормализованное отношение (МНО) 1,00, протромбиновое время 13,3 с; 01, 02, 03 и 04.07.2019 — АЧТВ 24,0 с, МНО 0,88, 2,10, 1,96 и 2,50 соответственно; 03 и 04.07.2019 — протромбиновое время 23,8 и 29,7 с соответственно.
Тропонин (26.06.2019) 27,00–89,70 нг/мл.
Оценка психоэмоционального стресса по тесту Ридера соответствовала 1,71 балла — высокий уровень психоэмоционального стресса.
Суточный мониторинг ЭКГ по Холтеру
(02.07.2019): синусовый ритм. Максимальная ЧСС 112 в минуту. Минимальная ЧСС 69 в минуту. Средняя ЧСС 78 в минуту. Зарегистрированы 1 одиночная желудочковая и 2 одиночные наджелудочковые экстрасистолы. Достоверной ишемической динамики сегмента ST и клинически значимых пауз не выявлено.
ЭхоКГ в B- и М-режиме c допплеровским анализом
(04.07.2019). Заключение: Нарушение локальной сократимости. Тромб в полости ЛЖ (размер 21×17 мм). Глобальная сократимость миокарда ЛЖ снижена (фракция выброса 40%).
Данные ЭКГ при выписке
(04.07.2019; рис. 1, B): сохраняется подъем сегмента ST в отведениях I, AVL, V1–V5 с максимумом до 2 мм; выраженный регресс R в отведениях I, AVL, V2, V5, V6; QS в V3, V4; формирование отрицательного Т в отведениях I, AVL, V1–V6 — подострая стадия переднераспространенного трансмурального ИМ ЛЖ.
Клинический диагноз.
Основное заболевание:
трансмуральный переднераспространенный инфаркт миокарда левого желудочка с подъемом сегмента ST от 25.06.2019. Механическая реканализация, тромбэкстракция, транслюминальная баллонная ангиопластика и стентирование ПНА стентом Promus Premier 3,5×28 мм от 25.06.2019.
Осложнения основного заболевания:
острая аневризма верхушечной переднеперегородочной области левого желудочка. Тромб в полости левого желудочка.
Пациент выписан 05.07.2019 под наблюдение врача-кардиолога поликлиники по месту жительства.
Состояние при выписке
: удовлетворительное. Кожные покровы обычной окраски, отеков нет. В легких дыхание везикулярное, хрипов нет. ЧДД 16 в минуту. Тоны сердца приглушены, ритмичны. ЧСС 60 в минуту. АД 110/70 мм рт. ст. Живот мягкий, безболезненный. Данные коагулограммы: МНО 3,20; протромбиновое время 35,2 с.
Рекомендации при выписке:
1) диета с ограничением жиров, углеводов, соли; 2) медикаментозная терапия: клопидогрел 75 мг утром в течение 1 года, ацетилсалициловая кислота 75 мг вечером в течение 1 мес., варфарин 2,5 мг 1,5 таблетки вечером (контроль МНО, целевой уровень 2,0–3,0), омепразол 20 мг вечером, аторвастатин 40 мг вечером, спиронолактон 25 мг утром, бисопролол 2,5 мг утром, периндоприл 2,5 мг днем; 3) контроль ЭхоКГ через 10 дней (тромб в ЛЖ); контроль биохимических показателей крови, МНО.