Казалось бы, при чем здесь почки, если в нашем организме именно сердце выполняет роль насоса, прокачивающего кровь? Но поскольку давление – это производное работы трех взаимозависимых составляющих, сердца, сосудистого тонуса и почек, в процессе эволюции так сложилось, что функция регулятора давления досталась именно почкам. Иначе они не смогли бы выполнять фильтрацию поступающей в организм человека жидкости.
При нарушении этой функции давление падает, в кровь начинает поступать большое количество особого вещества – ренина, которое преобразуется в ангиотензин, обладающий способностью вызывать сужение сосудов и стимулировать продукцию гормона надпочечников альдостерона. Этот гормон способен задерживать в организме натрий и воду, уровень циркулирующей крови перестает соответствовать объему сосудистого русла, что и вызывает почечную гипертензию.
Причины
Почечную гипертонию относят к вторичной (симптоматической) гипертензии. Данная патология почек встречается в 7-10% случаев повышения артериального давления. Причиной развития состояния может выступать любое заболевание почек:
- фибромускулярная дисплазия почечной артерии;
- поликистоз почек;
- атеросклероз, тромбоз, сдавление почечной артерии;
- нефропатии;
- пороки развития почек;
- гломерулонефриты;
- системные заболевания соединительной ткани;
- амилоидоз почек;
- хронический пиелонефрит и другие патологии, способные вызывать изменения в структурах почек.
Очень часто почечная гипертония возникает в сочетании с сахарным диабетом и другими болезнями эндокринной системы. Довольно часто развитие почечной гипертонии возникает на фоне приема некоторых лекарственных препаратов.
Симптомы почечной гипертонии
Поскольку почечная гипертония, как правило, возникает на фоне поражения почек вследствие какого-либо заболевания, симптоматика будет сочетаться с признаками основной патологии. Характерным клиническим признаком болезни (помимо роста артериального давления) является стойкое повышение нижнего (диастолического) давления.
Кроме того, гипертоническая болезнь почек сопровождается следующими симптомами:
- боль в поясничной области,
- нарушения мочеиспускания (полиурия),
- периодическое повышение температуры тела,
- постоянная жажда,
- повышенная утомляемость,
- общая слабость,
- отеки,
- головная боль,
- изменения в моче: микрогематурия, протеинурия и т. д.
Регулярное повышение нижнего (диастолического) давления, помимо развития почечной и сердечной недостаточности, а также возникновения нарушений мозгового кровообращения, чревато тяжелыми поражениями артерий и кровоизлияниями в глазную сетчатку.
Поэтому крайне важно диагностировать болезнь как можно раньше, ведь из-за сложности механизма регуляции почечного давления эта патология очень сложно поддается лечению и быстро принимает злокачественное течение.
Существует самая непосредственная зависимость. С одной стороны – артериальная гипертония сама по себе со временен ухудшает состояние почек. С другой стороны, различные заболевания почек могут быть причиной повышения АД.
Как распознать заболевания почек, которые могут привести к артериальной гипертонии?
Хронические воспалительные заболевания почек могут возникать на фоне предшествующих заболеваний мочевого тракта. Многие инфекции (частые ангины, больные зубы, воспаление половых органов у мужчин и женщин могут привести к патологии почек.
Частой причиной хронического заболевания почек (пиелонефрита) может быть почечнокаменная болезнь. Распознать ее можно по приступам почечной колики (боли в пояснице, затрудненное и болезненное мочеиспускание, красный цвет мочи при отхождении камня). Появляются изменения в анализах мочи и крови. Обострения хронических почечных недугов ведут к нарушению их функции, постепенно развивается почечная недостаточность.
Ранней выявление заболеваний почек позволяет начать своевременной лечение.
Могут ли какие-либо лекарства негативно влиять на почки?
Некоторые обезболивающие и жаропонижающие лекарства при длительном применении способны ухудшить функцию почек (например, парацетамол, анальгин). При заболевании почек с осторожностью следует относится к так называемым нестероидным противовоспалительным препаратам (бруфен, диклофенак, аспирин и дпругие), которые часто применяют при радикулите, заболеваниях суставов.
Дозу определенных антибиотиков следует устанавливать с учетом имеющихся нарушений функции почек. Применение этих лекарств обязательно следует согласовывать с врачом.
Может быть, только высокое АД ухудшает состояния почек, а при умеренной артериальной гипертонии почки не страдают?
Артериальная гипертония любой степени выраженности ухудшает прогноз заболевания и ускоряет развитие почечной недостаточности.
Доказана прямая связь между уровнем АД и формированием хронической почечной недостаточности. Тяжелые формы артериальной гипертонии приводят к почечной недостаточности в течение нескольких лет, а при умеренной артериальной гипертонии атеросклеротические изменения в почках развиваются медленнее. Так что при любом повышении АД к почкам следует относиться чрезвычайно внимательно.
Следует иметь ввиду, что учеными установлена следующая зависимость: уровень систолического («верхнего») АД – более значимый предвестник хронической почечной недостаточности, чем уровень диастолического («нижнего») АД.
О чем свидетельствует появление в анализах мочи белка?
Выделение белка с мочой и его количество – важный признак, по которому можно судить об ухудшении состояния почек. Если выделение белка с мочой превышает 300 мг/сут – это свидетельство неблагоприятного прогноза заболевания. Повышение содержания белка в моче врачи называют протеинурией. Установлено, сто протеинурия, независимо от других возможных причин, является фактором риска, то есть увеличивает риск смертности от сердечно-сосудистых заболеваний.
Можно ли надеяться на то, что при снижении АД одновременно уменьшится выделение белка с мочой?
Такая зависимость существует: длительная нормализация АД сопровождается одновременным уменьшением протеинурии и предупреждает развитие хронической почечной недостаточности.
Многолетние исследования ученых позволили установить тот уровень, до которого следует снижать АД пациентам, страдающим хроническим заболеванием почек, с целью предупреждения развития хронической почечной недостаточности.
Этот уровень зависит от степени потери белка с мочой: при протеинурии более 1 грамма за сутки рекомендовано поддержание АД ниже 125/75 мм рт.ст.; при протеинурии менее 1 грамма за сутки – ниже 130/80 мм рт.ст.
В чем заключается опасность хронической почечной недостаточности? Как она себя проявляет?
Если заболевание почек своевременно не лечить, то постепенно развивается и прогрессирует хроническая почечная недостаточность. Почки перестают выполнять свою функцию по выделению мочи. Происходит накопление в крови продуктов азотистого обмена (азотистых шлаков), что обуславливает самоотравление организма отходами его жизнедеятельности.
У большинства больных наблюдается артериальная гипертония, которая еще больше усугубляет течение заболевания.
В таких тяжелых случаях необходимой мерой является очищение крови с помощью гемодиализа (аппарат «искусственная почка»). У некоторых пациентов приходится прибегать к операции по пересадке почек. Эти меры связаны с большими материальными затратами и не являются общедоступными.
Все сказанное свидетельствует о том, как важно беречь почки и использовать все доступные меры для предупреждения развития хронической почечной недостаточности.
Как предупредить развитие хронических заболеваний почек?
В первую очередь следует своевременно долечивать простудные заболевания, ангины, воспаление мочевого пузыря, чаще обращаться за помощью к стоматологу, урологу, гинекологу.
При подозрении на болезнь почек надо обязательно сделать анализы мочи и проконсультироваться с доктором.
Какие лекарственные растения рекомендованы при артериальной гипертонии и заболеваниях почек?
Определенные лекарственные растения обладают противовоспалительнм и мочегонным действием. К ним относят лист толокнянки («медвежье ушко»), лист ортосифона («почечный чай»), лист брусники, клюкву.
Дозы и длительность применения растительных лекарственных средств определяется лечащим врачом с учетом особенностей заболевания у каждого конкретного человека.
Какова роль диеты и образа жизни в профилактике и лечении заболеваний почек, сочетающихся с артериальной гипертонией?
Во-первых, следует избегать чрезмерных физических нагрузок. У ряда пациентов это может ухудшить состояние почек.
Во-вторых, диетические ограничения зависят от характера и выраженности поражения почек и обязательно должны быть согласованы с врачом.
В-третьих, необходимо снизить потребление соли.
Исключают вещества и напитки, раздражающие почки: алкоголь, азотистые экстрактивные вещества, содержащиеся в мясных наваристых бульонах, крепкий кофе, соленья, маринады и копченые продукты.
У больных с хронической почечной недостаточностью применяют малобелковую диету (ограничивают прием мяса, рыбы, творога). Решение о снижении потребления белков принимается только после консультации с врачом, так как бесконтрольное чрезмерное ограничение белковой пищи может привести к белковому голоданию организма.
Какие лекарственные препараты применяют при болезнях почек? Существуют ли какие-либо особенности снижения АД у этой группы пациентов?
Важность и необходимость нормализации АД не вызывает сомнений. Снижение АД до нормальных значений преследует две цели. Во-первых, это препятствует развитию поражения почек, а во-вторых, предупреждает возникновение хронической почечной недостаточности у пациентов с уже имеющейся почечной патологией.
Помните: одномоментное снижение АД не должно превышать 25% от исходного уровня, чтобы не нарушить функцию почек.
При выборе лекарственных средств, предпочтение отдается современным препаратам длительного действия, которые способны в течение долгого времени обеспечивать защиту почек от повреждения.
Выбор лекарственного препарата определяет врач, основываясь на особенностях течения заболевания у каждого конкретного человека.
Лечение должно быть длительным и непрерывным. Прибегать к самолечению недопустимо! Это может привести к серьезным осложнениям.
Отдел системных гипертензий Чихладзе Новелла Михайловна вед. науч. сотр., д.м.н.+7(495) 414-65-04
Диагностика
«Клиника современной медицины» имеет мощную современную лабораторно-техническую базу, что позволяет быстро провести комплексное исследование и оперативно получить достоверные результаты. Выяснить, имеет ли гипертония почечный компонент, помогут следующие исследования:
- анализы мочи (общий, по Нечипоренко, бактериоскопия мочевого осадка),
- анализ крови (общий, на мочевину, креатинин),
- УЗИ, МРТ надпочечников,
- экскреторная урография,
- ангиография почечных артерий,
- радиоизотопная рентгенография,
- биопсия почек.
Дифференциальная диагностика дает возможность точно выявить патологию, определить разновидность гипертонии, ее стадию и тяжесть течения, что позволяет врачу подобрать самую результативную схему лечения.
Нижнее давление: почему оно важно и как держать под контролем
Автор:
Журавлева Александра
2 минуты
55663
Самое известное исследование сердца длится более 70 лет и следит уже за третьим поколением людей в городке Фрамингем. Оно доказывает, что высокое систолическое давление – верная примета будущего инфаркта или инсульта. Но так ли незначительна вторая цифра на тонометре?
В 2021 году было изучено более миллиона взрослых и обнаружено, что высокий уровень “нижнего” давления тоже вносит лепту в прогноз сердечно-сосудистой катастрофы. Оказалось, что вторая цифра выше 80 мм.рт.ст. увеличивает риск инфаркта и инсульта в ближайшие восемь лет почти так же, как высокие показатели “верхнего” давления.
Напомним, за что отвечает каждый показатель. Систолическое давление – это сила, с которой насыщенная кислородом кровь выталкивается из сердца и расходится по телу. Диастолическое – это давление крови на стенки сосудов в момент, когда сердце наполняется и отдыхает между ударами.
Нормы давления были пересмотрены в 2021 году и сегодня цифры выше 119/79 уже считаются началом гипертонии. Получается, что идеальное давление находится в пределах между 90/60 и 120/80.
В то время, как систолическое давление растет с возрастом, диастолическое обычно повышается у людей до 50 лет, а затем дает обратный ход. “Верхнее” давление подскакивает во время эмоциональных переживаний, спорта или после кофе с сигаретой. Сердце начинает чаще биться и выбрасывать кровь – так в момент систолы растет первая цифра на тонометре.
Пока сосуды остаются здоровыми и эластичными, между ударами сердца давление держится в рамках нормы. Как только капилляры становятся жесткими и сужаются, крови становится мало места. Она усиленно давит на стенки сосудов, даже когда течет спокойно в момент расслабления сердца, – так растет диастолический показатель.
Разовое повышение давления в ответ на стресс или физнагрузку не считается болезнью. Но если значения выше нормы держатся в течение нескольких недель, пора бить тревогу. Гипертензия может развиваться как по отдельности, только систолическая или только диастолическая, так одновременно по двум показателям.
Особенно опасно состояние, когда разница между верхним и нижним давлением становится минимальна. Это называется пульсовым давлением, и в норме оно около 35-50 мм.рт.ст. Например, при 120/80, пульсовое будет равно 40 (120 минус 80). В некоторых ситуациях давление при сокращении сердца приближается к значениям в момент расслабления. Например, когда в грудной клетке скапливается жидкость и сердце сдавливается, ему не хватает “разгона”, чтобы работать насосом в полную силу. Кровь не уходит в отдаленные участки и возникает риск повреждения мозга из-за кислородного голодания.
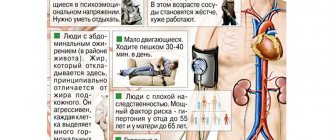
Скопление жидкости в перикарде – неординарное событие. Однако, приближать “нижнее” давление к “верхнему” может в том числе изолированная диастолическая гипертензия. Иногда она возникает из-за поражения почек или щитовидки, но в большинстве случаев причину определить не удается. Наверняка известно, что высокое диастолическое давление при нормальном систолическом чаще встречается у молодых людей до 40-45, особенно при избытке веса.
К счастью, повышение одного только “нижнего” давления не так сильно связано с риском сердечно-сосудистых исходов, как в случае общей или изолированной систолической гипертензии. Плохая новость – в том, что вслед за высокими цифрами “нижнего” в течение 10 лет почти наверняка поднимается и “верхнее” давление.
Лечению таблетками изолированная гипертензия поддается не всегда. Лекарства роняют оба показателя, верхний и нижний, а слишком низкое давление, меньше 90/60, грозит тем же кислородным обкрадыванием. Хорошая новость – в том, что пока нет других проблем, кроме высоких цифр на тонометре, может спасти немедикаментозная терапия. Она включает DASH-диету и 150 минут в неделю умеренных кардионагрузок.
Любая гипертензия может протекать без симптомов и оказаться случайной находкой при очередном чекапе. О том, что нет изменений в сердце, почках и сетчатке, а, значит, полечить высокое давление можно без таблеток, расскажет только врач. Для этого сдаются анализы мочи и крови, делается УЗИ сердца, ЭКГ и осмотр глазного дна. Даже если доктор решит, что без лекарств не обойтись, помните, что лучше жить активно “на таблетках”, чем гордиться их отсутствием на койке в кардиореанимации.