Артериальная гипертония (АГ, артериальная гипертензия) — патологическое состояние, приводящее к повышению артериального давления, в результате которого нарушаются структура и функции артерий и сердца.
Медицинская статистика утверждает, что гипертонией болеют 30-40% жителей планеты. Среди людей старше 65 лет заболевание регистрируется у 70%.
1
СМАД в диагностике гипертонии
2 Диагностика гипертонии в «МедикСити»
3 Диагностика артериальной гипертензии
Гипертоническая болезнь существенно отражается на качестве жизни: вызывает приступы головной боли и головокружения, сказывается на работоспособности. При длительно протекающей АГ в органах и системах человека возникают необратимые изменения, угрожающие уже не только здоровью, но и самой жизни.
Органы-мишени при артериальной гипертонии:
- сердце (гипертрофия левого желудочка, сердечная недостаточность, стенокардия, инфаркт миокарда и др.);
- головной мозг (гипертоническая энцефалопатия, ишемический или геморрагический инсульт, деменция);
- сосуды (снижение проходимости артерий, аневризма аорты);
- глаза (кровоизлияния, поражения сетчатки, слепота);
- почки (почечная недостаточность).
1 СМАД при гипертонии
2 СМАД при гипертонии
3 ЭХО-КГ при гипертонии
Показатели артериального давления при АГ
Основным проявлением гипертонической болезни является длительное и стойкое увеличение артериального давления (АД).
Различают систолическое (или верхнее) АД, оно показывает уровень кровяного давления в момент сокращения сердца, и диастолическое (нижнее), показывающее уровень кровяного давления в момент расслабления сердца.
Нормальным показателями АД принято считать 120-134/80-84 мм.рт.ст, но данные могут варьироваться при эмоциональных потрясениях, физических нагрузках, перепадах температуры воздуха и т.д. Эти колебания нормальны, они отражают запрограммированную природой реакцию организма на изменения условий жизни. Однако постоянно повышенное АД при отсутствии очевидных для этого причин — существенный повод заняться своим здоровьем.
Об артериальной гипертонии говорит стабильное увеличение АД (систолического — выше 140 мм рт. ст., диастолического — выше 90 мм рт. ст. при измерении на приеме у врача; 135/85 мм.рт.ст. и выше — при самостоятельном измерении), подтвержденное повторными измерениями. Для установления диагноза артериальной гипертонии достаточно двух измерений с повышенным АД при отсутствии физической и эмоциональной нагрузки.
«Не болезнь, а симптом»: что такое симптоматическая артериальная гипертензия?
Гипертоническая болезнь — одна из наиболее распространённых «болезней цивилизации». Ведущим её проявлением является повышение артериального давления. Однако есть группа заболеваний, также сопровождающихся повышенным артериальным давлением.
С врачом-кардиологом «Клиника Эксперт» Воронеж Ниной Ананьевной Полынцовой говорим о симптоматических артериальных гипертензиях.
— Нина Ананьевна, что такое симптоматическая артериальная гипертензия?
-Это повышение артериального давления, которое является не самостоятельной болезнью, а симптомом заболеваний других органов. Это органы, участвующие в регуляции артериального давления. Симптоматическая артериальная гипертензия также называется вторичной.
Симптоматическая артериальная гипертензия — это повышение
артериального давления, которое является не самостоятельной
болезнью, а симптомом заболеваний других органов
— Отражена ли симптоматическая артериальная гипертензия в МКБ-10?
— Да. Она обозначается кодом I15.
I15.0 – реноваскулярное повышение артериального давления;
I15.1 – артериальная гипертензия при прочих заболеваниях почек;
I15.2 – вторичные гипертензии при эндокринной патологии;
I15.8 – все другие диагностированные виды вторичной гипертензии.
— Насколько часто встречается симптоматическая артериальная гипертензия?
— По статистике она составляет 5-10% от всех случаев повышения артериального давления.
— Какие виды симптоматической артериальной гипертензии известны?
— Симптоматических артериальных гипертензий много. Насчитывается около 70 заболеваний, проявляющихся повышенным артериальным давлением. Какие-то из них встречаются чаще, а с другими доктор сталкивается в своей практике очень редко.
Согласно отечественной классификации среди симптоматических артериальных гипертензий выделяют почечные (нефрогенные), эндокринные, гемодинамические, нейрогенные, ятрогенные.
— Почечные (нефрогенные). Она делится на два варианта: с поражением ткани почек и сосудов почек. В первой группе такие патологии, как пиелонефрит, гломерулонефрит, поликистоз почек, поражение почек при сахарном диабете (диабетическая нефропатия), мочекаменная болезнь и ряд других. Среди патологий сосудов почки – стеноз (сужение) почечной артерии (в частности из-за атеросклероза), фиброваскулярная дисплазия, васкулит почечной артерии.
С чем связано повышение давления при почечной патологии? С тем, что при поражении этого органа вырабатываются вещества (в частности ренин), вызывающие повышение артериального давления.
— Эндокринные симптоматические артериальные гипертензии. Они, в свою очередь, подразделяются на несколько подгрупп:
а) надпочечниковую. Этот орган выделяет ряд гормонов, усиленная выработка которых также может вызывать повышение артериального давления. Среди патологий такие, как синдром Кушинга, гиперальдостеронизм, феохромоцитома;
б) гипофизарную: болезнь Кушинга;
в) тиреодную (связанную с щитовидной железой). Повышение артериального давления в этом случае связано с таким недугом, как тиреотоксикоз;
г) климактерическую (из-за нехватки женских половых гормонов). Также нужно отметить, что в возрастном периоде, на который приходится климакс, статистически чаще встречается и гипертоническая болезнь. Поэтому бывает не всегда просто быстро определить, идёт ли речь о гипертонической болезни или о симптоматической артериальной гипертензии, вызванной климаксом.
Что происходит с организмом женщины после 40 лет? О возрастных изменениях у женщин глазами гинеколога читайте в нашей статье
— Гемодинамические артериальные гипертензии. Они связаны с поражением некоторых сосудов, клапанного аппарата сердца. Повышение давления обусловлено нарушением кровообращения.
Среди заболеваний – коарктация (сужение) аорты на определённом уровне, пороки сердца (недостаточность аортального клапана, открытый артериальный проток), полная поперечная блокада сердца (один из видов аритмий – нарушений сердечного ритма).
Подробнее об аритмиях можно узнать здесь
— Нейрогенные артериальные гипертензии. Они связаны с поражением центральной нервной системы. Встречаются при энцефалитах, после черепно-мозговых травм, при выраженных нарушениях циркуляции ликвора.
— Ятрогенные артериальные гипертензии. Они обусловлены, в частности, приёмом медикаментов. Отдельные примеры таких лекарств: носовые сосудосуживающие капли; ингаляторы, снимающие спазм бронхов; глюкокортикоиды; нестероидные противовоспалительные средства; противозачаточные средства (при продолжительном приёме) и другие.
— Как проявляются симптоматические артериальные гипертензии?
— Признаки могут быть разнообразными. Условно можно выделить две группы проявлений:
— повышение артериального давления и связанные с ними симптомы – такие, как неспецифические головные боли, головокружение, сердцебиение и др.;
— симптомы основного заболевания.
Симптоматические артериальные гипертензии отмечаются чаще у молодых лиц (младше 20-30 лет), либо внезапно развиваются в пожилом возрасте (после 55-60 лет).
Для этих гипертензий достаточно характерно бурное начало, кризовое течение либо изначально стойкое повышение артериального давления. Средства, понижающие артериальное давление, малоэффективны. По статистике среди устойчивых к проводимому лечению, агрессивно протекающих гипертензий 20% приходится на симптоматические артериальные гипертензии.
Отмечаются высокие цифры как систолического (верхнего), так и диастолического (нижнего) давления. Однако бывает и изолированная систолическая гипертензия, когда верхнее давление повышено, а нижнее либо в норме, либо даже меньше нормы. Например, такое изолированное пониженное диастолическое давление встречается при недостаточности аортального клапана: чем более выражена недостаточность, тем ниже диастолическое давление (при этом отмечается увеличение так называемого пульсового давления – разницы между систолическим и диастолическим).
— Как можно обнаружить симптоматические артериальные гипертензии?
— Диагностика основывается на данных, получаемых в процессе подробного опроса и осмотра пациента, и результатах лабораторно-инструментальных методов исследования.
Обычно всегда назначаются такие исследования, как общий клинический анализ крови, мочи, некоторые параметры биохимического анализа крови (в частности, глюкоза, креатинин, холестерин, калий), ЭКГ, ЭхоКГ (УЗИ сердца), УЗИ почек.
В зависимости от специфических проявлений основного заболевания назначаются соответствующие дополнительные обследования. Например, почечную артериальную гипертензию можно заподозрить по наличию в анамнезе патологии почек, изменениям в анализах крови, мочи. По решению доктора также применяется инструментальная диагностика: УЗИ, КТ, МРТ почек, внутривенная урография, биопсия почки.
Если на фоне повышенного давления больной жалуется на сильную мышечную слабость, чувство покалывания, бегания мурашек по коже, жажду, выделение большого количества мочи, можно заподозрить гиперальдостеронизм. При нём, помимо уровня калия, необходимо изучить содержание натрия, ренина и альдостерона. Также проводится УЗИ, КТ, МРТ с целью обнаружить патологические изменения в надпочечнике.
Если пациент похудел, его беспокоит дрожь в руках, отмечается блеск в глазах, пучеглазие, то можно заподозрить тиреотоксикоз. В таком случае проводится ультразвуковое исследование щитовидной железы, определение уровня ряда гормонов – в частности ТТГ (гормон гипофиза), трийодтиронина (Т3) и тироксина (Т4) (гормоны щитовидной железы).
Подозрение на гемодинамическую артериальную гипертензию может возникнуть при обнаружении систолического шума во время выслушивания (аускультации) прекардиальной области. При коарктации аорты верхняя часть тела человека развита хорошо, тогда как нижняя – хуже, эта разница видна на глаз. При недостаточности аортального клапана отмечается высокое пульсовое давление. Большую помощь в постановке и уточнении диагноза играет УЗИ сердца, ЭКГ.
Спектр необходимых исследований в каждом конкретном случае определяет доктор.
— Как лечат симптоматические артериальные гипертензии?
— Все больные получают средства, снижающие артериальное давление. На сегодняшний день существует несколько групп таких препаратов. Их выбор зависит от основного заболевания, на фоне которого развилась артериальная гипертензия. Кроме того, проводится лечение самого основного заболевания, в том числе, по показаниям, и хирургическое (например, удаление опухоли коры надпочечника). Если причина ликвидирована, артериальное давление может нормализоваться.
Пациентов с симптоматической артериальной гипертензией обязательно лечит кардиолог, а кроме него доктор, который занимается лечением основного заболевания
— Кто лечит симптоматические артериальные гипертензии?
— Лечение симптоматической артериальной гипертензии находится в ведении разных специалистов. Таких пациентов обязательно лечит кардиолог, а кроме него доктор, который занимается лечением основного заболевания. Это может быть уролог, нефролог, эндокринолог, хирурги разного профиля.
Записаться на приём к кардиологу и другим специалистам можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовал Энвер Алиев
Редакция рекомендует:
Домыслы о гипертонии
Полный гид по высокому давлению: часто задаваемые вопросы
Когда назначают суточный мониторинг давления?
Для справки:
Полынцова Нина Ананьевна
Выпускница факультета «Лечебное дело» Воронежского государственного медицинского института 1979 года.
В 1980 году окончила интернатуру по хирургии, в 1986 году — клиническую ординатуру по терапии.
В 1990 году прошла профессиональную переподготовку по кардиологии.
Врач высшей категории.
В настоящее время врач-кардиолог в «Клиника Эксперт» Воронеж. Принимает по адресу: ул Пушкинская, д. 11.
Степени артериальной гипертонии
В современной кардиологии используется несколько классификаций артериальной гипертонии.
Классификация по происхождению
Артериальная гипертензия может быть самостоятельным заболеванием (гипертоническая болезнь). Или же выступать признаком заболеваний других органов, систем — желез внутренней секреции (щитовидной железы, надпочечников), почек, сердца, сосудов. А также являться результатом приема некоторых лекарственных средств. В таком случае речь будет идти о симптоматической (или вторичной артериальной гипертонии).
Классификация АГ по уровню артериального давления, принятая ВОЗ, различает три степени артериальной гипертонии:
1 степень (мягкая) — 140-159/90-99; 2 степень (средняя) — 160-179/100-109; 3 степень (тяжелая) — 180/110 и выше;
Отдельно выделяется изолированная систолическая гипертония — САД выше 180, ДАД — ниже 90.
По степени поражения органов-мишеней различают три стадии артериальной гипертензии:
- на первой стадии артериальной гипертензии повышение артериального давления не сопровождается изменениями в органах-мишенях;
- на второй стадии отмечаются стойкое повышение АД и органические изменения внутренних органов (однако без значимого нарушения их функций).На этой стадии развития АГ могут обнаружиться признаки атеросклеротического поражения крупных сосудов, сужение артерий сетчатки глаза, гипертрофия левого желудочка сердца; отмечается повышение уровня креатинина в крови и белка в моче;
- на третьей стадии артериальной гипертензии существенное повышение АД связано с патологическими изменениями органов-мишеней и выраженным нарушением их функций (инфаркт миокарда, острое нарушение мозгового кровообращения, геморрагии сетчатки глаза и др.).
1 УЗИ сердца при гипертонии
2 ЭКГ при гипертонии
3 Диагностика гипертонии в «МедикСити»
Публикации в СМИ
Симптоматические артериальные гипертензии (АГ, гипертония артериальная вторичная) — вторичные АГ, возникающие вследствие поражения органов и систем, регулирующих АД. Статистические данные. 5–10% всех случаев АГ (по данным специализированных клиник, с помощью сложных и дорогостоящих методов исследования вторичные АГ можно выявить у 30–35% больных).
Этиология
• Заболевания почек •• Острые и хронические гломерулонефриты и пиелонефриты •• Обструктивные нефропатии •• Поликистоз почек •• Системные заболевания соединительной ткани (СКВ, системная склеродермия и др.) •• Системные васкулиты •• Диабетическая нефропатия •• Гидронефроз •• Врождённая гипоплазия почек •• Травмы почек •• Ренинсекретирующие опухоли •• Первичная задержка соли (например, синдром Лиддла).
• Ятрогенные АГ, обусловленные приёмом ЛС и экзогенных веществ •• Капли в нос и лекарства от насморка, содержащие адреномиметические или симпатомиметические средства (например, эфедрин, псевдоэфедрин, фенилэфрин) — возможно повышение АД •• Пероральные контрацептивы, содержащие эстрогены, — АГ развивается примерно у 5% женщин (механизмы: стимуляция ренин-ангиотензиновой системы и задержка жидкости) •• НПВС (индометацин и др.) вызывают АГ в результате подавления синтеза Пг, обладающих вазодилатирующим эффектом, а также благодаря задержке жидкости •• ТАД могут вызывать повышение АД из-за стимуляции симпатической нервной системы •• ГК вызывают повышение АД вследствие увеличения сосудистой реактивности к ангиотензину II и норэпинефрину, а также в результате задержки жидкости.
• Эндокринные заболевания •• Акромегалия •• Гипотиреоз •• Гипертиреоз •• Синдром Иценко–Кушинга •• Альдостеронизм •• Врождённая гиперплазия надпочечников •• Феохромоцитома •• Вненадпочечниковая хромаффинома.
• Сосудистые заболевания •• Коарктация аорты и её основных ветвей •• Стеноз почечной артерии (вазоренальная АГ) •• Болезнь Такаясу.
• Систолические сердечно-сосудистые АГ •• Недостаточность аортального клапана •• Склероз аорты •• Выраженная брадикардия (АВ-блокада III степени) •• Артериовенозные фистулы •• Открытый артериальный проток.
• Осложнения беременности — см. Гипертензия артериальная при беременности.
• Неврологические заболевания •• Повышение ВЧД •• Опухоли мозга •• Энцефалиты •• Респираторный ацидоз •• Апноэ во время сна •• Паралич конечностей •• Синдром Гийена–Барре.
Клинические проявления — см. Гипертензия артериальная.
• Данные, свидетельствующие о вторичной АГ •• Заболевания почек, инфекция мочевого тракта, бактериурия, гематурия, протеинурия •• Злоупотребление анальгетиками (поражение паренхимы почек) •• Употребление различных лекарств или веществ: пероральные противозачаточные средства, носовые капли, кокаин, НПВС •• Потливость, головные боли, возбуждение (феохромоцитома) •• Мышечная слабость и тетания (альдостеронизм).
• Физикальное обследование •• Признаки эндокринных заболеваний, сопровождающихся АГ: гипотиреоз, тиреотоксикоз, синдром Иценко–Кушинга, феохромоцитома, акромегалия •• Пальпация периферических артерий, аускультация сосудов, сердца, грудной клетки, живота для исключения заболеваний аорты и реноваскулярной АГ.
Методы исследования
• Обязательные методы •• ОАМ •• Определение содержания креатинина в плазме крови •• Определение содержания калия, натрия, глюкозы, холестерина в плазме крови •• ЭКГ.
• Дополнительные методы •• Определение содержания триглицеридов, холестерина ЛПВП, а также мочевой кислоты в плазме крови •• Hb и Ht •• Посев мочи •• Рентгенологическое исследование •• ЭхоКГ •• Определение содержания ренина, ангиотензина, альдостерона, кортикостероидов, катехоламинов •• Аортография и ренография •• МРТ/КТ.
Лечение
• АГ при ожирении •• Нормализация массы тела •• Препараты выбора — блокаторы кальциевых каналов, ингибиторы АПФ, a-адреноблокаторы. Не рекомендуют применение прямых вазодилататоров (способствуют задержке жидкости), диуретиков (усугубляют дислипидемии).
• Лекарственная АГ •• Отмена ЛС, вызвавшего АГ •• При сохранении АГ или необходимости продолжения приёма ЛС, несмотря на его побочное действие, — антигипертензивное средство •• При АГ, вызванной ЛС с симпатомиметическими свойствами (например, эфедрин, ингибиторы МАО), — b-адреноблокаторы •• При АГ, вызванной пероральными контрацептивами, ЛС, стимулирующими ренин-ангиотензиновую систему, вызывающими задержку жидкости в организме, — ингибиторы АПФ и диуретические средства •• При АГ, связанной с приёмом ГК, — b-адреноблокаторы, ингибиторы АПФ и/или диуретики •• При отсутствии эффекта следует исключить другие вторичные или эссенциальную АГ.
• «Алкогольная» АГ •• Прежде всего необходимо прекратить употребление алкоголя (полный запрет). В ряде случаев только эта мера (не всегда легко выполнимая) может привести к нормализации АД или его снижению •• Лицам, не способным полностью отказаться от алкоголя, рекомендуют ограничить его приём до 21 алкогольной дозы в неделю для мужчин и до 14 алкогольных доз для женщин (одна доза алкоголя соответствует 8–10 г чистого алкоголя, 0,5 л пива или 1 бокалу вина) •• Один из методов контроля за прекращением приёма алкоголя —определение в динамике содержания g-глутамилтранспептидазы и среднего объёма эритроцитов •• Препараты выбора — клонидин, ингибиторы АПФ, b-адреноблокаторы и, возможно, блокаторы медленных кальциевых каналов дигидропиридинового ряда. При приёме ЛС и алкоголя следует помнить об их взаимодействиях (например, комбинация «клонидин + алкоголь»), синдроме отмены принимаемых веществ (и ЛС, и алкоголя), о которых обязательно нужно предупредить пациента •• При развитии посталкогольного синдрома отмены, сопровождающегося АГ, одним из эффективных средств (при отсутствии противопоказаний) считают b-адреноблокаторы.
• АГ при эндокринной патологии •• При феохромоцитоме и первичном гиперальдостеронизме, вызванном аденомой или карциномой надпочечников, прежде всего следует рассмотреть вопрос о хирургическом лечении. Если хирургическое лечение при феохромоцитоме по тем или иным причинам невозможно, обычно применяют a-адреноблокаторы (доксазозин, празозин). Следует помнить о возможности развития ортостатической артериальной гипотензии при применении препаратов этой группы. Назначение b-адреноблокаторов (особенно неселективных) не рекомендовано, поскольку они могут повышать АД в связи с блокированием b2-адренорецепторов. Показанием к назначению b-адреноблокаторов считают различные аритмии, осложняющие течение феохромоцитомы. При этом следует отдавать предпочтение селективным b1-адреноблокаторам в комбинации с -адреноблокаторами •• При первичном гиперальдостеронизме, вызванном гиперплазией надпочечников, наиболее часто применяют спиронолактон в дозе 100–400 мг/сут. При необходимости усиления антигипертензивного эффекта можно добавить гидрохлоротиазид или a-адреноблокаторы. Имеются данные об эффективности амлодипина •• При гипотиреозе назначают препараты всех групп, за исключением b-адреноблокаторов.
Сокращения. АГ — артериальная гипертензия.
МКБ-10 • I15 Вторичная гипертензия
Признаки артериальной гипертензии
Зачастую гипертензия вообще не имеет никаких симптомов, кроме стойкого высокого АД. При этом далеко не каждый человек постоянно контролируют уровень своего давления, поэтому артериальную гипертонию часто обнаруживают очень поздно.
Незамедлительно обратитесь к кардиологу, если регулярно замечаете такие «метки» гипертонической болезни, как:
- головные боли в затылочной области;
- головокружения;
- «мушки», пелена перед глазами;
- шум в ушах;
- учащенное и усиленное сердцебиение;
- неприятное стеснение или боль в груди;
- отечность рук и ног, одутловатость лица.
Гипертонический криз — неотложное состояние, вызванное чрезмерно высоким уровнем АД (например, до 200/110 мм рт. ст. и выше), для него характерны: головная боль, тремор, учащение пульса, озноб, тошнота, рвота, внезапный страх смерти, тревожность, покраснение лица, отеки, потливость, искажения зрения.
1 Офтальмоскопия в диагностике АГ
2 Офтальмоскопия при гипертонии
3 Сдача анализов для диагностики гипертонической болезни
Материалы
Артериальная гипертония
Что такое артериальное давление?
Артериальное давление (АД) означает силу, с которой кровь давит на стенки артерий. Артерии — это кровеносные сосуды, которые несут кровь от сердца ко всем органам. Уровень АД определяется работой сердца и диаметром кровеносных сосудов.
Оптимальным считается уровень АД 120/80 мм рт. ст. Нормальным считается уровень АД ниже 130/85 мм рт. ст. Высоким нормальным давлением считается давление 130-139/85-89 мм рт. ст.
АД описывают двумя числами. Верхнее число указывает на максимальное давление в артериях во время каждого сокращения сердца, т. е. когда сердце «работает» и выбрасывает кровь в сосудистое русло — это систолическое АД (САД). Нижнее число показывает самое низкое давление в артериях в интервале между сокращениями сердца, т.е. когда сердце «отдыхает» и наполняется кровью перед следующим сокращением — это диастолическое АД (ДАД).
АД может меняться в течение дня. АД ниже, когда Вы спите или лежите, но оно повышается, когда Вы встаете. Физическая нагрузка, боль, волнение или стресс могут вызвать временный подъем АД, что вполне нормально и не имеет ничего общего с артериальная гипертензией.
Что такое артериальная гипертензия?
Гипертензия означает стабильно повышенное АД. Диагностировать повышенное АД при помощи одного измерения невозможно. Для постановки диагноза АГ необходимо, чтобы АД постоянно было выше нормы и врач неоднократно (минимум трижды) при разных визитах отмечал повышенные цифры АД.
Артериальная гипертензия (АГ) — состояние, при котором САД составляет 140 мм. рт. ст. и более и/или ДАД 90 мм. рт. ст. и более, причем эти значения получены в результате как минимум трёх измерений, произведенных в различное время в условиях спокойной обстановки без предшествующего приема лекарственных средств, изменяющих АД.
Повышение артериального давления может являться следствием другой болезни и тогда оно будет называться симптоматической артериальной гипертензией.
При гипертонической болезни повышение уровня АД является симптомом болезни, а не ее следствием и обусловлено нарушение регуляции кровяного давления. Этот вид гипертензии встречается чаще всего. Он составляет до 95% от числа всех видов артериальной гипертензии. Причины эссенциальной гипертензии многообразны, то есть на её возникновение влияют многие факторы.
Почему повышенное АД вредно для здоровья?
При АГ клинические симптомы могут отсутствовать, и Вы долгое время можете не знать о повышенном АД. Это опасно, поскольку в кровеносных сосудах, а затем в жизненно важных органах, которые они питают — сердце, головном мозге, почках, глазах, происходят серьезные необратимые нарушения их структуры и функции. Поэтому необходимо регулярно проверять АД на приеме у врача или самостоятельно измерять его дома, используя специальные приборы.
Даже небольшое повышение цифр АД, несмотря на хорошее самочувствие, — повод для серьезного к нему отношения, поскольку АГ приводит к гипертоническим кризам, во время которых многократно увеличивается опасность развития мозгового инсульта, инфаркта миокарда, сердечной астмы и отека легких.
Повышенное АД способствует более раннему и активному отложению холестерина (ХС) в виде бляшек в стенке сосуда, что ускоряет развитие атеросклероза в артериях сердца, головного мозга, органов зрения, почек. Атеросклеротическая бляшка суживает просвет сосуда и затрудняет ток крови, вследствие чего уменьшается или даже частично прекращается доставка кислорода и питательных веществ к органам. Это утяжеляет течение АГ и приводит к развитию ишемической болезни сердца (стенокардии, инфаркта миокарда). При АГ утолщаются (гипертрофируются) стенки миокарда сердца и повышается риск работы сердца с перебоями. В дальнейшем при отсутствии адекватного лечения АГ стенки сердца могут истончаться, нарушается их кровоснабжение, появляется одышка, утомляемость, отеки на ногах, т.е. может развиваться сердечная недостаточность. Нередко АГ приводит к нарушению функции почек или утяжеляет течение имеющихся заболеваний почек. У пожилых повышенное АД способствует расстройству памяти.
Повышенное артериальное давление, несмотря на отсутствие каких-либо симптомов, оказывает неблагоприятное воздействие на «органы-мишени».
Виды симптоматических артериальных гипертензий
Реноваскулярная гипертензия
Реноваскулярная (почечная) гипертензия, возникает при сужении почечной артерии, когда в почки поступает недостаточное количество крови и почками синтезируются вещества, повышающие АД. Сужение почечной артерии происходит при атеросклерозе брюшной части аорты, если перекрывается просвет почечной артерии, атеросклерозе самой почечной артерии с образованием бляшек суживающих её просвет, закупоркой артерии тромбом, сдавливание артерии опухолью или гематомой, травмой, воспалением стенки почечной артерии. Возможна врождённая дисплазия почечной артерии, когда одна или две артерии сужены уже с рождения.
Почечная артериальная гипертензия
К возникновению почечной гипертензия приводят также заболевания почек — пиелонефрит, гломерулонефрит, амилоидоз почек. Течение такой артериальной гипертензии во многом зависит от основного заболевания, быстроты и степени закупорки почечной артерии. Больные с реноваскулярной артериальной гипертонией часто чувствуют себя хорошо даже при очень высоких цифрах артериального давления, не теряют работоспособности.
Почечная артериальная гипертензия обычно плохо поддается лечению антигипертензивными препаратами. При обследовании больные могут жаловаться на боли в пояснице, после чего возникает повышение АД. Иногда прослушивается шум над почечной артерией при выслушивании живота. На рентгенограмме могут быть разные размеры почек. При экскреторной и изотопной ренографии снижена выделительная функция одной из почек. Надёжное доказательство существования у больного реноваскулярной гипертонии получают при аортографии и ренальной ангиографии (исследование аорты и почечных артерий при помощи контрастных веществ). Лечение почечной артериальной гипертензии заключается в лечении основного заболевания.
Эндокринная артериальная гипертензия
Эндокринная артериальная гипертензия развивается при заболеваниях эндокринной системы феохромоцитоме, первичном гиперальдестеронизме, синдроме Иценко-Кушинга, гиперпаратиреозе (повышенной продукции гормонов паращитовидной железы), гипертиреозе.
Гемодинамическая артериальная гипертензия.
Гемодинамическая (механическая) артериальная гипертензия возникает при коарктации аорты, недостаточности аортального клапана, незакрытом артериальном протоке, на поздних стадиях сердечной недостаточности. Чаще всего гемодинамическая артериальная гипертензия возникает при коарктации аорты — врождённом сужении участка аорты. При этом в сосудах отходящих от аорты выше места сужения артериальное давление резко повышено, а в сосудах отходящих ниже места сужения снижено.
Для диагностики важна большая разница между артериальным давлением на верхних и нижних конечностях. Окончательно диагноз устанавливается при контрастном исследовании аорты. Лечение при больших степенях стеноза аорты хирургическое.
Нейрогенная артериальная гипертензия
Нейрогенная артериальная гипертензия возникает при заболеваниях нервной системы. К повышению артериального давления приводят опухоли головного мозга, инсульты, травмы и повышение внутричерепного давления.
Лекарственная артериальная гипертензия
Лекарственная артериальная гипертензия возникает при приёме некоторых медикаментозных препаратов. Это могут быть оральные контрацептивы, нестероидные противовоспалительные средства, эфедрин, стимуляторы нервной системы.
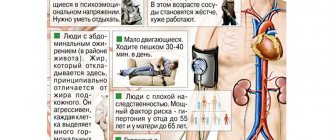
Факторы риска развития эссенциальной гипертензии
Эссенциальная гипертензия — наиболее частый вид гипертензия, хотя его причина выявляется не всегда. Тем не менее, у людей с этим видом гипертонии определены некоторые характерные взаимосвязи, так называемые, факторы риска.
Избыток соли в пище
В настоящее время учёными достоверно установлено, что существует тесная связь между уровнем артериального давления и количеством ежедневно потребляемой соли человеком. Эссенциальная гипертензия развивается только в группах с высоким потреблением соли, более 5,8 г в сутки.
Фактически, в некоторых случаях чрезмерный прием соли может быть важным фактором риска. Например, чрезмерное употребление соли может повышать риск артериальной гипертензии у пожилых, африканцев, людей, страдающих ожирением, генетической предрасположенностью и почечной недостаточностью.
Натрий играет важную роль в возникновении гипертензии. Примерно треть случаев эссенциальной гипертензии связана с повышенным поступлением в организм натрия. Это связано с тем, что натрий способен удерживать в организме воду. Избыток жидкости в кровеносном русле приводит к повышению артериального давления.
Наследственность
Генетический фактор считается основным в развитии эссенциальной гипертонии, хотя гены, отвечающие за возникновение этого заболевания, учёными пока не обнаружены. В настоящее время ученые исследуют генетические факторы, которые поражают ренин-ангиотензиновую систему — ту самую, которая участвует в синтезе ренина, биологически активного вещества, повышающего артериальное давление. Она находится в почках.
Примерно 30% случаев эссенциальной гипертензии связано с генетическими факторами. В случае если родственники первой степени (родители, бабушки, дедушки, родные братья и сестры), то развитие артериальной гипертонии имеет высокую вероятность. Риск возрастает ещё больше, если повышенное артериальное давление имелось у двух и более родственников. Очень редко к артериальной гипертонии может привести генетическое заболевание со стороны надпочечников.
Пол
Мужчины в большей степени предрасположены к развитию артериальной гипертензии, особенно в возрасте 35-55 лет. Однако после наступления менопаузы риск значительно увеличивается и у женщин. Риск заболеть гипертонией повышается у женщин в период климакса. Это связано с нарушением гормонального баланса в организме в этот период и обострением нервных и эмоциональных реакций. По данным исследований, гипертоническая болезнь развивается в 60% случаев у женщин именно в климактерический период. В остальных 40% во время климакса артериальное давление также стойко повышено, но эти изменения проходят, когда трудное для женщин время остается позади.
Возраст
Это также довольно частый фактор риска. С возрастом в стенках сосудов отмечается увеличение количества коллагеновых волокон. В результате стенка артерий утолщается, они теряют свою эластичность, а также уменьшается диаметр их просвета.
Повышенное артериальное давление наиболее часто развивается у лиц старше 35 лет, причём, чем старше человек, тем, как правило, выше цифры его артериального давления. У мужчин в возрасте 20—29 лет гипертоническая болезнь встречается в 9,4% случаев, а в 40—49 лет — уже в 35% случаев. Когда же они достигают 60—69-летнего возраста, этот показатель возрастает до 50%.
Следует принять во внимание, что в возрасте до 40 лет мужчины болеют гипертонией гораздо чаще, чем женщины. После 40 лет соотношение меняется в другую сторону. Хотя гипертонию и называют «болезнью осени жизни человека», сегодня гипертензия значительно помолодела: все чаще ею болеют совсем ещё не старые люди.
Патология артерий
У большого числа больных с эссенциальной гипертензией: отмечается повышение резистентности (то есть утрата эластичности) самых мелких артерий — артериол. Артериолы далее переходят в капилляры. Потеря эластичности артериол и приводит к повышению артериального давления. Однако причина такого изменения со стороны артериол неизвестна. Отмечено, что такое изменения характерно для лиц с эссенциальной гипертензией, связанной с генетическими факторами, гиподинамией, чрезмерным употреблением соли и старением.
Ренин
Ренин — это биологически активное вещество, вырабатываемое юкстагломерулярным аппаратом почек. Его эффект связан с повышением тонуса артерий, что вызывает повышение артериального давления. Эссенциальная гипертензия может быть как с высоким содержанием ренина, так и с низким. К примеру, у афроамериканцев характерно низкий уровень ренина при эссенциальной гипертензии, поэтому в лечении гипертонии у них более эффективны мочегонные препараты.
Стресс и психическое перенапряжение
Под стрессом понимают наличие изменений, возникающих в организме в ответ на чрезвычайно сильное раздражение. Стресс — это ответная реакция организма на сильное воздействие факторов внешней среды. При стрессе в процесс включаются те отделы центральной нервной системы, которые обеспечивают его взаимодействие с окружающей средой. Но чаще всего расстройство функций центральной нервной системы развивается вследствие длительного психического перенапряжения, происходящего к тому же в неблагоприятных условиях. При частых психических травмах, негативных раздражителях гормон стресса адреналин заставляет сердце биться чаще, перекачивая больший объем крови в единицу времени, вследствие чего давление повышается. Если стресс продолжается длительное время, то постоянная нагрузка изнашивает сосуды, и повышение артериального давления становится хроническим.
Курение
То, что курение способно вызывать развитие многих заболеваний, столь очевидно, что не требует подробного рассмотрения. Никотин поражает в первую очередь сердце и сосуды.
Ожирение
Весьма распространённый фактор риска. Люди с избыточной массой тела имеют более высокое, чем худые, артериальное давление. У людей с ожирением риск развития гипертонии в 5 раз выше по сравнению с теми, чей вес нормальный. Более 85% больных с артериальной гипертензией имеют индекс массы тела больше > 25 кг/м2.
Сахарный диабет
Установлено, что сахарный диабет, является достоверным и значимым фактором риска развития атеросклероза, гипертонической болезни и ишемической болезни сердца.
Инсулин — это гормон, вырабатываемый клетками островков Лангерганса поджелудочной железы. Он регулирует уровень глюкозы в крови и способствует её переходу в клетки. Кроме того, этот гормон обладает некоторым сосудорасширяющими свойствами. В норме инсулин может стимулировать симпатическую активность, не приводя при этом к повышению артериального давления. Однако в более тяжелых случаях, например, при сахарном диабете стимулирующая симпатическая активность может превышать сосудорасширяющий эффект инсулина.
Храп
Отмечено, что храп также может быть риском эссенциальной гипертензии.
Как определить тяжесть гипертонической болезни?
Тяжесть эссенциальной гипертензии определяется степенью повышения артериального давления, поражением органов мишеней и определением риска сердечно-сосудистых осложнений.
Степени артериальной гипертензии
| Степень | I | II | III |
| Уровень систолического АД, мм рт. ст. | 140-159 | 160-179 | >180 |
| Уровень диастолического АД, мм рт. ст | 90-99 | 100-109 | >110 |
Если значение САД или ДАД попадает в разные категории, то устанавливается более высокая категория.
Степень АГ устанавливается в случаях впервые диагностированной АГ и у пациентов, не получающих гипотензивные препараты. При определении риска учитывается очень много факторов: пол, возраст, цифры холестерина в крови, ожирение, наличие заболеваний с артериальной гипертонией у родственников, курение, малоподвижный образ жизни, поражение органов мишеней.
Сердце
Так как нагрузка на сердечную мышцу при артериальной гипертонии увеличивается, происходит компенсаторная гипертрофия (увеличение) толщины мышцы сердца левого желудочка. Гипертрофия левого желудочка считается более важным фактором риска, чем сахарный диабет, повышение холестерина в крови и курение. В условиях гипертрофии сердце нуждается в повышенном кровоснабжении, а резерв при артериальной гипертонии сокращается. Поэтому у больных с гипертрофией стенки левого желудочка сердца чаще развиваются инфаркт миокарда, сердечная недостаточность, нарушение ритма или наступает внезапная коронарная смерть.
Мозг
Уже на ранних стадиях артериальной гипертензии кровоснабжение головного мозга может снижаться. Появляется головная боль, головокружение, снижение работоспособности, шум в голове. В глубоких отделах мозга при длительном течении артериальной гипертонии происходят маленькие инфаркты (лакунарные), из-за нарушенного кровоснабжения масса мозга может уменьшаться. Это проявляется интеллектуальным снижением, нарушениями памяти, в далеко зашедших случаях деменцией (слабоумием). Почки Происходит постепенный склероз сосудов и тканей почек. Нарушается их выделительная функция. В крови повышается количество продуктов обмена мочевины, в моче появляется белок. В конечном итоге возможна хроническая почечная недостаточность. При артериальной гипертензии поражаются также практически все сосуды. В зависимости от наличия этих факторов риска бывает 1, 2, 3 или 4 степени:
• 1 степень риска (низкий риск) означает, что вероятность сердечно-сосудистых осложнений у этого пациента составляет менее 15% в течение ближайших 10 лет
• 2 степень риска (средний риск) предполагает, что вероятность сердечно-сосудистых осложнений у этого пациента составляет 15ф-20% течение ближайших 10 лет
• 3 степень риска (высокий риск) предполагает, что вероятность сердечно-сосудистых осложнений у этого пациента составляет 20-30% течение ближайших 10 лет
• 4 степень риска (очень высокий риск) предполагает вероятность сердечно сосудистых осложнений более 30% в течение ближайших 10 лет.
Основные симптомы гипертензии
Артериальная гипертензия зачастую никак не проявляет себя, за что это заболевание получило название «тихий убийца». Это связано с тем, что очень часто человек даже не подозревает, что у него повышенное артериальное давление, и узнает об этом только при наступлении его осложнений, нередко смертельных, таких как инсульт или инфаркт миокарда.
Такое бессимптомное проявление гипертензии может длиться до нескольких лет и даже десятков лет.
В некоторых же случаях проявления артериальной гипертензии включают в себя головные боли, головокружение, одышка и нарушение зрения.
Следует отметить, что наличие симптоматики артериальной гипертензии — это надежный признак, по сравнению с её бессимптомным течением, так как больной обращается к врачу раньше, узнает о своём заболевании и начинает лечение.
Головная боль. Поэтому не просто так врачи при головных болях рекомендуют проверить своё артериальное давление, этот метод диагностики очень простой, но в то же время информативный.
Головная боль при повышении артериального давления связана в основном с сужением сосудов мягких тканей головы. Наиболее характерным признаком для артериальной гипертензии считается головная боль в затылке, а также в висках с ощущением биения в них.
Кроме того, может ощущаться и шум в ушах, который связан с сужением сосудов слухового аппарата.
Двоение в глазах и нарушение зрения, например, в виде мурашек перед глазами, обычно связано с сужением сосудов зрительного нерва, а также сетчатки. Это порой может приводить даже к временной слепоте. Сужение сосудов и нарушение кровотока служит причиной для нарушения функции сетчатки глаз при повышенном артериальном давлении.
Тошнота и рвота при гипертоническом кризе связаны с повышением внутричерепного давления.
Одышка может свидетельствовать об ишемических явлениях в сердце, когда имеет место нарушение кровотока в коронарных артериях.
В некоторых случаях при артериальной гипертензии может наступить гипертензивный криз (или как говорят, гипертонический). Это состояние, при котором отмечается резкое повышение артериального давления, чаще всего в сочетании с неврологическими проявлениями в виде сильной головной боли, головокружения, двоения в глазах.
Кроме того, при кризе может отмечаться тошнота и даже рвота. Может отмечаться и боль за грудиной, что связано с ишемическими явлениями в коронарных артериях (напомним, что при повышении артериального давления происходит сужение артерий).
Внешний вид такого больного может быть характерным, с покраснением кожных покровов, часто наблюдается эмоциональное возбуждение.
Методы диагностики гипертензии
Методы диагностики, которые позволяют определить наличие артериальной гипертензии у человека, это:
Измерение артериального давления проводится с помощью специального аппарата — тонометра, который представляет собой сочетание сфигмоманометра с фонендоскопом.
Перед измерением артериального давления (АД), в течение 30 мин не следует курить или пить чай, кофе, необходимо отдохнуть в течение 5 мин. В комнате должно быть тихо и тепло.
Руку, выбранную для измерения АД, необходимо расслабить и освободить от одежды. На этой руке не должно быть артериовенозных фистул для проведения диализа, шрамов от разрезов плечевой артерии, лимфедемы, которая может являться следствием удаления подмышечной группы лимфатических узлов или лучевой терапии.
Если Вы еще не прощупали пульс на лучевой артерии, то сделайте это, чтобы убедиться, что он не изменен. Расположите руку так, чтобы плечевая артерия (в области локтевого сгиба) находилась на уровне сердца (четвертое межреберье у края грудины).
Расположите камеру манжеты над плечевой артерией. Нижняя часть манжеты должна быть расположена на 2,5 см выше локтевого сгиба. Закрепите манжету так, чтобы она плотно облегала плечо. Руку необходимо слегка согнуть в локтевом суставе.
Чтобы определить, насколько высоко следует поднять давление в манжете, сначала оцените систолическое АД. Контролируя пульс на лучевой артерии пальцем одной руки, быстро надувайте манжету, пока пульс на лучевой артерии не исчезнет.
Запомните показания манометра и прибавьте еще 30 мм рт.ст. Этим способом пользуются для того, чтобы слишком высокое давление в манжете при ее дальнейшем раздувании не вызвало неприятных ощущений у больного. Это также позволяет избежать ошибки, вызванной появлением аускультативного провала — беззвучного интервала между систолическим и диастолическим АД.
Быстро выпустите из манжеты весь воздух и подождите 15-30 сек.
Поставьте стетоскоп над плечевой артерией. Быстро надуйте манжету до уровня, определенного ранее, а потом медленно выпускайте воздух со скоростью примерно 2-3 мм рт.ст. в 1 секунду. Отметьте уровень, на котором вы услышали звук по крайней мере двух последовательных сокращений. Эта величина соответствует систолическому АД.
Продолжайте снижать давление в манжете, пока звук, затихая, не исчезнет. Для того чтобы убедиться в том, что звуки действительно пропали, продолжайте слушать, пока давление не снизится еще на 10-20 мм рт.ст.
Затем быстро выпустите весь воздух из манжеты, чтобы давление в ней упало до нуля. Точка исчезновения тонов, которая всего на несколько миллиметров ртутного столба ниже точки начала приглушения, указывает наиболее точную цифру диастолического АД у взрослых.
У некоторых людей точка приглушения тонов и точка исчезновения довольно значительно отстоят друг от друга. Если разница больше 10 мм рт. ст., запишите оба значения (например 150/80/68 мм рт. ст.).
Округляйте значения систолического и диастолического давления в пределах 2 мм рт.ст. Подождите 2 мин. и затем повторите.
Вычислите средний показатель. Если первые два показания прибора различаются более чем на 5 мм рт.ст., нужно измерить АД еще раз.
Старайтесь не надувать манжету медленными повторяющимися движениями, так как появляющийся в результате этого венозный застой может быть причиной неправильных показаний.
Стоит отметить, что в семье, где имеется больной с артериальной гипертензией желательно всегда иметь аппарат для измерения артериального давления, необходимо чтобы кто-нибудь из родных умел им пользоваться.
Сам пациент также может самостоятельно измерять себе артериальное давление. Кроме того, в настоящее время на рынке имеются и специальные электронные аппараты, измеряющие артериальное давление, частоту пульса, а также позволяющие заносить показатели артериального давления в память аппарата.
Нормальные пределы артериального давления у взрослого человека — 110-139/70-89 мм рт.ст.
Диагностика артериальной гипертензии заключается так же и в опросе больного врачом. Врач выясняет у больного, какими заболеваниями он ранее страдал, или страдает в настоящее время.
Проводится оценка факторов риска (курение, повышенный уровень холестерина, сахарный диабет), а также наследственный анамнез, т. е., страдали ли артериальной гипертензией родители, дедушки-бабушки больного и другие близкие родственники.
Физикальное обследование больного включает в себя, прежде всего, исследование сердца с помощью фонендоскопа. Этот метод позволяет выявить наличие шумов в сердце, изменения характерных тонов (усиление или, наоборот, ослабление), а также появление нехарактерных звуков. Эти данные, прежде всего, говорят об изменениях, происходящих в ткани сердца ввиду повышенного артериального давления, а также о наличии пороков.
Электрокардиограмма (ЭКГ) — это метод, позволяющий регистрировать на специальной ленте изменение электрических потенциалов сердца во времени. Это незаменимый метод диагностики, прежде всего, различных нарушений ритма сердца. Кроме того, ЭКГ позволяет определить так называемую гипертрофию стенки левого желудочка, что характерно для артериальной гипертензии.
Эхо-кардиография (ультразвуковое исследование сердца) — позволяет определить наличие дефектов в строении сердца, изменения толщины его стенок и состояние клапанов.
Артериография, в том числе и аортография — это рентгенологический метод исследования состояния стенок артерий и их просвета. Данный метод позволяет выявить наличие атероматозных бляшек в стенке коронарных артерий (коронарография), наличие коарктации аорты (врождённое сужения аорты на определённом участке) и т.д.
Допплерография – это ультразвуковой метод диагностики состояния кровотока в сосудах, как в артериях, так и в венах. При артериальной гипертонии, прежде всего, врача интересует состояние сонных артерий и мозговых артерий. Для этого широкого применяется именно ультразвук, так как он абсолютно безопасен в применении и не характеризуется осложнениями.
Биохимический анализ крови также применяется в диагностике артериальной гипертензии. Прежде всего, выясняется уровень холестерина, триглицеридов и липопротеинов низкой и очень низкой плотности, так как они являются показателем склонности к атеросклерозу. Кроме того, определяется уровень глюкозы крови.
Исследование состояния почек, для чего применяются такие методы, как общий анализ мочи, биохимический анализ крови (на уровень креатинина и мочевины), а также УЗИ почек и её сосудов. УЗИ щитовидной железы и анализ крови на гормоны щитовидной железы. Эти методы исследования помогают выявить роль щитовидной железы в возникновении повышения артериального давления.
Возможно, что перечень предложенных Вам исследований будет иным. Это закономерно. Необходимое обследование Вам назначит врач, исходя из особенностей Вашего организма и течения артериальной гипертензии у Вас.
Причины развития артериальной гипертонии
Точная причина развития гипертонической болезни до сих пор не установлена, однако выявлена четкая взаимосвязь между АГ и следующими факторами:
- Подверженность стрессам;
- наследственная предрасположенность;
- возраст;
- пол (чаще АГ встречается у мужчин);
- злоупотребление поваренной солью;
- курение и алкоголь;
- эндокринные расстройства;
- избыточная масса тела;
- гиподинамия;
- заболевания почек;
- повышенный уровень адреналина;
Осложнения артериальной гипертонии
В условиях постоянно повышенного АД стенки сосудов утолщаются и теряют способность к расслаблению, что препятствует нормальному кровоснабжению и насыщению тканей и органов кислородом и питательными веществами. Возникают различные тяжелые осложнения, среди которых можно назвать следующие:
- Гипертонический криз;
- инфаркт миокарда;
- инсульт;
- стенокардия;
- сердечная недостаточность;
- ишемическая болезнь сердца;
- хроническая почечная недостаточность;
- ретинопатия;
- атеросклероз и др.