Хронические окклюзии коронарных артерий
Хронические окклюзиии составляют значительную часть поражений коронарных артерий, выявляемых у пациентов при проведении диагностической коронарографии. В случае многососудистого поражения пациенту может быть предложена либо операция аорто-коронарного шунтирования, либо эндоваскулярная процедура стентирования коронарных артерий.
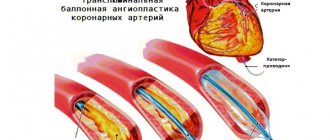
При выявлении многососудистого поражения коронарных артерий возможно выполнение одномоментной эндоваскулярной процедуры реваскуляризации миокарда на нескольких коронарных сосудах или же выполнение поэтапной эндоваскулярной процедуры. Реканализация хронических оклклюзий, в свою очередь, требует особой подготовки рентгенхирурга, достаточного опыта выполнения подобных операций.
Пример успешного лечения пациента с многососудистым поражением и хроническими окклюзиями коронарного русла
Пациент А., 44 лет, поступил в Клинику инновационной хирургии в сентябре 2015 года. Длительное время молодого человека беспокоили боли в груди и одышка при незначительной физической нагрузки, резкое нарушение работоспособности. После детального обследования выставлен диагноз — ишемическая болезнь сердца, 3 функциональный класс. Рекомендована и выполнена коронарография.
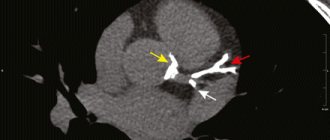
При коронарографии выявлено многососудистое многоуровневое окклюзионно-стенотическое поражение коронарного русла:
- Ствол ЛКА: нормально расположен, не изменен,
- ПКА: в проксимальном сегменте протяженная хроническая окклюзия, постокклюзионный отдел удовлетворительно заполняется по внутри- и межсистемным коллатералям.,
- 1ДВ: крупная ветвь, в проксимальной трети от устья стеноз до 80%.
- Интермедиарная артерия: крупная ветвь, в проксимальной трети стеноз 80%.
- ОА: в среднем сегменте хроническая окклюзия, постокклюзионный отдел удовлетворительно заполняется по внутри- и межсистемным коллатералям.
- ПКА: ранее установленный стент в среднем сегменте проходим, без признаков рестеноза.
Учитывая данные клинической картины, лабораторных и инструментальных методов исследования, коронарографии, коллегиально было принято решении о необходимости операции по восстановлению проходимости артерий. Учитывая все риски и возможные осложнения пациент от коронарного шунтирования категорически отказался и настаивал на проведении коронарного стентирования. Врачи отделения были готовы ему помочь.
Этапы операции
После тщательной медикаментозной подготовки пациенту были выполнены реканализация и стентирование огибающей ветви левой коронарной артери, а также реканализация передней нисходящей ветви левой коронарной артерии с последующим бифуркационным стентированием ПНА и диагональной ветви ЛКА. Сложная операция длилась несколько часов. Однако. для пациента она была безболезнееной — вмешательство проводилось под местным обезболиванием новокаином области прокола в бедренной артерии. Во время процедуры анестезиолог и хирурги могли общаться с пациентом, он находился в сознании.
Результатом долгой и кропотливой работы команды врачей клиники стало полное восстановление проходимости всех артерий сердца и, как следствие, значительное улучшение качества жизни больного.
Острый коронарный синдром (ОКС)
Симптомы острого коронарного синдрома
Основным симптомом острого коронарного синдрома является боль:
по характеру – сжимающая или давящая, нередко ощущается чувство тяжести или нехватки воздуха;
локализация (расположение) боли – за грудиной или в предсердечной области, то есть по левому краю грудины; боль отдает в левую руку, левое плечо либо в обе руки, область шеи, нижнюю челюсть, между лопаток, левую подлопаточную область;
чаще боль возникает после физической нагрузки или психоэмоционального стресса;
длительность – более 10 минут;
после приема нитроглицерина боль не проходит.
Формы ОКС
Формы острого коронарного синдрома выделяют по изменениям на электрокардиограмме (ЭКГ, метод регистрации электрической активности сердца на бумаге) – по изменению сегмента ST (отрезок кривой ЭКГ, который соответствует периоду сердечного цикла, когда оба желудочка полностью охвачены возбуждением).
Острый коронарный синдром с подъемом сегмента ST — он отражает наличие острой полной окклюзии (закупорка просвета) коронарной артерии.
Острый коронарный синдром без подъема сегмента ST – в лечении больных с этой формой заболевания тромболитики (препараты, разрушающие тромб (сгусток крови), закрывающий просвет сосуда) не используются:
инфаркт миокарда (гибель клеток участка сердечной мышцы в результате нарушения его кровоснабжения) ;
нестабильная стенокардия (вариант острой ишемии миокарда, тяжесть и продолжительность которой недостаточна для развития инфаркта миокарда).
Причины
Внезапное нарушение кровоснабжения сердечной мышцы, возникающее из-за несоответствия между снабжением миокарда кислородом и потребностью в нем, служит непосредственной причиной развития острого коронарного синдрома. Это происходит по следующим причинам:
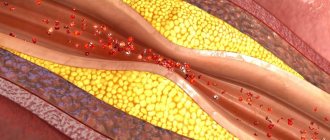
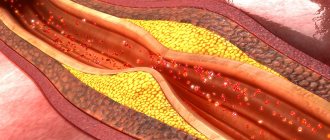
- атеросклероз коронарных (питающих сердечную мышцу) артерий — хроническое заболевание, характеризующееся уплотнением и потерей эластичности стенок артерий, сужением их просвета за счет так называемых атеросклеротических бляшек (образование, состоящее из смеси жиров (в первую очередь, холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма) и кальция) с последующим нарушением кровоснабжения сердца;
- тромбоз (закупорка) коронарных артерий, происходящий при отрыве атеросклеротической бляшки — образования, состоящего из смеси жиров, в первую очередь, холестерина (жироподобное вещество, являющееся « строительным материалом» для клеток организма) и кальция, — которая может находиться в любом сосуде организма, и перенесения ее с током крови в коронарную артерию.
Основной причиной ОКС является формирование нестабильной бляшки с высоким риском надрыва капсулы и формированием частично или полностью окклюзирующего тромба коронарной артерии, что определяет клиническую и электрофизиологическую картину коронарной патологии Маркером формирования нестабильной атеросклеротической бляшки является рост концентрации в сыворотке крови провоспалительных цитокинов (С-реактивный пептид).
ОКС, по клиническому течению и динамике изменений на ЭКГ, подразделяется на два подтипа: ОКС без подъема ST-сегмента на ЭКГ (ОКС-БПST) и ОКС с подъемом ST-сегмента на ЭКГ (ОКС-ПST).
ОКС-БПST — больные с наличием боли в грудной клетке, но без подъема ST-сегмента на ЭКГ.
ОКС-ПST — больные с наличием типичных болей или других неприятных ощущений (дискомфорт) в грудной клетке, стойким подъемом ST-сегмента или впервые возникшей блокадой левой ножки пучка Гиса (БЛНПГ).
Больные с подозрением на ОКС, а тем более на острый ИМ должны быть госпитализированы в специализированные стационары для идентификации диагноза, решения вопроса о тактике лечения (консервативная медикаментозная, артифициальный тромболизис, механическая реканализация, эндоваскулярная ангиопластика, хирургическое вмешательство), для мониторинга ритма сердечной деятельности и показателей центральной гемодинамики.
К факторам, способствующим возникновению острого коронарного синдрома, относятся:
- наследственность (заболевания сердца часто встречаются у близких родственников) ;
- высокий уровень холестерина в крови — в организме скапливается большое количество липопротеида (соединения жира и белка) низкой плотности (ЛПНП), или « плохого» холестерина липопротеида (соединения жира и белка) низкой плотности (ЛПНП), в то время как уровень липопротеида высокой плотности (ЛПВП), « хорошего» холестерина липопротеида высокой плотности (ЛПВП), снижается;
- злоупотребление табаком (курение табака в любом виде (сигареты, сигары, трубка), жевание табака) ;
- ожирение;
- высокое кровяное давление (артериальная гипертензия) ;
- диабет (заболевание, связанное с абсолютной или относительной недостаточностью инсулина – гормона поджелудочной железы) ;
- отсутствие регулярной физической активности, малоподвижный образ жизни;
- чрезмерное потребление жирной пищи;
- частые психоэмоциональные стрессы;
- мужской пол (мужчины чаще болеют, чем женщины) ;
- пожилой возраст (риск заболеть возрастает с возрастом, особенно после 40 лет).
Диагностика
Распознавание ОКС базируется на трех группах критериев. Первую группу составляют признаки, определяемые при расспросе и физикальном исследовании больного, вторую группу – данные инструментальных исследований и третью – результаты лабораторных тестов.
Типичными клиническими проявлениями ОКС являются ангинозная боль в покое продолжительностью более 20 мин, впервые возникшая стенокардия III функционального класса, прогрессирующая стенокардия. К атипичным проявлениям ОКС относят разнохарактерные болевые ощущения в грудной клетке, возникающие в покое, боль в эпигастрии, острые расстройства пищеварения, боль, характерную для поражения плевры, нарастающую одышку. Физикальное исследование больных с ОКС нередко не выявляет каких–либо отклонений от нормы. Его результаты важны не столько для диагностики ОКС, сколько для обнаружения признаков возможных осложнений ишемии миокарда, выявления заболеваний сердца неишемической природы и определения экстракардиальных причин жалоб больного.
Основным методом инструментальной диагностики ОКС является электрокардиография. ЭКГ больного с подозрением на ОКС, по возможности, следует сопоставлять с данными предыдущих исследований. При наличии соответствующей симптоматики для НС характерны депрессия сегмента ST не менее чем на 1 мм в двух и более смежных отведениях, а также инверсия зубца T глубиной более 1 мм в отведениях с преобладающим зубцом R. Для развивающегося ИМ c зубцом Q характерна стойкая элевация сегмента ST, для стенокардии Принцметала и развивающегося ИМ без зубца Q – преходящий подъем сегмента ST. Помимо обычной ЭКГ в покое, для диагностики ОКС и контроля эффективности лечения применяется холтеровское мониторирование электрокардиосигнала.
Из биохимических тестов, применяемых для диагностики ОКС, предпочтительным считается определение содержания в крови сердечных тропонинов T и I, повышение которого представляет собой наиболее надежный критерий некроза миокарда. Менее специфичным, но более доступным для определения в клинической практике критерием является повышение в крови уровня креатинфосфокиназы (КФК) за счет ее изофермента МВ–КФК. Увеличение содержания МВ–КФК (предпочтительно массы, а не активности) в крови более чем вдвое по сравнению с верхней границей нормальных значений при наличии характерных жалоб, изменений ЭКГ и отсутствии других причин гиперферментемии позволяет с уверенностью диагностировать ИМ.
Симптомы
На фоне поражения брахиоцефальных сосудов отмечается снижение работоспособности, слабость и головокружение. Брахиоцефальный ствол отвечает за кровоснабжение мягких тканей головы и головной мозг. Если дополнительно в патологический процесс задействована левая артерия, то клиническая картина значительно ухудшается. Основные проявления:
- бледность кожных покровов;
- тошнота;
- головные боли;
- болезненные ощущения при физической активности;
- спутанность сознания;
- паралич нижних конечностей;
- отёчность и развитие некроза;
- чувство жжения или онемения;
- ухудшение зрительного восприятия;
- галлюцинации;
- затруднение дыхания, глотания;
- нарушения речи;
- учащённое сердцебиение;
- отсутствие пульса в зоне поражения.
При появлении любого из вышеперечисленных симптомов необходимо провести тщательный анализ и диагностику для выявления истинной причины и последующего предотвращения развития тяжелейших осложнений.
Причины
В роли эмболов могут выступать:
- инородные тела;
- фрагменты опухолей;
- тромбы;
- клапанные вегетации;
- атеросклеротические бляшки.
Поэтому в качестве причин постэмболических окклюзий можно перечислить:
- травмы;
- тромбоз;
- атеросклероз;
- онкологические заболевания;
- эндокардит;
- инфаркт миокарда;
- хирургические вмешательства (особенно на сосудах);
- пороки сердца;
- аневризмы;
- аритмии;
- заболевания сосудов (артерииты, васкулиты и др.).
Общие сведения
Окклюзия сосудов это закупорка (чаще артерий, чем вен), для которой характерно выраженное снижение скорости и качества кровотока. Окклюзия может стать причиной некроза ткани, и как следствие, привести к летальному исходу. Патология встречается довольно часто и может поражать органы зрительного восприятия, центральную нервную систему, конечности и магистральные сосуды.
В результате поражения мезентериальных сосудов развивается сепсис и перитонит. Абдоминальный ишемический синдром развивается на фоне отсутствия адекватного кровообращения органов пищеварительного тракта. Патология связана с окклюзией непарных висцеральных ветвей брюшной аорты – чревного ствола и брыжеечных артерий (верхняя, нижняя). Брюшная жаба может развиваться под воздействием как внутренних (тромбоз), так и внешних факторов (травматическая окклюзия).
Что такое окклюзионная повязка?
Данный метод герметизации очага применяется при ранениях, которые требуют сохранения стерильных условий и защиты от воздействия внешней среды.
Наложение окклюзионной повязки на коленный сустав требует определенных навыков и соблюдения техники:
- перекрыть раневую поверхность стерильной марлей;
- верхушку косынки расположить на области бедра, обернуть вокруг талии;
- согнуть повязку у основания на 2 см;
- скрестить концы под бедром, завязать узлы на бедре;
- через образовавшийся узел перебросить верх, а затем продеть под узел.
Диета при окклюзии
Для восстановления эластичности сосудистой стенки, её укрепления и уменьшения выраженности окклюзии рекомендуется придерживаться определённых правил в питании. При окклюзии рекомендуется придерживаться специальной холестеринснижающей диеты, которая включает:
- Бобовые культуры. Фасоль и бобы являются источниками белка, железа, фолиевой кислоты и не содержат в себе абсолютно никаких жирных кислот.
- Цельное зерно (хлеб из муки грубого помола, гречка, овсянка и неочищенный рис).
- Капуста (все виды, особенно брокколи). Предотвращает отложение солей, нормализует липидный спектр холестерина, обогащает организм витаминами К и С.
- Спаржа. Способствует снижению кровяного давления, уменьшению содержания холестерина в крови.
- Хурма. Богата клетчаткой и оказывает выраженный антиоксидантный эффект.
- Шпинат. Позволяет снизить уровень кровяного давления у гипертоников.
- Куркума. Обладает антиатеросклеротическим эффектом, уменьшает объём холестериновых бляшек, уменьшает выраженность воспалительного процесса.
Симптоматика
Клинические проявления во многом зависят от местонахождения окклюзии, сроков эмболии (острая или хроническая):
Симптоматика острой окклюзии сходна с таковой при остром артериальном тромбозе.
- Хроническая окклюзия дает такие же клинические проявления, как и облитерирующий атеросклероз.
Окклюзия мезентериальных сосудов сопровождается диареей, угнетением кишечной перистальтики, вздутием живота, шоком.
При вовлечении сонных артерий у пациента нарушается речь, меняется походка, появляются судороги, гемопарезы, может случиться инсульт.
Анализы и диагностика
Обращаться к врачу рекомендуется при первых же проявлениях заболевания. После осмотра, сбора анамнеза и оценки проявлений клинической симптоматики приступают к диагностике, которая включает:
- КТ-артериография;
- УЗДГ;
- церебральная ангиография;
- МР-ангиография;
- коагулограмма;
- МРТ головного мозга.
Только после комплексного обследования назначается соответствующее лечение, которое для каждого пациента подбирается индивидуально.