Сосудистый хирург ГКБ им. С.С. Юдина рассказывает о преимуществах стентирования при атеросклерозе.
Почему стентирование — оптимальное хирургическое решение проблемы в рамках ОМС, рассказал заведующий отделением рентген-хирургии ГКБ имени С.С. Юдина в Москве Виталий Михайлович Сысоев.
Чем стентирование отличается от аортокоронарного шунтирования?
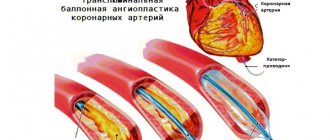
Стентирование — минимальный инвазивный метод лечения ишемической болезни сердца. Принципиально отличается от шунтирования тем, что доставляет пациенту минимум травматичности и имеет короткий реабилитационный период.
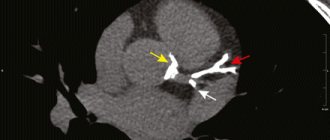
Стент — это имплант в виде каркаса, который устанавливается в сосуд. Состоит он, как правило, из металлической основы, на которую нанесен специальный полимер, содержащий лекарственное вещество. Сам стент смонтирован на баллонном катетере, который необходим, чтобы доставить этот каркас к пораженному участку артерии. Лекарственное покрытие стенту необходимо для того, чтобы он как можно дольше работал, чтобы не происходили процессы рестеноза — повторного сужения сосуда после имплантации. Лекарственные препараты, которые наносятся на стент, препятствуют разрастанию так называемой внутренней оболочки капилляра, тем самым не давая сужаться данному сегменту артерии.
Стентирование относится к разряду высокотехнологичных операций.
Повторное стентирование
Наиболее часто волнующий вопрос пациента после стентирования, как долго будут функционировать стенты и возможно ли повторное стентирование.
Следует заметить, что подавляющее большинство людей, перенесших данную процедуру, не имеют никаких осложнений и живут с вживленным стентом всю жизнь, так как изготавливают их из материалов, способных выполнять предназначенную им функцию постоянно, то есть в течение десятилетий.
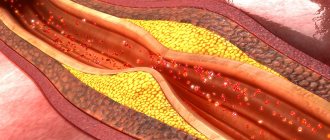
Это происходит в связи с тем, что через некоторое время после операции стент начинает обрастать эндотелиальными клетками, становясь единым целым с артериальной стенкой. Но бывают случаи, когда происходит рестеноз стента. Чаще это случается при установлении стента в месте расположения крупной атеросклеротической бляшки или большой протяженности сужения сосуда.
В последнее время в целях предотвращения рестеноза специалисты стали активно применять стенты с лекарственным покрытием, из которых после имплантации в коронарный сосуд в течение нескольких недель высвобождается фармакологический препарат, предупреждающий избыточный рост интимы (внутренней оболочки) артерии и увеличение атеросклеротической бляшки. С учетом современных возможностей успешные результаты стентирования наблюдаются у 95% пациентов его перенесших.
Выбор конкретного типа стента определяется врачом рентгенэндоваскулярным хирургом на основании диагностических данных, полученных в ходе предварительного обследования пациентов, а также сопутствующей патологии (например, сахарный диабет).
Снижает вероятность рестенозов проводимая немедикаментозная медикаментозная терапия: изменение образа жизни, регулярные динамические физические нагрузки, отказ от курения, правильное питание, прием препаратов для предотвращения тромбозов (аспирин и клопидогрель) в течение года, постоянный прием статинов в адекватных дозах под контролем биохимии и других препаратов для лечения ишемической болезни сердца.
Часто причиной ухудшения состояния является не рестеноз уже установленного стента, а прогрессирование атеросклероза в других коронарных артериях с развитием выраженного стеноза. Поэтому после проведения стентирования, если у Вас появились вновь приступы стенокардии или снизилась толерантность к физической нагрузке, Вам необходимо обратиться к врачу для проведения дообследования: ЭХОКГ, нагрузочные пробы. В случае подтверждения ишемии, Вам будет предложена повторная коронароангиография.
По ее результатам определяется какой сосуд поражен. Если развился рестеноз стента, то существуют 2 способа от него избавиться: заблокированный тромбом стент расширяют введенным в него воздушным баллончиком (ангиопластика) или внутрь заблокированного стента вводят другой стент. Если выявлены стенозы в других ранее непораженных артериях, то выполняется их стентирование.
Как проходит операция по стентированию?
Стентирование, как и коронарография, проходит под местной анестезией, что очень удобно и для пациента, и для врача: оперируемый находится в сознании и может общаться.
Операция выполняется через укол в артерию на руке или на ноге. Так в сосуды сердца доставляется специальный катетер, через который вводится контрастное вещество для того, чтобы оперирующий хирург мог определить, какой сосуд поражен и стент какой длины и диаметра необходимо выбрать в этом случае. После того как врач определится с объемом хирургического вмешательства, ему понадобятся такие специальные инструменты как проводник и непосредственно стент. Проводник — тонкая металлическая проволока диаметром менее 1 миллиметра, которую заводят за суженый участок артерии, чтобы потом по ней доставить в пораженный участок баллонный катетер. Далее происходит дилатация (раздувание) этого баллона — стент расправляется, вжимается в стенку артерии и остается в этом положении: расширяет ее просвет и восстанавливает проходимость.
После окончания дилатации врач убирает баллонный катетер, вводит контрастное вещество и убеждается, что стент стоит правильно, сосуд расширен и нет никаких осложнений. По окончании операции все инструменты, кроме самого стента, извлекаются из организма, а пациент переводится из рентгеноперационной в отделение. В течение суток он может быть уже дома.
В рамках ОМС пациенту доступна коронарография, стентирование сосудов сердца, артерий нижних конечностей и сонных артерий.
Роль стентирования коронарных артерий у больных со стабильным течением ИБС
Стенограмма авторской передачи профессора Гиляревского С.Р., транслировавшейся 14 марта 2012 г.
Драпкина О.М.: — Добрый вечер, уважаемые коллеги! Мы продолжаем встречи в рамках программы доказательной кардиологии. И снова с вами автор и ведущий – профессор Гиляревский Сергей Руджерович, научный руководитель отделения неотложной кардиологии больных инфарктом миокарда Научного института им. Склифосовского.
Гиляревский С.Р.: — Добрый вечер. Да, Институт скорой помощи им. Склифосовского. И, наверное, Оксана Михайловна хотела сказать, что я сегодня в гостях у вашей передачи как представитель неотложной кардиологии.
Драпкина О.М.: — Нет, я не могу так сказать, вы у себя дома. Как представитель неотложной кардиологии и почему – потому что речь сегодня пойдет именно о фрагменте этой неотложной кардиологии, а именно – о стентах. Сергей Руджерович, вы всегда припасаете, где-то выискиваете доказательства таких иногда сенсационных фактов. Что сегодня нас ожидает? О чем будем говорить?
Гиляревский С.Р.: — Мы будем говорить о роли стентирования коронарных артерий у больных со стабильным течением ишемической болезни сердца. И, наверное, для нас, кардиологов в России это гораздо проще обсуждать, чем, скажем, для кардиологов интервенционных, поскольку за рубежом нет разделения между (насколько я знаю) кардиологами интервенционными и специалистами по рентгенэндоваскулярным методам лечения, потому что в общем в последнее время наметилась тенденция к более осторожному определению показаний для стентирования коронарных артерий. И в какой-то из передач, если вы помните, мы представляли случай, опубликованный в журнале «Journal American Cardiology», где у одного больного было имплантировано 67 стентов, причем у больного выполнялось и шунтирование коронарных артерий, и потом стентирование просто в коронарных артериях, и в шунтах. И, конечно, такой подход, который является следствием такого негативного явления, которое обозначается термином «стентизм». Стентизм – это когда решение об имплантации стента принимает оператор, хотя сейчас во всех клинических рекомендациях сказано, что решение о стентировании в большинстве случаев или в каких-то сомнительных случаях должно приниматься с учетом клинических проявлений заболевания.
Драпкина О.М.: — Оператор – это кто?
Гиляревский С.Р.: — Оператор – это человек, который непосредственно устанавливает стент. Естественно, что не надо стентировать все, что сужено. Есть специальные методы, которые позволяют определить гемодинамически значимые артерии. Конечно, выполняют и нагрузочные пробы, но, к сожалению, нагрузочные пробы не всегда настолько чувствительны, а иногда даже и не настолько специфичны, чтобы отказаться от выполнения коронарографии. Существуют методы оценки гемодинамической значимости по определению фракционного резерва кровотока коронарных артерий, когда смотрят, какой перепад между аортой и дистальным отделом коронарной артерии. И если разница в давлении составляет 20%, то тогда решают вопрос после стимуляции аминазином, сосудорасширяющими средствами, то тогда принимают решение о стентировании коронарной артерии.
Но опять же к этому нужно подходить все равно индивидуально. И сложность доказательной истории в этой области заключается в том, что первые исследования, мета-анализ которых свидетельствовал о положительном влиянии ангиопластики на прогноз по сравнению с лекарственной терапией, выполнялся тогда, когда, во-первых, не было стентирования коронарных артерий, это была только ангиопластика, с одной стороны. Это могло уменьшать эффективность вмешательства. А с другой стороны, не было лекарственной терапии, такой, которая есть сейчас. Т.е. больные принимали противоишемические препараты, ну и ингибиторы АПФ, и все. Не было статинов, которые принципиально все-таки изменили течение ишемической болезни сердца. И поэтому представляют интерес результаты мета-анализа, который был опубликован не так давно в журнале «Archives of Internal Medicine», в котором как раз и попытались проанализировать, какое влияние оказывает стентирование коронарной артерии, т.е. ангиопластика со стентированием, на течение ишемической болезни сердца по сравнению с оптимальной лекарственной терапией. Т.е. стентирование с терапией и одна оптимальная терапия.
В ходе выполнения в этот анализ было включено 8 рандомизированных клинических исследований, причем, если вы видите, такие известные исследования, как исследование COURAGE, исследование OAT, исследование BARI 2D. В ходе выполнения, скажем, исследования COURAGE, если мы вспомним, у больных с ишемической болезнью сердца сравнивалась либо стандартная терапия, которая включала очень мощные режимы гиполипидемической терапии, т.е. там больные получали статины и большая часть больных получала эзетимиб, и уровень холестерина липопротеинов низкой плотности снижался действительно до тех уровней, которые приведены в рекомендациях.
И на этом фоне стентирование не приводило к статистически значимому улучшению прогноза. Были выполнены известные исследования BARI 2D у больных сахарным диабетом и индуцируемой ишемией или стенокардией, и там тоже были получены сходные результаты. Можно на этом слайде посмотреть, какие были характеристики больных: средний возраст около 60 лет, как всегда в таких исследованиях у больных ишемической болезнью сердца в основном это были мужчины. Сахарный диабет был представлен по-разному – видите, от 14 до 100% исследования BARI 2D, ранее переносили инфаркты, в некоторых исследованиях все больные, в частности, в исследовании OAT, где оценивали эффективность ангиопластики коронарной артерии у большинства со стентированием у больных в отдаленные сроки после острого инфаркта миокарда, относительно отдаленные, через 3-28 суток после развития симптомов инфаркта миокарда. И число сосудов, в которые вмешивались, было не таким большим. В среднем это вмешательство на одном-двух, в основном все-таки на одном сосуде. И это тоже, наверное, повлияло на результаты исследования, в том числе и мета-анализа, поскольку хорошо известно, что при однососудистом поражении лекарственная терапия – это…
Драпкина О.М.: — Бесспорно лучше.
Гиляревский С.Р.: — Да. Но, тем не менее, такой мета-анализ был выполнен, и на этом слайде, действительно, он подтверждает, что терапия была очень хорошей. Больные получали и антиагреганты, и получали бета-блокатор, большая часть больных – ингибиторы АПФ (в большинстве исследований все-таки высокая частота применения была) и применение статинов от 45 до 100%. Это очень важно, что это современный этап. Те данные, которые были получены раньше, они касались предшествующих этапов, когда терапия была не столь эффективна. Теперь вот что получилось на фоне такой высокоэффективной терапии. А вот что получилось. Как видите, стентирование коронарной артерии у больных со стабильным течением ишемической болезни сердца не приводило к снижению общей смертности по сравнению с оптимальной лекарственной терапией.
Следующий показатель – это частота развития несмертельного инфаркта миокарда. И здесь (на первый взгляд эти данные могут показаться парадоксальными) видна четкая тенденция к увеличению риска развития несмертельного инфаркта миокарда при стентировании по сравнению… т.е. явное преимущество оптимальной лекарственной терапии. Почему? Объясняют это таким образом. Во-первых, вмешательство на коронарной артерии, стентирование коронарной артерии – все-таки участие больных сопровождается эмболизацией дистальных отделов. Это может приводить к развитию инфаркта миокарда. Конечно, этот инфаркт миокарда, как правило, не имеет такого клинического значения, как спонтанный инфаркт миокарда, и подходы к диагностике тоже были очень различными. Некоторые авторы считали, что любое повышение уровня тропонина после вмешательства – это следствие клинически значимого некроза, но теперь уже стало понятно, что это не так, что тропонин повышается довольно часто и что лучше ориентироваться в этой ситуации, как ни странно, на концентрацию КФК. И считается, что если после вмешательства концентрация креатинфосфокиназы повышается в 5 раз, МБ-фракции – в 5 раз и более по сравнению с верхней границей нормы, то это говорит уже и о клинически значимом инфаркте, связанном с вмешательством.
Драпкина О.М.: — Я хочу сказать по поводу тропонинового теста. Его специфичность в течение 3-х первых часов, чувствительность – она 33%.
Гиляревский С.Р.: — Да, особенная чувствительность. Если это ишемическая болезнь сердца, и вы знаете, что у больного была ишемия и в динамике отмечается повышение концентрации тропонина в крови, то это все-таки специфичный достаточно метод. Если нет динамики, то, конечно, повышение уровня тропонина может быть у больных с почечной недостаточностью, с сердечной недостаточностью. Но там не должно быть динамики.
Драпкина О.М.: — Не случайно дважды уже в последних рекомендациях, потому что первые вот эти…
Гиляревский С.Р.: — Предлагается даже теперь такой алгоритм брать с интервалом при поступлении в 3 часа. И если есть динамика и хотя бы один показатель превышает 99%, то это уже можно говорить о диагнозе инфаркта.
Драпкина О.М.: — Но самая большая – 4 день.
Гиляревский С.Р.: — Все-таки да. Но в этом случае повышение уровня тропонина не является достаточно… он слишком чувствителен, потому что небольшое повреждение миокарда может быть и эмболизация участками, разрушенные бляшки, это бывает. Поэтому для того чтобы диагноз «инфаркт» в таком случае действительно отражал клиническую ситуацию, стали ориентироваться на МБ, КФК, если он повышается в 5 раз по сравнению с верхней границей нормы, то да. Если мы вернемся еще к слайдам и попытаемся еще объяснить эти результаты. Почему стентирование коронарной артерии у больных со стабильным течением ишемической болезни сердца не приводит к снижению риска развития инфаркта? Да потому что, как это ни парадоксально, пораженный участок артерии, который обусловливает развитие стенокардии, он, как правило, не обусловливает развитие инфаркта, потому что стенокардия развивается там, где есть плотная, как правило, большая, гемодинамически значимая бляшка, и она не разрывается. А инфаркт миокарда как раз происходит в тех участках коронарных артерий, которые не обусловливают развитие ишемии миокарда. Даже если у больного есть стабильность стенокардии, то инфаркт у него развивается не за счет того участка, который вызывает ишемию, поэтому когда вы восстанавливаете проходимость артерии в том участке, который обусловливает развитие ишемии и, соответственно, стенокардии, то вы избавляете больного от стенокардии, но вы никак не воздействуете на те участки, которые обусловливают потом развитие инфаркта миокарда.
Вот почему лекарственная терапия, которая воздействует на атеросклероз как на системный процесс и приводит к стабилизации бляшки, снижает риск развития инфаркта. Так что здесь на самом деле никакого парадокса нет, и об этом, конечно, нужно помнить. Все-таки потребность незапланированной реваскуляризации – тенденция была чуть лучше в группе у больных, которым стентировали коронарные артерии… Ну или острое или в связи все-таки с утяжелением стенокардии тоже можно… Поэтому здесь не все больные были острыми, т.е. реваскуляризация не только по поводу острого коронарного синдрома была. Но и здесь вы видите, как статистически лучше, но статистически значимой разницы нет. Т.е. на этом графике видно, что все-таки граница доверительного интервала пересекает единицу. Это значит, что различие в целом статистически не значимо. Ну и такой показатель, как стойкая стенокардия в ходе наблюдения. Здесь очевидно, что в группе стентирования была положительная динамика. Понятно, что все-таки стентирование избавляет от стенокардии, но все-таки тоже не достигает, хотя это был мета-анализ, в который было включено более 7 тысяч больных, т.е. статистическая мощность была достаточно высокой. Но, тем не менее, и по этому показателю статистически значимых различий не было. Таким образом, авторы сделали такой вывод, что на сегодняшний день начальная тактика коронарного стентирования при стабильном течении ишемической болезни сердца не имеет преимущества перед оптимальной лекарственной терапией.
Драпкина О.М.: — Она должна быть главное – оптимальной.
Гиляревский С.Р.: — Главное – терапия должна быть оптимальной. Т.е. оптимальная терапия – это антиагреганты, ингибиторы АПФ, статины и, естественно, противоишемическая терапия, это понятно. Таким образом, эти данные говорят о том, что необходимо более тщательно подходить к решению вопроса о стентировании коронарных артерий и все-таки в качестве начальной тактики, если это стабильное течение ишемической болезни сердца, мы все-таки применяем оптимальную лекарственную терапию, и только в тех случаях, если она не помогает, мы ставим вопрос о выполнении стентирования. Это ни в коей мере не относится к острой ситуации. При острых коронарных синдромах точно доказано, что стентирование коронарной артерии, которая привела к развитию острого коронарного синдрома, инфаркта миокарда, что ее стентирование приводит к улучшению прогноза. И об этом говорят сами цифры. Скажем, смертность от острого инфаркта миокарда снизилась с 20% до 5%, и большая заслуга как раз в методах механической реваскуляризации. Но что касается хронических больных, то прогноз таких больных зависит во многом от стабильности бляшек в целом коронарных артерий, а совсем не от…
Драпкина О.М.: — Сергей Руджерович, давайте еще раз в конце передачи напомним. Вы сказали, оптимальная терапия. И при стабильном течении стенокардии все-таки целевые уровни наших основных показателей — липиды, давление, глюкоза.
Гиляревский С.Р.: — Это прямо сложно, потому что касается уровня артериального давления, то, наверное, здесь оптимальным можно считать давление в пределах 140/80 мм рт. ст. По крайней мере, в крупном исследовании TNT, где было 10 тысяч больных с ишемической болезнью сердца…
Драпкина О.М.: — Не выше, чем…
Гиляревский С.Р.: — Скорее, не ниже, потому что в ходе выполнения этого исследования (а там были все больные со стабильным течением ИБС, их было 10 тысяч) наименьший риск развития осложнений был при уровне давления 140/81 мм рт. ст. Поэтому чем тяжелее коронарный атеросклероз, тем осторожнее нужно подходить к снижению, особенно для диастолического давления. Если вы, конечно, выполняете реваскуляризацию миокарда, то эти цифры могут быть и ниже. Но если есть гемодинамически значимый стеноз, лучше аккуратно подходить. Что касается уровня гликозилированного гемоглобина, то все-таки на сегодняшний день после исследования ACCORD это меньше 7. Ну опять же, если это начальная стадия сахарного диабета, то, может быть, здесь можно… Если это переход из преддиабета в диабет, то, конечно, у таких больных нужно стремиться к меньшим цифрам. И это, кстати, и в клинических рекомендациях, что у некоторых больных может быть меньше.
Но если это давний сахарный диабет, в течение 10-ти лет, конечно, меньше 7 и очень осторожно подходить, поскольку это может ухудшать прогноз, как это было в исследовании ACCORD. Что касается липидов, здесь более или менее все однозначно. Можно сказать, что европейские рекомендации даже более жесткие. И в европейских рекомендациях сказано, что у любого больного с ишемической болезнью сердца надо снижать концентрацию холестерина липопротеинов низкой плотности менее 1,8 ммоль/л, и это главный показатель, потому что уровень триглицеридов и уровень холестерина липопротеинов высокой плотности – это все-таки дополнительные показатели. На сегодняшний день нет результатов клинических исследований, которыми было бы доказано, что снижение этих показателей, триглицеридов, и повышение холестерина липопротеинов высокой плотности приводит к улучшению прогноза, поэтому мы ориентируемся на холестерин липопротеинов низкой плотности и, следуя европейским рекомендациям, а теперь и российским, менее 1,8 ммоль/л.
Драпкина О.М.: — Уважаемые коллеги, опять призываем вас писать, общаться с нами. Мы ждем ваши предложения по темам наших будущих встреч.
Гиляревский С.Р.: — И пожелаем всем искать доказательства для обоснованности нашей клинической практики.
Драпкина О.М.: — Спасибо.
Гиляревский С.Р.: — До свидания. Спасибо.
Возможны ли осложнения после стентирования?
Возможны, но встречаются они крайне редко. В число наиболее распространенных входит аллергия на контрастное вещество, травма стенки артерии при установке стента, гематома в месте укола, образование тромба в области стента.
Чтобы всего этого не произошло, пациент должен строго принимать специальные препараты для разжижения крови, которые ему назначают еще до операции.
В случае, если появляются болевые ощущения в области сердца или в месте операционного доступа (где был укол в артерию), необходимо без промедления обратиться в клинику, где делали операцию, и проблема будет устранена.