Аортальная регургитация ошибочно принимается за название заболевания. Некоторые даже пытаются найти аналог в МКБ за счет поражений аортальных клапанов разной природы. Регургитация — это физическое явление, обусловленное возвратом потока жидкости. В применении к аорте — обратный ток крови в левый желудочек. Именно такое значение придается термину в функциональной диагностике.
Если раньше опытные врачи могли указывать на этот процесс только с субъективной точки зрения (в результате аускультации и определения характерного шума на аорте), то с внедрением в практику ультразвукового обследования сердца стало возможно увидеть движение крови в обратном направлении. А способ допплерографии позволил дать оценку степени возврата и подключить этот диагностический признак к решению проблемы выбора метода лечения.
Распространенность
Учет пациентов с аортальной регургитацией ведется только в кабинетах функциональной диагностики. Поэтому о распространенности можно судить по отношению к числу обследованных допплеровским способом, а не к общему количеству населения.
Разные степени и признаки обратного потока крови через аортальное отверстие обнаруживают у 8,5% обследованных женщин и у 13% мужчин. Среди всех пороков сердца у взрослых хроническую аортальную регургитацию выявляют у каждого десятого пациента. Наиболее часто в пожилом возрасте у мужчин.
Возможные осложнения
Среди последствий пролапса выделяются:
- Остановка сердца. Возникает в результате существенного падения сократительной способности миокарда. Асистолия требует срочных реанимационных мероприятий.
- Инфаркт. Некроз функционально активных тканей. Заканчивается ишемической болезнью разной тяжести всегда. Вероятность фатальных нарушений минимальна. При этом пролапс первой степени прогрессирует стремительно.
- Инсульт. В итоге недостаточного кровообращения в церебральных структурах.
- Сосудистая деменция. Представлена нарушением нормальной трофики головного мозга. Симптомы похожи на проявления болезни Альцгеймера. Восстановление потенциально возможно.
При этом начальные фазы описанного порока сердца практически не дают осложнений. При общей распространенности в 1.5-3% от количества кардиальных патологий, риск последствий не более 0.3-1% в целом.
Какие анатомические структуры участвуют в формировании регургитации
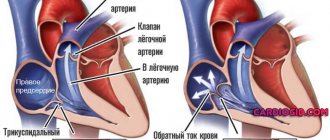
Строение четырех камер сердца обеспечивает в норме наполнение желудочков (кровь перетекает из предсердий) и активный выброс в аорту из левого желудочка, в легочную артерию — из правого. Клапанная система между полостями, главными сосудами образует естественную преграду для возвратного потока.
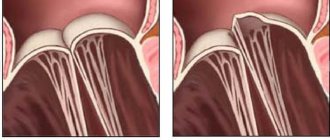
Вид незакрытого аортального отверстия при остановленном сердце, когда требуется замена клапанов
Физиология клапанов, их устройство, мышечные пучки для натяжения реагируют на давление крови, подчиняются нервным импульсам, руководящим функциями сердца. Любые нарушения структуры и строения способствуют неполному смыканию створок. Кровь, пройдя через отверстие, направляется обратно.
В сердце имеется 4 вида клапанов между:
- предсердиями и желудочками слева и справа;
- левым желудочком и аортой;
- правым желудочком и легочной артерией.
Соответственно, в зависимости от локализации поражения возможна митральная регургитация, возврат через трикуспидальный клапан, неполноценность клапанов в легочной артерии.
Аортальная регургитация представляется частным случаем нарушения работы клапанного аппарата.
Выводы
Регургитация в двустворчатом клапане возникает из-за неспособности его створок плотно закрыться при систоле. Опасность обратного тока крови состоит в расширении полостей сердца и их чрезмерном наполнении кровью. Для поддержки насосной функции миокард компенсаторно гипертрофируется. Сердечная мышца не приспособлена для длительных нагрузок такой степени, поэтому возникает декомпенсация, выражающаяся в характерных клинических симптомах, самым ранним из которых является одышка.
Золотой стандарт диагностики регургитации – доплеровское ультразвуковое исследование сердца. Хирургическому лечению подлежат 3 и 4 стадия митральной недостаточности.
Механизм регургитации в норме и при патологии
Кардиологи выделяют незначительную физиологическую регургитацию, которая возможна в нормальных условиях. Например, у 70% взрослых людей с высоким ростом имеется неполное закрытие трикуспидального клапана, о котором человек не догадывается. На УЗИ определяются незначительные завихряющиеся потоки при полном смыкании клапанов. Это не сказывается на общем кровообращении.
Патология возникает при воспалительных процессах:
- ревматизме,
- инфекционных эндокардитах.
Наиболее типично для митральной локализации, формирования порока сердца. Не следует путать с пролапсом (растяжением и прогибанием створок внутрь предсердия). Именно при пролапсе чаще возникает физиологическая регургитация, обнаруживается у растущих детей, подростков. Ее учитывают как возможную причину экстрасистолии. Ребенка необходимо наблюдать у кардиолога и повторно обследовать. Специального лечения не требуется.
Образование рубцов после острого инфаркта, на фоне кардиосклероза в зоне, приближающейся к створкам и нитям клапана, ведет к поломке необходимого механизма натяжения, изменяет форму створок. Поэтому не происходит их полного смыкания.
При патологическом процессе не менее значимую роль играет диаметр выходного отверстия, которое должно перекрываться. Значительное увеличение при дилатации левого желудочка или гипертрофии препятствует плотному соединению створок аортальных клапанов.
Диагностика процесса и детализация жалоб
Заболевание может быть диагностировано только после обращения пациента за помощью. Регургитация митрального клапана 1 степени (до 5 мл) клинически не проявляется. Симптомы возникают уже при более значительном нарушении гемодинамики.
Длительное скрытие митральной недостаточности обеспечивается утолщением миокарда левого желудочка. Однако при истощении резервов этого механизма состояние больного резко ухудшается.
Выделяют 5 стадий митральной недостаточности.
| Стадия | Жалобы | Нарушения гемодинамики | Лечение |
| Компенсации | Отсутствуют | Клинически незначимая регургитация, до 1+ (не больше 5 мл) | Не требуется |
| Субкомпенсации | Одышка при ходьбе на длинные расстояния, беге | Регургитация в пределах 2+ (около 10 мл). Левый отдел сердца: гипертрофия желудочка, дилатация предсердия | Хирургическое лечение не показано |
| Декомпенсации правого желудочка | Нарушение дыхания при незначительных физических упражнениях | Значительная регургитация, 3+. Дилатация левого желудочка, увеличение правых отделов. | Рекомендуются хирургические методы лечения |
| Дистрофическая | Одышка без внешних причин, кашель, отёки, усталость | Ухудшение насосной функции сердца, относительная недостаточность трикуспидального клапана | Показано хирургическое лечение |
| Терминальная | Состояние больного тяжелое. Кровохаркание, кашель, отёки, плохо заживающие язвы. | Декомпенсация системы кровообращения | Лечение не показано |
Армия не примет для срочной службы человека с регургитацией второй степени и выше!
Характерные жалобы при митральной недостаточности:
одышка (сначала при значительной физической активности, в терминальных стадиях – на постоянной основе);- ощущение сердцебиения (при физической активности);
- акроцианоз (посинение кончиков пальцев);
- «митральная бабочка» (румянец на щеках синюшного цвета);
- кардиалгия (боль в сердце ноющего или давящего, иногда колющего характера, не обязательно связана с нагрузками);
- отёки на ногах (появляются во второй половине дня, к вечеру, на начальных стадиях проходят за ночь);
- боль в правом подреберье (появляется в результате застоя крови, при ярко выраженных отеках);
- кашель (при застое крови в малом кругу кровообращения, чаще непродуктивный);
- кровохаркание (при декомпенсации состояния больного).
Диагностировать нарушения гемодинамики можно такими инструментальными методами:
- электрокардиография (гипертрофия левого желудочка, аритмии, после третьей стадии – гипертрофия правого желудочка);
- фонокардиография (первый тон ослаблен, на верхушке сердца определяют систолический шум);
- эхокардиография (увеличение полостей сердца и утолщение миокарда, изменение движений межжелудочковой перегородки, кальцинаты в створках митрального клапана);
- доплер-эхокардиография (обнаружение возвращения части крови в предсердие при систоле желудочка).
Основные клапанные причины аортальной регургитации
Причинами поражения аортальных клапанов, диаметра отверстия между левым желудочком и начальным отделом аорты являются:
- ревматическое воспаление с локализацией по линии замыкания клапанов — инфильтрация тканей на начальном этапе приводит к сморщиванию створок, образует отверстие в центре для прохождения крови в систолу в полость левого желудочка;
- бактериальный сепсис с поражением эндокарда и дуги аорты;
- бородавчатый и язвенный эндокардит при тяжелых формах инфекции (брюшной тиф, грипп, корь, скарлатина), воспалении легких, раковой интоксикации (миксома) — клапаны полностью разрушаются;
- врожденные пороки (образование двух створок вместо трех) с вовлечением аорты, большой дефект межжелудочковой перегородки;
- специфические аутоиммунные процессы в восходящем отделе аорты при хроническом сифилисе, болезни Бехтерева, ревматоидном полиартрите;
- гипертоническая болезнь, атеросклероз — процесс уплотнения створок с отложением солей кальция, расширение кольца за счет дилатации аорты;
- последствия инфаркта миокарда;
- кардиомиопатии;
- травмы грудной клетки с разрывом мышц, сокращающих створки.
Двухстворчатый клапан аорты считается разновидностью врожденного порока, увеличивает риск регургитации
К причинам приходится причислять осложнения лечения заболеваний сердца способом катетерной радиочастотной абляции, а также случаев разрушения биологического протеза клапана.
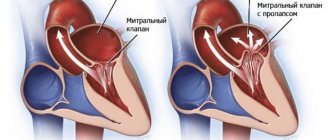
Митральная регургитация
Регургитация митрального клапана
(митральная недостаточность, недостаточность митрального клапана, митральная регургитация (МР))
— неспособность митрального клапана предотвратить обратный ток крови из ЛЖ в его систолу в левое предсердие. Термин «митральная регургитация» подразумевает именно обратный ток крови из ЛЖ в левое предсердие, т.е. последствие митральной недостаточности.Тем не менее термины стали практически синонимами.
Этиология
Аппарат митрального клапана представлен створками митрального клапана, сухожильными хордами, папиллярными мышцами и фиброзным кольцом митрального клапана. Патология любой из этих структур может привести к развитию МР. Наиболее частыми причинами МР служат:
- ревматическая лихорадка (почти всегда в таких случаях МР сочетается с MC);
- синдром пролабирования митрального клапана;
- ишемическая болезнь сердца;
Схема
Функциональная классификация митральной регургитации по Carpentier. Классификация диапазона движения митральной створки: тип I – движение не ограничено; тип II – чрезмерная подвижность; тип III – рестрикция подвижности
Клиника
В периоде компенсации, который может длиться несколько лет, возможно бессимптомное течение митральной недостаточности. В стадии субкомпенсации появляются субъективные симптомы, выражающиеся одышкой, быстрой утомляемостью, тахикардией, ангинозными болями, кашлем, кровохарканьем. При нарастании венозного застоя в малом круге могут возникать приступы ночной сердечной астмы. Развитие правожелудочковой недостаточности сопровождается проявлением акроцианоза, периферических отеков, увеличением печени, набуханием шейных вен, асцитом. При компрессии возвратного гортанного нерва расширенным левым предсердием или легочным стволом возникает осиплость голоса или афония (синдром Ортнера). В стадии декомпенсации более чем у половины пациентов с митральной недостаточностью выявляется мерцательная аритмия.
Радиолические находки
Рентгенография
- Увеличения размеров левого предсердия.
- Увеличения размеров левого желудочка.
- Признаки застоя в малом круге кровообращения.
- Линии Кёрли В
УЗИ Эхокардиография
Для оценки степени митральной недостаточности существует целый ряд эхокардиографических показателей. В первую очередь, следует остановиться на таком параметре, как ширина vena contracta – размер конвергентного потока регургитации сразу под створками. Vena contracta коррелирует с диаметром отверстия регургитации и, следовательно, с тяжестью регургитации. Для регургитации легкой степени характерна узкая vena contracta, ширина которой менее 3 мм, при тяжелой МР величина этого параметра 7 мм и больше. Более точные показатели получают в парастернальной проекции по длинной оси сердца. Для оптимизации визуализации vena contracta и повышения точности измерений предпочтительно использовать режим увеличения. Поперечный срез vena contracta признан эффективным просветом регургитации, который также является рекомендуемым методом измерения.
Метод оценки проксимальной изоскоростной поверхности или проксимальной зоны регургитации – способ вычисления эффективной площади отверстия регурги- тации, основанный на оценке зоны конвер- генции потока регургитации. Если он составляет 1,0 см и более, то МР следует считать тяжелой. Определив радиус проксимальной зоны регургитации в начале диастолы, максимальную скорость потока регургитации и зная скорость, при которой появляется эффект aliasing (скоростной предел возникновения феномена разворота спектра), можно рассчитать величину эффективной площади отверстия регургитации согласно интегрированной в аппарат формуле EROA=6,28 R2 × Alias V / MR V. Эффективная площадь отверстия регургитации EROA 0,4 см2 и больше соответствует тяжелой МР, EROA не более 0,2 см2 указывает на регургитацию легкой степени.
Площадь потока (струи) регургитации
определяется при цветовой допплерографии как отношение площади потока регургитации к площади предсердия при пределе Nyquist от 50–60 см/с. Расчет индекса площади потока регургитации получают в четырех- или двухкамерной позиции в систолу ЛЖ планиметрическим способом обводки контуров струи регургитации с использованием поправочного коэффициента (0,785) к площади ЛП. Однако использование данной методики ограничено вероятностью ошибки или неправильной интерпретации полученных данных. При атриомегалии возможна недооценка выраженности митральной регургитации. При эксцентричности струи невозможно оценить ее значимость в одной плоскости. Таким образом, данная методика исследования позволяет получить скорее приблизительное представление об объеме регургитации, поэтому считается малоинформативной и крайне зависимой от установок усиления сигнала.
Схема
Эхокардиографические показатели оценки митрального клапана при ремоделировании ЛЖ: а – в норме; б – при ремоделировании ЛЖ углы обеих створок МК увеличиваются; в – при дальнейшем ремоделировании ЛЖ угол ЗМС (α2) может прогрессивно увеличиваться, при этом угол ПМС (α1) уменьшается либо не меняется ПМС – передняя митральная створка; ЗМС – задняя митральная створка
Видео эхокардиографии
пациента с митральной регургитацией.
Источник
— Внутренние болезни — Том 1 — учебник под редакцией академика РАМН В.С. Моисеева, академика РАМН А.И. Мартынова, академика РАМН Н.А. Мухина. — Radiopaedia.org — Н.О. Сокольская, И.В. Сливнева ЭХОКАРДИОГРАФИЧЕСКИЕ КРИТЕРИИ ОЦЕНКИ МИТРАЛЬНОЙ НЕДОСТАТОЧНОСТИ ИШЕМИЧЕСКОГО ГЕНЕЗА ФГБУ «Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева» (директор – академик РАН и РАМН Л.А. Бокерия).
Причины, связанные с поражением аорты
Ближайший к сердцу участок аортальной дуги называют корнем аорты. Именно его строение влияет на «здоровье клапанов» и ширину кольца-ворот из левого желудочка. Поражения корня включают:
- возрастные или дегенеративные изменения, вызывающие дилатацию;
- кистозный некроз среднего слоя аорты при синдроме Марфана;
- расслоение стенки аневризмы;
- воспаление (аортит) при сифилисе, псориатическом артрите, болезни Бехтерева, язвенном колите;
- гигантоклеточный артериит;
- злокачественную гипертензию.
Среди причин обнаружено отрицательное влияние лекарственных препаратов, применяемых для снижения аппетита при ожирении.
Последствия аортальной регургитации
Возврат крови в левый желудочек неминуемо приводит к его расширению и увеличению объема. Возможно расширение митрального кольца и дальнейшее увеличение левого предсердия.
В месте контакта потока крови на эндокарде образуются «карманы». Чем больше степень регургитации, тем быстрее развивается перегрузка левого желудочка.
Исследования показали значение частоты сердечных сокращений:
- брадикардия усиливает объем возвратного потока и способствует декомпенсации;
- тахикардия снижает регургитацию и вызывает большее приспособление.
Формы аортальной регургитации
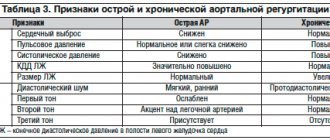
Принято различать острую и хроническую аортальную регургитацию.
Особенности острой формы
Типичными причинами острой аортальной регургитации служат:
- травмы;
- расслаивающая аневризма;
- инфекционный эндокардит.
Объем крови, поступающий в фазу диастолы в левый желудочек увеличивается внезапно. Механизмы приспособления не успевают развиться. Резко возрастает нагрузка на левые отделы сердца, слабость миокарда. В аорту выбрасывается недостаточный объем крови для поддержки общего кровообращения.
У пациентов появляются признаки отека легких, кардиогенный шок. Симптоматика очень тяжелая при сочетании гипертонической болезни и расслоения аневризмы аорты.
Особенности хронической аортальной регургитации
Отличительным признаком хронической формы служит достаточное время для полного включения компенсаторных механизмов и приспособления левого желудочка. Это вызывает период компенсации нарушений кровообращения. Гипертрофия миокарда помогает возместить сниженный выброс.
При истощении резервных запасов энергии наступает стадия декомпенсации с тяжелой сердечной недостаточностью.
3.Симптомы заболевания
Для хронической митральной регургитации характерно отсутствие симптомов на протяжении многих лет. Как правило, больные долгое время не знают о заболевании сердца, признаки которого проявляются постепенно. Острая форма регургитации гораздо серьезнее и сопровождается такими же симптомами, как кардиогенный шок и острая сердечная недостаточность.
Перечислим основные симптомы регургитации митрального клапана:
- постоянная одышка;
- слабость и повышенная утомляемость;
- головокружение;
- болевые ощущения в груди;
- спутанность сознания;
- отечность нижних конечностей.
При обнаружении хотя бы двух вышеотмеченных симптомов обязательно обратитесь к хорошему кардиологу. Возможно, вам требуется немедленного лечения.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Клинические проявления
При острой форме аортальной регургитации у пациента внезапно проявляются признаки кардиогенного шока:
- резкая слабость;
- бледность кожи;
- выраженная гипотония;
- одышка.
При отеке легких:
- пациент задыхается;
- дыхание шумное и хриплое;
- при кашле выделяется пенистая мокрота с примесью крови;
- лицо, губы, конечности синюшны;
- тоны сердца резко приглушены;
- в легких прослушивается масса влажных хрипов.
При хронической аортальной регургитации возможен длительный бессимптомный период. Симптомы появляются только при развитии ишемии миокарда и выраженной декомпенсации сердца. Пациент отмечает:
- одышку при физической нагрузке;
- сильные удары сердца;
- экстрасистолы;
- приступы стенокардии по ночам;
- возможна клиника «сердечной астмы».
При осмотре врач отмечает:
- покачивание головы в ритме пульсации сердца;
- типичный пульс на лучевой артерии — резкий удар волны и сразу спадение;
- дрожание при пальпации грудной клетки в области основания сердца;
- расширение левой сердечной границы;
- пульсирующие сонные артерии;
- диастолический шум на аорте, по левому краю грудины в третьем и четвертом межреберьях, лучше прослушивается в сидячем положении при небольшом наклоне вперед, хлопающий первый тон.
Методы диагностики
Косвенные признаки аортальной регургитации отмечаются на:
- рентгенограмме грудной клетки — левый контур сердечной тени расширен в сторону и вниз, расширение дуги аорты похоже на аневризму, четкие признаки увеличения левого предсердия, возможно обнаружение кальцинатов в дуге аорты;
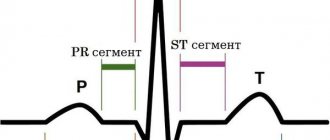
- электрокардиограмме — выявляется перегрузка левых отделов сердца.
Отклонение электрической оси влево, характерное изменение формы желудочковых комплексов в отведениях I, AVL, V3-V6, отрицательные зубцы Т
Эхокардиографический метод
В диагностике регургитации эхокардиография служит главным объективным способом, позволяет определить причину, степень регургитации, достаточность компенсаторных запасов, нарушение кровообращения даже в бессимптомной стадии болезни при минимальных нарушениях. Его рекомендуется проводить пациентам в начальной стадии ежегодно, при появлении клинических симптомов дважды в год.
При расчетах учитывается площадь поверхности тела больного, в связи с отсутствием выраженного расширения камеры желудочка у низкорослых людей.
Наиболее часто используется режим цветного допплеровского сканирования. Датчики устанавливают таким способом, чтобы замерить площадь потока крови у аортальных створок, в начальном отделе аорты и сопоставить его с шириной прохода. В тяжелых случаях она превышает 60% диаметра кольца.
Аппарат позволяет зафиксировать временной промежуток волны, установить расширение левого желудочка
В практике кардиологов применяется подразделение возвратной струи на 4 степени по отношению ее длины к размерам и внутренним образованиям левого желудочка:
- 1 — не выходит за границу половины длины передней створки у митрального клапана;
- 2 — достигает или переходит створку;
- 3 — по величине потока подходит к половине длины желудочка;
- 4 — струя касается верхушки.
Определение регургитации зависит от площади (ширины) струи, ее расположения, уровня потери выброса крови левым желудочком, объема на одно сокращение. По количественным показателям условно разделяют легкую, умеренную и тяжелую формы.
Если информации при допплерографии недостаточно, проводятся:
- магниторезонансная томография;
- радионуклидная ангиография;
- катетеризация сердца.
4.Диагностика и лечение регургитации митрального клапана
Диагностика регургитации митрального клапана может включать в себя:
- осмотр врача;
- эхокардиограмму – процедуру, основанную на использовании звуковых волн для определения формы, размера и структуры сердечной ткани;
- рентген грудной клетки;
- электрокардиограмму сердца, позволяющую выявить нарушения в сердечном ритме;
- катетеризацию сердца – исследование полостей сердца, а также близлежащих кровеносных сосудов с помощью полой гибкой трубки.
Эти тесты позволяют не только выявить митральную регургитацию, но и определить степень митральной недостаточности. Полученная в ходе исследования информация является основой, на которой базируется дальнейшее лечение.
Выбор способа лечения регургитации митрального клапана зависит в первую очередь от формы заболевания, а также от степени его прогрессирования.
К примеру, в хронических случаях врачи чаще всего назначают постоянное наблюдение за состоянием сердца больного и прием специальных медикаментозных средств для устранения симптомов болезни. К таким препаратам можно отнести:
- вазодилататоры – группу сосудорасширяющих лекарственных средств;
- диуретики и мочегонные средства;
- антикоагулянты – препараты, препятствующие образованию тромбов.
При необходимости врач может рекомендовать операцию для восстановления или замены митрального клапана. Пациентам с митральной регургитацией необходимо кардинально изменить свой образ жизни для того, чтобы уменьшить нагрузку на сердце. Врачи рекомендуют избегать сильных физических нагрузок и эмоциональных переживаний, вести здоровый образ жизни и правильно питаться.
Кому показано хирургическое лечение
Единственная форма хирургического вмешательства — протезирование аортального клапана. Операция показана при:
- тяжелой форме регургитации с нарушением функции левого желудочка;
- если течение бессимптомное, при сохраненной функции желудочка, но выраженном расширении (дилатации).
Операцию замены аортальных клапанов часто объединяют с коронарным шунтированием
Причины
Факторы развития всегда патологические. Условно их можно разделить на две группы: врожденные и приобретенные.
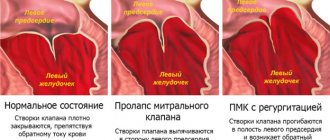
Моменты, обуславливающие существование ПМК с первых дней, характеризуются генетическим дефектом или спонтанным нарушением развития сердечнососудистой системы в перинатальный период.
Первая стадия врожденного пролапса является изолированным процессом крайне редко. Пролабирование МК легкой степени течет параллельно с нарушениями развития аортального клапана, межпредсердной перегородки, кардиопатией и прочими заболеваниями.
Помимо проблем с мышечным органом, возникают нарушения со стороны челюстно-лицевой области и прочих анатомических структур.
Приобретенные дефекты обнаруживаются в разы чаще. Они не связаны с генетическими синдромами.
Всему виной негативные внутренние и внешние факторы: курение, потребление спиртного, неблагоприятная экологическая обстановка, радиационные фон, прием медикаментозных средств, тяжелое течение беременности и прочие моменты.
Причин масса:
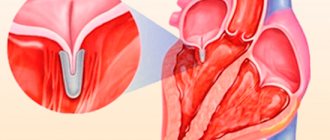
- Недостаточная эластичность соединительной ткани. Неправильная структура закладывается еще во внутриутробном периоде. Возможно возникновение аутоиммунных патологических процессов: системной красной волчанки, коллагенозов. Все эти факторы приводят к ослаблению, истончению клапанной структуры. Возникает регургитация МК и его пролапс. Нужно сказать, что заболевание задерживается на 1 степени недолго. Прогрессирование стремительно приводит к сердечной недостаточности.
- Проблемы с местным и общим обменом веществ. Метаболический фактор обуславливает слабое питание анатомической структуры. Результатом оказывается падение эластичности, дистрофия соединительной ткани. Итог — снижение сопротивляемости. Даже при нормальном давлении внутри левого желудочка возникает избыточное воздействие на митральный клапан. Он не выдерживает, раскрывается, пропускает кровь в обратном направлении, возникает регургитация.
- Артериальная гипертензия. Рост давления. Не всегда он связан с сосудистыми проблемами. Но чаще так и есть. Стабильное повышение показателей тонометра приводит к стремительному нарушению функциональной активности сердца. Левый желудочек разрастается, расширяется. Возникает перегрузка. Механическое воздействие усиливается и на митральный клапан. В определенный момент он не выдерживает, раскрывается, пропускает жидкую соединительную ткань в обратном направлении. Коррекция артериального давления не дает полноценного восстановления. Требуется операция. Лечение проводится сразу по двум направлениям: нормализация АД и протезирование анатомической структуры.
- Ишемическая болезнь сердца. Имеет несколько этиологических факторов. Основной — коронарная недостаточность. Развивается как итог атеросклероза артерий. Такая сложная схема цепного типа приводит к трудностям ранней диагностики. Мышечный слой недополучает питательных веществ, кислорода. Отсюда дистрофия митрального клапана. Восстановление проводится хирургическими методами. Но смысла купировать следствие нет. Нужно устранить коронарную недостаточность, восстановить сократительную способность миокарда.
- Миокардит. Воспаление мышечного слоя органа. Представляется инфекционным заболеванием почти в 80% случаев. При этом оно крайне редко бывает первичным. Обычно речь об осложнении перенесенной простуды или ОРВИ. В оставшихся 20% ситуаций говорят об аутоиммунном процессе. Оказывается результатом ревматизма. Лечение срочное, в стационарных условиях. Применяются ударные дозы антибиотиков, возможно назначение иммуносупрессоров, угнетающих патологические реакции тела.
- Перенесенная ранее ангина. Воспаление горла. Также называется тонзиллитом. Процессы подобного рода прогрессируют стремительно. Необходимо в срочном порядке перевести заболевание в латентную фазу и держать его в подобном состоянии постоянно.
- Перикардит. Воспаление околосердечной сумки. Она сохраняет мышечный орган в одном положении, не позволяет тому смещаться в момент полного сокращения. Опасность несет не столько сам патологический процесс, сколько его осложнения. Например, тампонада. То есть компрессия кардиальных структур выпотом или кровью (намного реже). Закончиться все может стремительной остановкой сердца.
- Прочие пороки развития мышечного органа. Сказываются различные состояния. Связь не всегда очевидна на первый взгляд. Операция становится единственным шансом на восстановление нормальной активности органа и стабилизацию гемодинамики.
- Перенесенный инфаркт. Острое отмирание тканей мышечного слоя. Некроз приводит к грубому рубцеванию (явление носит название постинфарктный кардиосклероз). Эластичность сердца падает, при прежнем объеме наполнения кровью давление в камерах растет. Соответственно нагрузка на митральный клапан существенно выше обычного показателя. В течение длительного периода орган так работать не может.
Точные причины, однако, не известны до конца. Врачи указывают на большую роль так называемой соединительнотканной дисплазии. Это врожденное нарушение формирования мышечных структур, связок, в том числе миокарда и клапанов (аортального, митрального).
Сопровождается патологический процесс группой отклонений. Не только пролапсом, но и прочими моментами. Возникает искривление позвоночника из-за слабости мышечного корсета спины, артрит по причине неправильного распределения нагрузки, близорукость.
Прогноз
Прогноз для жизни пациента зависит от основного заболевания, степени регургитации, формы. Ранний показатель смертности типичен для острого развития патологии. При хронической форме 75% пациентов живут более 5 лет, а половина — 10 и дольше.
При отсутствии своевременного хирургического вмешательства отмечают развитие сердечной недостаточности в ближайшие 2 года.
Лечение умеренной клинической картины сопровождается положительными результатами у 90% пациентов. Это подтверждает важность обследования и наблюдения пациентов с аортальной регургитацией.
Классификация
Диагностированные случаи болезни у подростков и взрослых разделяются на два типа:
- ПМК с высоким риском развития регургитации;
- умеренный пролапс с низким риском развития незначительной регургитации.
Также врачи могут разделить недуг на стадии:
- умеренный пролапс 0-1 степени: также известен как первичный (даже при беременности не ощущается никаких негативных симптомов; организм самостоятельно регулирует дополнительную нагрузку на сердце);
- ПМК 2 степени (переходная): признаки — растет внутрисердечное давление, у подростков и при беременности ощущается постоянная одышка, усталость;
- 3-я (декомпенсированная стадия): может быть диагностировано значительное повреждение сердечной мышцы.