Вопрос об инвалидности волнует многих больных, которые страдают тяжелыми формами нарушения ритма. Для получения ответа нужно взглянуть на основные нормы и правила, соблюдаемые медико-санитарной экспертизой.
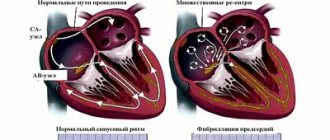
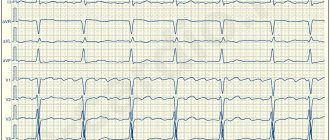
Аритмия является нарушением сердечного ритма (НСР), характеризующегося изменением частоты сокращений сердца, ритмичности, основных возможностей органа (проводимости, автоматизма, возбудимости). Согласно классификации Дощицина от 1991 года выделяют 10 разновидностей аритмий, среди которых наиболее тяжелыми считаются: мерцающая аритмия, трепетание и фибрилляция желудочков/предсердий.
Аритмия и инвалидность — актуальный для многих вопрос, связанный со состоянием здоровья, работоспособностью, прогнозом заболевания.
Для предоставления правильного ответа на вопрос “Дают ли при аритмии инвалидность?” мало знать точный диагноз пациента, ведь назначение инвалидности — это не только медицинская сфера, а больше медико-социальная категория. Поэтому прежде всего нужно знать, какие существуют критерии дифференциации больных, направляемых на инвалидность с нарушением ритма сердца.
КЛАССИФИКАЦИЯ аритмий сердца (В. Л. Дощицин, 1991).
I. Нарушения образования импульса. 1. Синусовая тахикардия. 2. Синусовая брадикардня. 3. Синусовая аритмия. 4. Миграция источника ритма. 5. Экстрасистолия: а) супрапентрикулярная и желудочковая; б) единичная, групповая, аллоритмическая. 6. Пароксизмальная тахикардия: а) суправентрнкулярная и желудочковая; б) приступообразная и постоянно-возвратная. 7. Непароксизмальная тахикардия и ускоренные эктопические ритмы — суправентрикулярные и желудочковые. 8. Трепетание предсердии: а) приступообразное и стойкое; б) правильной и неправильной формы. 9. Мерцание (фибрилляция) предсердий: а) приступообразное и стойкое; б) тахисистолической и брадисистолической формы. 10. Мерцание (фибрилляция) и трепетание желудочков.
II. Нарушения проводимости. 1. Синоатрнальная блокада—полная и неполная. 2. Внутрипредсердная блокада — полная и неполная. 3. Атрио-вентрикулярная блокада: а) I, II и III степени; б) проксимальная и дистальная. 4. Внутрижелудочковая блокада: а) моно-, би- и три-фасцикуляриая, очаговая, арборпзационная; б) полная и неполная.
III. Комбинированные аритмии. 1. Синдром слабости синусового узла. 2. Ускользающие (выскальзывающие) сокращения и ритмы — суправентрикулярные и желудочковые. 3. Синдромы преждевременного возбуждения желудочков. 4. Парасистолии. 5. Синдром удлиненного интервала Q—Т.
Классификация желудочковой экстрасистол и и (Lown, 1983).
1ст. — одиночные, редкие монотонные экстраснстолы, не более 60 в 1 час (не чаще 1 в 1 мин). 2ст.— частые — монотопные экстрасистолы, больше 1 в 1мин. 3ст. — политопные, частые желудочковые экстрасистолы. 4ст. — групповые желудочковые экстрасистолы (сдвоенные и залповые). 5ст.— ранние экстрасистолы, типа «R» на «Т» и сверхранние.
3—5 ст. — это экстрасистолни высокой градации, свидетельствуют о поражении миокарда, прогностически, неблагоприятиые (могут переходить в более серьезные нарушения ритма).
При ИБС возможны практически все перечисленные аритмии сердца, при этом, как правило, в сочетании с другими проявлениями заболевания: стенокардией, ИМ, СН. Так, в остром периоде ИМ нарушения ритма регистрируются практически у всех больных. 60—80% больных ИБС умирают внезапно в связи с фибрилляцией желудочков (Е. Чазов, 1985; Lown, 1983).
Как определяют группу инвалидности?
Группа инвалидности присваивается в зависимости от тяжести аритмии. При этом заболевании возможно оформление только второй или третьей группы. Первую дают при наличии более тяжелых нарушений в работе сердца, при которых человек утрачивает способность к самостоятельному обслуживанию.
Вторая группа инвалидности присваивается, если назначенное лечение не принесло положительного результата, сбой в деятельности сердца является стойким нарушением. Но при этом больной имеет возможность обслуживать себя самостоятельно.
Третья группа присваивается, если пациенту сделали операцию, и она помогла улучшить его состояние. В этом случае человек может работать, но только в тех местах, где нет противопоказаний для него.
Не рекомендуется трудиться в организациях, где:
- Приходится сильно напрягаться физически.
- Присутствует радиация.
- Нужно всегда находиться в здоровой форме, так как ухудшение состояния сотрудника может повлечь негативные последствия и опасность для других людей.
Точный перечень противопоказаний следует узнать у доктора.
Показания:
жалобы больных на нарушения сердечного ритма, не документированные ЭКГ; выявление бессимптомно протекающих аритмий у лиц с высоким риском их возникновения (гипертрофическая кардномнопатия, аортальный стеноз и др.); экспертиза трудоспособности лиц, занятых в профессиях, связанных с выполнением работы, внезапное прекращение которой может повредить окружающим (летчик, диспетчер, шофер и др.); синкопальные состояния неясного генеза.
3. ЭФИ — чреспищеводное. 4. Эндокардиальное ЭФИ и программированная электростимуляция сердца.
ЛЕЧЕНИЕ
А. Медикаментозное лечение. Классификация антиаритмических средств: Группа I (мембраностабилизируюпше средства) А: хинидин, новокаинамид и др.; Б: Лидокаин, дифенилгидантоин; С: аймалин, этмознн, этацизин, аллапинин. Группа II (бета-адреноблокаторы). Группа III (препараты, замедляющие реполяризацию): амиодарон, бретилий-тозилат. Группа IV (антагонисты кальция): верапамил, нифедипин.
Любой антиаритмический препарат может вызвать как антиаритмическнй, так и аритмогенный эффект. Вероятность антиаритмического эффекта для большинства препаратов в среднем составляет 50% и очень редко, лишь при нескольких клинических формах аритмий, достигает 90—100%: а) купирование реципрокных атриовентрнкулярных тахикардии с помощью внутривенного введения АТФ, аденозина или верапамила; б) купирование и предупреждение пароксизмальной тахикардии с комплексами типа блокады правой ножки пучка Гиса и резкими отклонениями оси сердца влево с помощью верапамила; в) устранение желудочковой экстрасистолии этацизином, флекаинидом.
Во всех остальных случаях подбор антиаритмической терапии проодится методом проб и ошибок. При этом вероятность аритмогенного эффекта в среднем составляет 10%, в ряде случаев опасного для жизни больного. Риск аритмогенного эффекта тем выше, чем тяжелее нарушения ритма и степень поражения миокарда. Поэтому в настоящее время большинство исследователей считает, что при бессимптомных и малосимптомиых аритмиях, как правило, не требуется назначение антиаритмнческпх препаратов (А. С. Сметнен и соавт., 1993).
При необходимости медикаментозной терапии подбор антиаритмических препаратов осуществляется исходя из характера нарушения ритма.
Особые формы нарушения ритма:
1. WPW-синдром: кордарон, этмозин, гилуритмал (аймалин). Противопоказаны: сердечные гликозиды и частично изоптнн. 2. Синдром слабости синусового узла: ритмилен, хинидин (под контролем активности синусового узла).
Б. Немедикаментозные методы лечения. 1. Электрическая дефибрилляция. 2. Электрическая стимуляция сердца.
В. Хирургическое лечение. 1. Пересечение дополнительных проводящих путей. 2. Удаление, разрушение или изоляция аритмогенных очагов в сердце. 3. Кардиостимуляция (постоянная, временная). 4. Разрушение атриовентрикулярного узла с имплантацией кардиостимулятора.
Как лечится мерцательная аритмия?
Методика лечения данного заболевания подбирается по симптоматике и причинам, спровоцировавшим болезнь. Медицина предполагает три метода лечения:
- медикаментозный;
- хирургический;
- народные методики.
Терапевтическое лечение с использованием медпрепаратов («Кордарон», «Атенолол») предполагает купирование аритмии. Операционный метод применяется, если лекарства не дают результата. В таких случаях осуществляется имплантация кардиостимулятора (ЭКС).
Лечение аритмии народными методами предполагает употребление лекарственных отваров и чаев. Хорошо зарекомендовали себя при аритмии боярышник и пустырник. Но лечение травами в домашних условиях лучше проводить под наблюдением врача.
Инвалидность при мерцательной аритмии возможна, если человек не следил за своим здоровьем и не проводил своевременного эффективного лечения.
Важно!
Только профессионально подобранная схема лечения позволит купировать прогрессирование заболевания. Самолечение недопустимо.
Тяжесть нарушений сердечного ритма. Тяжесть нарушений сердечного ритма определяется:
а) частотой их возникновения (пароксизмальной формы); б) длительностью (пароксизмальной формы); в) состоянием гемодинамики; г) фактическими и вероятными осложнениями: сердечной недостаточностью (острой и хронической); острой коронарной недостаточностью или прогрессирующей хронической; острой цереброваскулярной недостаточностью или прогрессирующей хронической; тромбоэмболическими осложнениями; синкопальными состояниями или внезапной смертью.
В плане экспертизы трудоспособности нецелесообразно разделение различных форм НСР и проводимости по степени тяжести их и прогностической значимости.
1. Легкая степень (незначимые НСР и проводимости): наджелудочковые и желудочковые экстрасистолы (I—II градации по Лауну); бради- или нормосистолическая постоянная форма мерцательной аритмии; синдром слабости синусового узла с частотой ритма более 50 в мин; пароксизмы мерцательной аритмии и наджелудочковой тахикардии, возникающие один раз в месяц и реже, продолжающиеся не более 4 часов и не сопровождающиеся субъективно воспринимаемыми изменениями гемодинамики; А-В блокада I степени и II степени (Мобитца I типа); моно- и бифасцикулярные блокады ветвей пучка Гиса.
2. Средняя степень тяжести: политопная частая (1 : 10) желудочковая экстрасистолия (III градация по Лауну); пароксизмы мерцательной аритмии, трепетания предсердий; наджелудочковой тахикардии, возникающие 2—4 раза в месяц, продолжительностью более 4 часов, сопровождающиеся изменениями гемодинамики, ощущаемыми больными; нарушения проводимости: А-В блокада Мобитца II и III степени, три-фасцикулярная блокада ветвей пучка Гиса, синдром слабости синусового узла, синоаурикулярная блокада III степени, узловой ритм с числом сердечных сокращений более 40 в минуту и отсутствии СН.
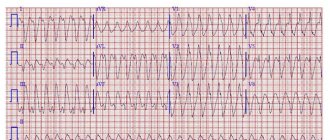
3. Тяжелая степень: желудочковая экстрасистолия — частая политопная, залповая, ранняя (IV—V градации по Лауну); пароксизмы мерцательной аритмии, трепетания предсердий, наджелудочковой тахикардии, возникающие несколько раз в неделю, сопровождающиеся выраженными изменениями гемодинамики, тяжело переносимыми больными; пароксизмы желудочковой тахикардии; постоянная форма мерцательной аритмии, трепетания предсердий тахисистолической формы, не корригируемые медикаментозными средствами и сопровождающиеся прогрессирующей СН; синдром слабости синусового узла, трифасцикулярная блокада пучка Гиса, синдром Фредерика с частотой сердечных сокращений менее 40 в минуту, приступами МЭС и синкопальными состояниями, прогрессирующей СН.
Функционально значимое ухудшение гемодинамики в результате нарушений ритма и проводимости,возникновения или увеличения тяжести сердечной недостаточности опредляется не только формой НСР, но и исходным состоянием миокарда (кардиосклероз) и коронарных и мозговых артерий (атеросклероз).
Тромбоэмболические осложнения, синкопальные состояния и внезапная смерть могут возникать в случае, когда НСР и проводимости являются единственным проявлением заболевания: врожденные аномалии проводящей системы сердца; изолированное поражение артерии, питающей синусовый узел, изолированный очаговый кардиосклероз с вовлечением проводящей системы сердца, непрогрессирующая гипертрофическая кардиомиопатия.
Медико-социальная экспертиза
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона
. Порядок оформления документов для прохождения МСЭ (включая и алгоритм действий при отказе лечащих врачей направлять больного на МСЭ) достаточно подробно расписан в этом разделе форума:
Оформление инвалидности простым языком
Источник
Противопоказанные условия труда:
1. Условия труда, противопоказанные при основном заболевании, явившемся причиной НСР и проводимости (ИБС, ревматизм и другие). 2. Наличие или риск возникновения желудочковых аритмий и асистолии: работа, представляющая опасность для окружающих и больного в случае внезапного ее прекращения (шофер, летчик, диспетчер железной дороги и аэрофлота, работа на высоте и в экстремальных условиях).
В большинстве случаев НСР трудоспособность больных определяется основным заболеванием, явившимся их причиной. Трудности МСЭ, как правило, чаще возникают, когда единственным проявлением патологического процесса является нарушение ритма и проводимости.
Переосвидетельствование
Гражданин, получивший 1 инвалидную группу, должен проходить переосвидетельствование через каждые 2 года. Лица с 2 и 3 группой должны подтверждать инвалидность 1 раз в год.
Назначая инвалидность, экспертная комиссия дает больному карту реабилитации. В ней указывается рекомендуемый режим работы. Работодатель там ставит подпись, которой подтверждает, что работнику предоставлены допустимые условия труда. Также в карте указывается о необходимости больного посещать лечащего врача и проводить определенные обследования.
При переосвидетельствовании комиссия проверяет карту реабилитации и выполнение ее предписаний. Если в карте не окажется отметок, подтверждающих выполнение предписаний, то комиссия вправе отобрать у больного статус «инвалида».
Трудоспособные:
1. Незначимые (легкой степени) нарушения ритма. 2. Средняя степень тяжести нарушений ритма при исключении противопоказанных факторов труда.
Трудоспособность снижена (ограниченно трудоспособны — инвалидность III группы): 1. Тяжелая степень нарушения ритма. Нарушения сердечного ритма и проводимости, как правило, не имеют самостоятельного значения в постоянной утрате трудоспособности и рассматриваются в сочетании с основным заболеванием, обусловившим их возникновение. При этом необходимо учитывать, что НСР и проводимости тяжелой степени могут способствовать прогрессированию сердечной недостаточности и свидетельствовать о высокой степени риска внезапной смерти.
Наибольшие трудности возникают при необходимости оценки трудоспособности и рационального трудоустройства больных с постоянной электрической стимуляцией сердца (ПЭКС).
Данный метод в настоящее время широко используется для лечения следующих НСР и проводимости: приобретенная полная А—В блокада при наличии приступов МЭС и частотой сердечных сокращении менее 40 ударов в минуту; врожденная постоянная А—В блокада при частоте сердечных сокращений менее 50 ударов в минуту; А—В блокада II степени (Мобитц II); блокада обеих ножек пучка Гиса; синдром слабости синусового узла, синдром тахибраднкардии; наджелудочковая пароксизмальная тахикардия и мерцательная аритмия, резистентные к медикаментозной терапии; WPW-синдром.
Какие присваиваются группы
Дают инвалидность на основании нижеперечисленных признаков, которые характеризуют состояние здоровья больного:
- травмирования и повреждения кровеносной системы, что влечет за собой сложность выполнения элементарного бытового действия;
- врожденные аномалии строения сердца, приводящие к трудности выполнения трудовой деятельности;
- утрата самостоятельного передвижения пациента;
- наличие потребности в реабилитационных мероприятиях, специализированном уходе.
Читать дальше: Как поставить себе оценку в электронном дневнике
Выделяются следующие группы при сердечных заболеваниях. Первая группа дается в том случае, если у больного имеется необходимость в получении постоянного ухода со стороны третьих лиц. Вторая группа присваивается, когда человек частично утратил физические способности, при заболеваниях сердца средней тяжести. Пациенты при создании благоприятных условий могут обслуживать себя. Третья группа дается в том случае, если больные могут себя обслужить, но у них имеются некоторые ограничения к привычной трудовой деятельности.
Показания для направления на МСЭ больных с имплантированными ЭКС:
1. Для продления сроков ВУТ в случаях эффективной имплантации ЭКС и благоприятном клинико-трудовом прогнозе при: — наличии осложнений в послеоперационном периоде (плеврит, перикардит и др.); — нарушениях сердечного ритма средней тяжести (например, желудочковая экстрасистолия более 6—8 в минуту, парасистолия и др.), требующих активной и длительной медикаментозной терапии; — наличии признаков начальной стадии СН; нарушениях психологической адаптации к ЭКС, требующих психотерапевтической коррекции.
2. Для определения группы инвалидности лицам трудоспособного возраста: — наличие абсолютных медицинских противопоказаний к продолжению прежней профессиональной деятельности и необходимости в связи с этим перевода на другую работу с уменьшением объема, квалификации или изменением профессии; — неэффективность ПЭКС, вследствие чего сохраняются приступы НСР и проводимости, что сопровождается значительными нарушениями функции сердечно-сосудистой системы; — наличие осложнении ПЭКС, требующих длительного лечения; — абсолютная зависимость больного от ПЭКС; — ухудшение течения основного заболевания.
3. Переосвидетельствование инвалидов с ПЭКС.
Что собой представляет МСЭ?
Медико-социальная экспертиза (МСЭ) представляет собой освидетельствование на государственном уровне потребностей лица в социальной защите, для чего оценивается степень ограничений деятельности жизненно важных органов, которые привели к стойким нарушениям функций всего организма.
На МСЭ больные направляются лечебно-профилактическими учреждениями, которые подчиняются Министерству здравоохранения. В определении инвалидности принимают участие медико-социальные экспертные комиссии, создаваемые на основе тех же государственных медицинских учреждений. Комиссию возглавляет главный врач, который утверждается на должность руководителем управления здравоохранения городской администрации.
Видео: Правила направления на МСЭ
Противопоказанные условия труда (абсолютные):
1. Работа, связанная с пребыванием в условиях сильных статических зарядов, магнитных полей и выраженных воздействий СВЧ-поля. 2. Работа, связанная с электролитами и в условиях воздействия сильной индукции тепловых и световых излучений от печей и радиаторов. 3. Работа, связанная с обслуживанием действующих мощных электротехнических установок. 4. Работа в условиях выраженной вибрации. 5. Работа, связанная с постоянным или эпизодическим значительным физическим напряжением в течение всего рабочего дня, предписанным темпом, вынужденным положением тела. 6. Работа, связанная с потенциальной опасностью для окружающих вследствие внезапного прекращения, ее больным.
Трудоспособными следует считать больных при эффективном лечении методом постоянной ЭКС: исчезновение ранее имевшихся ПСР и проводимости, значительное или полное регрессирование явлений СН, отсутствие осложнений в послеоперационном периоде. В результате у таких больных через 1,5—2 месяца улучшается качество жизни, устанавливается нормальная психологическая реакция, достигается необходимый уровень физической активности и они могут возобновить свою профессиональную деятельность в профессиях умственного или легкого физического труда. Необходимым условием восстановления трудоспособности является независимость больного от ПЭКС: возникновение собственного ритма сердца после подавления ЭКС.
Как устанавливается группа инвалидности?
При аритмии сердца может устанавливаться 1, 2 и 3 группы нетрудоспособности. Каждой из них соответствует определенная степень тяжести функциональных нарушений работы сердца.
Инвалидность первой группы дается при самых тяжелых проявлениях заболевания, когда пациенты не в состоянии себя обслуживать и требуют сторонней помощи.
Читать дальше: Какие документы нужны для ассенизаторской машины
Вторая группа назначается при условии, что больной проходил рекомендованное лечение, однако не был достигнут положительный результат. Заболевание при лечении проявляет стойкую стабильность. Человек в состоянии себя обслуживать.
Третья группа назначается, если после операции самочувствие больного улучшилось. Нарушения в работе сердца проявляются умеренные, а в перспективе при соблюдении правильного лечения могут совсем исчезнуть. Трудиться пациенту разрешается в условиях, которые не входят в список запрещенных.
При инвалидности по аритмии запрещается:
- деятельность, сопряженная с физнагрузками;
- работа с вибрирующим, облучающим оборудованием или электротехническими механизмами;
- работы, где при наличии болезненного приступа последствия временной приостановки труда могут принести опасность жизни окружающих людей (например, водитель любого вида транспорта);
- деятельность, требующая большого внимания (диспетчер транспортной организации, пилоты, бортмеханики, стюардессы);
- работа, требующая продолжительной ходьбы (продавец, курьер, почтальон, повар);
- работа, где нужно находиться вблизи печей и облучающих радиаторов;
- трудовая деятельность, связанная с ночными сменами и суточным графиком;
- высотная работа.
Если ранее трудовая деятельность проводилась при вышеописанных условиях, то после получения инвалидности человеку будет рекомендовано сменить профессию (при 2 и 3 группах) или совершенно от нее отказаться (при 1 группе).
Внимание!
Трудоспособный инвалид, выбирая работу, должен очень ответственно оценить ее нагрузку, чтобы от регулярного переутомления не усугубилось течение его заболевания.
Критерии инвалидности
III группа: после операции отмечается улучшение общего состояния больных, однако у них имеется: а) положительная ВЭМ-проба; б) умеренные нарушения системы кровообращения; в) наличие стойкой психопатологической реакции на имплантацию ЭКС с изменениями личности; г) необходимость трудоустройства в непротивопоказанных условиях труда, с уменьшением объема производственной деятельности, квалификации или изменением профессии.
II группа: неэффективность оперативного лечения методом ПЭКС: а) сохраняются предшествовавшие НСР и проводимости; б) интерференция ритмов ЭКС и собственного; в) выраженные проявления коронарной и сердечной недостаточности (стенокардия III—IV ФК, СН IIБ—III ст.); г) абсолютная зависимость от ЭКС.
Какие нужно пройти обследования перед МСЭ
Больные, направляемые на медико-социальную экспертизу, должны предварительно пройти ряд исследований, включающие следующие виды диагностики:
- Электрокардиография в спокойном состоянии.
- Эхокардиография или интегральная реография.
- Велоэргометрия с пороговой мощностью около 75 Вт.
- Холтеровский (суточный) мониторинг сердечной деятельности.
- Рентгенография органов грудной клетки.
- Консультативное заключение врачей узкой специальности (психотерапевта).