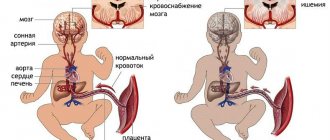
Плацента — образуется в матке после наступления беременности. Она необходима для связывания организма матери и ребенка одним кровообращением. С помощью плаценты плоду доставляется кислород, питательные вещества, необходимые для развития и формирования органов. В обратную сторону выводятся ненужные вещества, образовавшиеся в результате биохимических процессов.
Нарушенный маточно-плацентарный кровоток вызывает состояние, называемое плацентарной недостаточностью. Это приводит к гибели плода, невынашиванию беременности.
За 36 недель проводится троекратное обязательное ультразвуковое исследование. Оно позволяет своевременно выявить нарушение, разработать план ведения беременности и родов, назначить лечение, предотвратить гибель и аномальное развитие ребенка.
Современные требования акушеров-гинекологов направлены на обследование беременных женщин с помощью безопасных методов, чтобы оценить маточно-плацентарный кровоток по объему.
Как функционирует кровообращение между матерью и плодом?
Система кровообращения мать-плод основана на таких анатомических образованиях, как плацента, пупочные артерии, вены.
К плаценте кровь поступает по маточным артериям. Структура их стенок отличается наличием мышечного слоя, способного сокращаться и перекрывать просвет. До наступления беременности такой механизм помогает сократить кровопотерю при менструациях.
На 4–5 неделе закрепления оплодотворенной яйцеклетки (процесс гестации) мышечный слой исчезает. Приток крови к плаценте уже не зависит от сокращения сосудов. А к шестнадцатой неделе артерии преобразуются для постоянного кровенаполнения. Это оказывается опасным при возникновении кровотечения, поскольку остановить его с помощью сокращения просвета сосудов невозможно.
В нормальных условиях плацента закрепляется на внутренней поверхности матки с помощью ворсин, проникающих глубоко в толщу слизистой. Они прорастают в стенки сосудов и непосредственно контактируют с материнской кровью.
Здесь на уровне клеток происходит:
- обмен между материнским организмом и плодовым кровотоком;
- встречаются два разносторонне направленных потока;
- осуществляется переход необходимых веществ (диффузия).
Другую часть общего кровообращения обеспечивают сосуды пуповины (в норме имеется 2 артерии и вена). По артериям поступает основной объем крови к плоду, по вене оттекает в сторону плаценты.
При росте матки артерии расширяются, образуют анастомозы
Нарушение плодово-плацентарного кровотока наиболее тяжело переносится развивающимся ребенком. Создает условия для неудовлетворительного прогноза построения внутренних органов и систем, рождения здорового малыша.
Суть допплерометрии фетоплацентарного кровотока
Во время беременности в женском организме формируется новая структура, внутри которой осуществляются взаимоотношения «будущая мама — плацента — малыш». Система её кровотока также является отдельной. Любые её нарушения способны оказать негативное воздействие на плод.
Для диагностики подобных нарушений применяют допплерометрию фетоплацентарного кровотока. Она позволяет провести оценку движения крови по сосудам внутри этой системы кровотока, благодаря чему врач получает возможность выявить любые нарушение, несущие в себе угрозу здоровью и жизни матери и ребёнка.
Допплерометрия (сокращённо — «ДПМ») является методикой ультразвукового обследования, которая позволяет определить показатели движения крови в исследуемом сосуде. Она основана на эффекте Допплера, который обуславливает сдвиг частот при отражении акустических УЗ-волн от объектов, пребывающих в движении. В данном случае этими объектами являются кровяные клетки, которые движутся по сосудам, формируя ток крови.
При проведении процедуры у беременных женщин оценивают кровоток матки и артерий пуповины.
Какие причины способны разорвать потоки крови между матерью, плацентой и плодом?
Причины нарушения системы кровообращения между материнским организмом и плодом (фетоплацентарная недостаточность) достаточно хорошо изучены. Часть факторов формируется только на фоне беременности. Другая — зависит от общего здоровья женщины.
К патологии беременности относятся:
- Низкое прикрепление плаценты (акушеры говорят — предлежание, «плацентация») — нижние отделы матки отличаются более тонким мышечным слоем. Через него поступает недостаточно крови к плоду. Аналогичная ситуация развивается в случае предлежания в зоне послеоперационного рубца (например, от кесарева сечения).
- Поздний токсикоз — сопровождается поражением мелких сосудов матки, осложнение является наиболее частым нарушением кровотока.
- Анемия — низкий уровень гемоглобина вызывает компенсаторное ускорение сердцебиения, усиливается кровоток через маточные артерии с целью возмещения недостатка кислорода. Изменяется циркуляция и в маточно-плацентарном кругу.
- Несовместимость между кровью матери и плода по резусу — возникает иммунный конфликт с развитием гемолитической болезни ребенка, анемии. Такая же ситуация возможна при переливании разногруппной крови от донора.
- Нагрузка на почки в связи с токсикозом может вызвать повышение артериального давления. Это способствует изменению кровотока.
- Редко выявляется патология артерий пуповины. Если имеется только одна пупочная артерия, то приток крови недостаточен для плода.
- Многоплодная беременность — плацента увеличена в размере и требует усиленного питания. Иногда кровоток переходит от одного плода к другому.
Получается, что первый ребенок является постоянным донором для близнеца, развивается хуже, поскольку передает кровь собрату, а сам «недоедает»
Подобные изменения называются фетотрансфузионным синдромом. Донор имеет меньшую массу тела. А у реципиента образуется повышенная нагрузка на формирующееся сердце. Проблемы возникают у обоих малышей.
Из заболеваний женщины наиболее опасны:
- Острые инфекции в период беременности — возбудители могут проникать через плацентарный барьер и разрушать сосудистую сеть.
- Пороки развития матки — наиболее значимым является «двурогая» матка. Внутри полости имеется перегородка, делящая ее на 2 части. Беременность возможна только в одной из них. Главным нарушением является не фактор сдавления (полость имеет возможность достаточно растягиваться), а отсутствие связи между маточными артериями, недостаточное развитие сети сосудов, гипоксия плаценты.
- Эндометриозы — изменения внутренней оболочки матки, возникают после воспалительных заболеваний (в том числе половых инфекций), частых абортов, диагностических выскабливаний. Одна из причин — курение и алкоголь.
- Опухоль матки — если у женщины имеется даже небольшая миома (доброкачественная опухоль), то беременность стимулирует рост узлов. Они забирают на себя часть кровоснабжения, а кровоток плода «обкрадывается». Недостаточность напрямую зависит от величины опухоли.
- Сахарный диабет — поражает стенки сосудов, часто возникает у женщины с факторами риска при беременности.
Профилактика и лечение плацентарной недостаточности
Учебное пособие. НИИ акушерства и гинекологии им. Д.О. Отта РАМН, Санкт-Петербургский государственный университет
Способы профилактики и лечения плацентарной недостаточности зависят от своевременной диагностики и лечения сопутствующих заболеваний и осложнений беременности, ее вызывающих.
Невынашивание беременности является одним из основных факторов риска развития плацентарной недостаточности. Следует учитывать, что к невынашиванию беременности и формированию патологии плаценты приводит комплекс неблагоприятных факторов. Поэтому лечение ПН будет более эффективным, если его проводить с учетом причин, приводящих к невынашиванию, и в периоды максимального роста и развития плода.
У женщин с недостаточностью функции яичников, предшествующей наступлению беременности, в случае угрозы прерывания в I триместре проводится гормонотерапия.
При пониженном уровне эстрогенов, наличии признаков отслойки хориона и кровянистых выделений в ранние сроки рекомендуется проводить лечение малыми дозами эстрогенов: 0,025-0,050 мг микрофоллина в сутки в сроки 5-7 недель с постепенной отменой препарата.
При низком базальном уровне хорионического гонадотропина в I триместре проводится терапия соответствующими препаратами (прегнил, профази) в дозе 500-1500 ЕД 1-2 раза в неделю до 12 недель беременности.
Для поддержания функции желтого тела назначается прогестерон(1% 1-2 мл ежедневно или 2,5% 1 мл через день) до 12 недель беременности, утрожестан — натуральный прогестерон в капсулах для перорально-го и интравагинального применения — в дозе 200-600 мг или дюфастон(10-40 мг в сутки) до 16-20 недель беременности.
При наличии сопутствующих эндокринных и аутоиммунных нарушений (гиперфункция андрогенной зоны коры надпочечников, аутоиммунный тиреоидит) проводится лечение дексаметазоном и L-тироксином.
Лечебно-профилактические мероприятия должны включать диетотерапию, витаминотерапию, продукты и средства, стимулирующие функцию кишечника (кисломолочные продукты, хлеб из муки грубого помола, ламинолакт), средства, направленные на нормализацию сна.
Для профилактики ПН у беременных группы риска в качестве регуляторов тканевого обмена для нормализации окислительно-восстановительных процессов используют антиоксиданты (α-токоферола ацетат, аскорбиновую кислоту), гепатопротекторы (оротат калия, эссенциале, хо-фитол). Для нормализации процессов возбуждения и торможения в ЦНС у беременных с астенической конституцией и повышенным уровнем тревожности назначают ноотропы (ноотропил, пирацетам); глицин, оказывающий отчетливый антистрессорный эффект. При вегето-сосудистой дистонии по гипотоническому типу хороший эффект оказывают адапто-гены (настойка лимонника, элеутерококка, женьшеня, аралии). Для нормализации сна используют комплексные фитопрепараты, содержащие экстракты валерианы, боярышника, мелиссы, хмеля, перечной и лимонной мяты: ново-пассит, персен, саносан.
Важным компонентом лечения ПН при невынашивании является терапия препаратами, содержащими ионы магния. Н. Г. Кошелева (1997), кроме традиционных препаратов магния, рекомендует назначать маг-не В6, содержащий 470 мг лактата магния и 5 мг пиридоксина, по 2 капсулы 2-3 раза в день курсами в I, И и III триместрах беременности.
В комплексную терапию невынашивания и профилактики плацентарной недостаточности целесообразно включать:
- эндоназальную гальванизацию,
- иглорефлексотерапию,
- иммунотерапию отмытыми аллогенными лимфоцитами,
- системную энзимотерапию (вобэнзим).
Нарушение функции плаценты при угрозе прерывания беременности связано прежде всего с повышением тонуса миометрия. Повышение возбудимости матки сопровождается замедлением оттока крови и венозным застоем в маточно-плацентарном кровотоке. При длительной угрозе прерывания беременности возрастает риск гипоксических повреждений плода.
Основными лекарственными средствами, применяемыми для сохранения беременности, являются b-адреномиметики, сульфат магния и ме-тацин.
B-адреномиметики (гинипрал, бриканил, алупент, сальбутамол) оказывают регулирующее влияние на сократительную активность матки, не вызывая существенных изменений показателей гемодинамики матери и плода. Препараты можно применять длительно без ущерба для общего состояния женщины начиная с 16 недель беременности до исчезновения клинико-лабораторных признаков угрозы прерывания. Оптимальным является применение b-миметиков в сочетании с блокаторами кальциевых каналов, например — верапамилом (финоптином). Для обеспечения то-колитического эффекта b-адреномиметики вводятся в виде инфузий: водный раствор в дозе 10 мкг разводят в 300-500 мл физиологического раствора или 5% раствора глюкозы. Введение препарата начинают со скоростью 10-12 капель в минуту, при необходимости скорость введения можно увеличить до 16-24 капель. Перед окончанием инфузии следует начать пероральный прием соответствующего препарата — по 0,5 мг каждые 6-8 часов. Верапамил (финоптин) вводят в дозе 40 мг за 15-20 минут до начала инфузии перорально. Сочетанное применение b-адреномиметиков с блокаторами кальциевых каналов приводит к улучшению маточно-плацентарного кровотока и состояния плода.
При сочетании ПН и угрозы прерывания беременности рекомендуется применение актовегина в сочетании с b-адреномиметиками с целью предупреждения гипоксических повреждений органов плода. В случае нарушения кровотока в артерии пуповины и/или мозговых сосудах плода рекомендуется применять актовегин в виде внутривенных инфузии: 80-160 мг (2-4 мл) актовегина в 200 мл 5% раствора глюкозы № 5.
Хофитол — очищенный экстракт листьев артишока — оказывает ге-патопротекторное, антиоксидантное, мембраностабилизирующее действие, способствует нормализации баланса витаминов и микроэлементов в организме. Для профилактики фетоплацентарной недостаточности хофитол применяется по 2 таблетки 3 раза в сутки в течение 3-4 недель в сроки до 12 недель, 20-22 недели, 30-32 недели беременности.
Для профилактики плацентарной недостаточности у беременных группы высокого риска, в том числе у женщин, страдающих привычным невынашиванием, или при многоплодной беременности рекомендуется применять актовегин и гинипрал перорально: Актовегин-драже пролонгированного действия (200 мг) — по 1 драке в сутки + гинипрал (0,5 мг) по 1/2-1 таблетки от 2 до 3 раз в день. Сочетанное применение b-адреномиметиков и актовегина оказывает Положительное влияние на тонус миометрия и кровоток в плаценте, что обеспечивает предупреждение гипоксических повреждений плода вследст-вие длительных сокращений матки при угрозе прерывания беременности.
Хофитол применяли в комплексной терапии плацентарной недоста-точности при ЗВРП при холестатическом гепатозе беременных. До начала лечения всем женщинам проводилось УЗИ печени для исключения желч-окаменной болезни. Препарат вводился внутривенно капельно по 5 мл в 00 мл 5% раствора глюкозы или физиологического раствора в течение -10 дней. В дальнейшем использовали пероральное применение по 1-2 таблетки 3 раза в день после еды. Получен благоприятный эффект при лечении холестатического гепатоза беременных и плацентарной недостаточности. Отмечено улучшение биохимических показателей, хорошая переносимость и отсутствие побочных эффектов на организм матери и плода.
При получении данных об инфицировании — обострении пиелонефрита, наличии многоводия, выявлении урогенитальной инфекции
проводится этиотропная антибактериальная терапия и санация влагалища. При выборе препаратов обращают внимание на чувствительность, отсутствие побочных эффектов и негативного влияния на плод. Широко используются эубиотики, действующие методом конкурентного вытеснения патогенной и условно патогенной флоры. Используются антимикотиче-ские и витаминные препараты, энзимы. Своевременное выявление и этиотропная терапия урогенитальной инфекции снижает процент преждевременных родов и гипотрофии плода.
Учитывая важность изменений в сосудисто-тромбоцитарном звене гемостаза у беременных с гестозом,
используется медикаментозная коррекция этих нарушений. С этой целью применяют сульфат магния, клофелин, блокаторы кальциевых каналов, антиагреганты и антикоагулянты из группы низкомолекулярных гепаринов.
Сульфат магния
традиционно относится к основным препаратам для лечения позднего гестоза. В последние годы уточнены способы и дозы введения, а также противопоказания для введения препарата. Показано, что наибольший эффект для лечения гестоза магнезиальная терапия оказывает при повышенном диастолическом артериальном давлении и невысокой (до 1 г/л) протеинурии. Противопоказанием к применению препаратов магния служат заболевания почек с нарушением их функции и тяжелые формы сахарного диабета. Схемы лечения гестоза сульфатом магния хорошо известны.
Интересно, что сульфат магния оказывает эндотелиопротекторное действие и уменьшает внутрисосудистую агрегацию тромбоцитов, что имеет значение для лечения ПН. Более быстрый и стойкий антиагрегаци-онный эффект при лечении позднего гестоза получен при сочетанном применении сульфата магния и клофелина.
Клофелин в дозах 0,05-0,5 мг/кг оказывает угнетающее действие на сократительную активность матки, снижая на 70-80% частоту и амплитуду сокращений миометрия. Применение клофелина не изменяет характер сердечной деятельности плода. Клофелин значительно снижает внутрисосудистую агрегацию тромбоцитов, уменьшает выраженность сосудистых расстройств, оказывает стимулирующее влияние на маточно-плацентарный кровоток. Клофелин является оптимальным препаратом для лечения угрозы прерывания у женщин, страдающих гипертонической болезнью, а также для лечения гипертензивных нарушений у беременных. При высокой степени угрозы или исходно высоком АД препарат назначают внутривенно капельно в дозе 1 мл 0,01% раствора в 200 мл физиологического раствора. После достижения токолитического и гипотензивного эффекта продолжают прием клофелина перорально в дозе 0,075-0,0375 мг (1-1/2 таблетки 2-3 раза в день). При умеренной степени угрозы и для поддержания АД на «рабочем уровне» клофелин назначают перорально в дозе 0,075 мг 2-3 раза в день длительно, в ряде случаев — на протяжении всей беременности.
Для профилактики плацентарной недостаточности у беременных, страдающих гипертонической болезнью,
а также для лечения плацентарной недостаточности и угрозы прерывания беременности в случаях, когда гипертензивные нарушения у матери сопровождаются нарушениями кровообращения в плаценте и отставанием внутриматочного развития плода, более эффективно применение клофелина в сочетании с актовеги-ном и антиагрегантами (курантил, аспирин).
С целью профилактики плацентарной недостаточности у беременных, страдающих гипертонической болезнью, лечение клофелином и ак-товегином проводят длительно, назначая препараты перорально в дозах: клофелин — 0,075-0,15 мг 2-3 раза в день, актовегин-драже — 200 мг — 1-2 раза в сутки.
Для лечения плацентарной недостаточности и гипотрофии плода у женщин с гипертензивными нарушениями прием клофелина лучше сочетать с внутривенным введением актовегина в дозе 160-200 мг (4-5 мл) на 5% растворе глюкозы. Способ введения и дозы клофелина при этом определяются с учетом выраженности артериальной гипертензии (внутривенное капельное введение 1 мл 0,01% раствора или пероральный прием препарата 2-3 раза в день).
Нами получены хорошие результаты по применению верапамила у беременных женщин группы высокого риска по развитию позднего гесто-за, а также у беременных с гипертонией и при развившемся гестозе. Применяли финоптин и верапамил пролонгированного действия — изоптин-ретард-240. С целью профилактики развития гипертензивных осложнений у беременных высокого риска рекомендуется назначать изоптин-ретард-240 перорально в суточной дозе 120 мг начиная с 20-24 недель и применять длительно, в среднем до 34-36 недель. Профилактический прием верапамила дает возможность предупредить развитие тяжелых форм позднего гестоза и ПН.
Беременным, исходно имеющим гипертензивные осложнения (веге-то-сосудистая дистония по гипертоническому типу, ГБ 1-II ст., вазоре-нальная гипертония), показано назначение верапамила в сочетании с клофелином.
В комплексной терапии плацентарной недостаточности при ЗВРП, при лечении гестоза применяется хофитол, обладающий мочегонным и гипоазотемическим действием. Препарат улучшает функцию почек, увеличивает экскрецию креатинина и мочевины, а также обладает антиокси-дантным и гепатопротекторным действием. Благодаря мембраностабили-зирующему действию, влиянию на перекисное окисление липидов и повышению антиоксидантной активности крови хофитол улучшает состояние фетоплацентарной системы и используется как для лечения, так и профилактики развития плацентарной недостаточности при позднем гес-тозе. В зависимости от стадии процесса терапию хофитолом можно начинать с внутривенного капельного введения в течение 5-10 дней с последующим переходом на пероральный прием. При лечении гестоза хофитол вводится внутривенно капельно по 5-10 мл в 200 мл 5% раствора глюкозы или физиологического раствора в течение 10-12 дней и далее по 2 таблетки 3 раза в сутки в течение 3-4 недель.
При нарушении показателей кровотока в маточно-плацентарных сосудах и наличии ЗВРП у беременных с гестозом гипотензивную терапию целесообразно дополнить внутривенными инфузиями актовегина или эс-сенциале.
В последние годы широкое применение в акушерской практике для профилактики и лечения плацентарной недостаточности получили анти-агреганты (дипиридамол, ацетилсалициловая кислота).
К антиагрегантам, применяемым в акушерстве, предъявляются следующие требования:
- отсутствие тератогенного и эмбриотоксического действия,
- нормализация соотношения простаноидов (увеличивают синтез PG I2),
- улучшение микроциркуляции и плацентарного кровотока,
- отсутствие риска кровотечения и ослабления гипотензивного эффекта препаратов, применяемых для лечения гестоза.
Нарушения в системе гемостаза, при которых показано применение антиагрегантов, возникают при акушерской патологии (гестоз, плацентарная недостаточность), развившейся в основном на фоне следующих экстрагенитальных заболеваний и патологических состояний:
- заболевания сердечно-сосудистой системы (пороки сердца, гипертоническая и варикозная болезни),
- хронические заболевания почек и печени,
- тромбофлебиты и тромбозы венозных сосудов,
- эндокринно-обменные нарушения (сахарный диабет и др.),
- антифосфолипидный синдром,
- ДВС-синдром.
Наиболее безопасным антиагрегантом и ангиопротектором для применения на любых сроках беременности является дипиридамол (курантил®).
Он хорошо комбинируется с другими препаратами, в том числе с гипотензивными средствами, ацетилсалициловой кислотой, гепарином. Способствуя выработке эндогенного интерферона, курантил тем самым повышает антивирусную защиту организма. Улучшение микроциркуляции в плаценте под влиянием курантила происходит за счет увеличения интенсивности коллатерального кровотока, повышения синтеза PGI2, снижения активации и адгезии тромбоцитов.
Курантил как средство профилактики и лечения плацентарной недостаточности у беременных с гестозом используется в дозах 75-225 мг/сутки. Максимальная суточная доза препарата составляет 450 мг. При применении курантила нет опасности передозировки препарата и развития кровотечений, поэтому при беременности его можно применять вплоть до родоразрешения, а при необходимости — начиная с первых дней после родов.
При наличии варикозной болезни у беременных с АФС целесообразно назначение лиотон-1000 геля
местно в течение 7-10 дней.
У беременных, страдающих тяжелыми формами инсулинзависимого сахарного диабета, а также у женщин, у которых причиной неблагоприятных исходов беременностей служит доказанный антифосфолипидный синдром, эффективными средствами для профилактики и лечения плацентарной недостаточности являются низкомолекулярные гепарины и ге-париноиды (фраксипарин, сулодексид). Сроки проведения и длительность терапии этими препаратами в каждом случае следует подбирать индивидуально. В последнее время доказана терапевтическая ценность препарата милдронат для лечения ПН с нарушениями кровообращения.
На рис. 3 представлены варианты лечения плацентарной недостаточности, которые могут быть использованы в различных комбинациях.
Для лечения АФС
при беременности в качестве основных средств используются антиагреганты, низкомолекулярные гепарины, внутривенное введение иммуноглобулинов; дополнительных — рыбий жир и во-бэнзим.
Лечение женщин, страдающих АФС, рекомендуется начинать до наступления беременности. В период подготовки к беременности проводится обследование на предмет выявления сопутствующей аутоиммунной патологии, санация хронических очагов инфекции, при высоком титре аФЛ — курс плазмафереза. Следует учитывать, что после плазмафереза отмечается временное снижение титра аФЛ, который возвращается к исходному уровню через несколько недель.
Профилактику ПН у женщин с АФС рекомендуется начинать с I триместра беременности. С момента регистрации по УЗИ сердечной деятельности плода назначается аспирин («Bayer») по 100 мг в сутки длительно. Терапию антиагрегантами (аспирин, курантил) продолжают в среднем до 34 нед. беременности. В сроки формирования плаценты (12-16 и 20-24 недели) или при появлении симптомов АФС назначается фрак-сипарин в дозе 0,3-0,6 мл в сутки курсами по 10-12 дней. Для лечения сопутствующей аутоиммунной патологии назначаются глюкокортикои-ды, однако их применение не уменьшает риска развития тромбозов у больных АФС.
Чем угрожает плоду недостаточное плацентарное кровоснабжение?
Все нарушения как маточно-плацентарного, так и плодово-плацентарного характера приводят к кислородной недостаточности плода (гипоксии). Осложнения вызваны именно этим механизмом:
- нарушается формирование внутренних органов плода, недостает масса, это называется «задержкой внутриутробного развития»;
- сердце реагирует учащенными сокращениями (тахикардией) или аритмиями, брадикардией;
- нарушается состав электролитов и кислотно-щелочное равновесие;
- срывается функционирование эндокринной системы, у плода возникает гормональный дисбаланс;
- не образуются жировые депо.
Самые тяжелые осложнения — гибель плода, угроза прерывания беременности.
Миоматозные узлы отбирают часть сосудистой сети у плода для его роста
Виды нарушения кровотока в плаценте
Различают фетоплацентарную (между плодом и плацентой) недостаточность и маточно-плацентарную.
Фетоплацентарная гипоксия может протекать как:
- Острая недостаточность — возникает в любом периоде беременности и в ходе родовых схваток. Вызывает преждевременную отслойку плаценты, тромбозы сосудов, инфаркт в зоне плаценты, кровоизлияния. Способна вызвать смерть ребенка.
- Хроническая — встречается чаще, развивается со второго триместра, но проявляется только в третьем. Изменения плаценты носят характер преждевременного старения, на поверхности ворсин откладывается фибрин. Проницаемость резко сокращается, что провоцирует гипоксию плода.
На фоне развития хронической плацентарной недостаточности можно выделить стадии:
- компенсации — течение благоприятное, поскольку срабатывают защитные механизмы материнского организма и компенсируют малышу недостающее питание, лечение эффективно, ребенок рождается в срок, здоровым;
- субкомпенсации — материнский организм не в состоянии полностью компенсировать «убыточное» кровоснабжение плода, необходимо полноценное лечение, ребенок может родиться с осложнениями, отстает в развитии;
- декомпенсации — патология развивается бурно, компенсационных механизмов недостаточно, у плода нарушается деятельность сердца, возможна внутриутробная гибель;
- критическая стадия — отличается выраженными структурными изменениями в плаценте, что нарушает ее функции, терапия не может изменить состояние плода, гибель неизбежна.
По каким параметрам проводится обследование маточно-плацентарного кровотока?
Для того, чтобы определиться с дальнейшими действиями, врач сравнивает полученные результаты с результатами нормы, руководствуясь целым рядом параметров:
- индекс резистентности;
- пульсационный индекс;
- систоло-диастолическое отношение.
Каждый из параметров рассчитывается по определённой формуле. Расчёты осуществляют не менее чем на три сердечных цикла, после чего определяют усреднённый показатель, получая наиболее объективное значение.
Исследование артерий матки проводят с 2-х сторон и в норме, разница в показателях можно быть минимальной. По мере роста плода ток крови увеличивается, поэтому и маточные артерии расширяются. Их диаметр становится в десять раз больше. Если он остаётся на прежнем уровне, плод будет страдать от недостатка кислорода и питательных веществ.
Подобные нарушения могут быть нестабильными, что обязательно найдёт своё отражение в результатах исследований, проведённых в разные дни. В случае, если наблюдаются изменения параметров с обеих сторон, это — признак нарушений МПК, с одной — это показатель нарушения работы почек и печени.
Степени нарушенного кровотока
В совместном нарушении фетоплацентарного и маточно-плацентарного кровотока выделяют 3 степени.
I — изменения компенсированы, не угрожают плоду, захватывают только маточно-плацентарный кровоток, ребенок развивается нормально. В зависимости от уровня изменений выделяют:
- степень Ia — нарушение маточно-плацентарного кровотока ограничивается одной из артерий матки, все показатели гемодинамики стабильны, в пределах нормы;
- степень Iб — кровоток нарушен на уровне сообщения между плодом и плацентой из-за сосудов пуповины, через маточные артерии поступает достаточно крови.
Если небольшие изменения первой стадии не были обнаружены и женщина не получила лечения, то спустя 3–4 недели возникают нарушения второй степени.
II — изменяется кровоток в маточных и пуповинных артериях.
III — показатели имеют критическое значение, возможен обратный кровоток в артериях.
Особенности проведения ДПМ маточно-плацентарного кровотока
Схема проведения УЗ-исследования и допплерометрии для пациентки не имеет различий. Процедура проводится трансабдоминально, а беременная при этом пребывает в положении лёжа на спине или на боку. Диагност наносит на исследуемую область медицинский гель, благодаря которому достигается лучшая визуализация. Он исключает наличие воздуха между датчиком УЗ-сканера и поверхностью кожи и обеспечивает их плотный контакт.
Иногда исследование проводят трансвагинально. Его назначают в случае, если нужно получить детальное изображение. В процессе используются датчики, мощности которых хватает на то, чтобы обеспечить визуализацию сосудов, расположенных на расстоянии не более 10-ти см. Датчик вводят непосредственно во влагалище и таким образом проводят сканирование.
Как проводится диагностика?
Наиболее точно помогает поставить правильный диагноз и выявить уровень нарушенного кровотока способ допплерографии. Метод обладает высокой чувствительностью, очень информативен. Показывает даже небольшие изменения в первой стадии до клинических проявлений. Важное преимущество — безопасность для плода и будущей матери.
С помощью допплерографии удается исследовать кровоток по артериям и венам, получить цветное графическое изображение, измерить показатели гемодинамики плода.
Это играет значительную роль в прогнозировании течения беременности, создает условия для принятия решения по лечебным мероприятиям.
К косвенным методам диагностики относят:
- компьютерную томографию,
- УЗИ.
Методы позволяют выявить недостаток массы плода, неблагополучие плаценты. Эти признаки могут быть свидетельством развития гипоксии.
Диагностические методы
Наиболее достоверные и полные сведения о данной патологии может предоставить допплерография. Эта диагностическая манипуляция основана на применении ультразвуковых волн и совершенно безопасна для будущей мамы и малыша. С помощью процедуры диагностируются такие признаки нарушения кровообращения, как снижение диастолической скорости, повышение индекса резистентности, дикротическая выемка на кривой кровотока. В таблице представлена информация о том, каким образом диагностируется данная патология.
| Метод диагностики | Вид исследования | Цель проведения |
| Сбор анамнеза | Анализ жалоб пациентки, соотнесение окружности живота с нормативными показателями, соответствующими сроку гестации | Постановка предварительного диагноза, разработка плана дальнейших действий |
| Физикальное обследование | Аускультация | Определение сердечного ритма плода |
| Лабораторные исследования | Анализ крови | Определение количества эстрогенов, прогестерона, хорионического гонадотропина |
| Инструментальные исследования | УЗИ органов малого таза и брюшной полости | Выяснение размеров плода, состояния плаценты |
| Кардиотокография | Исследование работы сердца ребенка | |
| Допплерография | Оценка степени интенсивности кровотока, определение состояния внутриплацентарного кровообращения, скорости тока и направления крови в сосудах матки и пуповины |
Что чувствует мама и определяет при осмотре врач?
Гипоксия стимулирует двигательную активность плода.
На приеме у акушера-гинеколога врач прослушивает сердцебиения плода, обращает внимание на высокую частоту, аритмию или брадикардию. Это вызывает необходимость направления на допплерографическое обследование.
Беременная женщина обращает внимание на учащение шевелений, толчки
Нарушение кровотока во время вынашивания ребенка: причины патологии
Выявить деформацию в маточной трубе, артерии или плаценте беременной женщины помогает процедура УЗИ с допплерометрией. Она позволяет обнаружить проблемы, связанные с сосудами, вычислить норму поступающих к ребенку полезных веществ и кислорода.
- беременность в очень раннем или слишком позднем возрасте;
- с момента последних родов до существующей беременности прошло мало времени;
- токсикоз на поздних этапах вынашивания ребенка;
- сахарный диабет;
- патологии почек;
- образования в матке различной природы;
- диагностируется внутриутробное инфекционное заболевание;
- в прошлом были аборты или выкидыши;
- наблюдается развитие более чем одного плода;
- недостаток железа в организме беременной;
- нетипичное расположение плаценты;
- несовместимость по резус-фактору;
- нарушение свертываемости крови.
Причины и последствия плацентарной недостаточности взаимосвязаны.
Лечение нарушений
Установление степени нарушенного маточно-плацентарного кровотока необходимо для выбора тактики ведения беременности.
- Считается, что сохранить беременность возможно при первой степени (а и б), еще поможет лечение.
- Вторая степень рассматривается как пограничная, требующая постоянного контроля, эффективность лечения маловероятна.
- При третьей степени требуется срочное родоразрешение оперативными методами.
Возможности терапии направлены на все звенья патологии:
- для улучшения микроциркуляции используют Пентоксифиллин, Актовегин;
- в качестве поддержки низкой скорости кровотока и давления в сосудах применяются Стабизол, Венофундин, Инфукол (синтезированы на основе раствора крахмалов, способны задерживать жидкость в сосудах);
- сосудорасширяющие лекарственные средства типа Эуфиллина, Но-шпы устраняют спазм средних и мелких артерий;
- с помощью снижения тонуса матки удается повлиять на спазм сосудов, снизить степень гипоксии, применяют сернокислую магнезию, Магне В6, Гинипрал;
- антиоксиданты устраняют последствия гипоксии, уничтожают продукты распада, назначают Токоферол, комбинации витамина Е и аскорбиновой кислоты, Хофитол;
- Эссенциале оказывает защитное действие путем повышения в крови уровня полезных фосфолипидов, улучшения работы печени;
- Курантил назначается при протекании беременности на фоне миомы матки, установлено положительное действие на микроциркуляцию и предупреждение тромбообразования.
В практике акушеров продолжают применять Кокарбоксилазу, от которой отказались кардиологи. Но гинекологи считают препарат эффективным для восстановления тканевого дыхания.
Для лечения новорожденных и ухода за ними по показаниям используются кювезы
Профилактические меры
Пациенткам, которые входят в группу риска развития данного заболевания, необходимо тщательно готовиться к беременности. Спонтанное зачатие в этом случае может обернуться трагедией для супружеской пары.
Тем женщинам, которые уже беременны, для предотвращения ухудшения маточно-плацентарного кровотока необходимо следовать ряду правил:
- Избегать стрессов.
- Правильно питаться. Пища должна содержать необходимое количество белков и витаминов.
- Полностью отказаться от табакокурения, в т.ч. пассивного, и употребления спиртных напитков.
- Ежедневно совершать пешие прогулки на свежем воздухе.
- Регулярно проветривать жилое помещение.
- Избегать чрезмерных физических нагрузок. Предпочтение следует отдавать йоге, плаванию, гимнастике для беременных.
- Следить за массой тела. Регулярно взвешиваться и измерять диаметр живота.
- Спать на левом боку. Если в течение длительного времени живот находится слева, снижается нагрузка на нижнюю полую вену, расположенную справа от матки. Однако иногда при застойных почечных явлениях сон на правом боку разрешает эту проблему.
- Проходить все плановые обследования.