Описание препаратов на Занятии № 15
Описание препаратов по Патологической Анатомии на Занятии № 15
(Это ориентировочное описание, не кафедральное, некоторых препаратов может не хватать, так как описание прошлых лет)
- ЗАНЯТИЕ №15
ишемическая болезнь сердца
ЭЛЕКТРОНОГРАММА Острая ишемическая дистрофия миокарда (демонстрация).
Митохондрии набухшие, кристы их разрушены. Гранулы гликогена не определяются.
МИКРОПРЕПАРАТ №110 Атеросклероз и тромбоз венечной артерии сердца.
Просвет венечной артерии сужен за счет атеросклеротической бляшки, в центре которой видны жиробелковые массы, кристаллы холестерина и отложения извести (стадия атерокальциноза). Покрышка бляшки представлена гиалинизированной соединительной тканью. Просвет обтурирован тромботическими массами, состоящими из фибрина, лейкоцитов, эритроцитов.
МИКРОПРЕПАРАТ №111 Инфаркт миокарда (некротическая стадия). Демонстрация, см. ранее
МИКРОПРЕПАРАТ №111А Инфаркт миокарда. Стадия организации.
Зона некроза, окруженная демаркационным валом (грануляционная ткань с большим количеством сосудов). Участок некроза с лизисом ядер и глыбчатым распадом цитоплазмы кардиомиоцитов, окруженный зоной демаркационного воспаления, в которой определяются полнокровные сосуды, кровоизлияния, скопления лейкоцитов.
МИКРОПРЕПАРАТ №215 Исчезновение гликогена из зоны ишемии кардиомиоцитов.
Отсутствие гликогена в очаге некроза выражается бледной окраской окрашенного препарата. Ядра кардиомиоцитов лизированы. Толстые красные волокна – остатки некротизированной ткани. Вокруг них синеватая ткань с множеством ядер – грануляционная ткань в виде сеточки (ПЯЛ, фибробласты, сосуды, соединительные волокна, фрагменты КМ).
МИКРОПРЕПАРАТ №45 Крупноочаговый кардиосклероз.
Окраска гем-эоз (демонстрация). Окраска пикрофуксином по Ван-Гизону: участок кардиосклероза неправильный формы – красного цвета. Очаг склероза неправильной формы, выраженная гипертрофия кардиомиоцитов по периферии. При окраске на соединительную ткань (по Ван-Гизону) рубец окрашивается в красный цвет, кардиомиоциты – в желтый.
МАКРОПРЕПАРАТ Трансмуральный инфаркт миокарда с разрывом сердца.
В передней стенке левого желудочка виден очаг некроза, неправильной формы, беловато-желтоватого цвета, дряблой консистенции, с геморрагическим венчиком. Со стороны эндокарда – тромботические массы, прикрепленные к эндокарду, со стороны перикарда – фиброзные наложения. В области некроза имеется щелевидное отверстие стенки которого пропитаны кровью. В полости перикарда – кровь и тромботические массы.
МАКРОПРЕПАРАТ
Субэндокардиальный инфаркт миокарда с пристеночным тромбом.
В левом желудочке виден очаг некроза, с темно-красным венчиком. В области проекции некроза на эндокарде видны плотные, сухие, крошащиеся массы серо-красного цвета (тромботические массы).
МАКРОПРЕПАРАТ Крупноочаговый кардиосклероз.
— сердце увеличено в размере и массе
— в области левого желудочка определяется неправильной формы очаг, представленный плотной белесоватой соединительной тканью.
МАКРОПРЕПАРАТ
Хроническая аневризма сердца
— сердце увеличено в размерах
— стенка левого желудочка в области верхушки истончена, белесовата, представлена рубцовой соединительной тканью, выбухает.
— миокард вокруг выбухания гипертрофирован
— полость аневризмы заполнена крошащимися, плотными, сухими массами серо-красного цвета (тромботические массы), связанные со стенкой аневризмы
I — 1 — 05 Расстройства кровообращения-2
2
ЗАНЯТИЕ I — 05
Расстройства кровообращения: стаз, тромбоз, эмболия, ишемия, инфаркт.
Стаз
– резкое замедление или остановка кровотока в сосудах микроциркуляторного русла (капилляры, венулы). В механизме развития стаза имеет значение агрегация эритроцитов (сладж-феномен).
Микропрепарат
№ 82
—
«Стаз в капиллярах мозга при малярии»,(Г-Э) — демонстрация.
Капилляры и венулы резко расширены, переполнены склеившимися эритроцитами, в которых видно большое количество черно-бурого пигмента – гемомеланина, что придает мозгу аспидно-серую окраску. Вещество мозга отечно. Длительный стаз в головном мозге может привести к тяжелой гипоксии и развитию очаговых некрозов вещества мозга. Клинически он проявляется мозговой комой.
Тромбоз
— прижизненное свертывание крови в просвете сосудов или полостях сердца. Образующийся при этом сверток крови называется тромбом.
В механизме тромбообразования участвуют как местные (изменения сосудистой стенки, замедление и нарушение тока крови), так и общие (нарушение взаимоотношений свертывающей и противосвертывающей систем в регуляции жидкого состояния крови, изменение качества крови) факторы.
Тромбообразование
складывается из
4стадий
:
1. агглютинации тромбоцитов; 2. коагуляции фибриногена и образования фибрина; 3. агглютинации эритроцитов 4. преципитации белков плазмы.
В зависимости от строения и внешнего вида различают белые, красные, смешанные (слоистые) и гиалиновые тромбы. По отношению к просвету сосуда тромб может быть пристеночным или закупоривающим (обтурирующий тромб). При росте тромба говорят о прогрессирующем тромбозе.
Электронограмма
«Вторая стадия образования тромба» — демонстрация.
В участке разрушенного эндотелия видны скопления дегранулированных тромбоцитов и фибрина.
В смешанном (слоистом) тромбе различают головку, тело и хвост.
Макропрепарат
«Пристеночный тромб в аорте» — описание.
Интима аорты неровная, шероховатая, с изъязвлениями. Пристеночно располагается серо-красное, суховатое образование с гофрированной тусклой поверхностью, фиксированное к интиме в области головки. Тело и хвост тромба свободно лежат в просвете сосуда.
Макропрепарат
«Тромбы в глубоких венах нижних конечностей»(поперечный срез) — описание
. Темно-красные суховатые массы обтурируют просвет вен, они интимно связаны с внутренней оболочкой сосудов. В венах образуются обычно красные тромбы. Это наиболее частая локализация тромбов, особенно у больных с сердечно-сосудистой недостаточностью, когда развивается венозное полнокровие.
Микропрепарат
№ 5«Смешанный тромб в сосуде», (Г-Э) — рисовать
. Просвет вены обтурирован смешанным тромбом. Он состоит из нитей фибрина, между которыми видны эритроциты, тромбоциты, лейкоциты.
Исходы тромбов
могут быть благоприятные и неблагоприятные.
Благоприятные
— асептический аутолиз (в мелких сосудах), организация, канализация и васкуляризация тромба;
неблагоприятные—
септический аутолиз (гнойное расплавление тромба), тромбоэмболия.
Микропрепарат
№ 32«Организующийся тромб», (Г-Э) — демонстрация
. Большая часть тромботических масс в просвете артерии замещена соединительной тканью, врастающей со стороны интимы. В ней видны щели, выстланные эндотелием (канализация тромба).
Эмболия
— циркуляция в крови (или лимфе) не встречающихся в нормальных условиях частиц и закупорка ими сосудов. Эмболы могут двигаться по току крови (ортоградная эмболия), против тока крови (ретроградная эмболия), через дефекты в перегородках сердца из большого круга кровообращения в малый (парадоксальная эмболия). В зависимости от вида эмбола различают: тромбоэмболию, жировую, воздушную, газовую, тканевую (клеточную), микробную, эмболию инородными телами.
Тромбоэмболия
—
самый частый вид эмболии. Наибольшее клиническое значение имеет тромбоэмболия легочной артерии.
Макропрепарат
«Тромбоэмболия легочной артерии» — описание.
В общем стволе легочной артерии видны свободно лежащие серо-красные червеобразные массы с гофрированной поверхностью.
При тромбоэмболии общего ствола и крупных ветвей легочной артерии наступает внезапная смерть в связи с пульмоно-коронарным рефлексом. Наиболее частым источником тромбоэмболии легочной артерии являются тромбы вен нижних конечностей, клетчатки малого таза, геморроидального сплетения.
Микропрепарат
№ 92«Жировая эмболия легкого»
,
(СуданIII) — описание
. Капилляры межальвеолярных перегородок легкого заполнены каплями жира, окрашенного в желто-красный цвет.
Жировая эмболия легкого развивается при травматическом размозжении жира подкожной клетчатки, при переломе или огнестрельном ранении длинных трубчатых костей (повреждение костного мозга), после родов (размозжение клетчатки таза).
Примером бактериальной эмболии может служить эмболический гнойный нефрит.
Макропрепарат
«Эмболический гнойный нефрит» — демонстрация.
Почка увеличена в размерах; в корковом и мозговом веществе видны множественные мелкие желтоватые очаги (очаги гнойного воспаления), некоторые из них окружены красным венчиком (зона кровоизлияний).
Клеточная эмболия лежит в основе метастазирования опухолей.
Макропрепарат
«Метастазы рака желудка в печень» — описание.
Ткань печени почти целиком вытеснена опухолевыми узлами округлой формы желтоватого цвета с западением в центре отдельных узлов.
ДВС-синдром
– распространенное свертывание крови в сосудах МЦР. Проявляется гиперкоагуляцией и одновременным развитием геморрагического синдрома (коагулопатия потребления). Основная причина – аутоинфузия тканевых тромбопластинов при экстремальных состояниях организма: эмболии, тяжелая острая гипоксия, ожоги, инфекционно-септические состояния, интоксикация, паранеопластический синдром, переливания несовместимой крови, плазмы, шок.
Шок –
циркуляторный коллапс, сопровождающийся гипоперфузией тканей и снижением их оксигенации.
Типы шока –
гиповолемический, кардиогенный, септический, сосудистый.
Стадии шока
:
1.
Непрогрессирующая (ранняя) стадия;
2.
– прогрессирующая стадия;
3.
– необратимая стадия.
Морфологические изменеия во внутренних органах при шоке:
почки – некротический нефроз, легкие – отек, ателектазы, респираторный дистресс-синдром взрослых, печень – центролобулярные некрозы, головной мозг, ЖКТ – кровоизлияния.
Малокровием
называют уменьшенное кровенаполнение или обескровливание ткани, органа, части тела в результате недостаточного притока крови. Оно может быть общим и местным.
Общее(анемия)
малокровие развивается при анемии, морфологически проявляется дистрофическими и некротическими изменениями.
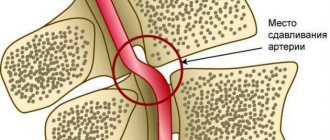
Местное(ишемия)
— развивается вследствие спазма, сдавливания артерии или обтурации ее просвета, морфологические изменения – атрофия паренхимы и склероз.
Примером выраженного малокровия
может быть препарат почки (почек) при анемии.
Макропрепарат
«Малокровие почки при анемии» — демонстрация.
Ткань почки бледная, почти белая, несколько уменьшена в объеме, дряблой консистенции.
Инфаркт –
некроз тканей, обусловленный прекращением или значительным снижением артериального кровотока в органе или части тела.
Виды инфарктов (по цвету): белый
– миокард, головной мозг, почки, селезенка;
красный
– легкие, тонкая кишка, яичники. По форме инфаркты могут быть – клиновидными (треугольный), или имеют неправильную форму – в зависимости от особенностей ангиоархетиктоники органа.
Макропрепарат
«Инфаркт селезенки» — демонстрация.
Под капсулой селезенки виден участок клиновидной формы, белого цвета, плотной консистенции, четко отграниченный от окружающих тканей; на капсуле – наложения фибрина.
Макропрепарат
«Инфаркт миокарда» — описание.
В миокарде (в передней стенке левого желудочка – наиболее частая локализация инфаркта миокарда) виден желто-белый очаг некроза неправильной формы, окруженный геморрагическим венчиком.
Микропрепарат № 111
«Инфаркт миокарда», (Г-Э) – рисунок.
Участок некроза с лизисом ядер и глыбчатым распадом миоплазмы, отграниченный демаркационной зоной с полнокровными сосудами, участками кровоизлияний, скоплением клеток воспалительного инфильтрата (преимущественно полиморфноядерные лейкоциты).
Макропрепарат
«Геморрагический инфаркт легкого» — описание.
В легком выявляется безвоздушный участок треугольной формы, темно-красного цвета, плотной консистенции, основанием обращенный к плевре. На плевре в месте инфаркта – наложения фибрина.
Микропрепарат
№ 3 «Геморрагический инфаркт легкого» (Г-Э) — описание.
В зоне некроза определяются разрыв межальвеолярных перегородок, отсутствие ядер в септальных клетках и альвеолярном эпителии; область некроза пропитана кровью; в зоне демаркационного воспаления – скопление лейкоцитов; по периферии – легочная ткань повышенной воздушности – эмфизема.
Виды реабилитации
Улучшению здоровья способствуют:
- медикаментозная терапия нарушений кровообращения;
- лечебная физкультура и физиотерапия;
- работа с психологом, получение знаний в школе здоровья;
- лечение в специализированном санатории.
Лечащий врач разрабатывает программу индивидуально с учетом:
- характера инфаркта и тяжести состояния;
- возраста;
- степени выраженности сердечной недостаточности;
- наличия осложнений и сопутствующих заболеваний;
- физической подготовки.
Медикаментозная реабилитация
Лекарства назначаются в острый период. После улучшения показателей также нужно принимать прописанные врачом препараты.
При составлении медикаментозной терапии учитываются:
- наличие сопутствующих заболеваний;
- причины тромбообразования;
- особенности организма.
Состояние держится под контролем, при необходимости лечебная программа корректируется.
Благодаря регулярному приему лекарств:
- стабилизируются показатели артериального давления;
- удается предотвратить развитие аритмии, стенокардии;
- нормализуются липидный обмен и свертываемость крови;
- улучшается состояние при хронической сердечной недостаточности.
Физическая реабилитация
Физическая реабилитация после инфаркта начинается еще на этапе пребывания в стационаре. Со второго дня показаны простейшие упражнения – можно сгибать и разгибать пальцы ног и рук, опускать согнутые ноги влево и вправо. Между подходами положен отдых – на него отводится 10-30 секунд.
После перевода в кардиологическое отделение двигательная активность увеличивается. Большая часть движений выполняется в положении сидя. Добавляются повороты головы, подъем рук вперед и вверх, другие несложные упражнения. Пациент встает, начинает ходить по палате. Затем он выходит на прогулки в коридор. Позже ему разрешают спускаться и подниматься по ступенькам.
После выписки показано постепенное увеличение активности:
- Выполняется комплекс ЛФК с учетом физических возможностей человека. Он подбирается индивидуально, нагрузки должны быть дозированными и умеренными.
- Пользу приносят несложные работы по дому и в саду (под запретом поднятие тяжестей и другая тяжелая работа).
Показаны:
- прогулки на свежем воздухе;
- спуск/подъем по лестнице;
- занятия на кардиотренажерах;
- скандинавская ходьба;
- бег трусцой и другие аэробные нагрузки.
Во время занятий контролируются показатели. Первоначальные нагрузки не должны быть длительными – достаточно четверти часа. Постепенно продолжительность занятий увеличивают на пять минут в день и останавливаются на часе.
Отказ от физических нагрузок, затягивание постельного режима увеличивают риск тромбоэмболических осложнений и застойной пневмонии. В результате гиподинамии нарушается работа ЖКТ, слабеют мышцы, ухудшается качество жизни.
Психологическая реабилитация
После инфаркта психологическое состояние серьезно ухудшается. Больной ощущает свою беспомощность, чувствует страх перед очередным приступом и смертью. Повышенная нервозность и раздражительность – обычные симптомы после болезни. Если игнорировать их, то возникает риск развития невроза, депрессии. Улучшить психологический настрой, сформировать позитивное мышление поможет психолог. Важную роль играет окружение – психологическую поддержку должны обеспечить близкие.
Особенности острого инфаркта миокарда и его симптомы
Острый инфаркт миокарда – омертвение участка сердечной мышцы, вызванное расстройством кровообращения. Инфаркт является одной из главных причин инвалидности и смертности среди взрослого населения.
Причины и механизмы сосудистой несостоятельности сердца
Инфаркт можно считать острой формой ишемической болезни сердца либо ее осложнением.
Особенности работы сердца – постоянные сокращения миокарда – обусловливают очень высокий уровень обменных процессов в его клетках, большое потребление кислорода и питательных веществ. Такой режим деятельности требует бесперебойного притока высокооксигенированной (богатой кислородом) крови, что обеспечивается разветвленной сетью сердечных сосудов, начинающихся от аорты в виде коронарных (венечных) артерий.
Обратной стороной эффективности сердечной мышцы является ее высокая чувствительность к кислородному голоданию. При нарушении питания в миокарде развиваются патологические явления, очень быстро принимающие необратимый характер.
Если недостаток притока крови не носит критический характер, возникает обратимая ишемия (малокровие) участка сердечной мышцы, что проявляется стенокардитическими болями за грудиной. При полном прекращении поступления крови к определенному участку развивается каскад патологических процессов – идет накопление токсических продуктов обмена, которые не выводятся, переход на анаэробный (бескислородный) режим работы с использованием внутренних энергетических запасов клеток.
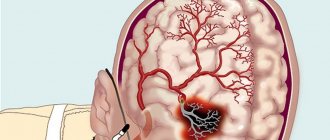
Собственные запасы энергоносителей (глюкозы и АТФ) очень быстро (примерно за 20 минут) истощаются, и обескровленный участок сердечной мышцы погибает. Это и есть инфаркт миокарда – некроз, размеры которого зависят от уровня перекрытия сосуда (крупной или мелкой ветви), скорости наступления ишемии (при постепенном прекращении подачи крови возможна частичная адаптация), возраста пациента и многих других факторов. Например, острый трансмуральный инфаркт миокарда (с некрозом все толщи сердечной мышцы), имеющий очень тяжелое течение, развивается при окклюзии (перекрытии) крупной ветви коронарного сосуда.
Среди причин нарушения кровоснабжения миокарда чаще всего встречается блок просвета сосуда атеросклеротической бляшкой или тромбом (эти явления могут сочетаться). Кроме того, возможен резкий спазм коронарных артерий под действием физических (холода) или химических (ядов, лекарств) факторов. Тяжелые анемии, при которых происходит резкое уменьшение содержания в крови гемоглобина, а, следовательно, ее способности к транспорту кислорода, тоже могут служить причиной ишемии миокарда. Несоответствие кровоснабжения возросшим потребностям встречается при резкой гипертрофии сердечной мышцы – кардиомиопатии.
Предрасполагающие факторы развития инфаркта
Некоторые заболевания и патологические состояния являются факторами повышенного риска в плане развития острой ишемии миокарда. К ним относятся:
- Сахарный диабет.
- Гипертоническая болезнь.
- Ишемическая болезнь сердца (ИБС), проявляющаяся приступами стенокардии (особенно ее нестабильные формы).
- Повышенное содержание в крови холестерина и некоторых фракций липопротеинов.
- Чрезмерная масса тела.
- Курение.
- Злоупотребление алкоголем.
- Погрешности в диете (большое потребление соли, животных жиров).
- Сердечная аритмия.
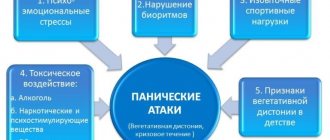
- Длительные стрессовые ситуации.
- Возраст старше 60 лет (хотя в последние годы наблюдается «омоложение» инфаркта).
- Мужской пол (после 70 лет количество мужчин и женщин, страдающих инфарктом, выравнивается).
Классификация ишемического повреждения миокарда
Существуют различные критерии классификации инфаркта. Некоторые из них:
- По размерам зоны повреждения – крупноочаговый и мелкоочаговый.
- По глубине повреждения сердечной мышцы – трансмуральный (на всю толщу сердечной стенки), интрамуральный (некроз в толще стенки), субэндокардиальный (повреждение внутреннего слоя), субэпикардиальный (наружного слоя).
- По топографии – левожелудочковый (передней стенки, задней и боковой стенок, межжелудочковой перегородки), правожелудочковый.
Симптоматика инфаркта
В развитии патологического процесса выделяются несколько периодов, каждый из который имеет свою продолжительность и симптомы.
Предынфарктный период может длиться от нескольких минут до месяцев. Для него характерно учащение приступов стенокардии и усиление их интенсивности.
Острейший период, в котором происходит развитие ишемии и некроз сердечной мышцы, длится до нескольких часов. Может иметь типичный и атипичный вариант течения.
Болевой, или ангинозный вариант, является типичным (около 90% всех случаев). Характеризуется болью за грудиной высокой интенсивности жгучего или давящего характера, которая может иррадиировать (отдавать) в левые конечности, челюсть, шею. Может появиться страх смерти, потливость, побледнение или покраснение кожи лица, одышка. Выраженность боли зависит от величины зоны поражения – крупноочаговый инфаркт вызывает более тяжелые симптомы, чем мелкоочаговый. Боль не купируется приемом нитроглицерина.
Атипичные варианты могут протекать по астматическому типу (иметь симптомы приступа бронхиальной астмы), абдоминальному (с симптомами острого живота), аритмическому (в виде приступа сердечной аритмии), церебральному (с нарушением сознания, головокружением, параличами, расстройством зрения).
Острый период длится около 10 дней. Зона некроза окончательно оформляется и отграничивается, начинается всасывание продуктов распада и формирование рубца. Болевой синдром исчезает или уменьшается. Возможно повышение температуры, явления гипотензии и сердечной недостаточности.
Подострый период (около двух месяцев) – стадия формирования и уплотнения рубца. Болевой синдром отсутствует, состояние постепенно улучшается. Самочувствие в данном периоде во многом определяется характером и объемом изменений, произошедших в сердечной мышце.
Постинфарктный период, или реабилитация (до полугода), характеризуется отсутствием клинических и лабораторных признаков инфаркта (сохраняются изменения на ЭКГ – они останутся пожизненно), однако в этой фазе возможно развитие сердечной недостаточности, стенокардии напряжения и повторного инфаркта.
Осложнения инфаркта миокарда
Острая ишемия миокарда, сама по себе являясь тяжелым состоянием, может еще более утяжеляться присоединением осложнений.
Наиболее частые осложнения:
- Нарушения сердечного ритма (пароксизмальная тахикардия, экстрасистолия, мерцательная аритмия). Такая ситуация, как появление мерцания желудочков с переходом в их фибрилляцию, может стать причиной гибели пациента.
- Сердечная недостаточность связана с нарушением деятельности левого желудочка по перекачиванию крови по сосудам. Она может привести к отеку легких, кардиогенному шоку и смертельному исходу на фоне резкого падения давления и прекращения почечной фильтрации.
- Тромбоэмболия легочной артерии способна привести к пневмонии, инфаркту легкого и смерти.
- Тампонада сердца может произойти при разрыве сердечной мышцы в зоне инфаркта и прорыве крови в полость перикарда. Состояние является опасным для жизни, при котором требуется неотложная помощь.
- Острая аневризма сердца – выбухание участка рубцовой ткани при обширном поражении миокарда. В дальнейшем может стать причиной развития сердечной недостаточности.
- Тромбоэндокардит – отложение фибрина на внутренней поверхности сердца. Его отрыв способно стать причиной инсульта, мезентериального тромбоза (закрытия ветви сосуда, питающего кишечник) с последующим омертвением участка кишки, повреждения почек.
- Постинфарктный синдром – общее название отдаленных осложнений (перикардита, плеврита, артралгии).
Диагностика инфаркта
В диагностике инфаркта имеют значение данные анамнеза (обстоятельства течения заболевания и предшествующей жизни, выясняемые при опросе больного и его родственников), лабораторных и инструментальных методов исследования.
Анамнез
Выясняются имевшиеся в прошлом приступы болей за грудиной различной частоты и интенсивности, факторы риска (курение, стрессы, хронические болезни). При осмотре возможно выявление избыточного веса, косвенных признаков повышенного давления (капиллярная сеть на лице) и др. Загрудинная боль, длящаяся более 20 минут, считается одним из диагностических критериев инфаркта.
Лабораторные методы
Лабораторные методы исследования при инфаркте выявляют следующие изменения:
- Клиника крови. Лейкоцитоз (увеличение количества лейкоцитов), повышение СОЭ.
- Биохимия крови. Повышение активности ферментов АлТ, АсТ, ЛДГ, креатинкиназы, миоглобина, что является показателем повреждения сердечной мышцы. Возможно изменение уровня электролитов, железа.
Инструментальные методики исследования
- ЭКГ – характерные признаки инфаркта (отрицательный зубец T, патологический комплекс QRS и др.). Снятие кардиограммы в разных отведениях помогают определить локализацию некротического очага (например, передней или задней стенки левого желудочка и т.п.).
- ЭхоКГ – локальное (ограниченное) нарушение сократимости пораженного желудочка.
- Коронарная ангиография – выявляется сужение или перекрытия сосуда, питающего миокард. Следует отметить, что при проведении данного метода исследования его можно использовать и для оказания помощи (после подачи контрастного вещества через тот же катетер в сосуд вводится лекарственный препарат или устанавливается стент-расширитель).
Лечение инфаркта миокарда
Неотложная помощь (проводится непосредственно во время болевого приступа и далее в специализированной клинике):
- Обеспечение больному полного покоя.
- Дача сублингвально (под язык) нитроглицерина и корвалола внутрь.
- Немедленная транспортировка для дальнейшего лечения в отделение кардиологической реанимации (желательно на специализированном реанимационном транспорте).
Специализированное лечение
- Купирование болевого синдрома (применяются наркотические анальгетики и нейролептики).
- Растворение тромба, находящегося в коронарном сосуде, путем введения специальных тромболитических средств (стрептаза, кабикиназа). Метод очень эффективен, но имеет ограниченность по времени – помощь должна быть оказана в течение первого часа после приступа, в дальнейшем процент спасенной массы миокарда стремительно падает.
- Антиаритмические препараты.
- Улучшение обменных процессов в сердечной мышце.
- Снижение объема циркулирующей крови для уменьшения нагрузки на сердце.
- Хирургические методы лечения – баллонная ангиопластика коронарных сосудов, введение стента (трубчатой распорки), аортокоронарное шунтирование (обеспечение обходного кровотока путем наложения шунта на поврежденный сосуд).
- Антикоагулянты (гепарин, аспирин) для уменьшения свертывания крови и профилактики тромбообразования.
Прогноз при инфаркте всегда серьезный и зависит от объема пораженного миокарда, локализации некротического очага (например, при вовлечении в зону повреждения проводящей системы сердца прогноз ухудшается), возраста пациента, сопутствующих заболеваний, своевременности лечения, наличия осложнений и др. Высок процент остаточных явлений и возникновения инвалидности.
После прохождения острого периода пациентам показана реабилитация с постепенным повышением уровня нагрузок. В дальнейшем необходимо врачебное наблюдение, профилактический прием антиангинальных препаратов.
Профилактикой инфаркта служит отказ от вредных привычек, борьба с избыточным весом, рациональный режим питания, труда и отдыха, своевременное лечение при появлении стенокардитических болей.
Задачи и принципы реабилитации после инфаркта
Из-за ограниченной функциональности зарубцевавшихся после некроза тканей возникает недостаточность кровообращения.
Главные цели реабилитации пациента, перенесшего инфаркт миокарда:
- выведение из тяжелого состояния;
- нормализация и стабилизация работы сердечно-сосудистой системы;
- адаптация организма к изменившимся условиям.
Другие задачи:
- формирование правильного психологического настроя больного – он должен быть готов к продолжительной реабилитации с четким соблюдением врачебных рекомендаций;
- предотвращение осложнений и рецидивов;
- подготовка организма к нагрузкам.
Если после инфаркта реабилитация проведена правильно, то становится возможным скорейшее возвращение к полноценной жизни и работе. Дается оптимистичный прогноз по продолжительности жизни.