Патологическое состояние, при котором у человека нарушается ритм сердцебиения, называется аритмией. Аритмия разделяется на два вида – тахикардия (учащение ритма) и брадикардия (замедление ритма). Неспециалисту часто трудно понять по своим ощущениям, чем отличаются тахикардия и брадикардия.
Тахикардия
При приступах тахикардии сердце начинает биться быстрее 90 ударов в минуту. Если такое состояние возникает в результате физических нагрузок или стресса, то это не считается патологией и не требует лечения. Но при признаках тахикардии, которые появляются в состоянии покоя, необходимо проконсультироваться у кардиолога.
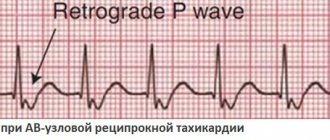
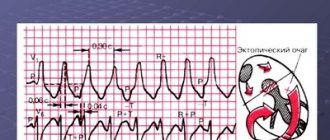
Виды тахикардии: синусовая (нарушение ритма синусового узла в правом предсердии), пароксизмальная (нарушение ритма вне синусового узла) и эктопическая (отличается от пароксизмальной тем, что развивается очень медленно).
Патологическая тахикардия вызывается следующими факторами:
- повреждения миокарда;
- миокардит,
- ишемия сердца;
- врожденные пороки;
- кардиомиопатия;
- осложнения после медикаментозной терапии.
Желудочковая тахикардия кардиоверсия. Cardiac arrythmia
Аритмии, требующие экстренного лечения
Для лечения аритмий применяются медикаментозные и электротерапевтические меры. Для лечение гемодинаминачески стабильных аритмий применяются антиаритмические препараты, гемодинамически нестабильных — электротерапия. Электротерапия включает в себя:
— дефибрилляция или кардиоверсия
— стимуляция при тахикардиях (например лечение желудочковых тахикардий или трепетания предсердий)
— стимуляция при брадикардиях в виде временных трансвенозных или транскутанных водителей ритма (=кардиостимуляторов).
Дефибрилляция. При дефибрилляции происходит одновременная деполяризация клеток миокарда, при этом создаётся недлительная асистолия, при которой физиологический водитель ритма может снова взять на себя свою функцию. Условием для этого является достаточное содержание энергетических фосфатов в миоцитах.
Часто применяются полуавтоматические дефибрилляторы (AED — automatic external defibrillator), установленные в аэропортах, магазинах и т.д.
Кардиоверсия (или синхронизированная дефибрилляция) — удары током даются в определённый момент сердечного цикла (синхронизированно с R-зубцами). Дефибриллятор распознаёт R-зубец и даёт импульс несколько миллисекунд после его максимальной части и действует на миокард в период его реполяризации. При этом предотвращается развитие возможной фибрилляции желудочков.
Следовательно, кардиоверсию можно применять только при наличие R-зубцов на ЭКГ. Показания — мерцательная аритмия, наджелудочковые и желудочковые тахикардии. У пациентов в бессознательном состояние и без пульса применяется дефибрилляция. Разряд при кардиоверсии меньше, чем при дефибрилляция и составляет от 50 (мерцательная аритмия) до 200 Дж (полиморфные желудочковые тахикардии).
Брадикардия имеет место при ЧСС менее 60 в мин. Для экстренных ситуаций значение имеют брадикардии с ЧСС менее 40 в мин. Если известна причина — электролитные нарушения, повышенный вагусный тонус, тампонада сердца, ишемия миокарда, то необходимо их устранить.
При тяжёлых, однако гемодинамически стабильных брадикардиях, назначают сначала атропин. Однако необходимо при этом исключить АВ-блокаду ниже пучка Гиса (трифасцикулярный блок в ножках пучках Гиса), при этом ЧСС около 30, QRS-комплексы деформированы, расширены, предсердия и желудочки сокращаются независимо друг от друга. Во вторую очередь применяются катехоламины. Если брадикардия сохраняется, то устанавливается временный водителей ритма .
Атропин можно вводить в дозе 0,5-1 мг каждые 2-5 мин до максимальной дозы 0,04 мг/кг (70 кг человек — примерно 3 мг). При отсутствие в/в доступа допустимо введение в эндотрахеальную трубку. При этом доза увеличивается в 2-3 раза и атропин разводится в 10-20 мл физиологического раствора. При блокаде ниже пучка Гиса (АВ-блокада II степени Mobitz II, III степени) атропин может привести к парадоксальному дальнейшему урежению частоты и ухудшению состояния. В таких случаях сначала применяются катехоламины, а ещё лучше — сразу стимуляция.
Катехоламины (орципреналин и адреналин). Применяются если после атропина ЧСС не повысилась и сразу при наступившей асистолии вместе с реанимационными мероприятиями.
В таких случаях (когда применяются катехоламины при брадикардии) необходимо имплантация кардиостимулятора.
Катехоламины вводятся болюсно — орципреналин 0,25-0,5 мг и/или адреналин 0,02-0,1 мг (эндотрахеальное введение 2-3 кратное повышение дозы на 10-20 мл физ раствора).
Показания к временному электрокардиостимулятору (искусственному водителю ритма):
— при инфаркте миокарда при развитие АВ-блокаде II степени Mobitz II с периодичностью 2:1 и выше, АВ-блокаде III степени, прогрессирующем блоке обоих волокон
— при симптоматических брадикардиях до имплантации постоянного водителя ритма
— при интоксикациях с брадикардией
— при других экстренных состояниях с асистолией или рефрактерной к атропину симптоматической брадикардии.
Таблица 1. Тактика при брадикардии.
При тахикардии ЧСС составляет более 100 ударов в минуту. Для экстренных ситуаций имеет значение тахикардия с ЧСС более 150 ударов в минуту. Для тактики лечения тахикардии различают гемодинамически стабильные и гемодинамически нестабильные тахикардии.
При гемодинамически нестабильных тахикардиях. которые сопровождаются шоковой симптоматикой, потерей сознания, отёком лёгких, экстренно применяются антиаритмические препараты, дефибрилляция или кардиоверсия. Лечение гемодинамически стабильных зависит от вида тахикардии.
Сила разряда при дефибрилляции зависит от вида тахикардии. Например, тахикардии с узкими QRS-комплексами, на фоне мерцательной аритмии, хорошо отвечают на разряд 50-100 Дж. Полиморфные желудочковые тахикардии и фибрилляция желудочков дефибриллируются с разрядом в 200-300 Дж, при неэффективности заряд повышается до 360 Дж. При непрекращающейся фибрилляции желудочков наряду с реанимационными мероприятиями вводится амиодарон (150-300 мг в/в).
Если больному необходима дефибрилляция или кардиоверсия и он находится в сознание, то до процедуры применяются седативные средства (например, мидазолам) или анальгетики (например, морфин). Выбор анальгетика должен основываться на гемодинамическом и респираторном статусе пациента. При сохранение сознания до кардиоверсии можно ввести в/в амиодарон.
Рис. 1. Фибрилляция желудочков.
Гемодинамически стабильные тахикардии лечатся медикаментозно. Проводится 12-канальное ЭКГ. По ЭКГ тахикардии делят на 2 группы, которые требуют разного лечения. Для дифференциации наджелудочковых и желудочковых тахикардий решающим критерием служит ширина QRS-комплекса. При ширине QRS-комплекса менее 120 мс аритмии исходят выше пучка Гиса — суправентрикулярные. Исключение являются наджелудочковые тахикардии с блокадой ножки пучка Гиса и наличием дополнительного пучка при синдроме Вольфа-Паркинсона-Вайта (QRS-комплекс будет шире 120 мс, но тахикардии наджелудочковые). При QRS-комплексе более 120 мс — тахикардии желудочковые.
Таблица 2. Тактика при тахикардии.
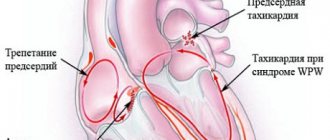
Мерцание, трепетание предсердий. QRS-комплекс менее 120 мс, RR-промежутки неодинаковые. Лечение — или замедляют проведение в АВ-узле (верапамил, б-блокаторы, гликозиды), или кардиоверсия. Кардиоверсию можно проводить лишь тогда, когда мерцательная аритмии существует (документально подтверждено) менее 48 часов либо с помощью внутрипищеводной УЗИ исключены тромбы в предсердиях сердца. Во всех других случаях нормализуют частоту и планируют, если показана, плановую кардиоверсию.
Рис. 2. Мерцание предсердий и нормальный синусовый ритм.
Регулярные тахикардии с узкими QRS-комплексами. Это суправентрикулярные тахикардии. Сначала используются вагусные пробы (массаж каротидного синуса, проба Вальсальвы). При неэффективности вводят болюсно в/в аденозин (6-12-18 мг по возрастающей). В 95% случаев такие тахикардии после аденозина проходят. Как альтернатива или при неэффективности аденозина применяются антагонисты кальция (верапамил 2,5-5 мг в/в) и -блокаторы. Если и после этих мер тахикардия не прошла, то используются флекаинид, пропафенон.
Рис. 3. Суправентрикулярная тахикардия.
Рис. 4. Суправентриклярная тахикардия и эффект от аденозина.
Тахикардии с широкими QRS-комплексами. Как правило желудочкового происхождения (80%). В некоторых случаях однако суправентрикулярные, когда имеется дополнительный аномальный путь проведения импульса от предсердий к желудочкам (например, при синдроме Вольфа-Паркинсона-Вайта).
Рис. 5. Дельта волна при синдроме Вольфа-Паркинсона-Вайта.
При лечение гемодинамически стабильных тахикардий с широкими QRS-комплексами совершается множество ошибок, т.к. тахикардии вентрикулярного происхождения неправильно интерпретируются как суправентрикулярные с блокадой ножки пучка Гиса. Неверно считается, что все тахикардии с нормальной гемодинамикой и широкими QRS-комплексами это обязательно суправентрикулярные с блокадой ножки пучка Гиса. Поэтому любую тахикардию с широкими QRS-комплексами следует считать вентрикулярной, покуда не доказано обратное. В некоторых случаях однако, когда имеется подозрение на суправентриклярное происхождение тахикардии с широкими QRS-комплексами, с диагностической целью можно болюсно ввести аденозин.
Рис. 6. Мономорфная вентрикулярная тахикардия.
При таких тахикардиях, гемодинамически стабильных с широкими мономорфными регулярными QRS-комплексами, рекомендуется амиодарон или как альтернатива аймалин. Применение аймалина практикуется в Германии. Одним из его преимуществ является то, что он также благоприятно действует на суправентрикулярные тахикардии. Также его можно применять при мерцательной аритмии с синдромом Вольфа-Паркинсона-Вайта, в то время как аденозин, верапамил и сердечные гликозиды противопоказаны. Одной из причин является то, что ускоряется проведение по аномальному дополнительному пучку из-за укорочение рефрактерного периода клеток этого пучка и одновременного замедление проведения в АВ-узле.
Также при таких тахикардиях в случаях, когда имеется инфаркт или ишемического повреждение, иногда применяется лидокаин. Другие антиаритмики, такие как пропафенон, флекаинид, играют второстепенную роль, как резервные препараты.
При лечение полиморфных желудочковых тахикардий имеет большое значение выявление «torsades de pointes»-аритмий на фоне врождённого или приобретённого синдрома удлинение интервала QT. На ЭКГ типичная картина синосоидальной формы волн на ЭКГ. Патогенез — имеются множественные участки разряженного миокарда, поэтому препараты, замедляющие реполяризацию, такие как соталол и аймалин, применять нельзя. Назначается магний в высоких дозах (1-2 г в/в) или б-блокаторы, катехоламины, лидокаин, электростимуляция.
Рис. 7. Тахикардия типа «пируэт».
При полиморфных желудочковых тахикардиях, которые не являются следствием замедленной реполяризации, а к примеру возникли в результате ишемических изменений или дилятационной кардиомиопатии, применяется амиодарон в/в (150-300 мг). Одновременно следует провести коррекцию электролитных нарушений, лечение ишемических изменений. Также возможно применение -блокаторов и лидокаина.
Рис. 8. Полиморфная желудочковая тахикардия.
Тесты по теме аритмия.
1). Какие медикаменты применяются для лечения угрожающей жизни брадикардии?
а) блокаторы натриевого канала, например лидокаин, которые влияют на спонтанную деполяризацию клеток водителей ритма, с целью повышения ЧСС
б) только адреналин, т.к. при брадикардии очень важно повысить АД
в) в/в или эндотрахеальное введение атропина или катехоламинов
г) вместе с -блокаторами применяются статины и ингибиторы АПФ, чтобы долгосрочно повлиять на факторы риска сердечно-сосудистых заболеваний
д) медикаментов для лечения угрожающей жизни брадикардии не существует.
2). Что предпочитительней сделать при гемодинамически нестабильной брадикардии, которая резистентна к медикаментам?
а) искусственное дыхание рот-в-нос
б) наружный массаж сердца через грудную клетку
в) чрезкожная или чрезвенозная эндокардиальная стимуляция, до этого при необходимости наружный массаж сердца
г) продолжение поочерёдного введение атропина и адреналина
д) дефибрилляция для активации водителя ритма
3). По какому параметру следует ориентироваться при выбора метода терапии (дефибрилляция или медикаментозное лечение) при тахикардии?
а) по ЧСС на ЭКГ
б) решающее значение имеет ширина QRS-комплекса
в) по фоновому заболеванию сердца
г) по гемодинамической стабильности или нестабильности при тахикардии
д) по субъективным ощущениям боли пациентом
4). Что необходимо сделать при гемодинамически нестабильной тахикардии с прогрессирующей потерей сознания?
а) введение аденозина в возрастающей дозе
б) немедленное в/в введение амиодарона лучше всех других мероприятий, особенно введения других лекарств
в) быстрая кардиоверсия или дефибрилляция
г) интубация и в/в введение катехоламинов для стабилизации кровообращения
д) эндокардиальная стимуляция для прекращения тахикардии
5). Какое оптимальное лечение гемодинамически стабильной мерцательной аритмии неизвестной длительности?
а) пероральные антикоагулянты для снижение риска инсульта
б) кардиоверсия с целью восстановления ритма и предотвращение электрического ремодулирования миокарда
в) медикаментозный контроль частоты, кардиоверсия после исключения тромбов в предсердиях сердца
г) антиаритмики класса IC для безболезненной кардиоверсии без предшествующего исключения тромбов
д) калий, магний и амиодарон
6). Какое лечение рекомендуется при симптоматическом трепетание предсердий?
а) быстрая кардиоверсия из-за опасности прохождения импульса в АВ-узле с частотой 1:1
б) при точном диагнозе введение аденозина
в) такое же как при мерцательной аритмии
г) экстренная катетерная абляция каво-трикуспидального перешейка
д) антикоагулянты в течение нескольких недель, т.к. риск тромбоэмболических осложнений так же высок, как при мерцательной аритмии
7). Какое лечение применяется при гемодинамически стабильных ритмичных тахикардиях с узкими QRS-комплексами?
а) аденозин после вагусных проб, альтернативно при неэффективности верапамил или антиаритмики класса IC
б) кардиоверсия с энергией 50-100 Дж
в) амиодарон (300 мг/30 мин) с последующим введением в течение 7-10 дней со скоростью 50 мг/ч
г) электрическая стимуляция посредством трансвенозных электродов
д) сердечные гликозиды, калий и магний
8). Регулярные тахикардии с широкими QRS-комплексами:
а) являются суправентрикулярными тахикардиями с блокадой ножки пучка Гиса
б) суправентрикулярные тахикардии с блокадой ножки пучка Гиса в тех случаях, если они не приводят к гемодинамической нестабильности
в) тахикардии вентрикулярного происхождение и до доказательства обратного должны лечиться как вентрикулярные тахикардии
г) тахикардии с дополнительные пучком проведения при трепетание предсердий
д) тахикардии из-за удлинения интервала QT
9). Что применяется при полиморфных желудочковых тахикардиях в связи с удлинением интервала QT?
а) аймалин для прекращения тахикардии и укорочения интервала QT
б) в/в магний и лидокаин, а также для повышения ЧСС стимуляция и катехоламины
в) амиодарон в/в для действие на интервал QT
г) седация, например, диазмепам
д) антиаритмики класса Ic (флекаинид, пропафенон), при признаках СН дополнительно сердечные гликозиды
Брадикардия
Брадикардия – это состояние, при котором сердечные ритмы замедляются до 50–30 ударов в минуту. Замедленный пульс считается нормальным явлением у спортсменов и у молодых здоровых людей (если при этом человек не испытывает дискомфорта, головокружения и у него не случаются обмороки).
При пониженной частоте сердечных сокращений человек ощущает головокружение и слабость, появляется холодный пот. Из-за замедления тока крови органы не получают достаточного количества кислорода. В некоторых случаях возможны обмороки.
Брадикардия бывает синусовой и при блокадах сердца. Развивается она на фоне следующих заболеваний:
- склеротические изменения в миокарде;
- менингит;
- опухоль мозга;
- гипотиреоз;
- поражение печени;
- брюшной тиф.
Также брадикардия развивается при отравлении никотином, свинцом или в результате медикаментозного лечения гликозидами.
Основные правила сердечного ритма – регулярность и четкость. В любое время года наш пламенный мотор монотонно отбивает свой такт. Но иногда возникают сбои. Разберемся почему.
Нарушения сердечного ритма (попросту аритмия) – это группа болезней сердца и сосудов, в основе которых лежит нерегулярное сердцебиение различной частоты.
Если сердцебиение учащается, говорят о тахикардии, замедляется – о брадикардии, прорывается «без очереди» – об экстрасистолах, если же сердечный импульс совершает вынужденные остановки по ходу своего движения или прыгает, как по кочкам, – о блокаде сердца.
Причины сбоя сердечного ритма
Уникальность сердечной мышцы – в ее самозапускающемся «часовом» механизме. Импульсы, рождающиеся в сердце, приводят к его сокращению и, как следствие, к выбросу крови на периферию.
Когда сердцу что-то мешает, оно вынуждено замедлять или ускорять бег, а иногда даже замирать, словно в ожидании помощи. Под влиянием вредных факторов импульс может заблудиться в «собственном дворе» или петлять по соседству в поисках выхода.
Нарушать слаженную работу сердца способны и:
- близлежащие органы (щитовидная и поджелудочная железа, желчный пузырь),
- лекарства,
- микробы и вирусы,
- жара и холод.
От силы и времени воздействия вредного фактора зависит, как долго сердце сможет ему противостоять. Когда оно справляется, изменения поверхностны. «Тучи рассеялись» – сердце стучит, как ни в чем не бывало. Если же поражение проносится, как ураган, и затрагивает структуру сердца, прогноз для выздоровления не столь благоприятен.
Симптомы аритмии
Будете вы ощущать аритмию или нет, зависит от многих факторов:
- бодрости вашего духа,
- состояния нервной системы,
- чувствительности
- и переносимости любых изменений в организме.
Встречаются люди, которые вообще не имеют жалоб. Они с нескрываемым удивлением смотрят на доктора, который обнаружил в сердце сбой. Другие, напротив, не могут спокойно спать и работать, ощутив легкий кувырок в груди. И то, и другое имеет право быть.
Классическое проявление учащенного сердцебиения (тахикардии) – ощущение пульсации в области сердца, сопровождающееся тревогой.
Если частота в состоянии покоя слишком высокая (свыше 120 уд./мин), сердце не успевает отдыхать и полноценно наполняться кровью, что приводит к сниженному ее выбросу и кислородному голоданию. Тогда подступают боли, чувство сдавливания в груди и нехватка воздуха.
Если же пульс – при брадикардии – замедляется настолько (до 40 уд./мин), что органы не получают достаточного количества крови, возникают слабость, головокружение, даже потери сознания.
Экстрасистолы (или внеочередные сокращения) часто не ощущаются вовсе. Хотя у эмоциональных людей они проявляются ощущениями замирания, кувыркания в грудной клетке, что порой вызывает панику.
Ну, а внутрисердечные блокады вовсе не видны «невооруженным глазом», если они не сопровождаются урежением пульса.
Отсутствие жалоб на аритмию порой оборачивается бедой. Обращение за медицинской помощью в таких случаях бывает запоздалым, а, значит, сердце вовремя не получает лекарств, в которых нуждается.
Аритмия – сигнал сердца о неполадке
Важно помнить: любая аритмия – сигнал о нарушении равновесия в организме.
Аритмию нельзя игнорировать из-за непредсказуемости последствий.
Безусловно, может случиться, что вы доживете до 100 лет, так и не прочувствовав те самые кувырки в сердце. Гораздо хуже, когда явные эпизоды учащенного пульса, оставленные без внимания, запустят мерцательную аритмию – заболевание, приводящее к инвалидности. По статистике частота этого нарушения ритма после 50 лет удваивается с каждым последующим десятилетием жизни: с 0,5 % в возрасте 50-59 лет до 9 % у 80-89-летних (Bruggenjurgen B., Rossnagel K., Roll S. et al. The impact of atrial fibrillation on the cost of stroke: the Berlin acute stroke study // Value Health. 2007. Vol. 10. Р. 137–143).
Чувствуете перебои – спешите на ЭКГ
Дома «поймать» сбой ритма сложно, но реально. Иногда он виден на экране полуавтоматического тонометра в виде значка сердечного комплекса.
Некоторые тонометры имеют специальный индикатор аритмии (технология PAD), позволяющий не пропустить «заблудившийся» импульс.
Этот вариант подойдет тем, кто не имеет жалоб на работу сердца.
Если же недостатка в тревожащих ощущениях нет (замирание и учащение сердцебиения тревожит сутки напролет), отправляйтесь в поликлинику, сделайте ЭКГ и покажите ее терапевту или кардиологу. И следуйте рекомендациям врача.
Не занимайтесь самолечением аритмии
Многие противоаритмические препараты обладают побочным эффектом, могут провоцировать нарушения ритма, а, значит, есть риск усилить сбои или перевести их в более тяжелую форму.
Опытный врач прослушает сердце, сосчитает пульс, сопоставит данные с ЭКГ и только после этого назначит лечение. Если же перебои не поймает обычная лента ЭКГ, сокращения сердца оценят на длинной ленте или по суточной записи ЭКГ (с помощью холтеровского мониторирования).
Лечение: кому таблетки, кому кардиостимулятор
Как правило, аритмию лечат таблетками. Самые безобидные из перебоев хорошо поддаются лечению успокаивающими препаратами.
При учащенном сердцебиении и экстрасистолах назначают лекарства, урежающие пульс. Если же несколько экстрасистол найдено при брадикардии (когда пульс и так редкий), с ней борются учащающими пульс препаратами.
Если перебоев много, и они ухудшают качество жизни, прибегают к противоаритмическим препаратам. Когда изменения в сердце затронули его структуру, свести к нулю жалобы не всегда удается. Тогда лекарства надо принимать длительно под контролем ЭКГ.
Кардиостимулятор. Фото с сайта wikimedia.org
Установка кардиостимулятора (прибора, предназначенного для поддержания ритма сердца) – крайняя мера, необходимая далеко не всем. Его ставят только в случае тяжелых сердечных блокад, приводящих к длительным остановкам сердца и, как следствие, к обморокам. Если названная проблема возникла, пациента направят к врачу-аритмологу. В Беларуси аритмологи есть в крупных межрайонных центрах, областных больницах и РНПЦ «Кардиология».
Как жить с аритмией
Появление аритмии в любом случае потребует пересмотра привычного уклада жизни: смены привычек, распорядка, отношения к физической активности и питанию. Обязательно найдите врача, у которого можно наблюдаться регулярно. Он поможет контролировать работу сердца, зная индивидуальные особенности течения аритмии, подберет лекарства для неотложной помощи и, если необходимо, для постоянного приема.
Управление аритмией – совместная работа врача и пациента, и лечат не только лекарства и приборы, но и доброе слово, сказанное от души.
Главное фото статьи с сайта yourmusiclessons.com
Диагностика тахикардии и брадикардии
При посещении терапевта врач назначит ряд исследований. Основным видом диагностики аритмии считается ЭКГ. Существует множество ЭКГ-признаков для выявления той или иной разновидности аритмии. После того как врач установит, какой именно вид аритмии развивается у пациента, он назначит оптимальное лечение.
В сети клиник «Медицентр» работают квалифицированные кардиологи, а также установлено современное оборудование. У нас вы можете пройти всестороннее обследование, установить или подтвердить свой диагноз и получить рекомендации по лечению.