© Автор: З. Нелли Владимировна, врач лабораторной диагностики НИИ трансфузиологии и медицинских биотехнологий, специально для СосудИнфо.ру (об авторах)
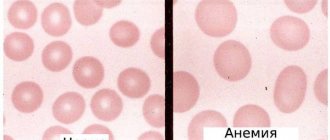
Под термином «макроцитоз» подразумевают явление, при котором в крови присутствуют в немалых количествах эритроциты (красные кровяные тельца) несколько или существенно изменившие свой размер в сторону увеличения. Анемический синдром, обусловленный наличием большого количества увеличенных в размерах форменных элементов эритроцитарного ряда, относят к категории макроцитарных анемий.
Макроцитоз обнаруживает автоматический анализатор (эритроцитарные индексы MCV и RDW), а затем врач в окрашенном мазке крови при изучении морфологических характеристик эритроцитов.
Клетки, имеющие диаметр 8 микрон и выше, попадают в разряд макроцитов (диаметр здоровых эритроцитов ≈ 7-8 микрон – нормоциты, все, что ниже – микроциты).
Между тем, при отдельных патологических состояниях (недостаток витамина В12 и фолиевой кислоты, например) в крови появляются клетки, превышающие по размерам макроциты, их диаметр больше 10 микрон – это мегалоциты. Анемия, сформировавшаяся в результате этого, тоже будет макроцитарной, однако чаще ее называют мегалобластной, чтобы сделать акцент на ее происхождение. Следует иметь в виду, что не все макроцитарные анемии мегалобластные, при других патологических состояниях, вызванных иными причинами, красные клетки крови не увеличиваются до столь огромных размеров и остаются макроцитами.
Увеличенные в размерах клетки обычно несут большее количество красного пигмента крови, хромопротеина – гемоглобина, поэтому их окраска может быть интенсивнее, нежели тех эритроцитов, которые насыщены гемоглобином правильно или вообще меньше, чем нужно. Такое интенсивное окрашивание макроцитов называется гиперхромией. Макроцитоз с гиперхромией относятся к основным лабораторным признакам гиперхомных макроцитарных анемий.
кровь в норме и при гиперхромной макроцитарной анемии
Макроцитоз эритроцитов в общем анализе крови
Ключевым моментом при диагностическом поиске (в отношении макроцитарных анемий) является общий анализ крови (гемограмма), а, вернее – его отдельные параметры:
- Морфологические характеристики красных клеток крови (обнаружение макроцитов, пойкилоцитоз);
- Показатель MCV (средний объем кровяных телец) – он показывает значения выше 120 фемтолитров при макроцитозе эритроцитов;
- Уровень гематокрита (при тяжелой витаминно-дефицитной анемии в течение длительного времени гематокрит падает до 30-25%, хотя при других формах макроцитарных анемий может оставаться в пределах нормальных значений).
Следует отметить значимость характера процесса, поскольку именно хроническое течение патологии создает предпосылки для исчезновения нормальных красных клеток и замещения их макроцитами.
У пациентов, страдающих анемическим синдромом не столь длительно, показатель может только чуть-чуть превышать верхнюю границу нормальных значений или вообще находиться в пределах нормы. Тогда придется учитывать и другие обстоятельства, которые могли создать условия для развития макроцитарной анемии. Макроцитоз, обусловленный применением химиотерапевтических препаратов или поражением печеночной паренхимы, как правило, выражен незначительно либо имеет умеренную степень. Ретикулоцитоз с более-менее равномерным увеличением красных кровяных телец обычно тоже не вызывает сомнений у доктора. А вот в отношении витамин-дефицитных состояний всегда возникают вопросы. Впрочем, сравнить и оценить лабораторные показатели при разных состояниях поможет приведенная ниже таблица.
Таблица: варианты увеличения размеров красных клеток крови
| Патологическое состояние | MCV, фл | Морфологическая характеристика клеток |
| Мегалобластные анемии НСТ (гематокрит) ниже 30% | 100 — 130 | Гиперхромия, макроциты, пойкилоцитоз (овалоциты, шизоциты) |
| Ретикулоцитоз (RET более 10%) | 100 — 110 | Полихроматофильные элементы — макроциты (незрелые формы) |
| Поражения паренхимы печени | 90 — 110 | Макроциты, равномерное увеличение диаметра и объема клеток (все эритроциты приблизительно одинакового размера) |
Макроцитоз, обусловленный недостатком цианокобаламина – витамина B12, или фолиевой кислоты – витамина B9 (либо того и другого) имеет заметные отличия. При морфологическом изучении мазка:
кровь при B12-дефицитной анемии
- Пойкилоцитоз эритроцитов;
- Присутствие в мазке фрагментов разрушенных клеток (шизоцитоз);
- Гиперхромия;
- Изменения со стороны «белой» крови – существенное повышение содержания нейтрофильных лейкоцитов, в ядре которых насчитывается 5 или 6 сегментов, в то время как в норме количество клеток, содержащих в своем ядре более пяти сегментов, вряд ли наберет 5% от общего числа сегментоядерных нейтрофилов.
Присутствие огромного количества полисегментоядерных нейтрофильных лейкоцитов представляют собой некий эквивалент пойкилоцитоза красных кровяных телец и относятся к важным лабораторным симптомам мегалобластных анемий.
Общий анализ крови с лейкоцитарной формулой
Общий анализ крови (Complete Blood Count)
Рутинное скрининговое исследование крови, которое включает определение концентрации общего гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов в единице объема, величины гематокрита и эритроцитарных индексов (MCV, МСН, МСНС).
Гемоглобин (НЬ, Hemoglobin)
Дыхательный пигмент крови, который содержится в эритроцитах и участвует в транспортировке кислорода и углекислоты.
Состоит из белковой части — глобина — и железосодержащей части — гема. Гемоглобин представляет собой белок четвертичной структуры, образованный четырьмя полипептидными цепями. Железо в геме находится в двухвалентной форме. Содержание гемоглобина в крови у мужчин несколько выше, чем у женщин. У детей первого года жизни наблюдается физиологическое снижение концентрации гемоглобина. Увеличение концентрации гемоглобина наблюдается при сгущении крови или является результатом повышения образования эритроцитов. Патологическое снижение содержания гемоглобина в крови (анемия) может быть следствием повышенных потерь гемоглобина при различных кровотечениях, результатом ускоренного разрушения (гемолиза) эритроцитов, нарушением образования эритроцитов или других причин. Анемия может быть как самостоятельным заболеванием, так и симптомом какого-либо общего хронического заболевания (анемия хронических заболеваний). Как самостоятельное заболевание анемии развиваются при недостатке железа, необходимого для синтеза гемоглобина, при дефиците витаминов, участвующих в образовании эритроцитов (преимущественно витамина B12, фолиевой кислоты), вследствие повышенного разрушения эритроцитов в периферическом русле (гемолитические анемии) или нарушения образования клеток крови в костном мозге при специфических гематологических заболеваниях.
Гематокрит (Ht, Hematocrit)
Доля (%), которую составляют все форменные элементы от общего объема крови.
Этот показатель, наряду с гемоглобином и эритроцитами, используют в контроле состояния эритроцитарной системы. Гематокрит отражает объем всех форменных элементов крови — главным образом, эритроцитов, — а не их количество. Изменения гематокрита не всегда коррелируют с изменениями общего количества эритроцитов. Например, у пациентов в состоянии шока за счет сгущения крови гематокрит может быть нормальным или даже высоким, хотя, вследствие потери крови, общее число эритроцитов может значительно снижаться. Поэтому величина гематокрита не является показательной при оценке степени анемии непосредственно после потери крови или гемотрансфузии.
Эритроциты (Red Blood Cells, RBC)
Высокоспециализированные безъядерные клетки крови, содержащие гемоглобин, основной функцией которых является транспорт кислорода из легких к тканям и углекислоты от тканей в легкие.
Эритроциты образуются в красном костном мозге из стволовых клеток. Для нормального развития эритроцитов необходимы витамин B12, фолиевая кислота и достаточное поступление железа. Образование эритроцитов стимулируется эритропоэтином, который вырабатывается в почках. Уровень эритропоэтина повышается при гипоксии тканей. Средний срок жизни эритроцитов в сосудистом русле — 120 дней. Старые клетки разрушаются в ретикуло-эндотелиальной системе и селезенке, а железо гемоглобина используется для образования новых эритроцитов. За один день обновляется около 1% эритроцитов. Увеличение количества эритроцитов выше нормальных показателей называется эритроцитозом, снижение количества эритроцитов (и гемоглобина) — анемией,
Для дифференциальной диагностики анемий, помимо определения количества эритроцитов, используют оценку их морфологических характеристик. В норме диаметр эритроцитов равен 7,2-7,5 мкм, объем — 80-100 фл. Эритроциты диаметром менее 6,7 мкм и объемом менее 80 фл называют микроцитами; эритроциты, диаметр которых более 7,7 мкм и объем более 100 фл — макроцитами; эритроциты более 9,5 мкм в диаметре — мегалоцитами. Анизоцитозом называется присутствие в крови эритроцитов разного размера. В зависимости от преобладания тех или иных форм эритроцитов различают: макроцитоз — состояние, когда 50% и более от общего числа эритроцитов составляют макроциты (отмечается при B12 и фолиеводефицитных анемиях, болезнях печени); микроцитоз — состояние, при котором 30-50% составляют микроциты (наблюдается при железодефицитной анемии, микросфероцитозе, гетерозиготной талассемии, свинцовой интоксикации).
Содержание гемоглобина в эритроцитах оценивают в терминах: нормохромия, гипохромия, гиперхромия. Для оценки морфологии эритроцитов используют эритроцитарные индексы, которые получают при анализе крови с помощью автоматического анализатора (MCV, МСН, МСНС — см. ниже).
Более детальное описание морфологии эритроцитов: изменения формы клеток — пойкилоцитоз (присутствие овалоцитов, шизоцитов, сфероцитов, мишеневидных эритроцитов и пр.); наличие в эритроцитах включений; содержание в периферической крови ядерных форм эритроидного ряда; изменения окраски клеток и т.д. — в случае необходимости делает при просмотре мазка крови под микроскопом врач-гематолог. Эта информация отражается в комментариях к анализу.
Эритроцитарные индексы (MCV, МСН, МСНС)
Индексы, позволяющие количественно оценивать основные морфологические характеристики эритроцитов.
MCV — средний объем эритроцита (Mean Cell Volume)
Количественный показатель объема эритроцитов, более точный параметр, чем визуальная оценка размера эритроцитов при просмотре мазка под микроскопом. Однако следует учитывать, что данный параметр является усредненной величиной, и при выраженном анизоцитозе, а также при наличии большого количества эритроцитов с измененной формой, он не отражает в достаточной степени истинный размер клеток. На основании значения MCV различают анемии микроцитарные, нормоцитарные и макроцитарные. Микроцитоз характерен для железодефицитных анемий, гетерозиготных талассемий; макроцитоз — для B12- и фолиеводефицитных анемий. Апластическая анемия может быть нормо- и макроцитарной.
МСН — среднее содержание гемоглобина в эритроците (Mean Cell Hemoglobin)
Исчисляется в абсолютных единицах, рассчитывается делением концентрации гемоглобина на число эритроцитов в единице объема. Этот параметр определяет среднее содержание гемоглобина в отдельном эритроците и по клиническому значению аналогичен цветовому показателю. На основании этого индекса анемии можно разделить на нормо-, гипо- и гиперхромные.
МСНС — средняя концентрация гемоглобина в эритроцитах (Mean Cell Hemoglobin Concentration)
Рассчитывается по отношению гемоглобина крови к гематокриту и отражает насыщение эритроцитов гемоглобином. Это концентрационный индекс, который не зависит от объема клетки, в отличие от МСН. МСНС — чувствительный показатель изменений гемоглобинообразования, в частности, при железодефицитных анемиях, талассемиях, некоторых гемоглобинопатиях (снижение МСНС).
Лейкоциты (White Blood Cells, WBC)
Клетки крови, обеспечивающие распознавание и обезвреживание чужеродных компонентов, устранение измененных и разрушающихся клеток собственного организма, эффекторы иммунных и воспалительных реакций, основа антимикробной защиты организма.
Образование лейкоцитов (лейкопоэз) проходит в костном мозге и органах лимфатической системы. Это гетерогенная по происхождению, строению и свойствам группа клеток. Выделяют 5 основных видов лейкоцитов: нейтрофилы, эозинофилы, базофилы, лимфоциты, моноциты, которые выполняют разные функции. Дифференциальный подсчет содержания этих форм проводится при назначении теста лейкоцитарная формула. Общее число лейкоцитов может изменяться под действием различных факторов. Физиологическое повышение уровня лейкоцитов возникает после приема пищи, после физической нагрузки, вследствие разного рода стрессов. Реактивный физиологический лейкоцитоз обеспечивается перераспределением пристаночных и циркулирующих нейтрофилов, мобилизацией зрелых лейкоцитов из костного мозга, У женщин физиологическое повышение количества лейкоцитов можно наблюдать в предменструальный период. Количество лейкоцитов в норме увеличивается во второй половине беременности и при родах.
Патологическое увеличение числа лейкоцитов в крови наблюдается при воздействии различных инфекционных агентов, ядов, под действием факторов воспаления и некроза тканей, эндогенных токсинов. Эти факторы стимулируют образование лейкоцитов, что является защитной реакцией организма.
При некоторых вирусных инфекциях, под действием цитотоксичных лекарственных препаратов может развиваться лейкопения — снижение уровня лейкоцитов крови. Значительные изменения количества лейкоцитов наблюдаются при специфических гематологических заболеваниях, которые могут проявляться как значительным увеличением содержания лейкоцитов, так и резким снижением их количества. Важную диагностическую информацию в этих случаях дает определение дифференциальной лейкоцитарной формулы с просмотром мазка крови под микроскопом.
Тромбоциты (Platelet count)
Форменные элементы крови, участвующие в обеспечении гемостаза. Тромбоциты — мелкие безъядерные клетки, овальной или округлой формы; их диаметр 2-4 мкм. Образуются тромбоциты в костном мозге из мегакариоцитов. В спокойном состоянии (в кровотоке) тромбоциты имеют дисковидную форму. При активации тромбоциты приобретают сферическую форму и образуют специальные выросты (псевдоподии). С помощью подобных выростов кровяные пластинки могут соединяться друг с другом (агрегировать) и прилипать к поврежденной сосудистой стенке (способность к адгезии).
Тромбоциты обладают свойством выбрасывать при стимуляции содержимое своих гранул, в которых содержатся факторы свертывания, фермент пероксидаза, серотонин, ионы кальция — Са2*, аденозиндифосфат (АДФ), фактор Виллебранда, тромбоцитарный фибриноген, фактор роста тромбоцитов. Некоторые факторы свертывания, антикоагулянты и другие вещества тромбоциты могут переносить на своей поверхности. Свойства тромбоцитов, взаимодействующих с компонентами стенок сосудов, позволяют образовывать временный сгусток и обеспечивать остановку кровотечения в мелких сосудах (тромбоцитарно-сосудистый гемостаз). Временное повышение количества тромбоцитов можно наблюдать после интенсивной физической нагрузки. Небольшое физиологическое снижение уровня тромбоцитов отмечается у женщин во время менструации. Умеренное снижение количества тромбоцитов может иногда наблюдаться у практически здоровых беременных женщин.
Клинические признаки снижения количества тромбоцитов — тромбоцитопении (повышенная склонность к внутрикожным кровоизлияниям, кровоточивость десен, меноррагии и т.п.) — обычно имеют место только в том случае, когда количество тромбоцитов снижается ниже 50х103 клеток/мкл.
Патологическое снижение количества тромбоцитов происходит вследствие их недостаточного образования при ряде заболеваний системы крови, а также при повышенном потреблении или разрушении тромбоцитов (аутоиммунные процессы). После массивных кровотечений с последующими внутривенными вливаниями плазмозаменителей количество тромбоцитов может снизиться до 20-25% от исходной величины вследствие разведения.
Повышение количества тромбоцитов (тромбоцитозы) может быть реактивным, сопровождающим определенные патологические состояния (как результат продукции иммуномодуляторов, стимулирующих образование тромбоцитов) или первичным (вследствие дефектов в системе гемопоэза).
Нейтрофилы (Neutrophils)
Составляют 50-75% всех лейкоцитов. В периферической крови в норме встречаются два морфологических типа данных клеток: палочкоядерные (более молодые) и сегментоядерные (зрелые) нейтрофилы. Менее зрелые клетки гранулоцитарного ряда — юные (метамиелоциты), миелоциты, промиелоциты — в норме находятся в костном мозге и появляются в периферической крови только в случае патологии. Появление последних в периферическом русле указывает либо на стимуляцию образования гранулоцитов в костном мозге (реактивные изменения), либо на наличие гемобластоза. Зрелые нейтрофилы циркулируют в крови 8-10 часов, затем поступают в ткани. Продолжительность жизни нейтрофильного гранулоцита в тканях составляет 2-3 дня. Численность нейтрофилов при необходимости может быстро увеличивается за счет мобилизации зрелых клеток из пристеночного пула сосудистого русла или костномозгового резерва, либо усиления гемопоэза. Основной функцией нейтрофилов является участие в борьбе с микроорганизмами путем их фагоцитоза. Содержимое гранул способно разрушить практически любые микробы. В нейтрофилах содержатся многочисленные ферменты, вызывающие бактериолиз и переваривание микроорганизмов.
Варианты изменения (сдвига) лейкоцитарной формулы.
Нейтрофилия (увеличение количества нейтрофилов) может быть реактивной (связанной с инфекцией, воспалением, опухолью или эндокринными нарушениями) или связанной с первичными нарушениями гемопоэза (гемобластоэами).
Нейтропения (снижение абсолютного количества нейтрофилов менее 1800/мкл) может быть вызвана истощением резерва нейтрофилов (например, в связи с септицемией), аутоиммунными заболеваниями (агранулоцитоз, иногда вызывается лекарственными препаратами), заболеваниями системы крови и другими патологическими состояниями.
«Сдвиг влево»: («омоложение» нейтрофилов): в крови присутствует увеличенное количество палочкоядерных нейтрофилов, возможно появление метамиелоцитов (юных), миелоцитов.
Эозинофилы (Eosinophils)
Эозинофилы составляют 0,5-5% от всех лейкоцитов крови, находятся в циркуляции около 30 минут, после чего поступают в ткани, где находятся примерно 12 суток. Изменение содержания эозинофилов в периферической крови является результатом баланса продукции клеток в костном мозге, их миграции в ткани и разрушения.
В эозинофилах содержится значительное количество гранул, которые содержат особую группу бактерицидных белков, в числе которых эозинофильный катионный белок, эозинофильная пероксидаза и др. Обладая слабой фагоцитарной активностью, эти клетки обуславливают внеклеточный цитолиз, участвуют в противогельминтном иммунитете. Хемотаксис эозинофилов и распознавание паразитов осуществляется за счет факторов, продуцируемых клетками воспаления и продуктов жизнедеятельности паразитов. Эозинофилам принадлежит важная роль в аллергических реакциях. Эозинофилия (увеличение количества эозинофилов в крови более 5%-0,4х10°/л) часто сопровождает аллергические заболевания различной локализации (бронхиальная астма, атопические экземы, сенная лихорадка, пищевая аллергия). При всех воспалительных заболеваниях, аутоиммунных процессах, злокачественных новообразованиях, хронических инфекциях, кожных заболеваниях, в патогенез которых включается аллергический компонент, определяемый гиперобразованием IgE, наблюдается эозинофилия. Активированные Эозинофилы продуцируют большое количество провоспалительных медиаторов, являющихся токсичными для тканей, тем самым поддерживая хроническое воспаление. Эозинофилия обнаруживается при инфекционных заболеваниях в период развернутой клинической картины (скарлатина, инфекционный мононуклеоз, гонорея).
Оценка динамики изменения количества эозинофилов в течение воспалительного процесса имеет определенное прогностическое значение.
Эозинопения (снижение количества эозинофилов в крови менее 0,2х10’/л) часто наблюдается в начале воспаления. Рост числа эозинофилов (> 5%) сопутствует началу выздоровления. Однако, ряд инфекционных и других заболеваний с высоким уровнем IgE характеризуются эозинофилией и после окончания воспалительного процесса, что указывает на незаконченность иммунной реакции. В то же время, снижение числа эозинофилов в активной фазе заболевания зачастую свидетельствует о тяжести процесса и является неблагоприятным признаком.
Базофилы (Basophils)
Самая малочисленная популяция лейкоцитов. На долю базофилов приходится в среднем всего 0,5% от общего числа лейкоцитов крови. Созревшие баэофилы поступают в кровоток, где циркулируют около 6 часов. Затем они мигрируют в ткани, где через 1-2 суток после выполнения своей функции гибнут. Это клетки, родственные тканевым тучным клеткам. Базофилы способны к фагоцитозу. Гранулы их содержат сульфатированные или карбоксилированные кислые белки, такие как гепарин, приобретающие синий цвет при окраске по Гимза, и другие биологически активные вещества.
Базофилы участвуют в аллергических реакциях, включающих lgE-зависимые механизмы, инициируют развитие анафилактической реакции гиперчувствительности немедленного типа.
Базофилия (содержание базофилов >0,15х10’/л) может быть связана с аллергическими реакциями, вирусными заболеваниями, хроническими инфекциями, воспалительными процессами, онкологическими заболеваниями.
Лимфоциты (Lymphocytes)
Лимфоциты составляют 20-40% от всего числа лейкоцитов и представляют собой гетерогенную популяцию лейкоцитов. Относятся к агранулоцитам (не содержат гранул в цитоплазме). Разные субпопуляции лимфоцитов выполняют различные функции. В их числе: распознавание различных антигенов благодаря экспрессии на поверхности клеток уникальных антигенных рецепторов, формирование гуморального иммунного ответа путем синтеза антител к чужеродным белкам (иммуноглобулинов различных классов), обеспечение клеточного иммунитета — уничтожения разных клеток непосредственно эффекторными цитотоксическими лимфоцитами (отторжение трансплантата, противоопухолевый иммунитет, иммунитет против внутриклеточных паразитов, в том числе противовирусный). Часть лимфоцитов является клетками памяти, которые сохраняют информацию о ранее встречавшемся антигене. Они быстро пролиферируют и продуцируют большие количества антител при повторной встрече с известным антигеном.
Лимфоциты обладают способностью синтезировать и секретировать в кровь различные белковые регуляторы — цитокины, посредством которых осуществляют координацию и регуляцию иммунного ответа. Повышение содержания лимфоцитов наблюдается как реакция на острые вирусные инфекции, хронические инфекции (туберкулез и сифилис), это может быть и следствием специфических гематологических заболеваний.
Следует иметь в виду что лейкоцитарная формула отражает относительное (процентное) содержание лейкоцитов различных видов, и увеличение или снижение процентного содержания лимфоцитов может носить как абсолютный, так и относительный характер. Так, высокий процент лимфоцитов в формуле может быть следствием истинного (абсолютного) лимфоцитоза, когда содержание лимфоцитов крови превышает 3000/мкл, либо снижения абсолютного числа лейкоцитов других видов (обычно нейтрофилов) — в этом случае лимфоцитоз является относительным. Лимфопения (снижение количества лимфоцитов) также может носить абсолютный характер, когда количество клеток падает ниже 1000/мкл, или относительный — быть следствием увеличения количества гранулоцитов.
Моноциты (Monocytes)
Моноциты — самые крупные клетки среди лейкоцитов, составляют 2-10% всех лейкоцитов, относятся к агранулоцитам. В периферической крови моноциты составляют 80-600х10’/л. Моноциты циркулируют в крови от 36 до 104 часов, затем покидают сосудистое русло. В тканях моноциты дифференцируются в органо- и тканеспецифические макрофаги. Продолжительность жизни тканевых макрофагов (гистиоцитов) исчисляется месяцами и годами. Макрофаги участвуют в формировании и регуляции иммунного ответа, выполняя функцию презентации антигена лимфоцитам и являясь источником биологически активных веществ (в том числе, регуляторных цитокинов, интерлейкинов, интерферонов, компонентов комплемента).
Моноциты/макрофаги, способные к амебовидному движению, проявляют выраженную фагоцитарную и бактерицидную активность. Один макрофаг способен поглотить до 100 микроорганизмов, в то время как нейтрофил — лишь 20-30. Они появляются в очаге воспаления после нейтрофилов и проявляют максимум активности в кислой среде, в которой нейтрофилы теряют свою активность. В очаге воспаления макрофаги фагоцитируют микроорганизмы, а также погибшие лейкоциты, поврежденные клетки воспаленной ткани, очищая очаг воспаления и подготавливая его для регенерации. Макрофаги более эффективны, чем нейтрофилы в фагоцитозе микобактерий, грибков и макромолекул. В селезенке макрофаги обеспечивают утилизацию сенсибилизированных и стареющих эритроцитов. Моноцитоз (увеличение абсолютного числа моноцитов более 10хНУ/л) наблюдается у пациентов с хроническими инфекциями или воспалительными процессами.
СОЭ (Скорость Оседания Эритроцитов, ESR)
Неспецифический показатель воспаления.
СОЭ — показатель скорости разделения стабилизированной антикоагулянтом крови в капилляре на два слоя: верхний (прозрачная плазма крови) и нижний (осевшие эритроциты и другие форменные элементы крови). СОЭ оценивается по высоте образовавшегося слоя плазмы крови (в мм) за 1 час. Удельная масса эритроцитов выше, чем удельная масса плазмы, поэтому под действием силы тяжести эритроциты оседают на дно. Процесс оседания (седиментации) эритроцитов можно разделить на 3 фазы, которые происходят с разной скоростью. Сначала эритроциты медленно оседают отдельными клетками. Затем они образуют агрегаты — «монетные столбики», и оседание происходит быстрее. В третьей фазе образуется очень много агрегатов эритроцитов, их оседание сначала замедляется, а потом постепенно прекращается. Основным фактором, влияющим на образование «монетных столбиков» и скорость оседания эритроцитов, является белковый состав плазмы крови. Белки острой фазы воспаления, адсорбируясь на поверхности эритроцитов, снижают их заряд и отталкивание друг от друга, способствуют образованию «монетных столбиков» и ускоренному оседанию эритроцитов. Повышение содержания острофазных белков, например, С-реактивного белка, гаптоглобина, альфа-1-антитрипсина, при остром воспалении приводит к повышению СОЭ. При острых воспалительных и инфекционных процессах изменение скорости оседания эритроцитов отмечается через 24 часа после повышения температуры и увеличения числа лейкоцитов. При хроническом воспалении повышение СОЭ обусловлено увеличением концентрации фибриногена и иммуноглобулинов. Снижение содержания эритроцитов в крови (анемия) приводит к ускорению СОЭ, и, напротив, повышение содержания эритроцитов в крови замедляет скорость их седиментации. Определение СОЭ используют в скрининговых обследованиях, а также в мониторинге течения и контроле эффективности лечения воспалительных и инфекционных заболеваний, обычно в комплексе с общим анализом крови.
Уровень СОЭ меняется в зависимости от многих физиологических факторов. Значения СОЭ у женщин несколько выше, чем у мужчин. Изменения белкового состава крови при беременности ведут к повышению СОЭ. В течение дня возможно колебание значений, максимальный уровень отмечается в дневное время.
В крови появились неестественно большие эритроциты?
Появление аномально крупных форменных элементов эритроцитарного ряда и полисегментоядерных нейтрофилов в общем анализе крови свидетельствует, прежде всего, о нарушении кроветворения на ранних стадиях, в костном мозге (мегалобластический тип кроветворения). В результате мегалобластического кроветворения в костном мозге:
- Нарушается деление клеток, на стадии этих процессов у клеток изменяется структура ядра, диаметр и объем, в итоге – они неестественно увеличиваются в размере (мегалобласты);
- Клетки и созревают в разное время – асинхронно: одни – уже приближены к зрелым формам, другие мало продвинулись в своем развитии и остались на уровне промиелобластов;
- Мегалобласты начинают преждевременно насыщаться хромопротеином – гемоглобином, благо, красному пигменту крови их увеличенного объема более чем достаточно, есть где разместиться (при условии, что синтез гемоглобина не нарушен);
- Однако дегенеративные изменения в ядрах делают многие клетки неполноценными, неспособными дожить до зрелого состояния.
Таким образом, неэффективный эритропоэз, «дав жизнь» гигантским клеткам, не обеспечивает их хорошим «здоровьем». Большинство элементов, которым от природы предназначено стать полноценными эритроцитами и выполнять ответственные функции (переносить кислород и углекислый газ, принимать участие в обменных процессах, брать роль супрессоров в иммунных реакциях и др.) попросту погибает, оставляя за собой лишь фрагменты, которые потом будут циркулировать в крови (шизоцитоз), наряду с другими форменными элементами.
Разумеется, найдут смерть на стадии созревания не все клетки, какие-то из них (самые стойкие) останутся и выйдут в кровеносное русло – они в общем анализе крови будут представлены аномально увеличенными, в основном, гиперхромными, эритроцитами-макроцитами (макроцитоз эритроцитов). Кроме этого, в эритрограмме будут обнаруживаться фрагменты «бывших» (погибших) эритроцитов (шизоциты), создавая картину пойкилоцитоза и наталкивая на мысль о развитии гиперхромной макроцитарной анемии. Правда, для более точного диагноза понадобятся дополнительные исследования.
Кроме макроцитоза эритроцитов в общем анализе крови, должны быть учтены макроцитарные морфологические изменения в пунктате костного мозга и уровень витаминов в крови.
Чтобы диагностический поиск не направился по ложному пути, в обязательном порядке должны быть изучены и учтены другие возможные предпосылки заболевания:
- История болезни и предшествующей патологии;
- Анамнез семейный, социальный, профессиональный, лекарственный;
- Обследования головы и шеи, сердечно-сосудистой и нервной системы, органов дыхания и брюшной полости.
Все эти критерии диагностики необходимы для установления этиологии и формы макроцитарной анемии.
Причины их появления
А вообще, макроцитоз эритроцитов – это не самостоятельная нозологическая единица, это лабораторный симптом, указывающий на другую патологию. Причиной подобных метаморфоз, происходящих с красными клетками крови, могут быть состояния, нарушающие нормальный ход событий в процессе созревания красных кровяных телец в костном мозге или их усиленное разрушение, сопровождающее какое-то патологическое состояние:
- Авитаминоз B12 – наследственный или приобретенный дефицит цианокобаламина (витамина B12), который является причиной формирования гиперхромной мегалобластной (В12-дефицитной) анемии;
- Дефицит фолатов (витамина B9) – недостаток фолиевой кислоты в организме грозит развитием фолиеводефицитной анемии (это тоже гиперхромная макроцитарная анемия);
- Комбинированный вариант – B12-фолиеводефицитная анемия (с этой формой медицина сталкивается чаще всего);
- Анемический синдром, развитие которого обусловлено острой кровопотерей (компенсаторный механизм включается, однако красные клетки не успевают стать полноценными эритроцитами, имеющими нормальный диаметр и объем);
- Отдельные виды гемолитических анемий – усиленный распад красных клеток в кровеносных сосудах или тканях запускает интенсивный, но неэффективный эритропоэз в костном мозге, в результате – в общем анализе крови можно наблюдать и пойкилоцитоз (шизоцитоз), и макроцитоз эритроцитов, и другие признаки распада кровяных телец;
- Миелодиспластический синдром, при котором вообще возможны различные изменения в общем анализе крови;
- Некоторые формы лейкозов;
- Предлейкозные состояния (идиопатическая сидеробластная анемия, синдром Ди Гульельмо – острый злокачественный эритромиелоз);
- Снижение функциональных способностей щитовидной железы (гипотиреоз);
- Тяжелая длительная интоксикация при хроническом алкоголизме;
- Поражение печеночной паренхимы, создающей запасы различных витаминов (в том числе, цианокобаламина и фолиевой кислоты), которым впоследствии назначено участвовать в синтезе пуриновых и пиримидиновых оснований, а они, как известно, необходимы для продукции полноценной ДНК;
- Применение некоторых лекарственных препаратов: ингибирующих дегидрофолатредуктазу (триамтерен, хлоридин, метотрексат), фармацевтических средств, влияющих на обмен пуринов и пиримидинов (аллопуринол, фебуксостат), а также противоэпилептических лекарств и оральных контрацептивов – все они способны нарушить синтез ДНК и стать причиной развития макроцитарной анемии;
- Злокачественные новообразования, нарушающие деление клеток и образование ДНК;
- Заболевания желудочно-кишечного тракта и оперативные вмешательства на органах пищеварения;
- Беременность (в этот период кроветворение идет в активном режиме, витамины, поступающие и накопленные, также расходуются интенсивно, почему фолиеводефицитная анемия нередко формируется именно в этот период).
Ввиду того, что первыми в списке причин стоят В12- и фолиеводефицитные состояния, хочется обратить внимание читателя на сложную функциональную взаимосвязь между этими витаминами, которая создает условия для нарушения всего процесса образования ДНК. Недостаток витамина В9 в продуктах питания очень быстро снижает способность к деметилированию и связыванию с цианокобаламином отдельных фолатов, накапливающихся в печени, в итоге – нарушается продукция ДНК. При недостатке в пище витамина В12 происходят аналогичные нарушения и результат этого тоже аналогичный – страдает синтез ДНК.
Развернутое исследование качественного и количественного состава крови, в ходе которого дается характеристика эритроцитов и их специфических показателей (MCV, MCH, MCHC, RDW), лейкоцитов и их разновидностей в процентном соотношении (лейкоцитарная формула) и тромбоцитов.
В составе анализа всегда выполняется микроскопия лейкоцитарной формулы.
Синонимы английские
Complete blood count (CBC) with differential.
Метод исследования
- SLS (натрий лаурил сульфат) — метод
- Кондуктометрический метод
- Микроскопия
- Проточная цитофлуориметрия
Какой биоматериал можно использовать для исследования?
Венозную, капиллярную кровь.
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Детям в возрасте до 1 года не принимать пищу в течение 30-40 минут до исследования.
- Детям в возрасте от 1 до 5 лет не принимать пищу в течение 2-3 часов до исследования.
- Не принимать пищу в течение 8 часов до исследования, можно пить чистую негазированную воду.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Клинический анализ крови с лейкоцитарной формулой – это один из наиболее часто выполняемых анализов в медицинской практике. Сегодня это исследование автоматизировано и позволяет получить подробную информацию о количестве и качестве клеток крови: эритроцитов, лейкоцитов и тромбоцитов. С практической точки зрения врачу в первую очередь следует сосредоточить свое внимание на следующих параметрах этого анализа:
- Hb (hemoglobin) – гемоглобин;
- MCV (mean corpuscular volume) – средний объем эритроцита;
- RDW (RBC distribution width) – распределение эритроцитов по объему;
- общее количество эритроцитов;
- общее количество тромбоцитов;
- общее количество лейкоцитов;
- лейкоцитарная формула – процентное соотношение разных лейкоцитов: нейтрофилов, лимфоцитов, моноцитов, эозинофилов и базофилов.
Определение этих параметров позволяет диагностировать такие состояния, как анемия/полицитемия, тромбоцитопения/тромбоцитоз и лейкопения/лейкоцитоз, которые могут как являться симптомами какого-либо заболевания, так и выступать в качестве самостоятельных патологий.
При интерпретации анализа следует учитывать следующие особенности:
- У 5% здоровых людей показатели анализа крови отклоняются от принятых референсных значений. С другой стороны, у пациента может быть выявлено значительное отклонение от его обычных показателей, которые при этом сохраняются в пределах принятых норм. По этой причине результаты теста должны интерпретироваться в контексте индивидуальных обычных показателей каждого конкретного человека.
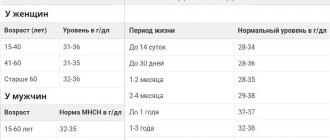
- Показатели крови зависят от расы и пола. Так, у женщин количество и качественные характеристики эритроцитов ниже, а количество тромбоцитов выше, чем у мужчин. Для сравнения: мужчины – Hb 12,7-17,0 г/дл, эритроциты 4,0-5,6×1012/л, тромбоциты 143-332×109/л, женщины – Hb 11,6-15,6 г/дл, эритроциты 3,8-5,2×1012/л, тромбоциты 169-358×109/л. Кроме того, гемоглобин, нейтрофилы и тромбоциты ниже у темнокожих людей, чем у людей белой расы.
Для чего используется исследование?
- Для диагностики и контроля лечения многих заболеваний.
Когда назначается исследование?
- Во время профилактического осмотра;
- при наличии у пациента жалоб или симптомов какого-либо заболевания.
Что означают результаты?
Референсные значения
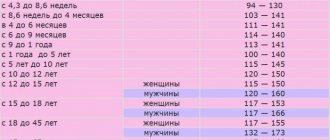
| Компонент | Пол | Возраст | Референсные значения |
| Лейкоциты (WBC), *10^9/л | 0-1 год | 6.0 — 17.5 | |
| 1-2 года | 6.0 — 17.0 | ||
| 2-4 года | 5.5 — 15.5 | ||
| 4-6 лет | 5.0 — 14.5 | ||
| 6-10 лет | 4.5 — 13.5 | ||
| 10-16 лет | 4.5 — 13.0 | ||
| Больше 16 лет | 4.0 — 10.0 | ||
| Эритроциты (RBC), *10^12/л | женский | 0-14 дней | 3.9 — 5.9 |
| мужской | 0-14 дней | 3.9 — 5.9 | |
| мужской | 1-4 мес. | 3.5 — 5.1 | |
| женский | 1-4 мес. | 3.5 — 5.1 | |
| мужской | 4-6 мес. | 3.9 — 5.5 | |
| женский | 4-6 мес. | 3.9 — 5.5 | |
| мужской | 6-9 мес. | 4.0 — 5.3 | |
| женский | 6-9 мес. | 4.0 — 5.3 | |
| мужской | 9-12 мес. | 4.1 — 5.3 | |
| женский | 9-12 мес. | 4.1 — 5.3 | |
| мужской | 1-3 лет | 3.8 — 4.8 | |
| женский | 1-3 лет | 3.8 — 4.8 | |
| мужской | 3-6 лет | 3.7 — 4.9 | |
| женский | 3-6 лет | 3.7 — 4.9 | |
| мужской | 6-9 лет | 3.8 — 4.9 | |
| женский | 6-9 лет | 3.8 — 4.9 | |
| мужской | 9-12 лет | 3.9 — 5.1 | |
| женский | 9-12 лет | 3.9 — 5.1 | |
| мужской | 12-15 лет | 4.1 — 5.2 | |
| женский | 12-15 лет | 3.8 — 5.0 | |
| мужской | 15-18 лет | 4.2 — 5.6 | |
| женский | 15-18 лет | 3.9 — 5.1 | |
| мужской | 18-45 лет | 4.3 — 5.7 | |
| женский | 18-45 лет | 3.8 — 5.1 | |
| мужской | 45-65 лет | 4.2 — 5.6 | |
| женский | 45-65 лет | 3.8 — 5.3 | |
| мужской | Больше 65 лет | 3.8 — 5.8 | |
| женский | Больше 65 лет | 3.8 — 5.2 | |
| женский | 14-30 дней | 3.3 — 5.3 | |
| мужской | 14-30 дней | 3.3 — 5.3 | |
| Гемоглобин (HGB), г/л | мужской | 0-14 дней | 134 — 198 |
| женский | 0-14 дней | 134 — 198 | |
| мужской | 14-30 дней | 107 — 171 | |
| женский | 14-30 дней | 107 — 171 | |
| мужской | 1-2 мес. | 94 — 130 | |
| женский | 1-2 мес. | 94 — 130 | |
| мужской | 2-4 мес. | 103 — 141 | |
| женский | 2-4 мес. | 103 — 141 | |
| мужской | 4-6 мес. | 111 — 141 | |
| женский | 4-6 мес. | 111 — 141 | |
| мужской | 6-9 мес. | 114 — 140 | |
| женский | 6-9 мес. | 114 — 140 | |
| мужской | 9-12 мес. | 113 — 141 | |
| женский | 9-12 мес. | 113 — 141 | |
| мужской | 1-5 лет | 110 — 140 | |
| женский | 1-5 лет | 110 — 140 | |
| мужской | 5-10 лет | 115 — 145 | |
| женский | 5-10 лет | 115 — 145 | |
| мужской | 10-12 лет | 120 — 150 | |
| женский | 10-12 лет | 120 — 150 | |
| мужской | 12-15 лет | 120 — 160 | |
| женский | 12-15 лет | 115 — 150 | |
| мужской | 15-18 лет | 117 — 166 | |
| женский | 15-18 лет | 117 — 153 | |
| мужской | 18-45 лет | 132 — 173 | |
| женский | 18-45 лет | 117 — 155 | |
| мужской | 45-65 лет | 131 — 172 | |
| женский | 45-65 лет | 117 — 160 | |
| мужской | Больше 65 лет | 126 — 174 | |
| женский | Больше 65 лет | 117 — 161 | |
| Гематокрит (HCT), % | мужской | 0-14 дней | 41 — 65 |
| женский | 0-14 дней | 41 — 65 | |
| мужской | 14-30 дней | 33 — 55 | |
| женский | 14-30 дней | 33 — 55 | |
| мужской | 1-2 мес. | 28 — 42 | |
| женский | 1-2 мес. | 28 — 42 | |
| мужской | 2-4 мес. | 32 — 44 | |
| женский | 2-4 мес. | 32 — 44 | |
| мужской | 4-6 мес. | 31 — 41 | |
| женский | 4-6 мес. | 31 — 41 | |
| мужской | 6-9 мес. | 32 — 40 | |
| женский | 6-9 мес. | 32 — 40 | |
| мужской | 9-12 мес. | 33 — 41 | |
| женский | 9-12 мес. | 33 — 41 | |
| мужской | 1-3 лет | 32 — 40 | |
| женский | 1-3 лет | 32 — 40 | |
| мужской | 3-6 лет | 32 — 42 | |
| женский | 3-6 лет | 32 — 42 | |
| мужской | 6-9 лет | 33 — 41 | |
| женский | 6-9 лет | 33 — 41 | |
| мужской | 9-12 лет | 34 — 43 | |
| женский | 9-12 лет | 34 — 43 | |
| мужской | 12-15 лет | 35 — 45 | |
| женский | 12-15 лет | 34 — 44 | |
| мужской | 15-18 лет | 37 — 48 | |
| женский | 15-18 лет | 34 — 44 | |
| мужской | 18-45 лет | 39 — 49 | |
| женский | 18-45 лет | 35 — 45 | |
| мужской | 45-65 лет | 39 — 50 | |
| женский | 45-65 лет | 35 — 47 | |
| мужской | Больше 65 лет | 37 — 51 | |
| женский | Больше 65 лет | 35 — 47 | |
| Средний объем эритроцита (MCV), fL | женский | 0-12 мес. | 71 — 112 |
| мужской | 0-12 мес. | 71 — 112 | |
| женский | 1-5 лет | 73 — 85 | |
| мужской | 1-5 лет | 73 — 85 | |
| женский | 5-10 лет | 75 — 87 | |
| мужской | 5-10 лет | 75 — 87 | |
| женский | 10-12 лет | 76 — 94 | |
| мужской | 10-12 лет | 76 — 94 | |
| женский | 12-15 лет | 73 — 95 | |
| женский | 15-18 лет | 78 — 98 | |
| женский | 18-45 лет | 81 — 100 | |
| женский | 45-65 лет | 81 — 101 | |
| женский | Больше 65 лет | 81 — 102 | |
| мужской | 12-15 лет | 77 — 94 | |
| мужской | 15-18 лет | 79 — 95 | |
| мужской | 18-45 лет | 80 — 99 | |
| мужской | 45-65 лет | 81 — 101 | |
| мужской | Больше 65 лет | 81 — 102 | |
| Средн. сод. гемоглобина в эр-те (MCH), пг | женский | 0-14 дней | 30 — 37 |
| мужской | 0-14 дней | 30 — 37 | |
| женский | 14-30 дней | 29 — 36 | |
| мужской | 14-30 дней | 29 — 36 | |
| женский | 1-2 мес. | 27 — 34 | |
| мужской | 1-2 мес. | 27 — 34 | |
| женский | 2-4 мес. | 25 — 32 | |
| мужской | 2-4 мес. | 25 — 32 | |
| женский | 4-6 мес. | 24 — 30 | |
| мужской | 4-6 мес. | 24 — 30 | |
| женский | 6-9 мес. | 25 — 30 | |
| мужской | 6-9 мес. | 25 — 30 | |
| женский | 9 мес. — 1 г. | 24 — 30 | |
| мужской | 9 мес. — 1 г. | 24 — 30 | |
| женский | 1-3 лет | 22 — 30 | |
| мужской | 1-3 лет | 22 — 30 | |
| женский | 3-6 лет | 25 — 31 | |
| мужской | 3-6 лет | 25 — 31 | |
| женский | 6-9 лет | 25 — 31 | |
| мужской | 6-9 лет | 25 — 31 | |
| женский | 9-15 лет | 26 — 32 | |
| мужской | 9-15 лет | 26 — 32 | |
| женский | 15-18 лет | 26 — 34 | |
| мужской | 15-18 лет | 27 — 32 | |
| женский | 18-45 лет | 27 — 34 | |
| мужской | 18-45 лет | 27 — 34 | |
| женский | 45-65 лет | 27 — 34 | |
| мужской | 45-65 лет | 27 — 35 | |
| женский | Больше 65 лет | 27 — 35 | |
| мужской | Больше 65 лет | 27 — 34 | |
| Средн. конц. гемоглобина в эр-те (MCHC), г/л | 0-1 лет | 290 — 370 | |
| 1-3 лет | 280 — 380 | ||
| 3-12 лет | 280 — 360 | ||
| 12-19 лет | 330 — 340 | ||
| Больше 19 лет | 300 — 380 | ||
| Распр. эрит. по V — станд отклон(RDW-SD), fL | 37 — 54 | ||
| Распр. эрит. по V — коэф. вариац (RDW-CV), % | Больше 6 мес. | 11.6 — 14.8 | |
| 0-6 мес. | 14.9 — 18.7 | ||
| женский | 0-10 дней | 99 — 421 | |
| мужской | 0-10 дней | 99 — 421 | |
| женский | 10-30 дней | 150 — 400 | |
| мужской | 10-30 дней | 150 — 400 | |
| женский | 1-6 мес. | 180 — 400 | |
| мужской | 1-6 мес. | 180 — 400 | |
| женский | 6 мес. — 1 г. | 160 — 390 | |
| мужской | 6 мес. — 1 г. | 160 — 390 | |
| женский | 1-5 лет | 150 — 400 | |
| мужской | 1-5 лет | 150 — 400 | |
| женский | 5-10 лет | 180 — 450 | |
| мужской | 5-10 лет | 180 — 450 | |
| женский | 10-15 лет | 150 — 450 | |
| мужской | 10-15 лет | 150 — 400 | |
| женский | Больше 15 лет | 150 — 400 | |
| мужской | Больше 15 лет | 150 — 400 | |
| Распр. тромбоцитов по объему (PDW), fL | 10 — 20 | ||
| Средний объем тромбоцита (MPV), fL | 9.4 — 12.4 | ||
| Коэффициент больших тромбоцитов (P-LCR), % | 13 — 43 | ||
| Нейтрофилы (NE), 10^9/л | 0-4 лет | 1.5 — 8.5 | |
| 4-8 лет | 1.5 — 8.0 | ||
| 8-16 лет | 1.8 — 8.0 | ||
| Больше 16 лет | 1.8 — 7.7 | ||
| Лимфоциты (LY), *10^9/л | 0-1 лет | 2.0 — 11.0 | |
| 1-2 лет | 3.0 — 9.5 | ||
| 2-4 лет | 2.0 — 8.0 | ||
| 4-6 лет | 1.5 — 7.0 | ||
| 6-8 лет | 1.5 — 6.8 | ||
| 8-10 лет | 1.5 — 6.5 | ||
| 10-16 лет | 1.2 — 5.2 | ||
| Больше 16 лет | 1.0 — 4.8 | ||
| Моноциты (MO), *10^9/л | 0-1 лет | 0.05 — 1.1 | |
| 1-2 лет | 0.05 — 0.6 | ||
| 2-4 лет | 0.05 — 0.5 | ||
| 4-16 лет | 0.05 — 0.4 | ||
| Больше 16 лет | 0.05 — 0.82 | ||
| Эозинофилы (EO), *10^9/л | 0-1 лет | 0.05 — 0.4 | |
| 1-6 лет | 0.02 — 0.3 | ||
| Больше 6 лет | 0.02 — 0.5 | ||
| Базофилы (BA), *10^9/л | 0 — 0.08 | ||
| Нейтрофилы, % (NE%), *10^9/л | 0-1 лет | 16 — 45 | |
| 1-2 лет | 28 — 48 | ||
| 2-4 лет | 32 — 55 | ||
| 4-6 лет | 32 — 58 | ||
| 6-8 лет | 38 — 60 | ||
| 8-10 лет | 41 — 60 | ||
| 10-16 лет | 43 — 60 | ||
| Больше 16 лет | 47 — 72 | ||
| Лимфоциты, % (LY%) | 0-1 лет | 45 — 75 | |
| 1-2 лет | 37 — 60 | ||
| 2-4 лет | 33 — 55 | ||
| 4-6 лет | 33 — 50 | ||
| 6-8 лет | 30 — 50 | ||
| 8-10 лет | 30 — 46 | ||
| 10-16 лет | 30 — 45 | ||
| Больше 16 лет | 19 — 37 | ||
| Моноциты, % (MO%) | 0-1 лет | 4 — 10 | |
| 1-2 лет | 3 — 10 | ||
| Больше 2 лет | 3 — 12 | ||
| Эозинофилы, % (EO%) | 0-1 лет | 1 — 6 | |
| 1-2 лет | 1 — 7 | ||
| 2-4 лет | 1 — 6 | ||
| Больше 4 лет | 1 — 5 | ||
| Базофилы, % (BA%) | женский | 0 — 1.2 | |
| мужской | 0 — 1.2 | ||
| Нейтрофилы, 10^9/л | 0-4 лет | 1.5 — 8.5 | |
| 4-8 лет | 1.5 — 8.0 | ||
| 8-16 лет | 1.8 — 8.0 | ||
| Больше 16 лет | 1.8 — 7.7 | ||
| Лимфоциты, *10^9/л | 0-1 лет | 2.0 — 11.0 | |
| 1-2 лет | 3.0 — 9.5 | ||
| 2-4 лет | 2.0 — 8.0 | ||
| 4-6 лет | 1.5 — 7.0 | ||
| 6-8 лет | 1.5 — 6.8 | ||
| 8-10 лет | 1.5 — 6.5 | ||
| 10-16 лет | 1.2 — 5.2 | ||
| Больше 16 лет | 1.0 — 4.8 | ||
| Моноциты, *10^9/л | 0-1 лет | 0.05 — 1.1 | |
| 1-2 лет | 0.05 — 0.6 | ||
| 2-4 лет | 0.05 — 0.5 | ||
| 4-16 лет | 0.05 — 0.4 | ||
| Больше 16 лет | 0.05 — 0.82 | ||
| Эозинофилы, *10^9/л | 0-1 лет | 0.05 — 0.4 | |
| 1-6 лет | 0.02 — 0.3 | ||
| Больше 6 лет | 0.02 — 0.5 | ||
| Базофилы, *10^9/л | 0 — 0.08 | ||
| Нейтрофилы: палочк. (%) | 0 — 5 | ||
| Нейтрофилы: сегмент. (SEG%) | 0-1 лет | 16 — 45 | |
| 1-2 лет | 28 — 48 | ||
| 2-5 лет | 32 — 55 | ||
| 5-7 лет | 38 — 58 | ||
| 7-8 лет | 41 — 60 | ||
| 8-12 лет | 43 — 60 | ||
| 12-16 лет | 45 — 60 | ||
| Больше 16 лет | 47 — 72 | ||
| Лимфоциты, % (LY%) | 0-1 лет | 45 — 75 | |
| 1-2 лет | 37 — 60 | ||
| 2-4 лет | 33 — 55 | ||
| 4-6 лет | 33 — 50 | ||
| 6-8 лет | 30 — 50 | ||
| 8-10 лет | 30 — 46 | ||
| 10-16 лет | 30 — 45 | ||
| Больше 16 лет | 19 — 37 | ||
| Моноциты, % (MO%) | 0-1 лет | 4.0 — 10 | |
| 1-2 года | 3.0 — 10 | ||
| Больше 2 лет | 3.0 — 12 | ||
| Эозинофилы, % (EO%) | 0-1 лет | 1 — 6 | |
| 1-2 года | 1 — 7 | ||
| 2-4 лет | 1 — 6 | ||
| Больше 4 лет | 1 — 5 | ||
| Базофилы, % (BA%) | женский | 0 — 1 | |
| мужской | 0 — 1 |
Интерпретация анализа:
Анемия
Снижение гемоглобина и/или эритроцитов свидетельствует о наличии анемии. С помощью показателя MCV можно провести первичную дифференциальную диагностику анемий:
- MCV менее 80 fl (микроцитарная анемия). Причины: железодефицитная анемия;
- талассемия;
- анемия хронического заболевания;
- сидеробластическая анемия.
Учитывая, что самой частой причиной микроцитарной анемии является дефицит железа, при выявлении микроцитарной анемии рекомендуется определение концентрации ферритина, а также железа сыворотки и общей железосвязывающей способности сыворотки. Рекомендуется обратить внимание на показатель RDW (увеличен только при железодефицитной анемии) и количество тромбоцитов (часто увеличено при железодефицитной анемии).
- MCV 80-100 fl (нормоцитарная анемия). Причины:
- кровотечение;
- анемия при хронической почечной недостаточности — ХПН;
- гемолиз;
- анемия при недостаточности железа или витамина B12.
Для исключения скрытого кровотечения рекомендуется анализ кала на скрытую кровь. Для исключения дефицита железа или витамина B12 как причины нормоцитарной анемии – определение железа и витамина B12 в крови. Для исключения ХПН проводят анализы на креатинин и мочевину крови. Для исключения гемолитической анемии – анализы на гаптоглобин, ЛДГ, непрямой билирубин и ретикулоциты.
- MCV более 100 fl (макроцитарная анемия). Причины:
- злоупотребление алкоголем;
- лекарственные препараты (гидроксимочевина, зидовудин);
- дефицит витамина B12 и фолиевой кислоты.
Выраженный макроцитоз (MCV более 110 fl), как правило, указывает на первичное заболевание костного мозга.
Для исключения дефицита витамина B12 как причины макроцитарной анемии проводят анализ на гомоцистеин и витамин B12.
Тромбоцитопения
Причины:
- тромбоцитопеническая пурпура / гемолитико-уремический синдром;
- ДВС-синдром (диссеминированное внутрисосудистое свертывание);
- лекарственная тромбоцитопения (ко-тримоксазол, прокаинамид, тиазидовые диуретики, гепарин);
- гиперспленизм;
- идиопатическая тромбоцитопеническая пурпура.
Для дифференциальной диагностики заболеваний, протекающих с тромбоцитопенией, также могут потребоваться коагулограмма, анализ на ВИЧ-инфекцию, антинуклеарные антитела и электрофорез белков крови.
Следует помнить, что у беременных женщин в норме тромбоциты могут снижаться до 75-150×109/л.
Лейкопения
Для дифференциальной диагностики лейкопений имеет значение как абсолютное количество каждого из 5 основных ростков лейкоцитов, так и их процентное соотношение (лейкоцитарная формула).
Нейтропения. Снижение нейтрофилов менее 0,5×109/л – тяжелая нейтропения. Причины:
- врождённый агранулоцитоз (синдром Костманна);
- лекарственная нейтропения (карбамазепин, пенициллины, клозапин и другие);
- инфекции (сепсис, вирусная инфекция);
- аутоиммунная нейтропения (СКВ, синдром Фелти).
Лимфопения. Причины:
- туберкулез.
- ХПН;
- аутоиммунная лимфопения (СКВ, ревматоидный артрит, саркоидоз);
- вирусная инфекция (ВИЧ);
- лекарственная лимфопения (глюкокортикостероиды, моноклональные антитела);
- приобретенный вариабельный иммунодефицит;
- врождённая лимфопения (агаммаглобулинемия Брутона, тяжелый комбинированный иммунодефицит, синдром ди Джорджи);
Полицитемия
Увеличение концентрации Hb и/или Ht и/или количества эритроцитов:
- истинная полицитемия – миелопролиферативное заболевание; в анализе крови кроме эритроцитоза наблюдается тромбоцитоз и лейкоцитоз;
- относительная полицитемия (компенсаторный ответ костного мозга на гипоксию при ХОБЛ или ИБС; избыток эритропоэтина при почечно-клеточной карциноме).
Для дифференциальной диагностики полицитемии рекомендуется исследование уровня эритропоэтина.
Тромбоцитоз
Причины:
- первичный тромбоцитоз (злокачественное заболевание миелоидного ростка костного мозга, в том числе эссенциальный тромбоцитоз и хронический миелолейкоз);
- вторичный тромбоцитоз после удаления селезенки, при инфекционном процессе, железодефицитной анемии, гемолизе, травме и злокачественных заболеваниях (реактивный тромбоцитоз).
Повышение Hb, MCV или общего количества лейкоцитов свидетельствует в пользу первичного тромбоцитоза. Степень тромбоцитоза, как правило, не позволяет провести дифференциальную диагностику первичного и вторичного тромбоцитоза, так как даже очень значительное повышение тромбоцитов (более 1000×109л) может наблюдаться и при реактивном тромбоцитозе. Также могут быть рекомендованы дополнительные анализы: ферритин крови и С-реактивный белок.
Лейкоцитоз
Первым шагом при интерпретации лейкоцитоза является оценка лейкоцитарной формулы. Лейкоцитоз может быть обусловлен избытком незрелых лейкоцитов (бластов) при остром лейкозе или зрелых, дифференцированных лейкоцитов (гранулоцитоз, моноцитоз, лимфоцитоз).
Гранулоцитоз – нейтрофилия. Причины:
- лейкемоидная реакция (реактивная нейтрофилия при наличии инфекции, воспаления, применения некоторых лекарственных средств);
- миелопролиферативное заболевание (например, хронический миелолейкоз).
Повышение процента палочкоядерных нейтрофилов более 6% свидетельствует о наличии инфекции, но также может наблюдаться при хроническом миелолейкозе и других миелопролиферативных заболеваниях.
Гранулоцитоз – эозинофилия. Причины:
- первичная эозинофилия (гиперэозинофильный миелопролиферативный синдром);
- вторичная эозинофилия (паразитозы, гельминтозы, аллергия, васкулиты, лимфома).
Дополнительные тесты зависят от особенностей анамнеза и истории заболевания, но по меньшей мере должны включать анализ кала на яйца гельминтов.
Гранулоцитоз – базофилия. Причины:
- хронический базофильный лейкоз.
Моноцитоз. Причины:
- миелопролиферативное заболевание, например ХМЛ;
- реактивный моноцитоз (хронические инфекции, гранулематозное воспаление, лучевая терапия, лимфома).
Лимфоцитоз. Причины:
- реактивный лимфоцитоз (вирусная инфекция); рекомендуется проведение специфических для вирусов лабораторных тестов;
- лимфолейкоз (острый и хронический).
Клинический анализ крови с лейкоцитарной формулой – это скрининговый метод, с помощью которого можно предварительно оценить состояние функции костного мозга и заподозрить или исключить многие заболевания. Этот анализ, однако, не всегда позволяет установить причину изменений, при выявлении которых, как правило, требуются дополнительные лабораторные, в том числе патоморфологические и гистохимические исследования. Наиболее точная информация может быть получена при динамическом наблюдении изменений показателей крови.
Распространенность
Частота распространенности макроцитарных (мегалобластных) анемий может зависеть от разных факторов:
- Особенностей питания отдельных категорий людей;
- Желудочно-кишечной патологии, распространенной в той или иной человеческой популяции, и численности перенесенных оперативных вмешательств на органах пищеварения;
- Использования лекарственных препаратов, вмешивающихся в обмен фолиевой кислоты, пуриновых и пиримидиновых оснований и таким образом влияющих на качество синтеза ДНК;
- Распространенности неопластических процессов в отдельных географических районах.
Вместе с тем, к ведущим предпосылкам формирования макроцитарных анемий в России и странах Западной Европы в первую очередь относят наследственные либо приобретенные нарушения, связанные с дефицитом витамина В12 и фолиевой кислоты.
Как свидетельствует статистика, очень часто приобретенные макроцитарные анемии развиваются в состояниях, казалось бы, взаимоисключающих – на почве алкоголизма или при беременности. В связи с этим, хотелось бы сообщить читателю некоторые интересные (на наш взгляд) факты.
Алкоголики рискуют не всегда
При алкоголизме мегалобластная анемия формируется в течение длительного запоя, охватывающего несколько недель. Это происходит потому, что в большинстве случаев алкоголики, увлеченные поиском спиртного, напрочь забывают о пище, а это приводит к истощению запасов витамина В9 в организме (истинный дефицит). Алкоголь, негативно влияет на обменные процессы, призванные обеспечивать ткани фолатами, и постоянное пьянство, вернее, хронический алкоголизм, не позволяет фолиевой кислоте принимать участие в кишечно-печеночном цикле, чем снижает ее приход в костный мозг. В результате – костномозговое кроветворение нарушается, развивается гиперхромная мегалобластная анемия. Однако существует одно «но»…
Если человек, страдающий алкоголизмом, не пренебрегает нормальной «закуской» и в достаточном количестве потребляет с пищей витамины (в том числе, фолиевую кислоту и цианокобаламин), то костномозговое кроветворение продолжает идти в нормальном режиме и анемический синдром не развивается.
У плода больше привилегий
И касательно беременности…
Следует заметить, что ребенок имеет больше привилегий, нежели мать в отношении потребления витаминов, участвующих в синтезе ДНК. Дело в том, что плацента, защищая малыша, извлекает поступающее количество фолатов и забирает их на себя, не «делясь» особо с организмом матери.
Недостаток фолиевой кислоты в пище беременной женщины, скорее всего, не отразится на развитии малыша – плацента «позаботится» и экстрагирует нужное количество в ущерб материнскому организму, а вот мать сама должна подумать о себе и рассчитать свой рацион так, чтобы он содержал достаточно полезных ей веществ.
Дефицит витамина В12, напротив, вряд ли будет грозить во время беременности женщине, а плоду – тем более. Если запасов фолиевой кислоты, содержащихся в печени хватает на 2-3 месяца, то цианокобаламин можно расходовать 2-3 года безболезненно, главное – и в первом, и во втором случае печеночная паренхима должна быть здоровой.
Начать с устранения причины
Сам макроцитоз эритроцитов, конечно, не лечат, ведь он – всего лишь симптом, выявленный в общем анализе крови. Лечение начинается с устранения причины, создавшей образование клеток большого размера. Между тем, далеко не всегда удается быстро ликвидировать виновников навалившихся несчастий. Тогда для врача и больного начинается длительная терапия, направленная на основную патологию, вызвавшую развитие макроцитарной анемии.
С витамин-дефицитными состояниями все более-менее понятно, их лечат соответствующими препаратами (медикаментозные формы цианокобаламина и фолиевой кислоты). Однако если приобретенный дефицит (недостаток в продуктах питания, нарушение всасывания в кишечнике, влияние алкоголя, конкурентное поглощение гельминтами и т. п.) легко поддается терапевтическому воздействию, то врожденные аномалии слабо реагируют на лечение, к тому, же нередко сопровождаются умственной отсталостью и другими отклонениями (мегалобластная анемия у детей). Здесь – своя тактика.
Что касается всего списка заболеваний, давших толчок к образованию в костном мозге аномально увеличенных в размерах эритроцитов или к их преждевременному и интенсивному распаду в крови, то в каждом случае – отдельный подход: где-то помогут гемотрансфузии (переливания крови), где-то потребуется оперативное вмешательство.
К сожалению, описать все варианты лечебного процесса не только довольно трудно, но и невозможно, однако ответы на свои вопросы относительно отдельных видов макроцитарных анемий читатели могут найти в соответствующих публикациях, размещенных на страницах нашего сайта.
Гипохромная анемия — симптомы и лечение
Лечение железодефицитной анемии
Терапия ЖДА включает:
- лечение заболевания, которое вызвало анемию;
- диетотерапию;
- назначение препаратов железа: пероральных (в виде таблеток) или парентеральных (в виде внутривенных или внутримышечных инъекций);
- гемотрансфузию — переливание эритроцитарной массы.
Цели лечения ЖДА:
- купировать признаки анемии (касается острой анемии);
- нормализовать уровень гемоглобина;
- восстановить запасы железа в организме и поддерживать их нормальный уровень.
Курс терапии назначается лечащим врачом индивидуально [2].
Диетотерапия
Вылечить анемию только с помощью диеты невозможно, но всё же питание с высоким содержанием животного белка и железа будет полезно, чтобы поддержать уровень гемоглобина [37].
Для нормальной работы организма взрослым мужчинам требуется 65–117 г белка в сутки, женщинам — 58–87 г в сутки. Белки содержатся в растительной пище (бобовых, злаковых, овощах и фруктах) и в продуктах животного происхождения (молоке, молочных продуктах, яйцах, мясе, рыбе и морепродуктах). Белки и железо лучше усваиваются из продуктов животного происхождения [35]:
- из мяса и рыбы всасывается 15–35 % железа;
- из растительных продуктов — 1–5 % [24].
Яблоки, гранаты, сок красного цвета (свёклы или томатов) не могут компенсировать нехватку железа.
Питание должно быть 4–6 разовым с небольшим количеством пищи за один приём. Для нормального переваривания еда должна быть комнатной температуры: слишком холодная или слишком горячая пища раздражают слизистую желудка, что препятствует всасыванию полезных веществ. Также рекомендуется отказаться от алкоголя и курения [20].
Лечение пероральными препаратами железа
Используются две группы препаратов:
- содержащие двухвалентную форму железа (II): сульфат железа (Сорбифер Дурулес, Тардиферон, Актиферрин, Фенюльс, Максифер), фумарат железа (Ферретаб, Ранферон-12), глюконат железа (Тотема);
- содержащие трёхвалентную форму железа (III): железа гидроксид полимальтозат (Мальтофер, Феррум Лек), железа гидроксид сахарозный комплекс (Венофер), железа гидроксид декстран (Космофер, Феркайл).
Отличие групп препаратов железа
| Основные характеристики | Двухвалентная форма железа | Трёхвалентная форма железа |
| Путь введения | Перорально (через рот) | Перорально (через рот) Парентерально (инъекционно) |
| Побочные эффекты | Возникают часто при длительном применении | Возникают редко |
| Влияние пищи на всасывание | Молочные продукты, чай, кофе ухудшают всасывание железа. Продукты с витамином С улучшают всасывание | Не влияет |
| Эффект всасывания | Хорошо всасываются | Всасываются хуже |
Препараты железа не задерживаются в организме и быстро выводятся почками, поэтому быстро восполнить дефицит железа не получится. Чтобы восполнить запасы железа, доза должна составлять от 100 до 300 мг двухвалентного железа в сутки в форме таблеток. Повышать дозировку не имеет смысла, так как всасывание железа при этом не увеличивается, избыток будет уходить с калом.
На 3–5-й день от начала лечения в ОАК обычно повышается количество ретикулоцитов (незрелых эритроцитов), что говорит об эффективности терапии. Если пациент регулярно принимает препараты железа в лечебной дозировке, уровень гемоглобина нормализуется примерно через 3–4 недели от начала терапии. На этом этапе нельзя прекращать лечение. Нужно продолжить поддерживающую терапию, чтобы заполнить депо железа. Поддерживающая терапия продолжается около 6 месяцев в дозе 100 мг в сутки.
Возможные побочные эффекты. Все препараты, содержащие соли железа, могут вызывать раздражение слизистой оболочки желудка. Поэтому иногда возникают побочные эффекты в виде рвоты, диареи или изжоги. Чтобы от них избавиться, необходимо:
- снизить дозировку препарата;
- сократить сроки лечения;
- принимать препарат перед сном;
- не сочетать с несовместимыми продуктами.
Если эти меры не помогли, препарат отменяют [13].
Что влияет на всасывание железа. Витамин С помогает железу лучше усваиваться: кислота препятствует окислению железа и поддерживает его в двухвалентной форме. Поэтому рекомендуется добавить в рацион продукты, содержащие этот витамин. Дополнительный приём добавок с витамином С не требуется [36].
Беременным рекомендуется принимать препараты железа совместно с фолиевой кислотой (витамином В9), так как она участвует в процессе кроветворения [28].
Наличие в пище фитиновой кислоты (содержится в злаках, бобовых, семенах, орехах и др.), кофеина и танина (в чае, кофе), фосфатов, оксалатов (в растительных продуктах) ухудшает всасывание железа в 4–6 раз, так как они образуют нерастворимые комплексы с трёхвалентным железом и выводятся с калом [23]. Рекомендуется ограничить их потребление или употреблять за 6 часов до приёма препаратов железа.
Кальций, йод, магний, цинк, хром и селен, содержащиеся в продуктах питания и в добавках, тоже препятствуют усвоению железа, поэтому не следует принимать их вместе.
Лечение парентеральными препаратами железа
Показания к парентеральному введению препаратов железа:
- Непереносимость препаратов железа в форме таблеток.
- Нарушение всасывания железа при синдроме недостаточности всасывания, резекции тонкой кишки, энтеритах, целиакии и других заболеваниях ЖКТ.
- Обострение хронических заболеваний ЖКТ: язвенной болезни желудка и двенадцатиперстной кишки, болезни Крона, неспецифического язвенного колита.
- Тяжёлая анемия (гемоглобин 70 г/л и менее).
Препараты для парентерального введения: Феринжект, Феррактин, Феррум Лек, Фербитол, Эктофер. Препараты назначает только лечащий врач после проведённого обследования и уточнения вида анемии. Переизбыток железа в некоторых случаях ещё опаснее, чем его недостаток: портится эмаль, могут развиться тяжёлые токсические гепатиты до трансформации в цирроз и др.
Гемотрансфузия (переливание эритроцитарной массы)
Переливание эритроцитарной массы может потребоваться по индивидуальным показаниям, которые определяет лечащий врач. Показаниями могут быть:
- ЖДА тяжёлой степени;
- сопутствующие сердечно-сосудистые патологии (например, ишемическая болезнь сердца), если есть риск декомпенсации состояния на фоне анемии [38].
Лечение талассемии
Тактика лечения при различных формах заболевания отличается. Малая β-талассемия не требует лечения. При большой β-талассемии нужно начинать лечение с первых месяцев жизни: проводить гемотрансфузию и вводить хелатирующие препараты, которые удаляют избыток железа из организма (Деферазирокс).
При всех формах талассемии показан приём витаминов группы В. При развитии гиперспленизма, при котором селезёнка увеличивается и активно разрушает клетки крови, необходимо удалить селезёнку.
Одним из методов терапии талассемии является пересадка костного мозга [24].