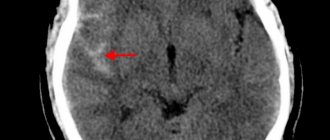
Мелкоочаговая лейкоэнцефалопатия сосудистого генеза – диагноз, который чаще ставится пациентам мужского пола, перешагнувших возрастной порог 55 лет, однако не все знают, что это такое.
При лейкоэнцефалопатии головного мозга в его подкорковых структурах разрушается белое вещество.
Этот вид заболевания является одной из разновидностей энцефалопатии, впервые описанной немецким психиатром и невропатологом Отто Бинсвангером в 1894 году, в связи с чем была названа в его честь.
Нечеткое описание заболевания и небольшое количество обследований пациентов с признаками деменции в течение длительного времени не давало возможности признать патологию многими невропатологами и психиатрами.
С появлением компьютерной и магнитно-резонансной томографий были подтверждены изменения в белом веществе головного мозга, связанные с постоянно повышенным артериальным давлением, вызывающие старческое слабоумие.
Лечение заболевания осуществляется невропатологами и психиатрами.
Лейкоэнцефалопатия имеет разновидности, однако практически всегда, речь идет об изменениях в белом веществе головного мозга. Вид заболевания определяет схему лечения.
Лекоэнцефалопатия сосудистого генеза
Лекоэнцефалопатия сосудистого генеза (мелкоочаговая) – цереброваскулярный патологический процесс.
В качестве основополагающего фактора для появления сосудистой лейкоэнцефалопатии выступает постоянно повышенное артериальное давление, а также его систематические скачки.
Артериальная гипертензия становится причиной склероза мелких мозговых сосудов – капилляров, их ишемизации, утолщения сосудистых стенок и др. В результате атрофическим изменениям подвергается белое вещество, передающее нервные импульсы. При этом наблюдается:
- его уменьшение;
- снижение плотности;
- замещение жидкостью;
- появление многочисленных кровоизлияний, кист, мелких очагов разрушений.
Желудочки мозга начинают разрушаться.
Обычно, первые признаки мелкоочаговой лейкоэнцефалопатии могут проявиться у пациентов, достигших шестидесятилетнего возраста, а при наследственном факторе и ранее.
Мультифокальная прогрессирующая сосудистая лейкоэнцефалопатия
Мультифокальная прогрессирующая сосудистая лейкоэнцефалопатия проявляется при вирусном поражении центральной нервной системы, способствующем нарушениям функций иммунитета.
Ослабление иммунной защиты ведет к разрушению белого вещества головного мозга.
Патологические изменения провоцирует иммунодефицит: ВИЧ-инфицированные (5%), больные СПИДом (50%).
Также видоизмененные лейкоциты при лейкозе теряют способность бороться с инфекцией, что способствует возникновению иммуннодефицита и, как следствие, к патологическим изменениям в головном мозге.
Воздействие вирусов приводит к очаговому поражению оболочек нервных волокон, увеличению и деформации клеток нервов. Вовлечение в процесс серого вещества не наблюдается. Происходит изменения структуры белого вещества, оно размягчается и приобретает студенистость с появлением на его поверхности множественных небольших впадин.
Данная форма заболевания представляет опасность не только для здоровья, но и для жизни пациента. Следует отметить, что современная антивирусная терапия значительно уменьшила распространенность патологии.
Проявление когнитивных нарушений может варьироваться от проявления легких нарушений до ярко выраженного слабоумия. К очаговым неврологическим симптомам относятся: нарушение речи и понижение зрения, иногда до полной его потери. Ускоренное прогрессирование двигательных расстройств может спровоцировать тяжелую инвалидность.
Перивентрикулярная (очаговая) лейкоэнцефалопатия
Перивентрикулярная (очаговая) лейкоэнцефалопатия является обширным поражением головного мозга, вызванным недостатком кислорода или хроническим нарушением его кровоснабжения.
Патологии подвергаются области мозжечка, мозгового ствола и подотделы, отвечающие за движения человека. Длительный недостаток кислорода ведет к сухому некрозу (отмиранию) белого вещества. Имеет стремительное развитие и способствует возникновению выраженных нарушений двигательной активности.
Перивентрикулярная лейкоэнцефалопатия может быть спровоцирована гипоксией плода и привести к детскому церебральному параличу (ДЦП).
Лейкоэнцефалопатия – клинические формы, диагностика
Медицинский термин «лейкоэнцефалопатия» применяется для определения группы заболеваний, сопровождающихся поражением белого вещества и ряда глубоких структур головного мозга. Быстрое прогрессирование приводит к формированию старческого слабоумия.
У детей встречаются сосудистые разновидности, врожденные формы с длительным хроническим течением. Сроки выживаемости при этом типе больше по сравнению с многоочаговым аналогом.
МР-снимок сосудистой лейкоэнцефалопатии
Для отличия патологии от ряда других нейродегенеративных болезней с аналогичными клиническими симптомами разработана классификация по МКБ 10, где четко выделяют формы нозологии.
Лечение
Современная медицина не располагает методами, способными полностью избавить человека от сосудистой лейкоэнцефалопатии.
Самостоятельное лечение в данном случае запрещено. При проявлении первых симптомов заболевания необходимо срочно обращаться к специалистам: неврологам и психиатрам, которые при помощи терапевтов, кардиологов, эндокринологов и других специалистов составят индивидуальную схему лечения с учетом особенностей течения патологии и общего состояния здоровья пациента.
Целью лечения составляет:
- замедление прогресса патологических изменений;
- купирование симптомов;
- восстановление психического состояния пациента.
Направления лечения включают в себя:
- терапевтические мероприятия, направленные на борьбу с развитием патологии;
- симптоматическое лечение;
- коррекцию показателей артериального давления, которое в идеальном состоянии должно не превышать 120/80 мм рт. ст. Следует помнить, что возникновение гипотонии также нежелательно, т. к. понижение артериального давления может только усугубить ситуацию;
- устранение самопроизвольного опорожнения кишечника и мочевого пузыря;
- реабилитацию;
- социальную адаптацию.
Специалисты прибегают к помощи следующих лекарственных средств:
- «Лизиноприлу» обладающего кардиопротективным, вазодилатирущим, гипотензивным воздействиям;
- препаратам, улучшающим кровообращение в головном мозге: «Кавинтону», «Пентоксифиллину», «Клопидогрелу»;
- ноотропам для стимуляции умственной деятельности, улучшению памяти и увеличению способностей к обучению: «Церебролизину», «Пирацетаму», «Ноотропилу»;
- ангиопротекторам, восстанавливающим стенки сосудов: «Плавиксу», «Циннаризину», Курантилу»;
- антидепрессантам: «Прозак»;
- адапрогенам, повышающих общий тонус организма: «Экстракту алоэ»;
- витаминам А, Е, В;
- в некоторых случаях противовирусных препаратов: «Кипферону», «Ацикловиру»;
- препаратов из группы ингибиторов ацетилхолинэстеразы, улучшающих когнитивные функции: «Ривастигмину», «Донепезилу», «Галантамину», «Мемантину».
Не исключена рефлекто– физиотерапия: дыхательная гимнастика, массаж, иглоукалывание, сеансы мануальной терапии.
Что такое лейкоэнцефалопатия головного мозга
Поражение белого вещества мозга обуславливается в большинстве случаев вирусами. Сосудистая, дисциркуляторная формы обусловлены нарушением кровоснабжения определенного участка головного мозга. Хроническая ишемия обуславливает необратимые изменения.
Клинические симптомы болезни чаще возникают при поражении папилломавирусами. Вероятность нозологии у пациентов с ВИЧ менее 6% по данным статистики МРТ головного мозга в СПб.
Формы сосудистого генеза прогрессируют медленно. Хроническое течение заболевания характеризуется постепенным необратимым поражением ткани. Легкая ишемия провоцирует образование небольших некротических участков. Диффузное расположение приводит к неврологическим расстройствам.
Лейкоэнцефалопатия c церебральной кальцификацией и кистами
Мальчик 10 лет, весом 23 кг, рожденный от неродственного союза (роды прошли без осложнений); жалуется на головные боли пульсирующего характера на протяжении 1 года, преимущественно в лобной и затылочной областях, почти непрерывные; боли усиливались при кашле и мешали пациенту спать и учиться. Мальчик был госпитализирован после обострения головной боли, что сопровождалось неоднократной рвотой и парциальными приступами в виде клонических подергиваний мышц левой половины лица. Объективное исследование не обнаружило отклонений от нормы.
Офтальмолог: не выявлено телеангиэктазий, экссудатов, ретинопатии, атрофии зрительного нерва или каких-либо других патологических признаков. Неврологическое исследование: ребенок в сознании, ориентирован, умеренно повышен мышечный тонус, оживленные глубокие сухожильные рефлексы, нерезко выраженный двусторонний положительный симптом Гордона, а также легкая ригидность мышц шеи и положительный симптом Кернига. Определяются мозжечковые симптомы: дисметрия (нарушение координации движений из-за утраты чувства расстояния, соразмерности и точности движений – прим.авт.), интенционный тремор, атактическая походка.
В анамнезе: туберкулезный лимфаденит в возрасте 2х лет, проводилось лечение противотуберкулезными препаратами.
Общий анализ крови, СОЭ, показатели функции почек и печени, уровни кальция, фосфата в плазме крови, щелочной фосфатазы, рентгенограмма грудной клетки и УЗИ органов брюшной полости были в пределах нормы.
Рисунок 1 | Общий алгоритм дифференциальной диагностики
Серологические тесты не подтвердили эхинококкоз, токсоплазмоз, цистицеркоз, криптококкоз, цитомегаловирусную и ВИЧ-инфекцию.
Компьютерная томография показала признаки лакунарного черепа (определялись группы круглых, овальных или пальцевидных вдавлений на внутренней поверхности свода черепа, разделенные ребристыми выростами нормальной костной ткани в самых толстых частях лобной, теменной и верхней затылочной костей – характерный признак внутриутробного повышения внутричерепного давления или нарушения костеобразования – прим.пер.), а также обширные области интракраниальных кальцинатов, которые распространялись билатерально на глубокия* ядра мозжечка, границу белого и серого вещества, таламусы, область базальных ядер и капсулы.
Рисунок 2
а: на топограмме, которая проводится для разметки сканирования, хорошо видны лакунарный череп и интракраниальные кальцинаты. b: КТ без контрастного усиления показала двусторонние кальцинаты в зубчатом ядре мозжечка; с: несимметричная двусторонняя обширная кальцификация в области базальных ядер и внутренней капсулы, таламусов и d: границы серого и белого вещества
На МРТ головного мозга определялись обширные области гиперинтенсивного в Т2ВИ и FLAIR сигнала, которые затрагивали перивентрикулярные области белого вещества, оставляя интактными U-волокна и мозолистое тело с кистозными включениями и признаками обструктивной гидроцефалии. Обнаруженные ранее на КТ кальцинаты были гипоинтенсивны в Т2- и Т1ВИ и показывали «выпадение» МР-сигнала в GRE.
Клиническая и рентгенологическая картины были классическими для лейкоэнцефалопатии с кальцинатами и кистами (LCC, также называемая синдром Лабруна – прим.авт.), которая осложнилась развитием обструктивной гидроцефалии.
Рисунок 3
На аксиальных Т2ВИ (a, b) и FLAIR (с, d) томограммах можно увидеть обширные области гиперинтенсивности белого вещества мозга, что говорит о лейкоэнцефалопатии.
Рисунок 4
Аксиальные Т1 и Т2ВИ сканы демонстрируют кисты в обеих гемисферах мозжечка, расположенные над третьим желудочком в пинеальной области; обратите внимание на расширение боковых желудочков в результате обструктивной гидроцефалии.
Нейрохирургическая команда рекомендовала установку вентрикуло-перитонеального шунта, но родственники пациента отказались от инвазивных процедур. Пациенту было назначено лечение вальпроевой кислотой и ацетазоламидом, которые давали симптоматический эффект.
Рисунок 5
Области “выпадения” МР-сигнала на GRE в области базальных ядер, таламусов и ядер мозжечка соответствуют кальцинатам.
Сочетание обширных церебральных кальцинатов, изменений белого вещества мозга и кист были описаны Labrune с соавт. в 1996 году под названием LCC. Это крайне редкое состояние, всего в литературе было описано около 10 случаев; оно встречается у детей и взрослых; время появления симптоматики до 59 лет. Классическая для этой патологии клиника прогрессирующего неврологического дефицита у ребенка предполагает огромный список дифференциальных диагнозов, однако существуют характерные рентгенологические признаки, которые позволяют поставить диагноз почти безошибочно.
При дифференциальной диагностике стоит помнить о таких паразитарных инфекциях, как эхинококкоз, нейроцистицеркоз, криптококкоз.
При нейроцистицеркозе имеются множественные кистозные включения с вариабельной* точечной кальцинацией; желатинозные псевдокисты и паренхиматозные кальцинаты описаны у ВИЧ-инфицированных больных при криптококкозе, однако результаты серологических исследований не подтверждали этих нозологий, тем более, для них не характерны проявления лейкоэнцефалопатии (поражения белого вещества).
У нашего пациента наблюдалось повышенное внутричерепное давление и связанный с кистой масс-эффект, которые являются основными проявлениями LCC.
Данные нейровизуализации тесно связаны с патогенезом. Типично заболевание проявляется двусторонними асимметричными кальцификатами в подкорковых ядрах и ядрах мозжечка, диффузным поражением белого вещества, множественными кистами разного размера с признаками накопления контраста в их стенках, и, изредка, кровотечением в кисты или паренхиму мозга. МР-ангиография обычно без отклонений от нормы, перфузионное исследование определяет гиперперфузию в стенках кист, что вместе с возможными кровотечениями наталкивает на мысль о сосудистых нарушениях.
МР-спектроскопия, которая была проведена в некоторых случаях LCC, не выявила лактата и показала снижение пиков холина и NAA в областях пораженного белого вещества; эти изменения соответствуют содержанию воды в областях лейкоэнцефалопатии, в то время как от демиелинизирующего процесса ожидается высокий уровень холина. Возможно, отек белого вещества мозга связан с нарушениями ГЭБ. При проведении МР-спектроскопии содержимого кист типичных метаболитов для паренхимы мозга в них выявлено не было. При гистологическом исследовании в большинстве случаев обнаруживались волокна Розенталя (также встречающиеся при болезни Александера). Эти волокна, связанные с мутациями в гене, кодирующем глиальный фибриллярный кислый белок. (GFAP) представляют собой цитоплазматические включения в астроцитах, которые содержат белок промежуточной нити GFAP и небольшие белки теплового шока. Накопление волокон Розенталя может препятствовать нормальной функции астроцитов.
Помимо волокон Розенталя, наиболее частыми находками являются бледность миелина, ангиоматозные изменения сосудов мозга, микрокальцинаты и отложения гемосидерина.
Этиология заболевания в настоящее время не ясна. Кроме мутаций в гене GFAP, сообщалось также о связи мутаций в гене SNORD118 с данной нозологией. Для окончательного подтверждения диагноза может проводиться биопсия, однако в большинстве случаев от этой инвазивной процедуры бывает больше вреда, чем пользы. Потому диагностика и дифференциальная диагностика в большей мере опираются на данные нейровизуализации, на основании данных которой можно сразу отсеять несколько схожих генетически обусловленных патологий.
Так, болезнь Фара, синдром Стерджа-Вебера и MELAS могут обусловливать интракраниальные кальцификаты, но без лейкоэнцефалопатии и кист. Синдром Кокейна представляет собой внутричерепные кальцификаты и диффузную лейкоэнцефалопатию, но без кист. Болезнь Гиппель-Линдау приводит к кистам мозжечка, но без кальцификатов и лейкоэнцефалопатии. Болезнь Александера представляет собой лейкоэнцефалопатию и кисты, но без кальцификации. Метахроматическая лейкодистрофия и адренолейкодистрофия приводят к диффузному поражению белого вещества мозга без кист и кальцификации.
Только LCC, Coats Plus синдром, синдром Айкарди-Гутьера, внутричерепная паразитарная инфекция и некоторые астроцитомы могут проявляться лейкоэнцефалопатией, кальцификатами и кистами. Coats Plus является системным заболеванием, связанным с мутацией гена CTC1. О внутричерепной паразитарной инфекции следует говорить после серологического подтверждения. Синдром Айкарди-Гутьера связан с мутацией TREX1. Астроцитомы предполагают повышение пика холина при МР-спектроскопии.
Рисунок 6
Аксиальные КТ-сканы (A, B) показывают двусторонние кальцинаты в области таламусов и хвостатых ядер, а также множественные кисты в обеих гемисферах мозга. Т2ВИ томограмма (С) показала диффузный патологический МР сигнал от белого вещества при сохранном сером веществе мозга. МРТ после введения контрастного препарата (D) показала, что киста в левой лобной доле демонстрирует неоднородное кольцевидное контрастное усиление. МР-спектроскопия (E): снижение пиков NAA и холина в областях измененного белого вещества. Перфузионная МРТ (F) показала гиперперфузию в стенке кисты. Т2ВИ через 5 месяцев после болезни (G): крупная киста левой лобной доли уменьшилась, а меньшая по размеру киста левой лобной доли, наоборот, увеличилась.
Miao Wang и соавт. предложили следующую схему диагностики для случаев сочетания поражения белого вещества с интрацеребральными кальцификатами и кистами.
Источники:
- Pahuja, Leena, et al. «Labrune syndrome: A unique leukoencephalopathy.» Annals of Indian Academy of Neurology20.1 (2017): 59.
- Pessoa, André Luiz Santos, et al. «Leukoencephalopathy with cerebral calcifications and cyst: Labrune syndrome.» Arquivos de neuro-psiquiatria 70.3 (2012): 230-231.
- Karlinger, Kinga, et al. «Leukoencephalopathy, cerebral calcifications and cysts: a family study.» Journal of neurology261.10 (2014): 1911-1916.
- Sener, U., et al. «Leukoencephalopathy, cerebral calcifications, and cysts.» American journal of neuroradiology 27.1 (2006): 200-203.
- Wang, Miao, et al. «Leukoencephalopathy with cerebral calcification and cysts: cases report and literature review.» Journal of the neurological sciences 370 (2016): 173-179.
- Jenkinson, Emma M., et al. «Mutations in SNORD118 cause the cerebral microangiopathy leukoencephalopathy with calcifications and cysts.» Nature genetics 48.10 (2016): 1185.
Виды лейкоэнцефалопатии
Самой малоопасной формой является очаговая. Формируется хроническими воспалительными процессами сосудистого генеза. Недостаток микроциркуляции определенного отдела мозга провоцирует гипоксию, нехватку кислорода. Гибель зон белого вещества развивается несколько лет.
Агрессивнее протекают морфологические изменения при гипертонической болезни. Увеличение внутричерепного давления обуславливает разрывы мелких капилляров с участками некроза мозговой паренхимы. Разновидность медицинским языком называется «дисциркулярная энцефалопатия». Появляется у людей старше 55 лет.
Прогрессирующая мультифокальная лейкоэнцефалопатия имеет агрессивное течение. Люди при патологии живут не более 5 лет. Летальные исходы связаны с обширными инфарктами, инсультами.
Классификация видов лейкоэнцефалопатии по МКБ 10
Прогрессирующий вид сосудистого генеза (болезнь Бинсвангера) кодируется символами «I67.3». Из классификации болезней десятого пересмотра исключена субкортикальная деменция с кодом «F01.2».
Прогрессирующая мультифокальная (многоочаговая) лейкоэнцефалопатия – «A81.2». К одноименной группе относится фенилкетонурия, болезнь Александера, Канавана. Патологии категории «IA» выделяют по причинам, так как имеют аутоиммунное происхождение – обусловлены повреждением тканей иммуноглобулинами собственного организма. Антитела становятся агрессивными при изменении структуры мембраны или генетической информации клетки под влиянием вирусов, химических, физических факторов.
Рассмотрим полный алгоритм классификации:
- Болезни системы кровоснабжения – «IX. 100-199»;
- Цереброваскулярные заболевания «I60-69»;
- Другие цереброваскулярные болезни – «I67»;
- Прогрессирующая сосудистая лейкоэнцефалопатия – «I67.3»;
- Другие уточненные поражения сосудов – «I67.8».
Международная классификация десятого пересмотра является действующей. При кодировке диагноза нередко встречается дисциркуляторная энцефалопатия, острая цереброваскулярная недостаточность БДУ ишемия мозга (хроническая).
Клинические симптомы мелкоочаговой лейкоэнцефалопатии
Очаговая симптоматика имеет подострое течение. Начальные стадии болезни выявляются неврологами:
- Нарушения зрения, речи;
- Патология иннервации мускулатуры одной половины туловища;
- Приступы эпилепсии;
- Головные боли, головокружение;
- Атаксия, анопсия.
Дифференциальная диагностика очаговых видов проводится для отличия от изменений белого вещества при ВИЧ, деменции. Спинальные очаги протекают без нарушения психических функций. Повреждение белого вещества сопровождается когнитивными расстройствами.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Причина многоочагового повреждения белого вещества – вирус JC, приводящий к распространенному поражению нервной системы. Заболевание развивается на фоне сниженной активности иммунной системы. Антиретровирусное лечение дорогое, поэтому большинство людей погибает.
Прогрессирующая энцефалопатия быстро приводит к разрушению миелина большинства нервных клеток. Изменения необратимы, симптомы постепенно нарастают.
Около 80% населения страны являются носителем полиомавируса человека второго типа, но энцефалопатия не возникает. Только иммунодефициты при СПИДе создают возможности быстрого размножения возбудителя.
Иммунитет пожилых людей не справляется с активность полиомавируса (JC) после иммуномодуляторной или иммуносупрессивной терапии после лечения онкологического новообразования, операций по пересадке органов.
У детей появление патологии наблюдается после начала терапии хронического лимфолейкоза, болезни Ходжкина.
Передается вирус 1С воздушно-капельным или фекально-оральным способом. У большинства населения наблюдается бессимптомное течение. Провоцирующие факторы:
- ВИЧ-инфекция;
- Прием иммунодепрессантов;
- Лимфогранулематоз;
- Лейкозы.
Магнитно-резонансная томография – единственный способ, позволяющий выявить патологические очаги внутри белого вещества. После появления нарушения зрения, дизартрии, гемипареза, афазии неврологи смогут предположить диагноз. Окончательная верификации возможна только после микроскопического обследования биоптатов головного мозга – участки ткани, взятые из места повреждения.
Клиническая картина
Обычно симптомы лейкоэнцефалопатии развиваются постепенно. В начале болезни пациент может быть отвлеченным, неловким, равнодушным к происходящему. Пациент становится плачущим, с трудом произносит трудные слова, снижается его умственная работоспособность.
Со временем могут возникнуть проблемы со сном, мышечный тонус повышается, пациент становится раздражительным, могут наблюдаться непроизвольные движения глаз и шум в ушах.
Если не начать лечение лейкоэнцефалопатии на этом этапе, она прогрессирует: появляются психоневрозы, выраженное слабоумие и судороги.
Основными симптомами заболевания являются следующие отклонения от нормы:
- Двигательные расстройства проявляются нарушением координации движений, слабостью в руках и ногах;
- может возникнуть односторонний паралич рук или ног;
- Нарушения речи и зрения (скотома, гемианопсия);
- онемение в различных частях тела;
- нарушение глотания;
- недержание мочи;
- Эпилептические припадки;
- нарушение интеллекта и легкое слабоумие;
- тошнота;
- головные боли.
Все симптомы поражения нервной системы очень быстро прогрессируют. У пациента может быть ложный паралич запястья и паркинсонический синдром, что проявляется аномальной походкой, письмом и тремором тела.
Практически у каждого пациента наблюдается нарушение памяти и интеллекта, нестабильность при смене положения тела или ходьбе.
Люди обычно не осознают, что они больны, поэтому их часто приводят к врачу родственники.
Дисциркулярная энцефалопатия
Хроническое прогрессирующее течение цереброваскулярной патологии сопровождается диффузными многоочаговыми изменениями, приводящими к гемипарезам, ишемическому инсульту, множественным нейропсихологическим и неврологическим расстройствам.
Прогрессирование дисциркуляторной энцефалопатии связано с дегенерацией тканей, накоплением агрессивных метаболитов.
До использования методов нейровизуализации большую часть причин появления когнитивных расстройств специалисты объясняли дисциркуляторной энцефалопатией. Практика показывает гипердиагностику случаев нозологии. Ядерно-магнитный резонанс указывает только 20% случаев встречаемости очагов белого вещества у пожилых пациентов с сосудистыми заболеваниями.
Основным отличием дисциркулярной разновидности в сравнении с инсультом является поражение не крупных мозговых артерий, а мелких пенетрирующих сосудов, артериол. Диффузные повреждения мелких ветвей вызывает ряд морфологических изменений:
- Многочисленные инфаркты (лакунарные);
- Диффузное разрушение белого вещества;
- Смешанная форма.
Раннее выявление любой категории предотвращает прогрессирование после назначения правильной поддерживающей терапии.
Особенности перивентрикулярной и резидуальной лейкоэнцефалопатии у детей
Хронический недостаток поступления кислорода, длительная ишемия мозговых тканей приводит к повреждению подкорковых структур, полушарий, мозгового ствола. Патологические очаги обнаруживаются в глубине серого вещества, сопровождаются изменениями подкорковых волокон.
Перивентрикулярная энцефалопатия характеризуется преимущественной локализацией патологических очагов вокруг желудочков мозга.
Резидуальный вид имеет врожденные и приобретенные причины. Провоцирующим фактором у ребенка являются травматические повреждения черепа, воспалительные процессы внутри черепной коробки. Отдельная разновидность – энцефаломиелопатия возникает из-за аномалий строения сосудистой сети мозга.
Симптомы резидуальной энцефалопатии детей:
- Церебральный паралич;
- Олигофрения;
- Эпилепсия;
- Вегето-сосудистая дистония;
- Неспокойный сон.
Практика показывает наличие латентного течения нозологии у новорожденных с весом около четырех килограмм. Клинические симптомы появляются после начала активного кровоснабжения. Случаи появления слабоумия у дошкольников и школьников связаны с травмами черепной коробки.
Сколько живут с энцефалопатией
Длительность жизни определяется клинической формой болезни, скоростью прогрессирования, индивидуальными изменениями организма человека.
Прогрессирующая многоочаговая энцефалопатия сопровождается летальным исходом через 1-3 года после выявления. Поддерживающая терапия увеличивает выживаемость.
Разновидности сосудистого генеза имеют хроническое прогрессирование. Люди с данной разновидностью при грамотной организации лечения живут десятки лет. Сокращает сроки гипертония, выраженные ишемические очаги структуры головного мозга, кровоизлияния внутрь мозга.
Профилактика
Специфической профилактики лейкоэнцефалопатии нет.
Чтобы снизить риск развития данной патологии, следует соблюдать следующие правила:
- Укрепите иммунитет, закалившись и принимая витаминно-минеральные комплексы;
- нормализовать свой вес;
- вести активный образ жизни;
- регулярно выходить на свежий воздух;
- отказаться от наркотиков и алкоголя;
- бросить курить;
- Избегайте случайных половых контактов;
- Используйте презерватив при случайном половом контакте;
- Соблюдайте сбалансированную диету, в которой должны преобладать фрукты и овощи;
- Научитесь справляться со стрессом;
- и достаточно отдыхать;
- Избегайте чрезмерных физических нагрузок;
- При сахарном диабете, атеросклерозе и гипертонии следует принимать назначенные врачом лекарства для компенсации заболевания.
Все эти действия минимизируют риск развития лейкоэнцефалопатии. В случае заболевания вам следует как можно скорее обратиться за медицинской помощью и начать лечение, которое поможет продлить вашу жизнь.