Что означает и чем грозит повышенный холестерин у женщин?
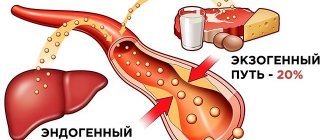
Повышенный уровень холестерина у женщин может быть свидетельством метаболического синдрома (неправильное питание плюс малоподвижный образ жизни), просто неправильного питания (превалирования жирных продуктов в рационе питания, однако лишь 20% холестерина в крови зависит от питания, остальное синтезируется печенью), ожирения и (или) сахарного диабета.
Регистрация повышенного уровня холестерина (или холестерола – другое его название) означает, что необходимо, в первую очередь, пересмотреть образ жизни: больше двигаться и меньше употреблять жирных продуктов, отдавая предпочтение растительным продуктам и нежирным сортам мяса, рыбы. Возможно, потребуется прием статинов.
См. также:
Лечение народными средствами повышенного холестерина
Народные средства от холестериновых бляшек
Как бороться с холестериновыми бляшками
Повышенный холестерин у женщин грозит развитием таких заболеваний как атеросклероз (массовое отложение холестериновых бляшек на внутренних поверхностях кровеносных сосудов – не существует препаратов, расщеплявших бы атеросклеротические бляшек), стенокардия (тот же, по сути, атеросклероз, только в коронарных сосудах, т.е. сосудах питающих само сердце). Следствием развития этих двух заболеваний – атеросклероза и стенокардии – часто становятся инфаркты и инсульты, да и сами по себе они снижают качество жизни, например, появляется одышка, снижается выносливость и т.д.
На что влияет повышенный холестерин у женщин?
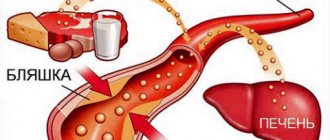
Повышенный уровень холестерина влияет, в первую очередь, на количество отложений (холестериновых бляшек) на внутренних поверхностях кровеносных сосудов. Процесс развития атеросклероза, конечно, более сложный и на него влияет не только уровень ЛПНП – современная медицина рассматривает, скорее, воспалительную природу в качестве основной (ведь бляшки появляются в местах повреждения кровеносного сосуда, в качестве «заплатки»).
Так ли опасен высокий уровень холестерина в крови у женщин?
Гипотеза об опасности для жизни человека повышенного уровня холестерина появилась в начале XX века, когда Н. Аничковым проводился эксперимент с введением кроликам в пищеварительную систему насыщенного и концентрированного раствора холестерина. В результате на стенках кровеносных сосудов животных стали появляться холестериновые отложения. Однако при возврате нормальной диеты, нормализовалось и состояние сосудов. Последующие эксперименты на собаках не подтвердили это наблюдение, т.е. у травоядных дополнительный холестерин откладывался в сосудах, у хищников – нет. Человек всеяден, поэтому результаты опытов Аничкова сегодня признаются сомнительными, а развитие атеросклероза связывают не столько с уровнем холестерина в крови (хотя это необходимое, но не достаточное условие), а с развитием воспалительных процессов в артериях.
Гиперхолестеринемия — симптомы и лечение
Основная задача в лечении гиперхолестеринемии — предотвратить серьёзные осложнения или, по крайней мере, снизить их риск.[8] Достигается это через промежуточную цель — коррекцию уровня холестерина в крови, а также путём воздействия на другие известные факторы риска атеросклероза.
При нормализации содержания холестерина в крови и при длительном поддержании его концентрации в оптимальном диапазоне происходит постепенное снижение риска инфаркта миокарда, инсульта, смерти от сердечно-сосудистых причин. Поэтому так важно поддерживать оптимальную концентрацию холестерина в крови (прежде всего, «плохого») в течение как можно более длительного времени, в идеале — пожизненно.
Конечно, во многих случаях изменения одного только образа жизни для этого не хватает, тем более, что мало у кого получается поддерживать здоровый образ жизни в течение длительного времени — слишком много соблазнов подстерегает на этом пути.
При высоком риске сердечно-сосудистых осложнений лекарства, снижающие уровень «плохого» холестерина, должны быть назначены обязательно, независимо от настроя пациента по оздоровлению своего образа жизни.
В настоящее время в кардиологии отказались от понятия «нормальный уровень холестерина». Вместо этого используют термин «оптимальный уровень холестерина», а каким он будет, зависит от суммарного сердечно-сосудистого риска. На основании данных, полученных о пациенте, врач рассчитывает этот риск:
- В случае, если риск очень высокий (а это, например, все пациенты, уже имеющие ишемическую болезнь сердца или перенёсшие ишемический инсульт, страдающие сахарным диабетом и ряд других категорий), то оптимальным уровнем для «плохого» холестерина будет значение менее 1,8 ммоль/л.
- При высоком риске (если пациент пока не имеет атеросклеротических сердечно-сосудистых заболеваний, но у него есть несколько факторов риска, например, курящий мужчина-гипертоник 50 лет с уровнем холестерина 6 ммоль/л будет иметь высокий сердечно-сосудистый риск) оптимальным значением для «плохого» холестерина будет менее 2,6 ммоль/л.
- Для всех остальных, кто не имеет высокого или очень высокого сердечно-сосудистого риска, оптимальным значением холестерина липопротеидов низкой плотности («плохого» холестерина) будет менее 3,0 ммоль/л.
Если же за гиперхолестеринемией стоит генетическая «поломка», то изменения образа жизни (характер питания, двигательная активность, отказ от курения) лишь в ограниченной степени смогут улучшить биохимический состав крови, поэтому к дополнительному назначению медикаментозной терапии приходится прибегать практически всегда.
Какие изменения образа жизни могут снизить уровень холестерина и уменьшить риск сердечно-сосудистых заболеваний
Прежде всего, это:
- уменьшение потребления таких продуктов, как жирное мясо, жирные молочные продукты, кондитерские изделия и сладости;
- полное прекращение курения;
- снижение массы тела хотя бы на 10% от исходного, если имеется избыточная масса тела и ожирение;
- увеличение двигательной активности — достаточно интенсивной физической нагрузки не менее 4-5 раз в неделю по 30-40 минут, которая требует усилий (например, бег, езда на велосипеде, подвижные спортивные игры, плавание и другое), причём работа по дому в этом плане не считается подходящей физической нагрузкой.
Все названные мероприятия не только изменяют в лучшую сторону липидный состав крови, но и способны в разы снизить риск сердечно-сосудистых заболеваний, связанных с атеросклерозом (инфаркта миокарда, инсульта, стенокардия и других).
Медикаментозная терапия
Основными лекарственными препаратами для снижения уровня холестерина и сопутствующих ему сердечно-сосудистых рисков являются статины. Первые статины были получены, как и первые антибиотики, из культуры плесневых грибов. Следующие поколения статинов появились благодаря химическому синтезу.
Статины — пожалуй, самые хорошо изученные в истории медицины лекарственные препараты и при этом одни из самых безопасных.[9] Эта группа лекарств тормозит синтез холестерина в печени (да-да, большая часть холестерина образуется у нас внутри, а не поступает извне). Печень, нуждаясь в холестерине, прежде всего, для синтеза желчных кислот, она начинает более активно извлекать холестерин из крови в составе липопротеинов низкой плотности, в результате чего постепенно, в течение месяца/двух, концентрация холестерина в крови снижается и может снизиться на 50% от прежнего уровня при достаточной дозе статина. Результаты многочисленных клинических исследований, выполненных при участии многих тысяч пациентов, убедительно свидетельствуют о способности этой группы лекарств не только уменьшать уровень холестерина в крови, но и, что гораздо важнее, серьёзно снижать риск инфаркта миокарда и инсульта, и самое главное — увеличивать продолжительность жизни пациентов с сердечно-сосудистыми заболеваниями (прежде всего, перенёсших инфаркт миокарда, а также людей с другими формами ишемической болезни сердца).
С помощью внутрисосудистого ультразвука была доказана способность статинов при регулярном приёме в течение по крайней мере двух лет останавливать развитие атеросклероза и даже уменьшать размер атеросклеротических бляшек.
Важно, чтобы при наличии показаний к их приёму лечение статинами проводилось в достаточных дозах и длительно — в течение ряда лет. Обычными дозами в современной кардиологии являются 40-80 мг аторвастатина и 20-40 мг розувастатина. Это два наиболее эффективных современных препарата данного класса.
«Золотым стандартом» являются оригинальные препараты компаний-разработчиков — «Крестор» (розувастатин компании AstraZeneca) и «Липримар» (аторвастатин компании Pfizer). Остальные препараты статинов, содержащие розувастатин или аторвастатин, являются воспроизведёнными копиями (дженериками) и должны продемонстрировать свою эквивалентность оригинальным препаратам в ходе клинических испытаний. Многие дженерики не имеют такого подтверждения своей эффективности и безопасности, а их применение иногда может принести разочарование. Достоинством дженериков является их более низкая стоимость.
Другой лекарственный препарат, снижающий уровень «плохого» холестерина в крови — эзетимиб. Он блокирует всасывание холестерина в просвете кишечника и назначается обычно в дополнение к статинам, если они не позволяют в монотерапии достигнуть оптимального уровня холестерина. Сам по себе эзетимиб позволяет снизить уровень «плохого» холестерина на 15−20% от исходного, т.е. уступает в этом отношении статинам.
Новый класс препаратов, который превзошёл статины в их способности понижать уровень «плохого» холестерина — так называемые кумабы, которые представляют собой антитела к регуляторному белку, ответственному за регуляцию скорости поглощения холестерина из крови.[11] Правда, эти препараты очень дороги (лечение обходится в 30−40 тысяч рублей в месяц). Но бывают ситуации, когда это необходимо буквально для спасения жизни, когда в противном случае пациент может не пережить ближайшие пять лет из-за инфаркта миокарда или инсульта. Кроме того, этот новый класс лекарств применяется для лечения больных с семейной гиперхолестеринемией в тех случаях, когда на терапии максимальными дозами статинов в сочетании с эзетимибом до оптимального уровня холестерина всё ещё очень далеко.
Как уменьшить холестерин в крови у женщин?
Самый эффективный, но не самый безопасный способ – это прием статинов. В высоких концентрациях препараты последнего поколения могут уменьшить уровень холестерина у женщин на 50 – 55%. Однако статины имеют массу побочных эффектов: от совсем редких, но крайне опасных, например, рабдомиолиза (разрушение мышечной ткани), до простых, но встречающихся достаточно часто, таких как недомогание и слабость.
См. также:
Холестериновые бляшки в сосудах их лечение
Аспирин при атеросклерозе
Профилактика холестерина народными средствами
При относительно невысоких значениях превышения нормы ЛПНП (5, 5 – 6,5 ммоль/л) доктора стараются назначить более консервативные методы лечения, чем прием лекарственных средств: повышение двигательной активности (снижает уровень ЛПНП и повышает концентрацию ЛПВП, отказ от курения и злоупотребления алкоголем (хотя 1 порция алкоголя – предпочтительно красного вина – наоборот повышает уровень ЛПВП, подробнее: алкоголь и атеросклероз сосудов), изменение рациона питания.
Норма холестерина
Показатели нормы содержания холестерина в крови определяются отдельно для женщин и мужчин, а также зависят от возраста человека. Установленные нормы были приняты на основе научного анализа результатов лабораторных исследований большого количества пациентов. Норма холестерина может колебаться в диапазоне 3,6-7,8 ммоль/л. Однако врачи говорят, что любой уровень холестерина свыше 6 ммоль/л считается повышенным. Многие пациенты, сдающие анализ на холестерин, уже имеют хронические заболевания, особенно это касается пожилых людей, поэтому индивидуальную норму определяет только специалист.
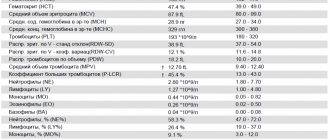
Анализ крови определяет:
- Липопротеиды высокой плотности.
- Липопротеиды низкой плотности.
- Общий уровень холестерина.
- Триглицериды.
Какие факторы влияют на повышение уровня холестерина
Если в молодом возрасте человек не испытывал проблем со здоровьем, это не значит, что они не могут проявиться после наступления менопаузы. Это состояние больше обсуждается в качестве одного из жизненных циклов женщины, однако, и у мужчин тоже существует возраст, когда существенно меняется гормональный фон и весь организм начинает работать иначе. Поэтому, с наступлением 40-летия медицина рекомендует внимательнее относиться к своему организму и проходить своевременные профилактические обследования.
Неправильное питание – основной фактор, влияющий на уровень холестерина. Отсутствие в ежедневном рационе свежей растительной пищи не позволяет кишечнику очищаться и освобождаться от токсинов и других вредных веществ. Кровь, из-за преобладания жирной и животной пищи, становится более густой, теряя свои реологические свойства. В результате снижается ее способность питать клетки тканей, в том числе и кислородом. Холестерин нарастает на стенках сосудов, стремясь перекрыть просвет.
Как понизить уровень холестерина с помощью питания?
Холестерин можно снизить благодаря правильному питанию
При выявлении высокой концентрации вредного холестерина в крови необходимо выяснить причину состояния. Иногда проблема связана с определенными заболеваниями, которые нужно лечить медикаментозно.
Если же состояние обусловлено особенностями рациона, оздоровительная диета может помочь восстановить липидный баланс. При составлении рациона следует обратить внимание на вещества, косвенно влияющие на содержание холестерина в организме.
Поступление следующих веществ в организм должно быть минимизировано:
- Трансжиры. Содержатся в закусках, выпечке, печеньях, крекерах, чипсах, маргарине и некоторых полуфабрикатах.
- Соль. Организм не может функционировать без соли, но злоупотребление этой добавкой негативно отражается на состоянии сердечно-сосудистой системы.
- Сахар. Простые углеводы являются источником энергии для клеток, но их поступление должно соответствовать потребностям организма. Излишки сахара в организме увеличивают риск ожирения и сахарного диабета.
- Другие вещества, напротив, уменьшают содержание вредного холестерина в организме, поэтому продукты, их содержащие, должны быть представлены в рационе.
К полезным веществам относят:
- Омега-3 жирные кислоты. Эти вещества положительно влияют на липидный профиль.
- Растворимые пищевые волокна. Эти вещества связывают вредный холестерин и выводят его из организма вместе со стулом.
Следующие продукты содержат перечисленные вещества:
- Рыба: лосось, форель и тунец.
- Орехи, семена и бобы.
- Фрукты: апельсины, персики, мандарины, яблоки.
- Зеленые овощи.
- Натуральные растительные масла: оливковое масло, масло авокадо.
- Овес и овсяные отруби.
- Льняные семечки.
- Брюссельская капуста.
- Соевые продукты.
Также существуют напитки, употребление которых поможет снизить содержание холестерина. К таким напиткам относят:
- Зеленый чай. В нем содержатся антиоксиданты, известные как полифенолы. Эти вещества помогают уменьшить концентрацию липопротеидов низкой плотности в крови. Кроме того, полифенолы стимулируют выделение вредного холестерина вместе со стулом.
- Ягодный сок. Наиболее полезны соки из ежевики, вишни, красной малины, черники и клубники.
- Имбирный чай. Регулярное употребление этого напитка не только положительно влияет на липидный профиль, но и улучшает состояние органов пищеварения.
Изучение этикеток продуктов перед их покупкой поможет определить содержание полезных и вредных веществ.
Что делать при повышенном холестерине
В зависимости от того, насколько высоким стал уровень холестерина, врач определяет тактику лечения. На начальных стадиях рекомендуется скорректировать ежедневный рацион и добавить обязательную физическую активность. Утренняя зарядка не является активным времяпрепровождением. Важно каждый день совершать пробежку. Лучше, если это будет пробежка на свежем воздухе. Если нет возможности совершать занятия физкультурой на улице, можно организовать полноценные занятия в условиях квартиры. Но их обязательно придется дополнить прогулкой. Можно, добираясь на работу, пару остановок общественного транспорта пройти пешком – это будет прекрасной альтернативой пробежке.
Людям с лишним весом обязательно стремиться привести индекс массы тела в норму. Для этого обязательна коррекция ежедневного меню, дополненная ограничениями объемов порций. Людям же из группы риска, например, страдающим сахарным диабетом, может быть назначено медикаментозное лечение в качестве дополнения к обязательной коррекции образа жизни.
Диагностика и анализы
Чтобы установить, почему повысился холестерин, необходимо комплексное обследование организма. Чтобы определить уровень липофильного спирта, после сбора анамнеза, аускультации и измерения артериального давления назначаются следующие методы лабораторной диагностики:
- биохимический анализ крови;
- исследование липидного профиля;
- иммунологический анализ.
Если требуется выявить генетический дефект, который может быть причиной высокого холестерина, может потребоваться сдача крови на исследование родственников больного.
Чем опасен повышенный уровень холестерина
Повышенное содержание в крови «плохого» холестерина способствует образованию атеросклеротических бляшек и развитию атеросклеротического поражения стенок кровеносных сосудов. При развитии атеросклероза нарушается основная функция сосудов, которые доставляют кровь к каждой клетке, обеспечивая питание всего организма. Последствия зависят от локации наибольшего скопления бляшек:
- Сосуды головного мозга – нарушение мозгового кровообращения, что ведет к инсульту и когнитивным нарушениям.
- Сосуды сердца – стенокардия, инфаркт, гипертония.
- Сосуды почек – хроническая почечная недостаточность.
- Сосуды сетчатки глаз – снижение зрения.
- Сосуды кишечника – тромбоз, колики.
- Сосуды нижних конечностей – гангрены, некрозы.
В группу риска входят люди:
- Имеющие генетическую предрасположенность (близких родственников с атеросклерозом и сердечно-сосудистыми заболеваниями).
- С избыточной массой тела.
- С повышенным артериальным давлением.
- С диабетом 2-го типа.
- Ведущие малоподвижный образ жизни.
- Питающиеся «вредной» едой.
- Имеющие вредные привычки – курение, алкоголь.
- Мужчины старше 35 лет.
- Женщины длительно принимавшие гормональные контрацептивы и женщины в менопаузе.
Изменение уровня холестерина по годам у мужчин
Мужчины от природы защищены от атеросклероза меньше женщин. У них нет высокого уровня эстрогенов в организме, зато выше тяга к вредным привычкам, увеличивающим риск опасных заболеваний.
Нормы общего холестерина у мужчин:
- до 5 лет: от 2,95-5,25 ммоль/л;
- 5-10 лет: от 3,13 до 5,25 ммоль/л;
- 10-15 лет: от 3,08 до 5,23 ммоль/л;
- 15-25 лет: от 2,93 до 5,59 ммоль/л;
- 25-35 лет: от 3,44-6,58 ммоль/л;
- 35-40 лет: от 3,78-6,99 ммоль/л;
- 40-50 лет: от 3,91 до 7,15 ммоль/л;
- 50-60 лет: от 4,09 до 7,17 ммоль/л;
- 60-70 лет: от 4,12 до 7,15 ммоль/л
- 70 лет и более: от 3,73 до 7,86 ммоль/л.
Чем ближе уровень холестерина к нижней границе нормы, тем безопаснее он для сосудов и сердца. Регулярные отметки, превышающие 5–6 ммоль/л, сигнализируют о необходимости профилактики атеросклероза. Особенно важно контролировать показатели мужчинам старше 50 лет. С этого возраста их рост ускоряется.