Мы продолжаем серию публикаций о лабораторных исследованиях крови. На нашем портале вы можете найти полезные сведения о том, как самостоятельно расшифровать показатели в общем и биохимическом анализах, а также в липидном профиле. В этот раз доктор Федоров отвечает на вопросы об уровне тромбоцитов в крови:
- О чём говорит снижение уровня тромбоцитов в крови?
- О чём говорит повышение уровня тромбоцитов в крови?
- Как образуется тромб? Зачем назначают анализ на индуцированную агрегацию тромбоцитов?
- Почему важно назначать анализ крови на резистентность тромбоцитов к аспирину и клопидогрелю?
Способность крови свёртываться – одна из основ жизни. Ведь если бы этот механизм не был заложен, любая, самая незначительная рана, становилась смертельно опасной. За свёртывающую систему отвечает целый ряд биохимических соединений, который принято называть факторами, но основу процесса составляют самые маленькие форменные элементы крови – тромбоциты. К сожалению, нарушение в работе этой системы может привести к последствиям, не менее серьезным, чем кровотечение.
Избыток тромбоцитов грозит повышением риска внутрисосудистого тромбообразования, низкие тромбоциты в крови – причина внутренних кровоизлияний.
О чём говорит снижение уровня тромбоцитов в крови?
Нижняя граница нормы содержания тромбоцитов крови составляет 150 тыс/мкл. Причиной снижения PLT (обозначение тромбоцитов в анализе крови) могут оказаться многочисленные, но редко встречающиеся врождённые тромбоцитопении (синдром Фанкони, Вискотта-Олдрича и т. д.), а также тромбоцитопении приобретённые. Самая частая причина приобретённых – постоянный приём препаратов антиагрегантов, особенно при двухкомпонентной терапии (ацетилсалициловая кислота + клопидогрель), к счастью, число тромбоцитов в этом случае обычно снижено не сильно. Среди других причин низких тромбоцитов в крови – бактериальные и вирусные инфекции, анемии, спленомегалия, застойная сердечная недостаточность и т. д.
Клинические признаки тромбоцитарной недостаточности (кровоточивость дёсен, появление синяков, частые кровоизлияния в склеру и т. д.) появляется при снижении уровня тромбоцитов ниже 50 тыс/мкл – это тот показатель, когда к врачу-гематологу нужно идти незамедлительно.
О чём говорит повышение уровня тромбоцитов в крови?
Верхняя граница нормы тромбоцитов в анализе крови — 400 тыс/мкл. Повышение уровня тромбоцитов гораздо чаще происходит по физиологическим причинам. Это так называемые реактивные тромбоцитозы. Их причиной может оказаться недавнее физическое перенапряжение, перенесённый стресс, обезвоживание, то есть физиологическое сгущение крови. К патологическим факторам чаще всего относятся те из них, которые тоже сгущают кровь – анемия из-за хронической кровопотери или острая кровопотеря, обезвоживание в результате интоксикации. К причинам абсолютного повышения уровня тромбоцитов относят воспалительные заболевания, туберкулёз, злокачественные новообразования вообще и системы кроветворения в частности.
Увеличение уровня тромбоцитов выше 500 тыс/мкл значительно повышает риск тромбозов и требует подбора антиагрегантной терапии — приема особых препаратов.
В12-дефицитная анемия — симптомы и лечение
Для правильной постановки диагноза B12ДА важен осмотр врача-гематолога. Для уточнения и коррекции проблем, связанных с работой желудочно-кишечного тракта, потребуется консультация гастроэнтеролога. Для оценки неврологических проявлений может быть необходим осмотр врача-невролога.
Осмотр пациента
При осмотре врач может обратить внимание на бледность и лёгкую желтушность кожи, увеличение частоты сердечных сокращений и расширение границ сердца. Необходимо провести осмотр полости рта, особенно языка. Невролог может оценить тонус мышц и наличие патологических рефлексов.
Лабораторная диагностика
Одним из самых важных этапов диагностики является оценка клинического анализа крови. В анализе наблюдается:
- снижение гемоглобина — анемия;
- макроцитоз — наличие в крови большого количества аномально крупных эритроцитов (макроцитов);
- гиперхромия — интенсивное окрашивание эритроцитов, вызванное повышенным количеством гемоглобина в крови;
- может наблюдаться снижение числа лейкоцитов и тромбоцитов.
Необходимо выполнение мазка крови, в котором врач-морфолог может увидеть патологические формы эритроцитов:
- овалоциты (эритроциты овальной формы) и дегенеративные формы;
- увеличение разницы эритроцитов по своему размеру (параметр RDW);
- специфические патологические включения, такие как тельца Жолли и кольца Кебота;
- мегалоциты и мегалобласты — в тяжёлых случаях.
Могут встречаться также патологические формы нейтрофилов:
- гигантские нейтрофилы;
- нейтрофилы с гиперсегментацией ядра (5 и более сегментов);
- метамиелоциты — незрелые нейтрофильные лейкоциты.
Количество молодых форм эритроцитов (ретикулоцитов), как правило, снижено. При наличии лабораторной возможности дополнительную полезную информацию могут предоставить ретикулоцитарные индексы: увеличивается средний объём ретикулоцитов и среднее содержание гемоглобина в ретикулоцитах, повышается фракция незрелых ретикулоцитов [1][2][4][5].
В биохимическом анализе крови:
- снижен уровень витамина B12;
- может быть повышен непрямой билирубин и лактатдегидрогеназа — признак раннего разрушения (гемолиза) эритроцитов в крови и распада предшественников эритроцитов в костном мозге [4];
- уровень железа и ферритина в норме.
Обязательно нужно оценить уровень фолиевой кислоты, поскольку изменения в клиническом анализе при дефиците B12 и фолиевой кислоты схожи, а лечение отличается. При подозрении на B12ДА, но при нормальном уровне витамина B12 и фолиевой кислоты, рекомендовано определение голотранскобаламина сыворотки (активного витамина B12). В случае дефицита B12 его содержание снижено. Может быть выявлено повышение уровня гомоцистеина и метилмалоновой кислоты в сыворотке крови [2][3].
В общем анализе мочи может наблюдаться стойкая протеинурия — появление белка в моче. В ряде случаев отмечается повышение уровня метилмалоновой кислоты и гомоцистеина.
Дополнительные лабораторные исследования, которые могут помочь выявить причину дефицита витамина B12:
- исследование антител к внутреннему фактору Кастла (IgG) и париетальным клеткам желудка в сыворотке крови;
- исследование желудочного сока на выявление внутреннего фактора Кастла и антител к этому фактору (IgA, синтезируются париетальными клетками желудка);
- тест Шиллинга — определяет активность внутреннего фактора Кастла и всасывание витамина B12 в кишечнике;
- тесты на мальабсорбцию (нарушение всасывания питательных веществ) [5].
Возможна пренатальная диагностика генетически обусловленной недостаточности транспортного белка транскобаламина II, поскольку он синтезируется амниоцитами (клетками плодной оболочки).
Инструментальная диагностика
При ультразвуковом исследовании органов брюшной полости можно обнаружить незначительную гепатоспленомегалию — увеличение печени и селезёнки.
Для выявления заболеваний желудочно-кишечного тракта, которые могут нарушать всасывание витамина B12, всем пациентам с впервые выявленной B12ДА показано выполнение эндоскопических исследований — фиброгастродуоденоскопии (ФГДС) и колоноскопии. При ФГДС может быть выявлен хронический атрофический гастрит, дуоденит, может наблюдаться уменьшение желудочной секреции. При наличии патологических изменений обязательно выполнение биопсии слизистой желудка с дальнейшим гистологическим исследованием [3][4].
Дифференциальная диагностика
Дифференциальный диагноз при В12-дефицитной анемии, особенно со снижением лейкоцитов и тромбоцитов, проводится с такими заболеваниями системы крови:
- Миелодиспластический синдром — группа гематологических заболеваний, при которых костный мозг не производит достаточного количества одного или более типов клеток крови: тромбоцитов, лейкоцитов, эритроцитов.
- Апластическая анемия — это анемия, возникающая вследствие недостаточной продукции эритроцитов из-за уменьшения количества кроветворных стволовых клеток.
Для уточнения диагноза может потребоваться выполнение пункции костного мозга и его морфологическое исследование. При наличии B12ДА специалист морфолог описывает в костном мозге характерные изменения стволовых клеток-предшественников:
- гиперплазию (разрастание) эритроидного ростка — стволовых клеток-предшественников, из которых образуются эритроциты;
- мегалобластный тип кроветворения, при котором образуются крупные клетки с зернистыми ядрами, патологические митозы, тельца Жолли;
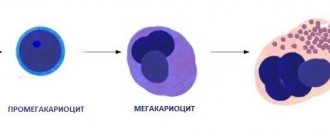
- нарушение созревания клеток миелоидного ряда и предшественников тромбоцитов: гигантские метамиелоциты, гиперсегментация нейтрофилов, многоядерные мегакариоциты [1][2][3][4].
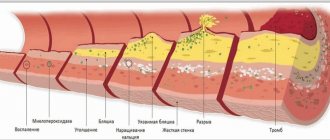
Как образуется тромб? Зачем назначают анализ на индуцированную агрегацию тромбоцитов?
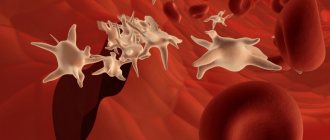
В норме тромбоциты в крови находятся в неактивном состоянии, клетки имеют дискоидную, немного вытянутую форму, поэтому в старых учебниках их называют «кровяные пластинки». Когда начинается кровотечение, тромбоциты активируются: приобретают сферическую форму и образуют специальные выросты – псевдоподии. С их помощью они могут соединяться друг с другом (агрегировать) и прилипать к месту повреждения сосудистой стенки (адгезировать). Два этих процесса обеспечивают основу тромбообразования.
Чтобы оценить качество агрегации тромбоцитов и выяснить, не снижена ли она, или, наоборот, не происходит слишком интенсивно, назначают анализ на индуцированную агрегацию тромбоцитов. Для этого берут кровь из вены, добавляют к ней специальные вещества (индукторы активации) и оценивают процесс.
При подготовке к исследованию важно соблюдать некоторые условия – в течение 3 дней соблюдать специальную диету, составленную врачом, за 24 часа исключить прием стимуляторов (кофе, алкоголь, никотин, чеснок) и препаратов иммуностимуляторов, за 8 часов отказаться от приема лекарств и жирных продуктов.
Низкая активность тромбоцитов встречается при заболеваниях системы кроветворения, постоянном приеме препаратов антиагрегантов, в этом случае продолжительность кровотечения увеличивается. Повышенная агрегация, наоборот, увеличивает риск тромбообразования: венозных тромбозов, инфаркта, инсульта. Вы спросите – зачем назначать анализ на индуцированную активацию, если риск кровотечения/тромбообразования можно оценить по общему количеству тромбоцитов? Увы. Даже при нормальном их количестве большая часть клеток может оказаться «неполноценными», таким образом речь идёт о выраженной тромбоцитарной недостаточности при их нормальной концентрации в крови.
Показатели нормы
Показатель РСТ, являющийся не чем иным, как тромбокритом, без специального современного оборудования определить невозможно, поскольку тромбоциты, находясь за пределами кровеносного русла, способны «обрастать» псевдоподобиями. При этом они ещё умудряются увеличиваться в размерах минимум в десять раз. Именно по этой причине обойтись без автоматического анализатора лаборант при определении показателя тромбокрита не сможет.
Определение уровня тромбокрита в крови
Норма данного показателя находится в пределах от 0,15 до 0,4. В некоторых медицинских изданиях можно встретить информацию, в которой норма тромбокрита немного отличается от указанной, но совсем незначительно. Норма этого показателя у взрослого, грудничка или у детей разного возраста пропорционально отличается друг от друга. Вместе с этим, пропорционального изменения показателя не наблюдается вследствие физиологических колебаний.
В частности:
- в течение суток или в разные времена года показатель тромбокрита может отклоняться на 10% (в частности, при возникновении депрессий в ночное время или ранней весной);
- у женщин тромбокрит понижен на 50% во время менструаций, а также в период беременности (это своеобразная защитная реакция организма, предупреждающая образование тромбов);
- повышенными в два раза будут показатели тромбокрита, если перед проведением анализа пациент подвергался значительным физическим нагрузкам.