- Классификация диуретиков
- Когда применяются мочегонные препараты
- Как принимать диуретики
- Можно ли принимать детям?
- Лечение диуретическими средствами
Диуретики – это лекарственные препараты с мочегонным эффектом. При попадании в организм они препятствуют обратному всасыванию (реабсорбции) воды и растворенных в ней солей в почечных канальцах. Благодаря этому повышается скорость образования мочи и ее выделение. Говоря простыми словами, диуретики – это вещества, которые помогают организму выводить воду и соли из организма.
Специалистами доказано, что при уменьшении реабсорбции всего на 1% объем мочи удваивается. Даже при приеме лекарственных средств с незначительным эффектом пациенты отмечают учащенное и более обильное мочеиспускание.
Классификация диуретиков
Диуретические средства отличаются по химическому составу и другим параметрам. Условно все препараты можно разделить на ренальные и экстраренальные. Ренальные диуретики — средства с мощным эффектом, которые непосредственно влияют на почки. Экстраренальные препараты усиливают диурез (объем вырабатываемой мочи за промежуток времени), но воздействуют на организм опосредованно.
По химическому составу ренальные мочегонные препараты подразделяются на несколько групп:
- Тиазидные (умеренное равномерное действие);
- Калийсодержащие (помогают выводить из организма хлориды и натрий, но не калий);
- Cолевые (петлевые – повышают выведение солей).
Самым популярным препаратом тиазидной группы является дихлотиазид. К петлевым диуретикам относят фуросемид, торасемид и буметанид. Калийсодержащими мочегонными являются триамтерен и амилорид.
К экстраренальным мочегонным относят две категории препаратов: осмотические (калия ацетат) и кислотообразующие (хлорид аммония, хлорид кальция).
Быстрый и ярко выраженный результат применения диуретиков наблюдается при приеме Фуросемида и других солевых препаратов. Благодаря мощному воздействию такие средства называют «потолочными». Они начинают действовать через 15-30 минут, а эффект сохраняется до 18 часов. Данные средства ускоряют выведение воды, хлорида калия, натрия и кальция с мочой. Петлевые мочегонные используют в комплексном лечении пациентов с хронической сердечной недостаточностью, гипертоническим кризом, отравлением, отеком легких.
У калийсберегающих препаратов и лекарств тиазидной группы диуретический эффект менее выражен по сравнению с петлевыми мочегонными. Тиазиды считаются диуретиками средней силы действия. Они начинают работать через 30-60 минут после приема и сохраняют эффект в течение 6-10 часов.
Действие калийсодержащих средств отличается от препаратов других групп. Популярным калийсберегающим диуретиком является спиронолактон. Лекарства способствуют удалению жидкости и натрия с мочой, но при этом препятствуют потере калия. Эффект от приема препарата наступает в течение нескольких часов. Чаще всего такие средства назначают в комбинации с лекарствами тиазидной группы, чтобы обеспечить мочегонный эффект и избежать дефицита калия.
Кроме фармацевтических средств, выделение мочи способны усиливать некоторые растения. Мягкий мочегонный эффект обеспечивают подорожник, береза, плоды клюквы, хвощ полевой, лист толокнянки, опунция инжирная. Из них готовят отвары и настои, используют в составе многокомпонентных аптечных фитосборов.
Подбором мочегонных лекарств и их дозировкой должен заниматься лечащий врач. Средства отличаются не только по химическому составу, но и по продолжительности воздействия на организм, наличию побочных эффектов.
Фуросемид
- Оказывает гипотензивное действие
- Способствует усиленному выведению воды из организма
- Способствует выведению ионов кальция и магния
Подробнее
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ПРИМЕНЕНИЕМ ВНИМАТЕЛЬНО ПРОЧИТАЙТЕ ИНСТРУКЦИЮ ИЛИ ПРОКОНСУЛЬТИРУЙТЕСЬ С ВРАЧОМ
Тиазидные диуретики в лечении артериальной гипертензии
В июне 2007 г. на Европейском конгрессе по гипертонии в Милане (Италия) были обнародованы новые европейские рекомендации по лечению артериальной гипертензии (АГ). Особое внимание кардиологов было направлено на место отдельных классов препаратов в схемах лечения АГ.
Было предложено 6 рациональных комбинаций антигипертензивных препаратов [1]:
- тиазидный диуретик + ингибитор ангиотензинпревращающего фермента (АПФ);
- тиазидный диуретик + блокатор рецепторов к ангиотензину;
- антагонист кальция + ингибитор АПФ;
- антагонист кальция + блокатор рецепторов к ангиотензину;
- антагонист кальция + тиазидный диуретик;
- бета-адреноблокатор + антагонист кальция дигидропиридинового ряда.
Исходя из вышеперечисленного, можно сделать вывод о том, что чаще всего в комбинациях фигурируют антагонисты кальция (4 раза) и тиазидные диуретики (3 раза).
Тиазидные диуретики давно применяются в качестве средств для лечения АГ. В Европейских рекомендациях 2007 г. целевые группы, которым предпочтительно назначение диуретиков, включают в себя пожилых пациентов с систолической АГ, а также с сердечной недостаточностью [1].
Однако применение средних и высоких доз тиазидных диуретиков в настоящее время считается нежелательным: так, гидрохлоротиазид в дозе 100 мг/сут увеличивает риск внезапной смерти, а в дозах 50–100 мг/сут не предупреждает развития ишемической болезни сердца (ИБС). В этой связи рекомендуемые дозы тиазидных диуретиков в настоящее время составляют 12,5–25 мг/сут, при назначении которых не всегда достигается адекватный диуретический и антигипертензивный эффект [2]. Кроме того, ограничение доз тиазидных диуретиков связано также с их негативным влиянием на углеводный, жировой и пуриновый обмен [3]. Поэтому в Европейских рекомендациях 2007 г. к числу абсолютных противопоказаний к применению тиазидных диуретиков отнесли подагру, а относительных — метаболический синдром и нарушение толерантности к глюкозе. Кроме того, сделан особый акцент на том, что высокие дозы диуретиков нельзя назначать беременным из-за возможности снижения объема циркулирующей крови (ОЦК) и ухудшения кровоснабжения плода. Однако при этом не следует забывать о том, что диуретики способны отсрочить развитие хронической сердечной недостаточности у пациентов с АГ (Davis B. R., 2006).
Таким образом очевидно, что сферы применения тиазидных диуретиков при лечении АГ довольно ограничены. В этой связи особый интерес представляет собой тиазидоподобный диуретик индапамид.
Индапамид обладает двойным действием, за счет чего имеет кратковременный и долгосрочный антигипертензивный эффект. Краткосрочное действие связано с влиянием препарата на проксимальный отдел дистальных канальцев нефрона и представляет собой натрийуретический эффект, характерный для представителей класса диуретиков в целом. Что касается долгосрочного антигипертензивного эффекта, то он уникален именно для индапамида и возникает благодаря прямому вазодилятирующему действию на гладкомышечные клетки сосудистой стенки [4].
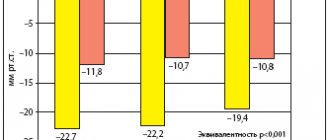
Антигипертензивное действие индапамида-ретард 1,5 мг сравнивалось с амлодипином (5 мг/сут) и гидрохлоротиазидом (25 мг/сут) при участии в исследовании 605 пациентов с АГ, получавших лечение вышеперечисленными препаратами в течение 3 месяцев. Число пациентов, ответивших на монотерапию, было несколько выше в группе индапамида-ретард (75,3%), по сравнению с группой амлодипина (66,9%) и гидрохлоротиазида (67,3%). В подгруппе пациентов с изолированной систолической АГ наблюдалась аналогичная тенденция: число ответивших в группе индапамида-ретард составило 84,2%, в то время как в группе амлодипина — 80%, гидрохлоротиазида — 71,4% [5].
В многоцентровом исследовании LIVE (Left ventricle hypertrophy: Indapamide Versus Enalapril) проводилось изучение влияние терапии индапамидом и эналаприлом на регрессию массы миокарда левого желудочка (ММЛЖ). 505 пациентам (255 — группа индапамида; 250 — группа эналаприла) с мягкой и умеренной АГ в течение 1 года назначался индапамид-ретард 1,5 мг/сут или эналаприл в дозе 20 мг 1 раз в сутки. Терапия индапамидом приводила к достоверному снижению ММЛЖ (p < 0,001), в группе эналаприла подобных результатов получено не было. Индапамид также в большей степени снижал выраженность гипертрофии левого желудочка (ГЛЖ), чем эналаприл (p < 0,049) [6, 7].
Тиазидные диуретики очень давно назначались в комбинации с ингибиторами АПФ: многие фармацевтические компании даже разработали фиксированные комбинации данных составляющих. В большом числе исследований также хорошо себя показала комбинация индапамида с периндоприлом. Однако работ по эффективности комбинаций индапамида с другими классами препарата не так много.
В этой связи нам показалась интересной работа Hashimoto J. и соавт. [8], которые добавляли индапамид в дозе 1 мг 76 пациентам, получавшим ингибиторы АПФ, блокаторы рецепторов к ангиотензину и антагонисты кальция в качестве монотерапии, но достичь целевых цифр артериального давления (АД) у которых на этом лечении не удалось. В течение 4-недельной комбинированной терапии в данных трех группах оценивалась динамика уровня суточного мониторирования АД, измерения АД в домашних условиях и случайного измерения АД. Во всех группах было отмечено достоверное снижение систолического АД (САД) и диастолического АД (ДАД). Снижение САД в вечернее время и пульсового АД было достоверно более выражено в группе «блокатор ангиотензиновых рецепторов + индапамид», по сравнению с группой «антагонист кальция + индапамид». Таким образом, добавление к антигипертензивной терапии индапамида приводило к дополнительному гипотензивному эффекту, продолжительность которого составляла 24 часа.
До недавнего времени считалось, что лишь три класса препаратов обладают нефропротективным действием: ингибиторы АПФ, блокаторы рецепторов к ангиотензину и антагонисты кальция (преимущественно фенилалкиламины). Нефропротективный эффект тиазидоподобных диуретиков был продемонстрирован в ходе исследования NESTOR [9]. У 570 больных с АГ и сахарным диабетом 2 типа проводилось сравнительное изучение влияния индапамида-ретард 1,5 мг и эналаприла 10 мг на выраженность микроальбуминурии (МАУ) на фоне годичной терапии. Было отмечено уменьшение МАУ на 37% в группе эналаприла и на 45% в группе индапамида-ретард. Таким образом, нефропротективный эффект индапамида ретард 1,5 мг оказался сопоставимым и даже несколько превышающим таковой у эналаприла.
В другом исследовании изучалось влияние индапамида-ретард в дозе 1,5 мг, назначенного на 3 месяца, в сравнении с плацебо на показатели суточного мониторирования АД, углеводный и липидный обмен у пациентов с сахарным диабетом 2 типа [10]. Было выявлено достоверное снижение среднесуточных показателей АД в группе индапамида, по сравнению с плацебо. Кроме того, не было показано влияния проводимой терапии на электролиты, креатинин, липидный спектр, мочевую кислоту, печеночные трансаминазы, уровень инсулина, гликозилированного гемоглобина и результаты глюкозотолерантного теста.
Учитывая, что диуретики уже давно зарекомендовали себя как препарат выбора для лечения пожилых пациентов, особенно имеющих изолированную систолическую АГ (ИСАГ). В многоцентровое исследование X-CELLENT было включено 1758 пациентов с систолодиастолической АГ или ИСАГ, которые затем были рандомизированы в 4 группы, в которых назначалась монотерапия индапамидом-ретард 1,5 мг/сут, амлодипином 5 мг/сут, кандесартаном цилексетилом 8 мг/сут и плацебо в течение 3 месяцев. По сравнению с группой плацебо, во всех группах было отмечено достоверное снижение АД. Преимуществом индапамида у пациентов с ИСАГ оказалось практически отсутствие влияния препарата на нормальные показатели ДАД при снижении САД; остальные препараты снижали как САД, так и ДАД. Кроме того, в данной группе пациентов индапамид-ретард снижал среднесуточное САД в большей степени, чем амлодипин. Переносимость всех трех видов терапии была хорошей [11].
Как мы указывали выше, доза гидрохлоротиазида 12,5–25 мг/сутки считается метаболически нейтральной. В работе А. А. Семенкина и соавт. проводилось сравнительное изучение антигипертензивной эффективности и метаболического воздействия индапамида-ретард (1,5 мг/сутки) и гидрохлоротиазида (25 мг/сут). Несмотря на сопоставимое антигипертензивное действие, в группе пациентов, получавших гидрохлоротиазид, через 3 месяца было отмечено достоверное увеличение уровня триглицеридов на 15,3% (p < 0,05) и глюкозы на 12,2% (p < 0,05), а также достоверное ухудшение эндотелий-зависимой вазодилятации на 17% (p < 0,05) [12].
Интересным представляется потенциальное расширение показаний для использования индапамида, в частности, его использование при лечении хронической сердечной недостаточности, сопровождающейся отечным синдромом. В одном недавно проведенном исследовании у больных с упорными периферическими отеками индапамид в дозе 2 мг добавлялся к фуросемиду (40–120 мг/сут), что приводило к достоверно большему диуретическому эффекту при отсутствии значимого влияния на уровень калия и креатинина плазмы [13].
Таким образом, оригинальный индапамид более чем убедительно доказал в ходе исследований свою антигипертензивную эффективность и органопротективные свойства. В попытке совместить невысокую стоимость с высоким качеством препарата для обеспечения большей части пациентов АГ препаратами адекватного действия особый интерес представляют современные дженерики индапамида и, в частности, препарат «Равел СР», выпускаемый в дозе 1,5 мг. Препарат успешно зарекомендовал себя после проведенного в Словении в 2005–2006 гг. исследования [4], в ходе которого изучалась его антигипертензивная эффективность и переносимость. Препарат был назначен 1419 пациентам (58,1% — женщины, средний возраст 61,9 ± 11,6 лет), у которых было отмечено снижение уровня САД на 14,1%, а ДАД на 11,1%. Развитие нежелательных явлений на фоне приема Равела СР было отмечено лишь у 2,5% пациентов (наиболее частыми были сухость в полости рта и головокружение — по 0,42%, а 1 пациенту потребовалась коррекция уровня калия из-за развития гипокалиемии без отмены препарата).
Изучение эффективности и переносимости Равела СР проводилось также и в отечественных исследованиях. С. В. Недогода и соавт. [14] сравнивали терапию Равелом СР 1,5 мг/сут и гидрохлоротиазидом 25 мг у пациентов с АГ и ожирением. Пациенты 1-й группы в течение 6 месяцев получали Равел СР, пациентам 2-й группы в течение первых 3 месяцев назначался гидрохлоротиазид в дозе 25 мг/сут, а затем их переводили на Равел СР (3 месяца). Результаты исследования показали, что на фоне приема Равела СР достижение цифр целевого АД происходило на 15% чаще, чем на гидрохлоротиазиде. Было отмечено, что только на терапии Равелом СР происходило улучшение эластичности сосудов (при оценке скорости пульсовой волны) и уменьшение гипертрофии миокарда, а также улучшение показателей углеводного и липидного обмена.
Интерес представляют также результаты программы БОЛЕРО (Базовое лечение и антигипертензивный эффект: препарат «Равел СР» у пациентов с артериальной гипертонией), направленной на изучение антигипертензивной эффективности медленно высвобождающейся формы препарата и его влияния на качество жизни. Было показано, что применение индапамида-ретард в течение 2 месяцев приводило к снижению САД и ДАД у мужчин на 18%, а у женщин на 15%. На фоне лечения происходило снижение сердечно-сосудистого риска в одинаковой степени у мужчин и женщин, а улучшение качества жизни было более заметным в группе женщин [15].
Появление каждого нового высококачественного и безопасного дженерика — это шаг к тому, чтобы российские пациенты демонстрировали более высокую приверженность лечению АГ. В настоящее время пациенты с АГ в РФ, имеющие целевой уровень АД, не превышают 5–15% от популяции, в то время как в Западной Европе таких пациентов более 30%. Препарат «Равел СР» (индапамид-ретард) 1,5 мг как антигипертензивный препарат, обладающий мягким диуретическим эффектом, имеет все возможности, чтобы расширить границы применения диуретиков, очерченные современными рекомендациями по лечению АГ.
По вопросам литературы обращайтесь в редакцию.
Д. А. Напалков, кандидат медицинских наук ММА им. И. М. Сеченова, Москва
Когда применяются мочегонные препараты
Благодаря мочегонному действию диуретических средств их используют в комплексном лечении заболеваний и нарушений в организме, которые сопровождаются отеками. В первую очередь речь идет о болезнях сердца и сосудов. Мочегонные препараты устраняют задержку жидкости и избыток солей, что помогает:
- нормализовать баланс минеральных соединений;
- снизить артериальное давление;
- облегчить работу сердца;
- уменьшить отеки конечностей;
- избавиться от застойных явлений в легких.
В сочетании с другими лекарствами диуретики облегчают одышку и другие симптомы хронической сердечной недостаточности.
Кроме кардиологических заболеваний, мочегонные средства используют при лечении ряда других болезней. Диуретики применяют при хронической почечной недостаточности и нефротическом синдроме (отеки), циррозе печени, глаукоме, несахарном диабете, подагре, отечном синдроме новорожденных, неврологических заболеваниях, которые приводят к повышению внутричерепного давления.
Как принимать диуретики
Препараты для мочегонной терапии выпускаются в форме таблеток, порошков и растворов для внутривенного введения. В зависимости от клинического случая врач подбирает один препарат или комбинацию нескольких средств с разным механизмом действия.
Основное правило приема диуретиков — использовать лекарство натощак и запивать достаточным количеством воды.
Таблетки от давления: Часть I
Повышенное артериальное давление – одна из самых распространённых проблем со здоровьем в России. Особенно часто этот недуг встречается у пожилых людей, которым приходится «сидеть на таблетках», чтобы чувствовать себя хорошо и снимать нагрузку с сердца. Что такое артериальное давление, почему оно поднимается слишком сильно, как его нормализации способствуют лекарства диуретики и как их правильно принимать – обо всём этом читайте в нашей статье.
Что такое АД
Когда сердечная мышца сжимается, она с силой выталкивает из себя большой объём крови, оказывая давление на стенки кровеносных сосудов. В зависимости от локализации это давление называется артериальным (АД), венозным и капиллярным. Проталкивать такую густую жидкость, как кровь, через 100 млрд капилляров – задача не из лёгких. За счёт естественного сопротивления этой сложнейшей сети микроскопических сосудов давление крови «на входе» в сердце значительно ниже, чем «на выходе» из него.
Артериальное давление «на выходе» крови из сердца (то есть в момент его сокращения) называется систолическим, а АД «на входе» в сердце в момент его расслабления – диастолическим.
Усреднённой нормой для взрослого человека принято считать показатель 120/80 мм. рт. ст.; первая цифра в данном случае означает систолическое артериальное давление, а вторая – диастолическое. Таким образом, в норме сопротивление капиллярной сети «съедает» 34 % первоначальной «мощности» кровяного тока.
На практике соотношение двух показателей артериального давления сильно варьируется у разных людей и даже у одного и того же человека в разные моменты времени. Оно зависит от целого ряда факторов: частоты сердечных сокращений, состояния сосудов, эластичности их стенок (этот параметр умело регулирует мозг) и пр.
Почему растёт давление?
Артериальная гипертензия (АГ), она же гипертония – одно из самых распространённых заболеваний в мире. По последним данным ВОЗ, от повышенного артериального давления страдает около 1,13 млрд человек по всему миру. Повышенным считается давление с показателями 140/90 мм. рт. ст. и выше в состоянии покоя.
Самые частые симптомы гипертонического криза (резкого повышения АД у больных гипертензией) – это головная боль, одышка, боль в груди и быстрая утомляемость. Некоторые больные испытывают головокружение, слышат звон в ушах или замечают покраснения на лице и груди.
Главной причиной АГ является чрезмерная активность ренин-ангиотензиновой системы (РАС). Она представляет собой каскад химических реакций, происходящих в организме в ответ на снижение давления: содержащийся в почках фермент ренин превращается в фермент ангиотензин I, а затем – в ангиотензин II. Последний является мощным сосудосуживающим средством. Чем уже сосуды, тем выше давление. Также ангиотензин II снижает выделение почками натрия и воды. Чем больше воды в тканях сосудов, тем меньше их диаметр, а значит, выше давление.
Также артериальная гипертензия связана с переизбытком кальция в клетках кровеносных сосудов, а также с повышенной концентрацией натрия в сосудах и в крови. Многие знают, что кальций полезен для костей и зубов, но далеко не все представляют себе, насколько он важен для организма в целом. На самом деле кальций необходим для передачи нервных импульсов, сокращения мышц, свёртывания крови, для реализации иммунного ответа и так далее. Без этого металла мы бы не смогли думать, двигаться, да и вообще жить.
Но в организме, как и в жизни, всё хорошо в меру. Кальциевая перегрузка в клетках сосудов приводит к гипертрофии их мышечной ткани. А это, в свою очередь, означает утолщение стенки сосуда и уменьшение его просвета. «Трубка» становится уже, и, как следствие, растёт давление на её стенки.
Почему же происходит кальциевая перегрузка? Кальциевый обмен в организме регулируется гормонами, а их уровень, в свою очередь, зависит от концентрации других важных веществ. Так, факторами риска для возникновения гипертензии являются: ожирение, малоподвижный образ жизни и гиперлипидемия (концентрация жиров), диабет, курение и алкоголизм. Помимо этого, ключевой фактор риска – это пожилой возраст.
В случае с натрием фактор риска – это злоупотребление солёной пищей и гормональные нарушения, замедляющие выведение этого элемента из тканей. Натрий способен накапливаться в крови, увеличивая её объём за счёт связывания молекул воды. Чем больше крови проходит через сосуды в единицу времени, тем сильней давление на стенки сосудов. Кроме того, накопление натрия в эндотелии (тонком слое клеток, выстилающих сосуды изнутри) ведёт к его набуханию (по сути – к отёку) и, как следствие, к сужению просвета сосуда.
Как работают диуретики?
В этой статье мы рассмотрим только один класс лекарственных препаратов, которые применяют для лечения артериальной гипертензии, – диуретики. Эти лекарства призваны «исправить ситуацию» с натрием, в то время как кальциевый обмен и работу РАС корректируют другие ЛС, о которых мы поговорим в следующих материалах.
Диуретики улучшают выведение из организма мочи, а вместе с ней – и воды. Из крови уходят лишний натрий и вода, её объем уменьшается и кровяное давление снижается.
Диуретики воздействуют на нефрон – структурную единицу почки, которая осуществляет фильтрацию, реабсорбцию (обратное всасывание) и секрецию различных веществ. Они снижают возвращение в кровь ранее «отфильтрованных» ионов натрия и калия. Чем ниже реабсорбция натрия, тем ниже реабсорбция воды. Вместо того, чтобы поступать в кровь, вода уходит с мочой.
Для лечения артериальной гипертензии применяют три вида диуретиков – петлевые, тиазидные и калийсберегающие. Петлевые диуретики называются так потому, что воздействуют на особую часть нефрона – петлю Генле. Калийсберегающие отличаются от остальных способностью влиять только на ионы натрия. А все тиазидные диуретики являются производными вещества бензотиадиазин.
Последние также способны воздействовать напрямую на стенки сосудов. Они снижают концентрацию ионов натрия в эндотелии, что сокращает его набухание.
Примеры петлевых диуретиков – торасемид и фуросемид. К тиазидным диуретикам относится индапамид. Среди калийсберегающих диуретиков стоит отметить спиронолактон и триамтерен.
Как принимать диуретики?
При приёме ряда диуретиков, особенно петлевых как наиболее «мощных», следует помнить о риске гипокалиемии (недостатка калия). Она приводит к серьёзным проблемам с различными мышечными тканями – миалгии, параличу, нарушениям дыхания и кишечной непроходимости.
Это сравнительно редкое состояние, потому что калий – очень распространённый элемент в пище. Однако к подобным рискам может привести сочетание действия диуретиков, «выгоняющих» калий в мочу и, скажем, последствия длительного поноса или злоупотребления слабительными. Также на концентрацию калия способны повлиять лекарства под названием бета-адреномиметики (сальбутамол, фенотерол и пр.).
В связи с этим рекомендуем вам начинать лечение диуретиками только под контролем врача, который не назначит несовместимые препараты. Очевидно, что к калийсберегающим диуретикам эта проблема не относится.
У диуретиков нет строгих норм по времени приёма пероральных форм, однако, как и в случае со многими другими ЛС, лучше принимать их до еды или через пару часов после. Любому лекарству лишние взаимодействия с пищей вряд ли пойдут на пользу.
Желаем вам здоровья, вечных 120/80 и рационального подхода к лечению, включающего профессиональную помощь врачей!
Марк Волков, редактор онлайн-журнала для фармацевтов и медицинских работников «Катрен-Стиль»
Фото depositphotos.comМнение автора может не совпадать с мнением редакции
Лечение диуретическими средствами
При назначении мочегонных препаратов врачи придерживаются принципов рациональной терапии:
- На первом этапе назначают лекарство с умеренным действием.
- В начале терапии рекомендуется минимальная дозировка препарата с постепенным увеличением до достижения желаемого эффекта диуретиков. При интенсивном лечении нормальным является увеличение суточного объема мочи на 800-1000 мл, а при поддерживающей терапии — не более, чем на 200 мл в сутки.
- Для большинства — оптимальной является комбинация мочегонных препаратов с разным механизмом действия.
- Для достижения терапевтического эффекта лекарства необходимо принимать ежедневно в течение периода, рекомендованного лечащим врачом.
Необходимо помнить о побочных эффектах диуретических средств. Случайное или намеренное злоупотребление такими лекарствами приводит к нарушению водно-электролитного баланса. При продолжительном приеме либо неправильно подобранной дозировке диуретиков повышается риск развития побочных эффектов:
- обезвоживания;
- нарушения сердечного ритма;
- чрезмерного снижения артериального давления.
Также могут наблюдаться головные и мышечные боли, тошнота, рвота, нарушения в работе органов ЖКТ, слабость и судороги, сонливость. При индивидуальной непереносимости препарата может возникнуть аллергическая реакция.
При продолжительной мочегонной терапии показан обязательный контроль калия и креатинина. При значительном отклонении этих показателей от нормы требуется коррекция дозировки диуретика или его полная отмена.
ФАРМАКОТЕРАПИЯ ГИПЕРТОНИЧЕСКОЙ БОЛЕЗНИ. ЧАСТЬ 2. ДИУРЕТИКИ КАК АНТИГИПЕРТЕНЗИВНЫЕ ПРЕПАРАТЫ
Представлены сведения о различных группах диуретических препаратов, описаны их фармакодинамика, механизм действия и побочные эффекты. Даны рекомендации по комбинированному использованию диуретиков при сопутствующих артериальной гипертензии остеопорозе и сахарном диабете.
The paper presents information of different groups of diuretics, describes their pharmacodynamics, mechanism of action and side effects. Recommendations are given on combined diuretic therapy for contaminant arterial hypertension, osteoporosis, and diabetes mellitus.
Б.А. Сидоренко, Д.В. Преображенский — Медицинский центр Управления делами Президента Российской Федерации, Москва
B.A. Sidorenko, D.V. Preobrazhensky — Medical Center, Administration of Affairs of the President of the Russian Federation, Moscow
* Часть I см. в № 8
Часть II* Диуретики как антигипертензивные препараты
Мочегонные препараты стали применяться для длительной терапии гипертонической болезни и других форм артериальной гипертензии в конце 50-х годов; первый тиазидный диуретик – хлортиазид – был создан в 1957 г. В 60-е годы были синтезированы производные бензотиадиазина с более сильным, чем у хлортиазида, диуретическим действием; среди этих препаратов наибольшее распространение получил гидрохлортиазид. Тиазидные диуретики вначале использовали в качестве антигипертензивных препаратов второго ряда при недостаточной эффективности применявшихся в то время резерпина, гуанетидина, метилдопа и гидралазина. Но уже довольно скоро стало ясно, что тиазидные диуретики сами по себе являются эффективными антигипертензивными препаратами и могут использоваться для длительной монотерапии гипертонической болезни. Наряду с производными бензотиадиазина умеренное натрий- и диуретическое действие оказывают некоторые гетероциклические соединения – фталимидины (хлорталидон, клорексолон), хиназолиноны (метолазон, хинетазон), хлоробензамиды (клопамид, индапамид, ксипамид) и бензенесульфонамиды (мефрузид). Эти гетероциклические соединения обычно называют тиазидоподобными диуретиками. В начале 60-х годов почти одновременно были созданы так называемые “петлевые” диуретики – фруземид (фуросемид) в Германии и этакриновая кислота в США. Фуросемид и этакриновая кислота отличались от тиазидных диуретиков значительно более мощным натрий- и диуретическим действием, возможным благодаря тому, что они действуют на всем протяжении толстой части восходящего колена петли Генле. Фуросемид и этакриновая кислота используются главным образом при лечении сердечной недостаточности (как острой, так и хронической), а также гипертонических кризов. Антигипертензивный эффект петлевых диуретиков, в общем, менее выражен, чем таковой тиазидных и тиазидоподобных диуретиков. Поэтому до недавнего времени они не рассматривались в качестве антигипертензивных препаратов первого ряда для длительной терапии гипертонической болезни. В качестве антигипертензивных препаратов петлевые диуретики рекомендовалось использовать лишь у больных с сопутствующей почечной недостаточностью, при которой тиазидные диуретики обычно неэффективны. Калийсберегающие диуретики (амилорид, триамтерен, спиронолактон) редко используются в качестве монотерапии для лечения гипертонической болезни, хотя есть данные, что спиронолактон обладает достаточно высокой антигипертензивной активностью. Калийсберегающие диуретики назначают, как правило, в комбинации с тиазидными и петлевыми диуретиками с целью уменьшения потери калия.
Таким образом, в настоящее время при лечении гипертонической болезни используются три основные группы диуретическихпрепаратов:
|
Клиническая фармакология диуретиков
Диуретические препараты можно классифицировать по-разному; например, по химической структуре, по механизму диуретического действия (салуретики и осмотические диуретики), по локализации действия в нефроне. Часто диуретики разделяют на три группы в зависимости от места приложения их действия в нефроне, от которого зависит выраженность натрийуретического эффекта, выражаемого в процентах экскретируемого натрия от общего количества натрия, профильтровавшегося в почечных клубочках. Сильнодействующие диуретики
(т. е. вызывающие экскрецию более 15–20% профильтровавшегося натрия): • органические соединения ртути (в настоящее время не применяются в клинической практике); • производные сульфамонлантраниловой кислоты (фуросемид, буметанид, пиретанид, торасемид и др.); • производные феноксиуксусной кислоты (этакриновая кислота, индакринон и др.).
Диуретики с умеренно выраженным натрийуретическим действием
(т.е. вызывающие экскрецию 5–10% профильтровавшегося натрия): • производные бензотиадиазина (тиазиды и гидротиазиды) – хлортиазид, гидрохлортиазид, бендрофлюметиазид, политиазид, циклотиазид и др.; • сходные по механизму канальцевого действия с тиазидными диуретиками гетероциклические соединения – хлорталидон, метолазон, клопамид, индапамид, ксипамид и др.
Слабодействующие диуретики
(т. е. вызывающие экскрецию менее 5% профильтровавшегося натрия): • калийсберегающие диуретики – амилорид, триамтерен, спиронолактон; • ингибиторы карбоангидразы – ацетазоламид и др.; при лечении артериальной гипертензии не используются; • осмотические диуретики – маннитол, мочевина, глицерин и др.; при лечении артериальной гипертензии не используются. Применяемые при лечении гипертонической болезни тиазидные, петлевые и калийсберегающие диуретики различают по месту приложения действия на уровне почечных канальцев. Так, тиазидные и тиазидоподобные диуретики подавляют реабсорбцию ионов натрия на уровне той части толстого сегмента восходящего колена петли Генле, которая расположена в корковом слое почек, а также в начальной части дистальных канальцев. Петлевые диуретики, как было сказано, влияют на реабсорбцию ионов натрия в той части толстого сегмента восходящего колена петли Генле, которая расположена в мозговом слое почек. Наконец, калийсберегающие диуретики подавляют реабсорбцию ионов натрия на уровне дистальных извитых канальцев и собирательных трубочек.
Тиазидные и тиазидоподобные диуретики
характеризуются более умеренным натрийуретическим (и диуретическим) и более продолжительным действием, чем петлевые диуретики, что объясняется локализацией их действия в нефроне (табл. 1). Локализация почечных эффектов тиазидных диуретиков определяет и другие их особенности. Наибольший диуретический эффект достигается при назначении сравнительно низких доз тиазидных диуретиков, т.е. они имеют сравнительно низкий “потолок”. Сказанное относится не только к диуретическому, но и к антигипертензивному эффекту тиазидных и тиазидоподобных диуретиков. Так, сравнительно низкие дозы диуретиков (12,5 – 25 мг гидрохлортиазида в сутки или эквивалентные дозы других тиазидных диуретиков) вызывают значительное снижение артериального давления (АД). При дальнейшем увеличении дозы тиазидных диуретиков антигипертензивный эффект возрастает лишь в небольшой степени, зато значительно увеличивается частота гипокалиемии и других серьезных побочных реакций [1].
Таблица 1. Сравнительная характеристика диуретиков, применяемых при лечении гипертонической болезни
| Препараты | Биодоступность, % действия, ч | Длительность элиминации | Основной путь |
| Тиазидные и тиазидоподобные диуретики | |||
| Гидрохлортиазид | 60–80 | 6–18 | Почки |
| Индапамид | … | 12–24 | Почки + печень |
| Ксипамид | 90 | 12–24 | то же |
| Метолазон | 50–60 | 12–24 | |
| Хлорталидон | 65 | 24–72 | Почки+печень |
| Хлортиазид | 10 | 6–12 | Почки |
| Петлевые диуретики | |||
| Буметанид | 60–90 | 2–5 | Почки + печень |
| Торасемид | 80–90 | 6–8 | то же |
| Фуросемид | 10–90 | 2–4 | Почки |
| Калийсберегающие диуретики | |||
| Амилорид | 50 | 6–24 | Почки |
| Триамтерен | 50 | 8–12 | Почки + печень |
| Спиронолактон | 70 | 3–5 дней | Печень |
| Примечание. Данные литературы, касающиеся длительности действия различных диуретиков, крайне противоречивы: сравните Z. Opte [1], M. Kaplan [2], а также R. Ureger et al., “Diuretics” (1995) или E. Brauhwald” Heart disease (1997). | |||
Кроме того, диуретическое, а следовательно, и антигипертензивное действие тиазидных диуретиков значительно ослабевает у больных с почечной недостаточностью (уровень креатинина в сыворотке выше 2,0 мг/дл; скорость клубочковой фильтрации менее 30 мл/мин). По этой причине тиазидные и тиазидоподобные диуретики не рекомендуется использовать для лечения артериальной гипертензии у больных с нарушенной функцией почек [2]. Тиазидные диуретики (в отличие от петлевых и калийсберегающих) уменьшают экскрецию ионов кальция с мочой. Кальцийсберегающее действие тиазидных и тиазидоподобных диуретиков позволяет назначать их для лечения артериальной гипертензии у больных с сопутствующим остеопорозом. Остеопороз, как известно, часто встречается у женщин после наступления менопаузы, а также у пожилых больных, ведущих малоподвижный образ жизни, и предрасполагает к переломам костей, в частности шейки бедренной кости. По некоторым наблюдениям, переломы костей у больных гипертонической болезнью, длительное время получающих тиазидные диуретики, наблюдаются реже, чем у больных, которые получают другие антигипертензивные препараты. Учитывая кальцийсберегающее действие тиазидных диуретиков, в настоящее время их считают антигипертензивными препаратами первого ряда при лечении больных гипертонической болезнью в сочетании с остеопорозом [3]. Наряду с натрийуретическим действием все тиазидные диуретики увеличивают экскрецию с мочой ионов калия и магния и одновременно уменьшают экскрецию мочевой кислоты. Поэтому тиазидные, как, впрочем, и петлевые диуретики противопоказаны больным с гипокалиемией (нормальный уровень калия в сыворотке 3,5–5,0 ммоль/л), подагрой или гиперурикемией (нормальный уровень мочевой кислоты в крови у мужчин 3,6–8,5 мг/дл, у женщин – 2,3–6,6 мг/дл). Таблица 2. Диуретики, применяемые для длительной терапии гипертонической болезни
| Препараты | Средние дозы (мг/сут) | Характерные побочные эффекты |
| Тиазидные и тиазидоподобные диуретики | ||
| Гидрохлортиазид | 12,5–50 | Гипокалиемия, гипомагниемия, гиперурикемия, нарушение толерантности к глюкозе, гипертриглицеридемия, гипер- холестеринемия, импотенция, гипонатриемия, гипохлореми- ческий алкалоз (индапамид вызывает незначительные изменения в липидном составе крови) |
| Индапамид | 1,25–5 | |
| Клопамид | 10–20 | |
| Ксипамид | 10–40 | |
| Метолазон | 2,5–5 | |
| Хлорталидон | 12,5–50 | |
| Петлевые диуретики | ||
| Буметанид | 0,5–4 | Гипотония, гипокалиемия, гипомагниемия, гиперурикемия, гипонатриемия, нарушение толерантности к глюкозе, гипо- хлоремический алкалоз, гиперкальциурия, потеря слуха (этакриновая кислота не содержит сульфгидрильной группы и обладает наибольшей ототоксичностью) |
| Торасемид | 2,5–10 | |
| Фуросемид | 40–240 | |
| Этакриновая кислота | 25–100 | |
| Калийсберегающие диуретики | ||
| Амилорид | 5–10 | Гиперкалиемия, гипонатриемия, гиперхлоремический ацидоз То же плюс повреждение почек (редко) То же плюс гинекомастия и нарушения половой функции у мужчин и гирсутизм и нарушение менструального цикла (дисменорея) у женщин |
| Триамтерен | 25–100 | |
| Спиронолактон | 25–100 | |
Наиболее часто при использовании тиазидных диуретиков наблюдаются метаболические (биохимические) побочные реакции: гипокалиемия, гипомагниемия и гиперурикемия. Чрезмерной потерей ионов калия и магния при лечении высокими дозами тиазидных диуретиков объясняют другие известные побочные явления – возникновение желудочковых аритмий и нарушения углеводного обмена. Появление или учащение желудочковой экстрасистолии при лечении высокими дозами тиазидных диуретиков (без одновременного назначения калийсберегающих диуретиков или солей калия) наблюдалось в ряде контролированных исследований. Предполагают, что повышенная частота случаев внезапной смерти больных гипертонической болезнью с гипертрофией левого желудочка (по ЭКГ-критериям) связана с желудочковыми аритмиями, причиной которых является гипокалиемия, вызванная тиазидными или тиазидоподобными диуретиками. Чтобы предотвратить развитие гипокалиемии, в последние годы для лечения гипертонической болезни рекомендуется применять небольшие дозы тиазидных диуретиков (12,5–50 мг гидрохлортиазида в сутки или эквивалентные дозы других препаратов) в комбинации с калийсберегающим диуретиком (амилоридом, триамтереном или спиронолактоном) или солями калия (примерно 40–60 мэкв калия в сутки). Комбинирование ингибиторов ангиотензин-конвертирующего фермента (АКФ) с тиазидными диуретиками также предотвращает развитие гипокалиемии. Тиазидные диуретики могут нарушать углеводный обмен, что проявляется повышением концентраций глюкозы и инсулина в сыворотке. Гипергликемия при лечении тиазидными диуретиками редко достигает клинически значимого уровня. Гиперинсулинемия, как полагают, возникает в ответ на снижение чувствительности периферических тканей к действию инсулина и может предрасполагать к развитию атеросклероза. У больных сахарным диабетом применение тиазидных диуретиков может вызвать декомпенсацию заболевания и, в очень редких случаях, в особенности у пожилых людей, спровоцировать развитие гиперосмолярной некетонемической диабетической комы. Таблица 3. Влияние диуретиков на основные исходы артериальной гипертензии: метаанализ рандомизированных плацебо-контролированных исследований [8]
| Исход | Относительный риск события в зависимости от дозы диуретиков | |
| высокая | низкая | |
| Мозговой инсульт | 0,49 (0,39–0,62) | 0,66 (0,55–0,78) |
| Ишемическая болезнь сердца | 0,99 (0,83–1,18) | 0,72 (0,61–0,85) |
| Застойная сердечная недостаточность | 0,17 (0,07–0,41) | 0,58 (0,44–0,76) |
| Сердечно-сосудистая смертность | 0,78 (0,62–0,97) | 0,76 (0,65–0,89) |
| Общая смертность | 0,88 (0,75–1,03) | 0,90 (0,81–0,99) |
| Примечание. Высокими считали дозы гидрохлортиазида не менее 50 мг/сут, бендрофлюметиазида – не менее 500 мг/сут, метиклотиазида – не менее 5 мг/сут, трихлорметиазида – не менее 5 мг/сут. В скобках — крайние значения. | ||
При лечении тиазидными и тиазидоподобными диуретиками увеличивается содержание триглицеридов (на 10–20%) и общего холестерина (на 5–10%) в крови. Нарушения липидного состава крови более выражены при использовании средних или высоких доз тиазидных диуретиков (более 25 мг гидрохлортиазида в сутки) [4]. Тиазидные диуретики могут вызывать импотенцию. Частота импотенции значительно возрастает при длительном применении средних или высоких доз препаратов (более 25 мг гидрохлортиазида или хлорталидона в сутки). Описаны случаи развития панкреатита, внутрипеченочного холестаза, васкулита, пневмонита, интерстициального нефрита, лейкопении и тромбоцитопении на фоне лечения тиазидными диуретиками. Среди тиазидных и тиазидоподобных диуретиков препаратом-прототипом считается гидрохлортиазид. Диуретический эффект хлортиазида более кратковременный, чем гидрохлортиазида, а политиазида, напротив, более продолжительный (см. табл. 1). Более продолжительным, чем гидрохлортиазид, диуретическим действием характеризуются такие тиазидоподобные диуретики, как клопамид, хлорталидон, метолазони индапамид. Среди тиазидоподобных диуретиков выделяются три препарата – индапамид, ксипамид и метолазон. Индапамид и ксипамид
по химической структуре относятся, как и клопамид, к производным хлорбензамида. Индапамид отличается от других тиазидных и тиазидоподобных диуретиков тем, что наряду с диуретическим эффектом он оказывает прямое сосудорасширяющее действие на системные и почечные артерии. Сосудорасширяющее действие индапамида объясняют тем, что он является слабым антагонистом кальция. При такой же, как у других тиазидных и тиазидоподобных диуретиков, антигипертензивной эффективности индапамид не оказывает существенного влияния на липидный состав крови и углеводный обмен. В отличие от других диуретиков индапамид, по-видимому, не нарушает чувствительности периферических тканей к действию инсулина [5]. При длительном применении у больных с умеренной гипертензией и нарушением функции почек индапамид увеличивал скорость клубочковой фильтрации, тогда как гидрохлортиазид уменьшал ее [6]. Частота гипокалиемии при лечении индапамидом, по-видимому, не ниже, чем при применении других тиазидных диуретиков. Следовательно, среди тиазидных и тиазидоподобных диуретиков индапамид является препаратом выбора для лечения артериальной гипертензии у больных с атерогенной дислипидемией, сахарным диабетом и умеренной почечной недостаточностью (скорость клубочковой фильтрации более 50 мл/мин). Ксипамид по своим фармакодинамическим характеристикам больше напоминает петлевой, чем тиазидный диуретик. Во-первых, ксипамид оказывает значительное натрий- и диуретическое действие даже у больных с выраженной почечной недостаточностью (скорость клубочковой фильтрации менее 30 мл/мин). Во-вторых, в отличие от тиазидных и тиазидоподобных диуретиков ксипамид увеличивает экскрецию ионов кальция с мочой.
Метолазон
также эффективен при нарушении функции почек. Кроме того, как показывают клинические исследования, он может усиливать диурез, вызываемый фуросемидом. Комбинация метолазона и фуросемида используется при лечении больных с рефрактерными отеками.
Петлевые диуретики характеризуются следующими особенностями.
Во-первых, они дают выраженный, но кратковременный диуретический эффект (см. табл. 1). В период действия петлевых диуретиков экскреция ионов натрия с мочой значительно возрастает, однако после прекращения диуретического эффекта препаратов скорость экскреции ионов натрия уменьшается до уровня ниже исходного. Это явление получило название “феномен рикошета” (или отдачи). Предполагают, что в основе “феномена рикошета” лежит резкая активация ренин-ангиотензиновой и, возможно, других антинатрийуретических нейрогуморальных систем в ответ на массивный диурез, вызываемый петлевыми диуретиками. Существование “феномена рикошета” объясняет, почему при приеме 1 раз в сутки петлевые диуретики могут не оказывать существенного влияния на суточную экскрецию ионов натрия. Выраженная экскреция ионов натрия во время диуретического эффекта короткодействующих петлевых диуретиков (например, фуросемида и буметанида) компенсируется чрезмерной задержкой ионов натрия по окончании диуретического действия. Чтобы добиться выведения ионов натрия из организма, короткодействующие петлевые диуретики приходится назначать 2 раза в сутки. При назначении 1 раз в сутки петлевые диуретики могут быть недостаточно эффективными в качестве антигипертензивных препаратов. Петлевые диуретики длительного действия, по-видимому, не дают эффекта рикошета (отдачи) и потому более эффективны при лечении гипертонической болезни, чем фуросемид и буметанид. Недавние исследования показали, что петлевой диуретик длительного действия торасемид, назначаемый в дозе 2,5 мг 1 раз в сутки, не вызывая значительного диуреза, приводит к столь же существенному снижению АД, как и гидрохлортиазид, хлорталидон и индапамид [7]. Вторая особенность петлевых диуретиков заключается в том, что их диуретический эффект значительно усиливается по мере повышения дозы, т.е. в отличие от тиазидных диуретиков петлевые препараты имеют высокий “потолок” эффективных доз. В-третьих, петлевые диуретики сохраняют свою эффективность при низкой скорости клубочковой фильтрации, что позволяет использовать их для лечения артериальной гипертензии у больных с почечной недостаточностью. Наконец, петлевые диуретики (в первую очередь фуросемид) можно вводить внутривенно. Поэтому они широко используются при лечении гипертонических кризов. Побочные реакции при использовании петлевых диуретиков в общем такие же, как и на фоне лечения тиазидными и тиазидоподобными препаратами. Петлевые диуретики, как и тиазидные препараты, противопоказаны больным с гипокалиемией, подагрой и гиперурикемией.
Калийсберегающие диуретики
предотвращают потерю калия с мочой, действуя на уровне дистальных извитых канальцев и собирательных трубочек в качестве либо конкурентного антагониста альдостерона (спиронолактон), либо прямых ингибиторов секреции ионов калия (амилорид, триамтерен). В качестве монотерапии спиронолактон используется при лечении так называемого “идиопатического гиперальдостеронизма”, когда гиперсекреция альдостерона обусловлена двусторонней гиперплазией коркового слоя надпочечников. Во всех других случаях артериальной гипертензии назначают как спиронолактон, так и амилорид и триамтерен, обычно в комбинации с тиазидными или петлевыми диуретиками в качестве калийсберегающих препаратов. Из калийсберегающих диуретиков для комбинированной терапии лучше всего использовать спиронолактон, поскольку он противодействует калийуретическому действию альдостерона, который секретируется в повышенном количестве у больных гипертонической болезнью, получающих тиазидные или петлевые диуретики. Гиперсекреция альдостерона при лечении диуретиками связана с чрезмерной активацией ренин-ангиотензиновой системы. Из побочных эффектов спиронолактона, помимо гиперкалиемии, наиболее серьезными являются гинекомастия и импотенция у мужчин и нарушения менструального цикла (дисменорея) и гирсутизм у женщин. Все эти побочные явления чаще встречаются при длительном назначении высоких доз спиронолактона (более 100 мг/сут) и у больных, страдающих заболеваниями печени или алкоголизмом. Амилорид и триамтерен применяют в комбинации с тиазидными или петлевыми диуретиками. Они усиливают натрийуретическое действие более сильных диуретиков, но ослабляют их калийуретический эффект. Гиперкалиемия – наиболее серьезная побочная реакция, наблюдаемая при приеме амилорида и триамтерена, но она встречается довольно редко, если калийсберегающие диуретики назначают в сочетании с тиазидными или петлевыми диуретиками. Для длительной терапии лучше использовать амилорид, а не триамтерен, который выводится почками и в отдельных случаях может вызывать их повреждение. Описаны случаи развития острой почечной недостаточности при одновременном применении триамтерена и индометацина [1, 2]. Все калийсберегающие диуретики противопоказаны при наличии гиперкалиемии (уровень калия в сыворотке 5,5 ммоль/л или выше). С большой осторожностью следует назначать эти диуретики больным с повышенным риском развития гиперкалиемии, а именно: больным с сопутствующим заболеванием почек, сахарным диабетом, пациентам пожилого возраста или получающим ингибиторы АКФ. При беременности противопоказано применение спиронолактона, обладающего антитестостероновой активностью. При лечении гипертонической болезни калийсберегающие диуретики обычно принимают 1 или 2 раза в сутки (утром и в обед) вместе с тиазидными или петлевыми диуретиками. Международные названия диуретиков, применяемых для лечения артериальной гипертензии, а также их средние терапевтические дозы и характерные побочные эффекты приведены в табл. 2.
Механизмы антигипертензивного действия диуретиков.
Наиболее хорошо изучен гемодинамический эффект гидрохлортиазида и хлорталидона у больных гипертонической болезнью. В начале терапии этими диуретиками снижение АД сопровождается уменьшением объема циркулирующей плазмы и объема внеклеточной жидкости; сердечный выброс при этом снижается, тогда как общее периферическое сосудистое сопротивление может повышаться. После 6–8 нед терапии объем циркулирующей плазмы нормализуется, зато достоверно уменьшается общее периферическое сосудистое сопротивление; одновременно нормализуется сердечный выброс.
Место диуретиков среди других антигипертензивных препаратов.
Наряду с b-адреноблокаторами тиазидные диуретики считаются антигипертензивными препаратами первого ряда для длительной терапии больных гипертонической болезнью. Это мнение основывается на результатах многочисленных контролированных исследований, в которых установлено, что тиазидные диуретики не только снижают АД, но и достоверно уменьшают риск развития сердечно-сосудистых осложнений у больных гипертонической болезнью. Недавно В. Psaty и соавт. [8] опубликовали результаты метаанализа 16 рандомизированных плацебо-контролированных исследований, в которых оценивалась антигипертензивная эффективность тиазидных и тиазидоподобных диуретиков. Метаанализ показал, что тиазидные диуретики значительно уменьшают вероятность возникновения мозгового инсульта и ишемической болезни сердца (ИБС), а также снижают смертность от сердечно-сосудистых заболеваний у больных гипертонической болезнью (табл. 3) . Вероятность развития мозгового инсульта и застойной сердечной недостаточности наиболее значительно снижается при длительном применении сравнимых доз тиазидных и тиазидоподобных диуретиков (не менее 50 мг гидрохлортиазида или хлорталидона в сутки). Риск развития ИБС достоверно снижается у больных гипертонической болезнью лишь при использовании низких доз тиазидных диуретиков. До недавнего времени тиазидные диуретики не рекомендовалось применять для длительной монотерапии артериальной гипертензии у больных сахарным диабетом. Это основывалось не только на наличии диабетогенных побочных реакций при использовании тиазидных и тиазидоподобных диуретиков, но и на сообщениях о более высокой смертности больных сахарным диабетом, получавших диуретики по поводу артериальной гипертензии. Так, J. Warram и соавт. [9] обнаружили, что общая смертность больных сахарным диабетом в 5,1 раза выше среди тех, кто получает диуретики в связи с артериальной гипертензией. Интересно, что смертность больных сахарным диабетом, не получавших антигипертензивной терапии, была всего в 1,6 раза выше, чем больных с нормальным АД. С учетом результатов исследования J. Warram и соавт. [9], включавшего 759 больных, 80% из которых находились на терапии инсулином, и некоторых других наблюдений считается нецелесообразным использование диуретиков в качестве монотерапии артериальной гипертензии у больных инсулинзависимым сахарным диабетом (ИЗСД). Для лечения артериальной гипертензии у больных ИЗСД следует использовать в первую очередь ингибиторы АКФ, при необходимости в сочетании с антагонистами кальция или диуретиками [1, 3]. Что касается применения тиазидных диуретиков для лечения артериальной гипертензии у больных инсулиннезависимым сахарным диабетом (ИНСД), то оно вполне оправдано при условии назначения небольших доз препаратов (не более 25 мг гидрохлортиазида или хлорталидона в сутки). Эти рекомендации основываются на результатах рандомизированного исследования по лечению систолической гипертензии у пожилых больных. В этом исследовании было показано, что тиазидоподобный диуретик хлорталидон (12,5–25 мг/сут) в одинаковой степени снижает вероятность развития сердечно-сосудистых осложнений у пожилых больных с изолированной систолической гипертензией независимо от наличия или отсутствия ИНЗСД. У больных с сопутствующим сахарным диабетом диуретик в значительно большей степени уменьшал вероятность развития клинически значимых проявлений ИБС (инфаркт миокарда, внезапная сердечная смерть и др.), чем у больных без сахарного диабета (на 56% против 19%) [10]. Диуретики, как и другие эффективные антигипертензивные препараты, способны вызывать обратное развитие гипертрофии левого желудочка [11]. Поэтому нет оснований отказываться от применения тиазидных и тиазидоподобных диуретиков у больных с гипертоническим сердцем, как это рекомендовалось до недавнего времени. Скорость клубочковой фильтрации не изменяется или снижается при лечении тиазидными и тиазидоподобными диуретиками, в связи с чем эти диуретики (за исключением индапамида) не рекомендуется использовать в качестве монотерапии у больных с артериальной гипертензией и умеренно нарушенной функцией почек (скорость клубочковой фильтрации от 50 до 80 мл/мин). Кальцийсберегающее действие тиазидных и тиазидоподобных диуретиков делает их антигипертензивными препаратами первого ряда у больных с выраженным остеопорозом и нефролитиазом (мочекаменной болезнью). В качестве монотерапии тиазидные и тиазидоподобные диуретики в низких дозах, рекомендуемых в последние годы для лечения гипертонической болезни, эффективны примерно у 25–65% больных с мягкой и умеренной формами артериальной гипертензии [12, 13]. С увеличением дозы диуретика его антигипертензивная эффективность возрастает, но в значительно большей мере увеличивается частота побочных эффектов. Поэтому при недостаточной эффективности сравнительно низких доз тиазидных диуретиков (25–50 мг гидрохлортиазида или эквивалентные дозы других препаратов в сутки) прибегают к комбинированной терапии. Известно, что диуретики потенцируют антигипертензивный эффект b–адреноблокаторов, ингибиторов АКФ, блокаторов АТ1-рецепторов и др. (за исключением, возможно, лишь антагонистов кальция). Выпускаются комбинированные антигипертензивные препараты, в состав которых входят диуретик и b-адреноблокатор (атенолол + хлорталидон), диуретик и ингибитор АКФ (каптоприл + гидрохлортиазид), диуретик + блокатор АТ1-рецепторов (лозартан + гидрохлортиазид) и т.д. Комбинирование с другими антигипертензивными препаратами увеличивает антигипертензивную эффективность тиазидных и тиазидоподобных диуретиков и снижает риск развития побочных эффектов, наблюдающихся преимущественно при использовании высоких доз диуретиков. Таким образом, в настоящее время тиазидные (и тиазидоподобные) диуретики относятся к антигипертензивным препаратам первого ряда, поскольку они не только вызывают значительное снижение АД, но и предупреждают развитие сердечно-сосудистых осложнений у больных гипертонической болезнью.
Литература:
1. Opie Z.H. Drugs for the heart 4 th ed. – Philadelphia, 1995. 2. Kaplan N.M. Clinical hypertension. 5th ed – Baltimore, 1990. 3. The sixth report of the joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Bethesda, 1997. 4. Johnston CJ. The place of diuretics in the treatment of hypertension in 1993: Can we do better? Clin and Exper Hypertension 1993; 15 (6):1239–55. 5. Kaplan NM. Diuretics: Cornerstone of antihypertensive therapy. Amer J. Cardiol 1996;77 (6):3B–5B. 6. Madkour H., Yadallah M.M., Riveline B. et al. Ludapamide is superior to thiazide in the preservation of renal function in patients with renal insufficiency and systemic hypertension. Amer J Cardiol 1996, 77 (6):23–25. 7. Achhammer J., Metz P. Low dose loop diuretics in essential hypertension. Experience with torasemide. Drugs 1991;41 (suppl 3):80–91. 8. Psaty BM., Smith NZ., Siskovick DS. et al., Health outcomes associated with antihypertensive agents. A systematic review and metaanalysis. JAMA 1997;277 (9):739–45. 9. Warram JH, Zaffel ZMB, Valsania P. et al. Excess mortality associated with diuretic therapy in diabetes mellitus. Arch Intern Med 1991;151 (7):1350–6. 10. Curb JD, Pressel Sz, Cutler JA. et al. Effect of diuretic–based antihypertensive treatment on cardiovascular disease risk in older diabetic patients with isolated systolic hypertension. JAMA 1996;276 (23):1886–92. 11. Yottdiener JS, Reda DJ, Massic BM. et al. Effect of single-drug therapy on reduction of left ventricular mass in mild to moderate hypertension. Circulation 1997;95 (8):2007–14. 12. Neaton JD, Yrimm RH, Jr, Prineas RJ et al. Treatment of mild hypertension study. JAMA 1993;270 (6):713–24. 13. Materson BJ, Reda DJ, Cushman WC. et al. Department of Veterans Affairs single-clung therapy of hypertension study. Amer J Hypertens 1995;8 (2):189–92.