Васкулит (ангиит, артериит) – общее название для группы заболеваний, связанных с воспалением и разрушением стенок кровеносных сосудов. Воспаление сосудов может произойти в любом органе.
Заболевание васкулитом приводит к тому, что сосуды перестают правильно выполнять свою функцию (снабжение кровью тканей и выведение продуктов обмена), поэтому поражаются примыкающие к ним органы.
Васкулиты имеют разные классификации, могут различаться локализацией, этиологией и тяжестью клинической картины. При одних васкулитах поражается только кожа, при других – жизненно важные органы.
Оставленный без лечения васкулит может обернуться серьезными осложнениями. Кишечные и легочные кровотечения, тромбозы, почечная недостаточность, печеночная недостаточность, инфаркт – далеко не полный список опасных последствий заболевания. Васкулит способен привести больного к инвалидности и даже летальному исходу.
1 Консультация ревматолога
2 Консультация ревматолога
3 Консультация ревматолога
Что такое васкулит?
Васкулиты — группа заболеваний, характеризующаяся развитием воспаления стенок кровеносных сосудов. Это воспаление начинается из-за нарушения иммунной реакции. Причиной может быть перенесённая инфекция, аллергия. Воспаление может затрагивать мелкие, средние, крупные сосуды. Из-за него нарушается кровообращение и кровоснабжение отдельных органов, что может стать причиной развития осложнений. Без лечения васкулита начинается некроз стенок сосудов (гибель их тканей), кровотечения, ишемия (нарушение кровотока). Заболеть васкулитом может и ребёнок, и взрослый. Заболевание может быть первичным (когда воспаление стенок сосудов — это единственное проявление без видимой причины) или вторичным. При вторичном васкулите стенки сосудов воспаляются из-за других заболеваний (инфекционных, онкологических, ревматических).
ЛЕЧЕНИЕ ВАСКУЛИТА ДОСТУПНО В ФИЛИАЛАХ:
Лечение васкулита в Приморском районе
Адрес: г. Санкт-Петербург, Приморский район, ул. Репищева, 13
Лечение васкулита в Петроградском районе
Адрес: г. Санкт-Петербург, Петроградский район, ул. Ленина, 5
Заболевание, как правило, сопровождается осложнениями. Со стороны желудочно-кишечного тракта может открыться кишечное кровотечение. Васкулит может также привести к повреждению печени. В сердечнососудистой системе могут сформироваться такие нарушения, как кардиомиопатия, нарушение работы клапанов сердца. Наиболее опасным следствием васкулита является инсульт. В выделительной системе возможное осложнение — гломерулонефрит.
Патогенез васкулита
Васкулит развивается из-за сбоя иммунных механизмов, но точные причины заболевания не выявлены. Основная гипотеза предполагает, что природа болезни — мультиэтиологическая, связанная со многими факторами. К ним относят:
- острые или хронические бактериальные или вирусные инфекции;
- аллергия. Сильная аллергическая реакция на компоненты лекарств или продукты питания может вызывать иммунный сбой;
- осложнение вакцинации. Если после прививки иммунная реакция оказывается нарушенной, возможно появление васкулита. Такие осложнения встречаются очень редко;
- сильное или длительное действие стресса, переохлаждения или перегрева, травм.
Под действием этих факторов начинается выработка патогенных иммунных комплексов. В норме они атакуют возбудителя болезни, но из-за иммунного сбоя атака направлена на клетки организма. Иммунные комплексы фиксируются на стенках сосудов, повреждают их и провоцируют воспаление.
Рисунок 1. Разница между здоровым сосудом и поражённым васкулитом. Источник: sl.smithhealthcentre.com
Общее представление
Васкулит может влиять на любой из кровеносных сосудов организма. К ним относятся артерии, вены и капилляры. Артерии несут кровь из сердца в органы вашего тела. Вены перегоняют кровь из ваших органов и конечностей обратно в сердце. Капилляры соединяют небольшие артерии и вены в вашем организме.
Если кровеносный сосуд воспаляются, он сужается или закупоривается, ограничивая или препятствуя току крови к другим сосудам. В процессе, кровеносные сосуды растягиваются и ослабевают, появляются выпуклости, которые можно разглядеть не невооруженным глазом на коже Эти выпуклости называют аневризмой.
Классификация
Васкулиты — большая группа заболеваний, и для них применяется две классификации. Первая — по этиологии — она учитывает, по каким причинам появляется заболевание. Вторая — по локализации, учитывает, какие именно сосуды поражены.
По этиологии
Эта классификация учитывает причины васкулитов:
- первичные. Воспаление стенок сосудов не связано с другими заболеваниями, не является их проявлением и развивается как самостоятельная болезнь. Точные причины первичных васкулитов не установлены, но известно, что большую роль играет наследственная предрасположенность;
- вторичные. Стенки сосудов воспаляются из-за других заболеваний, воспаление является одним из их проявлений.
Выделяют несколько видов вторичных васкулитов по основному заболеванию или состоянию, вызвавшему воспаление стенок сосудов:
- вирусы гепатита B и C;
- сифилис;
- онкологические заболевания;
- реакция на приём медикаментов.
По локализации
Деление по локализации учитывает, какие именно сосуды поражены при васкулите и где они расположены. Это определяет клиническую картину, подходы к лечению, прогноз и возможные осложнения. Воспаляться могут стенки мелких, средних и крупных кровеносных сосудов, воспаление может затрагивать разные по размеру кровеносные сосуды или сосуды отдельных органов.
Васкулиты крупных кровеносных сосудов
При воспалении стенок крупных кровеносных сосудов есть несколько общих симптомов. Это большие отклонения от нормы при изменении артериального давления, аномалии распространения пульсовых волн. При каждой такой волне после сокращения сердца давление в артериях повышается. Если на руках или ногах волна несимметрична или отсутствует, это может быть признаком васкулита. На заболевание также указывает развитие ишемии (снижение кровотока на отдельном участке), перемежающаяся хромота (боли, возникающие при ходьбе и проходящие после отдыха). У каждого из видов васкулитов крупных кровеносных сосудов есть собственные дополнительные симптомы.
Гигантоклеточный артериит. Воспаление затрагивает грудную аорту, а также идущие от неё на шею крупные артерии, экстракраниальный отдел сонной артерии. Часто причиной гигантоклеточного артериита становится ревматическая полимиалгия. Среди симптомов: головные боли, ухудшение зрения, лихорадка, потеря веса, быстрая утомляемость, общее недомогание.
Артериит Такаясу. Воспаление стенок аорты и её ветвей, стенок лёгочных артерий, чаще развивается у молодых женщин. Первые признаки болезни — слабость, спастические боли в конечностях, периодические нарушения зрения, гипертония, различие в значениях пульса или артериального давления на разных ногах или руках или на руке и ноге с одной и той же стороны.
Васкулиты средних по калибру сосудов
Общее проявление — симптомы инфаркта тканей поражённых органов: происходит их омертвение из-за недостаточного кровоснабжения. На коже это проявляется образованием узелков, язв, сетчатым ливедо (изменением окраски). При инфаркте мышечной ткани появляются сильные боли. Возможно развитие множественной невропатии (поражение нескольких нервов), поражения почек (повышение давления в почечных артериях), ишемии брыжейки, из-за которой нарушается кровоток в сосудах кишечника. Точные симптомы зависят о того, где именно находятся поражённые сосуды.
Кожный васкулит. Поражает сосуды подкожной клетчатки, из-за чего на коже появляются язвы, пурпура (кровоизлияния в кожу или под неё, выглядят как россыпи небольших красных точек), петехии (ярко-красная сыпь).
Узелковый полиартериит. При этом заболевании воспаляются стенки мышечных артерий, из-за чего развивается вторичная ишемия тканей. При узелковом артериите возможно поражение кожи, почек, периферических нервов, органов желудочно-кишечного тракта, любых других органов. Не характерно поражение лёгких. Сперва появляются общие симптомы: быстрая утомляемость, лихорадка. Другие проявления зависят от того, какой именно орган поражён.
Васкулиты сосудов мелкого калибра
При воспалении стенок мелких сосудов развиваются симптомы инфаркта тканей в поражённой области. Часто эти проявления схожи с симптомами васкулитов средних сосудов.
Криоглобулинемический васкулит. Является системным, поражает в основном мелкие сосуды. В сыворотке крови при анализе выявляются криоглобулины. Симптомы разнообразны и определяются локализацией воспаления. Часто развивается поражение почек, периферической нервной системы, появляется сосудистая пурпура. Общие проявления — слабость, незначительное повышение температуры, быстрая утомляемость. В 90% наблюдений появляется пурпура, чаще она образуется на коже ног. При поражении почек развиваются периферические отёки, повышение давления в почечной артерии. Также возможно появление мышечных и суставных болей, увеличение лимфатических узлов.
Гранулематоз Вегенера. Поражение может затрагивать любые органы, но чаще это органы дыхания или почки. Если поражены органы дыхания, первыми симптомами становятся кашель и насморк, после чего развиваются отёки, повышение давления, появляются симптомы поражения сразу нескольких органов.
Геморрагический васкулит. Чаще им болеют дети. Есть четыре формы заболевания: кожная (кожно-суставная), абдоминальная (с поражением органов пищеварения), почечная, смешанная. Соответственно, выделяют характерные симптомы, среди которых пальпируемая пурпура, абдоминальные или суставные боли, почечный синдром, рвота, тошнота.
Микроскопический полиангиит. Редкое заболевание, которое чаще всего поражает почки. Примерно в трети наблюдений дополнительно на коже появляется пурпура. Возможно поражение органов дыхания с быстрым развитием одышки, кровохаркания, анемии. Если на этом фоне развивается альвеолярное кровотечение, больному нужна неотложная помощь. Также возможны боли в животе, рвота и тошнота, поражение нервной системы.
Васкулиты, способные поражать кровеносные сосуды, различные по размеру
Болезнь Бехчета. Воспаление развивается на стенках мелких или средних сосудов. Симптомы зависят от локализации. Болезнь может поражать лёгкие, почки, желудок, головной мозг. Особенность — часто появление язв на слизистых во рту, в области гениталий, других слизистых оболочек.
Синдром Когана. Редкое заболевание, при котором воспаляются сосуды разного калибра. Болезнь часто сопровождается лихорадкой, суставными болями, неврологическими нарушениями, снижением зрения, потерей слуха (может быть необратимой).
Системные васкулиты
В этой группе — связанные с системными заболеваниями васкулиты:
- системная красная волчанка. Иммунная система начинает выработку антител, которые повреждают здоровые клетки. Из-за этого воспаляются стенки сосудов и развивается волчаночный васкулит;
- ревматоидный артрит. Это — системное воспалительное заболевание с поражением мелких суставов. Может сопровождаться ревматоидным васкулитом;
- саркоидоз. Болезнь сопровождается образованием гранулём (узелков) в воспалённых тканях. Очаги воспаления при саркоидозе образуются в лимфатических узлах, лёгких, печени, селезёнке, на коже, костях. Саркоидоз может сопровождаться саркоидным васкулитом.
Васкулиты отдельных органов
Воспаление сосудов может затрагивать только один, отдельный орган. К таким заболеваниям относят:
- кожный васкулит. Поражает малые и средние сосуды в коже и подкожной клетчатке, проявляется образованием язв, пурпур, петехий;
- кожный лейкоциткластный ангиит. Воспаление сосудов в коже изолировано и не сопровождается системным васкулитом или другими сопутствующими состояниями;
- первичный ангиит центральной нервной системы. Поражает сосуды спинного, головного мозга, мягкой мозговой оболочки. Признаков системного воспаления нет;
- изолированный аортит. Форма васкулита с ограниченной локализацией воспаления стенок сосудов.
Cистемные васкулиты: современные стандарты диагностики и лечения
Большинство системных васкулитов входят в группу МКБ–XIII (системные поражения соединительной ткани) и отнесены к подгруппам М30 и М31. Пурпура Шенлейна–Геноха имеет шифр D69.0, болезнь Бехчета – М35.2, эссенциальная криоглобулинемия – D89.1, а облитерирующий тромбангиит (болезнь Бюргера) – I73.1. Эпидемиология Распространенность системных васкулитов колеблется от 0,4 до 14 и более случаев на 100 тыс. населения. Системные васкулиты относятся к числу относительно редких заболеваний, однако в последние годы отмечена тенденция к увеличению их распространенности [1,2,3]. Системные васкулиты чаще встречаются у мужчин, чем у женщин, могут развиваться в любом возрасте, но преимущественно в 4–5–е десятилетия жизни, за исключением геморрагического васкулита и болезни Кавасаки, для которых чаще характерно преобладание больных детского и юношеского возраста. Пик заболеваемости нередко приходится на зиму и весну. Профилактика • Этиология большинства первичных системных васкулитов неизвестна, в связи с чем первичную профилактику этих заболеваний не проводят. • Некоторые формы системных васкулитов (и у отдельных больных) удается четко связать с определенными причинными (или «триггерными») факторами, такими как вирус гепатита В (классический узелковый полиартериит), вирус гепатита С (эссенциальный криоглобулинемический васкулит). В этих случаях профилактические мероприятия потенциально могут быть направлены на предотвращение инфицированности определенных групп риска (вакцинация против вируса гепатита В). Классификация В зависимости от калибра пораженных сосудов выделяют следующие основные формы системных васкулитов [4]: Поражение сосудов крупного калибра • Гигантоклеточный (височный) артериит: гранулематозное воспаление аорты и ее крупных ветвей с поражением экстракраниальных ветвей сонной артерии, преимущественно височной артерии; обычно развивается у больных старше 50 лет и часто сочетается с ревматической полимиалгией. • Артериит Такаясу: гранулематозное воспаление аорты и ее основных ветвей, обычно начинающееся в возрасте до 50 лет. Поражение сосудов среднего калибра • Узелковый полиартериит: некротизирующее воспаление средних и мелких артерий без гломерулонефрита или васкулита артериол, капилляров и венул. • Болезнь Кавасаки: артериит, обычно встречающийся у детей, поражающий крупные, средние и мелкие артерии (преимущественно коронарные, иногда и вены) и часто сочетающийся со слизисто–кожным лимфонодулярным синдромом. Поражение сосудов мелкого калибра • Гранулематоз Вегенера: гранулематозное воспаление с вовлечением респираторного тракта и некротизирующий васкулит, поражающий мелкие и средние сосуды (капилляры, венулы, артериолы и артерии), с развитием некротизирующего гломерулонефрита. • Синдром Чарга–Стросса: гранулематозное воспаление, вовлекающее дыхательный тракт, связанное с астмой и эозинофилией, и некротизирующий васкулит, поражающий мелкие и средние сосуды. • Микроскопический полиангиит (полиартериит): некротизирующий васкулит с небольшим количеством или отсутствием иммунных депозитов, поражающий преимущественно мелкие сосуды (капилляры, венулы или артериолы), редко артерии малого и среднего калибра, в клинической картине которого доминируют явления некротизирующего гломерулонефрита и легочные капилляриты. • Пурпура Шенлейна–Геноха: васкулит с преимущественными IgA–депозитами, поражающий мелкие сосуды (капилляры, венулы, артериолы), для которого типично вовлечение кожи, кишечника и клубочков почек, нередко сочетается с артралгиями или артритом. • Эссенциальный криоглобулинемический васкулит: васкулит с криоглобулиниммунными депозитами, поражающий мелкие сосуды (капилляры, венулы и артериолы) преимущественно кожи и клубочков почек и ассоциированный с наличием криоглобулинов в сыворотке крови. • Кожный лейкоцитокластический васкулит: изолированный кожный лейкоцитокластический ангиит без системного васкулита или гломерулонефрита. Диагноз Диагноз заболевания основывается на детальном клиническом обследовании больного и исключении других заболеваний, обязательно подтверждается данными биопсии тканей или результатами инструментальных и лабораторных методов обследования. В каждом конкретном случае болезнь следует классифицировать согласно классификационным критериям Американской коллегии ревматологов (1990 г.), которые, однако, предназначены для эпидемиологических исследований, а не для диагностики системных васкулитов, особенно на ранних стадиях болезни. Основные клинические проявления • Общие (конституциональные) симптомы: все формы васкулитов. • Недеструктивный олигоартрит: узелковый полиартериит, гранулематоз Вегенера, синдром Чарга–Стросса, пурпура Шенлейна–Геноха. • Поражение кожи: – сетчатое ливедо, дигитальные инфаркты, язвы, узелки: узелковый полиартериит, синдром Чарга–Стросса, гранулематоз Вегенера; – пальпируемая пурпура: любая форма васкулита, за исключением гигантоклеточного артериита и артериита Такаясу. • Множественный мононеврит: узелковый полиартериит, криоглобулинемический васкулит, гранулематоз Вегенера, синдром Чарга–Стросса. • Поражение почек: – ишемическое поражение: узелковый полиартериит, артериит Такаясу; – гломерулонефрит: микроскопический полиангиит, гранулематоз Вегенера, криоглобулинемический васкулит, синдром Чарга–Стросса, пурпура Шенлейна–Геноха. • Поражение ЛОР–органов: гранулематоз Вегенера, реже микроскопический полиангиит и синдром Чарга–Стросса. • Поражение легких: гранулематоз Вегенера, микроскопический полиартериит, синдром Чарга–Стросса. • Бронхиальная астма или аллергический ринит: синдром Чарга–Стросса. Оценка активности • При оценке активности васкулита принимают во внимание только признаки, обусловленные васкулитом на момент осмотра, а также появившиеся или прогрессирующие в течение последнего месяца до обследования больного [5]. • В зависимости от активности выделяют следующие фазы заболевания: – полная ремиссия – отсутствие признаков активности (общий счет 0–1 балл) и необходимости в терапии при нормальном уровне СРБ; – частичная ремиссия – уменьшение на фоне лечения общей суммы баллов на 50% от первоначальной; – неактивная фаза – ремиссия, которая не требует поддерживающей терапии; – «большое» обострение – вовлечение в воспалительный процесс жизненно важных органов или систем (легких, почек, ЦНС, сердечно–сосудистой системы). При этом отмечается увеличение общей суммы на 6 и более баллов и требуется назначение адекватной терапии (глюкокортикоидов и/или цитостатиков, внутривенного иммуноглобулина, плазмафереза); – «малое» обострение – возврат заболевания с увеличением общей суммы с 0–1 до 5 баллов. Рекомендуемое обследование в стационаре Клиническое • Оценка субъективных симптомов Лабораторное • Общий анализ крови • Креатинин • Печеночные ферменты • Креатинфосфокиназа: при подозрении на миопатию • Общий анализ мочи • Бактериологическое исследование крови: исключение инфекции • Серологические тесты на сифилис: исключение сифилитической инфекции • Серологическое обследование: – АНФ, РФ – исключение системного ревматического заболевания; – АНЦА – для подтверждения диагнозов гранулематоз Вегенера, микроскопический полиангиит, синдром Чарга–Стросса; – криоглобулины – для подтверждения диагноза криоглобулинемический васкулит; – АФЛ – исключение первичного антифосфолипидного синдрома; – аБМК – исключение синдрома Гудпасчера. • Маркеры вируса гепатита В и С, ВИЧ (при подозрении соответственно узелкового полиартериита и криоглобулинемического васкулита); цитомегаловируса, вируса Эпштейна–Барра, парвовируса В19 – по мере необходимости. Морфологическое исследование Обязательный компонент постановки диагноза (диагностические критерии) при узелковом полиартериите, гранулематозе Вегенера, микроскопическом полиартериите, синдроме Чарга–Стросса, гигантоклеточном артериите. Инструментальное обследование Ангиография: – узелковый полиартериит – в случае невозможности провести биопсию или при получении неспецифических результатов; показана перед биопсией печени или почек для выявления микроаневризм, которые при проведении биопсии могут привести к кровотечению; – артериит Такаясу, облитерирующий тромбангиит: имеет важное значение как для подтверждения диагноза, так и для оценки динамики и распространения воспалительного процесса. Ультразвуковая допплерография: поражение сосудов при артериите Такаясу и облитерирующем тромбангиите. R–графия легких: диагностика поражения леких при гранулематозе Вегенера, микроскопическом полиангиите, синдроме Чарга–Стросса Компьютерная и магнитно–резонансная томография: определение локализации процесса при гранулематозе Вегенера, микроскопическом полиангиите, гигантоклеточном артериите, артериите Такаясу. Дифференциальная диагностика • Клинические признаки, наблюдаемые при системных васкулитах, встречаются при системных заболеваниях соединительной ткани (включая антифосфолипидный синдром), инфекциях (инфекционный эндокардит, сифилис, другие системные инфекции) и опухолях (предсердная миксома, лимфопролиферативные опухоли и др.), тяжелом атеросклеротическом поражении сосудов. • Необходимость в своевременной диагностике заболевания продиктована потребностью в раннем (до развития необратимого поражения жизненно важных органов) назначении агрессивной терапии. • Системные васкулиты должны исключаться у всех больных с лихорадкой, похуданием и признаками полиорганного поражения (сосудистая пурпура, множественный мононеврит, мочевой синдром). Показания для консультации ревматолога: • Наличие любых клинических проявлений, позволяющих заподозрить системный васкулит Показания для консультации других специалистов: Ведение больных системными васкулитами требует мультидисциплинарного подхода. • Дерматолог: васкулит с поражением кожи • Невропатолог: при выявлении неврологических симптомов • Офтальмолог: при поражении глаз у пациентов с синдромом Бехчета, гранулематозом Вегенера, артериитом Такаясу, гигантоклеточным артериитом • Отоларинголог: при поражении ЛОР–органов при гранулематозе Вегенера • Нефролог: поражение почек при системных некротизирущих васкулитах • Пульмонолог: поражение легких при гранулематозе Вегенера, микроскопическом полиартериите, синдроме Чарга–Стросса • Инфекционист и фтизиатр: носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулеза • Сосудистый хирург: поражение сосудов при артериите Такаясу • Хирург: развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморрагическом васкулите Показания для госпитализации в ревматологическое отделение: • Уточнение диагноза и оценка прогноза • Подбор терапии • Обострение заболевания • Развитие осложнений Лечение Лечение всегда назначают индивидуально в зависимости от клинических проявлений заболевания и типа васкулита. Цели терапии • Достижение клинико–лабораторной ремиссии • Снижение риска обострений • Предотвращение необратимого поражения жизненно важных органов • Снижение риска развития побочных эффектов лекарственной терапии • Увеличение продолжительности жизни. Медикаментозная терапия К основным группам ЛС, используемым при системных васкулитах, относятся глюкокортикоиды и цитостатики (циклофосфамид, метотрексат, азатиоприн) [6,7,8,9,10,11]. При ряде форм системных васкулитов используются экстракорпоральные методы очищения крови (плазмаферез) и введение внутривенного иммуноглобулина [8,9,10]. Глюкокортикоиды • Основной метод лечения гигантоклеточного артериита и артериита Такаясу, а также отдельных системных некротизирующих васкулитов при отсутствии признаков прогрессирования, например, синдрома Чарга–Стросса и криоглобулинемического васкулита; применяются для лечения тяжелых форм геморрагического васкулита с поражением ЖКТ и почек. • В связи с высокой частотой (96%) прогрессирования заболевания монотерапия глюкокортикоидами не используется для лечения гранулематоза Вегенера, микроскопического полиангиита и узелкового полиартериита. • Быстрый эффект глюкокортикоидов может рассматриваться, как диагностический признак гигантоклеточного артериита и ревматической полимиалгии. Тактика назначения глюкокортикоидов: • В начале заболевания глюкокортикоиды обычно назначают в несколько приемов в дозе 1 мг/кг/сут., а затем (через 7–10 дней) при положительной динамике клинических и лабораторных показателей переходят на однократный прием в утренние часы. • Длительность подавляющей терапии глюкокортикоидами составляет не менее 3–4–х недель. • После достижения эффекта дозу препаратов постепенно уменьшают по 5 мг в 2 нед. до поддерживающей (0,15–0,2 мг/кг/сут.), которая назначается от 1 года до 3–5 лет. • Пульс–терапия: – применяют у больных, рефрактерных к стандартной терапии; – применяют для индукции ремиссии васкулита и для подавления его обострений (эскалационная терапия). Циклофосфамид Препарат выбора при: • системных некротизирующих васкулитах (гранулематоз Вегенера, микроскопический полиартериит), узелковом полиартериите (при отсутствии маркеров репликации вируса гепатита В); • тяжелых формах геморрагического васкулита и синдрома Чарга–Стросса, у которых наблюдается тяжелое, быстро прогрессирующее поражение сосудов и почек, даже несмотря на хороший начальный клинический ответ на глюкокортикоиды. Тактика лечения: • 1–2 мг/кг/сут. (перорально) в течение 10–14 дней с последующим снижением в зависимости от уровня лейкоцитов в периферической крови. При очень быстром прогрессировании васкулита циклофосфамид назначают в дозе 4 мг/кг/сут. per os в течение 3 дней, затем 2 мг/кг/сут. в течение 7 дней или в виде пульс–терапии (10–15 мг/кг/сут.) • Общая длительность лечения – не менее 12 мес. после достижения полной ремиссии. Затем дозу препарата постепенно снижают в течение 2–3 мес. по 25–50 мг. • Подбор дозы: концентрация лейкоцитов не должна быть ниже 3000–3500/мм3, а нейтрофилов – 1000– 1500/мм3. В начале лечения целесообразно мониторировать концентрацию лейкоцитов через день, а после стабилизации их количества – не реже одного раза в 2 нед. • Имеются данные об эффективности интермиттирующей терапии высокими дозами циклофосфамида (в сочетании с глюкортикоидами) и уменьшении на ее фоне числа побочных эффектов данного препарата (500–700 мг/м2 ежемесячно в течение 6–12 мес.). Однако при гранулематозе Вегенера этот режим ассоциируется с высокой частотой обострений [12]. • У пациентов с почечной недостаточностью (сывороточный креатинин > 500 ммоль/л) доза циклофосфамида должна быть снижена на 25–50%. • Лечение циклофосфамидом следует проводить в течение не менее 1 года после достижения ремиссии. • Лечение циклофосфамидом ассоциируется с увеличением частоты побочных эффектов (в первую очередь, легочных инфекционных осложнений и рака мочевого пузыря при гранулематозе Вегенера), определяющих высокую инвалидизацию и смертность. Азатиоприн • Используется для поддержания ремиссии [13] при некротизирующих васкулитах: реже вызывает побочные эффекты, чем циклофосфамид [14]. • оптимальная доза – 1–3 мг/кг/сут.; поддерживающая доза – 50 мг/день. Метотрексат • Доза препарата – 12,5–17,5 мг в нед. • В сочетании с глюкокортикоидами применяется для лечения гранулематоза Вегенера без быстропрогрессирующего нефрита и тяжелого поражения легких, как правило, при непереносимости циклофосфамида или для поддержания ремиссии заболевания [15,16,17]. • При артериите Такаясу применение метотрексата (17,5 мг/нед.) в сочетании с небольшими дозами глюкокортикоидов позволяет достигнуть ремиссии у 81% пациентов и предотвратить прогрессирование болезни у 50% больных, быстрее снизить дозу глюкокортикоидов и поддерживать более длительную ремиссию; низкие дозы метотрексата (7,5 мг/нед.) неэффективны [18]. Внутривенный иммуноглобулин • Имеются наблюдения о положительном клиническом эффекте при применения данного препарата в дозе 2 мг/кг (ежемесячно в течение 6 месяцев) в сочетании с плазмаферезом при синдроме Чарга–Стросса [19]. • При других системных некротизирующих васкулитах его эффективность не доказана. Плазмаферез • Основное показание: в составе комбинированной терапии при остром, прогрессирующем течении заболевания, проявляющемся быстропрогрессирующим нефритом (уровень креатинина более 500 мкмоль/л) и тяжелым васкулитом [8,9,10,20]. • В сочетании с глюкокортикоидами применяют для лечения эссенциального криоглобулинемического васкулита и узелкового полиартериита, ассоциированного с вирусом гепатита В. • Применение плазмафереза у больных узелковым полиартериитом и синдромом Чарга–Стросса, имеющих факторы неблагоприятного прогноза, не повышает пятилетнюю выживаемость пациентов по сравнению со стандартной терапией глюкокортикоидами и цитостатиками [21]; применение плазмафереза для лечения гломерулонефрита при синдроме Чарга–Стросса не имеет премуществ по сравнению со стандартной терпией этого заболевания. Комбинированная терапия системных некротизирующих васкулитов В настоящее время в большинстве случаев при системных некротизирующих васкулитах (гранулематоз Вегенера, микроскопический полиангиит, узелковый полиартериит, синдром Чарга–Стросса) применяется комбинированная терапия глюкокортикоидами и цитостатиками [6,8,9,10]. • Индукционная терапия (4–6 мес.): циклофосфамид 2 мг/кг/сут. в течение 1 мес. (максимально 150 мг/сут.); снизить дозу на 25 мг, если больному > 60 лет (количество лейкоцитов должно быть > 4,0×109/л) в сочетании с преднизолоном 1 мг/кг/сут. (максимально 80 мг/сут.); снижать каждую неделю до 10 мг/сут. в течение 6 мес. • Поддерживающая терапия: азатиоприн 2 мг/кг/сут. или циклофосфамид 1 мг/кг/сут. в сочетании с преднизолоном 5–10 мг/сут. • Эскалационная терапия (активное тяжелое заболевание с повышением креатинина >500 ммоль/л или с легочными геморрагиями): 7–10 процедур плазмафереза в течение 14 дней (удаление плазмы в объеме 60 мл/кг с замещением ее равным объемом 4,5–5%–ного человеческого альбумина) или пульс–терапия метилпреднизолоном (15 мг/кг/сут.), дексаметазоном (2 мг/кг) в течение 3 дней; если возраст больных < 60 лет, возможно назначение циклофосфамида в дозе 2,5 мг/кг/сут. Мофетила микофенолат • В дозе 2 г/сут. применяют для поддержания ремиссии у больных гранулематозом Вегенера [22,23]. Циклоспорин А • В начальной дозе 5 мг/кг/сут. с последующим снижением до 2 мг/кг/сут. эффективнее колхицина в отношении подавления прогрессирования увеита при болезни Бехчета [24], а в дозе 2,5 мг/кг/сут. более эффективен, чем пульс–терапия циклофосфамидом [25]. • Иногда используется для поддержания ремиссии при гранулематозе Вегенера при неэффективности других видов терапии, но его применение ограничено из–за потенциальной нефротоксичности препарата. Лефлуномид • Имеются отдельные наблюдения о положительном клиническом эффекте при применении данного препарата в дозе 40 мг/сут. в сочетании с 10 мг/сут. преднизолона для поддержания ремиссии при гранулематозе Вегенера [26]. Сульфаметоксазол/триметоприм • Имеются сообщения об использовании сульфаметоксазола/триметоприма (160/800 мг 2 раза в сутки) для поддержания ремиссии у больных гранулематозом Вегенера [27], в первую очередь при ограниченных формах (поражение ЛОР–органов) и в раннюю фазу заболевания [28]; в дозе (160/800 мг 3 раза в неделю) применяется для профилактики инфекционных осложнений, вызываемых P.carinii, на фоне иммуносупрессивной терапии метотрексатом в период поддержания ремиссии заболевания [29]. • Применение препарата в качестве монотерапии или в сочетании с преднизолоном неэффективно для поддержания ремиссии при генерализованной форме гранулематоза Вегенера. Колхицин • При болезни Бехчета назначение колхицина (0,5–1,5 мг/сут.) уменьшает частоту и тяжесть обострений заболевания и его прогрессирование [30]. Противовирусные препараты • При наличии маркеров репликации вируса гепатита В показано назначение препаратов интерферона [31] (реальдерон, рекомбинантный генно–инженерный интерферон–a), ламивудина [32] в дозе 100 мг/сут. (длительностью до 6 месяцев) в сочетании с глюкокортикоидами и плазмаферезом. • Инфекция вирусом гепатита С (HCV) при криоглобулиемическом васкулите: препараты интерферон–a, рибавирин в сочетании с глюкокортикоидами, цитостатиками и плазмаферезом (в зависимости от степени тяжести состояния) [10, 32]. Пентоксифиллин: применяется для лечения системных васкулитов, особенно при вазоспастическом и ишемическом синдромах, поражениях кожи и почек. Хирургическое лечение • Показано при наличии критических, клинически значимых (регионарная ишемия) стенозов или окклюзий магистральных артерий при атериите Такаясу [11], облитерирующем тромбангиите [33], развитии необратимых (периферическая гангрена) изменений тканей; субглоточном стенозе при гранулематозе Вегенера (механическая дилатация трахеи в сочетании с местным введением глюкокортикоидов) [34]. Прогноз Узелковый полиартериит: пятилетняя выживаемость на фоне комбинированной терапии глюкокортикоидами и цитостатиками составляет до 60–80%, наибольшее количество летальных исходов регистрируется в первый год от начала заболевания. В большинстве случаев непосредственной причиной смерти являются сердечно–сосудистые катастрофы. К неблагоприятным прогностическим факторам относят: начало заболевания в возрасте более 50 лет, поражение почек, желудочно–кишечного тракта, ЦНС и развитие кардиомиопатии [35]. Микроскопический полиартериит: прогноз во многом зависит от степени поражения почек; пятилетняя выживаемость больных составляет 65%, кроме того, причиной смерти являются массивные легочные кровотечения, инфекционные осложнения, связанные с проводимой терапией. Гранулематоз Вегенера: 5–летняя выживаемость составляет более 75%; наиболее частыми причинами летальных исходов являются интеркуррентные инфекции, дыхательная и почечная недостаточность, сердечно–сосудистые катастрофы, злокачественные новообразования (рак мочевого пузыря). Синдром Чарга–Стросса: прогноз заболевания зависит от степени дыхательной недостаточности, генерализации васкулита (полинейноратия, гломерулонефрит); 5–летняя выживаемость составляет до 80%. Пурпура Шенлейна–Геноха: несмотря на достаточно частое рецидивирование заболевания (в 40% случаев), в целом прогноз при геморрагическом васкулите благоприятный. Пятилетняя выживаемость больных составляет 95%. В течение первых двух лет болезни полное выздоровление наблюдается у 93,9% детей и 89,2% взрослых [36]. Основным фактором, определяющим неблагоприятный прогноз болезни, является персистирующее поражение почек. Среди всех причин, приводящих к хроническому гемодиализу в педиатрической практике, на долю гломерулонефрита при геморрагическом васкулите приходится 3–15% [36]. Гигантоклеточный артериит: в целом прогноз для жизни больных благоприятен. 5–летняя выживаемость почти 100% [37]. Однако существует серьезная опасность развития различных осложнений заболевания, в первую очередь, поражения артерий глаз, приводящих к частичной или полной потере зрения. Артериит Такаясу: 5–10–15–летняя выживаемость достигает 80–90%. Наиболее частой причиной смерти являются инсульт (50%) и инфаркт миокарда (около 25%), реже – разрыв аневризмы аорты (5%). При поражении коронарных артерий в первые два года от момента появления симптомов кардиальной патологии смертность достигает 56%. Неблагоприятный прогноз наблюдается у больных, течение заболевания у которых осложняется ретинопатией, артериальной гипертензией, аортальной недостаточностью и аневризмой аорты [38]. У пациентов, имеющих два или более из этих синдромов, 10–летняя выживаемость от момента постановки диагноза – 58,6%, причем большинство смертельных исходов приходится на первые 5 лет болезни. Криоглобулинемический васкулит: самой частой причиной смерти являются поражение печени и почек, болезни сердечно–сосудистой системы и лимфопролиферативные заболевания. Литература 1. Koldingsnes W., Nossent H. Epidemiology of Wegener’s granulomatosis in northern Norway. Arth.Rheum. 2000; 43: 2481–2487. 2. Watts R.A., Lane S.E., Bentham G., Scott D.G.I. Epidemiology of systemic vasculitis: a ten–year study in the United. Arth.Rheum. 2000; 43: 414–419. 3. Mahr A., Guillevin L., Poissonnet M., Ayme S. Prevalemces of polyarteritis nodosa, microscopic poliangiitis, Wegener’s granulomatosis and Churg–Strauss syndrome a French urban population in 2000: a capture–recapture estimate. Arth.Rheum. 2004; 51: 92–99. 4. Jennette J.C., Falk R.J., Andrassy K., et al. Nomenclature of systemic vasculitides: proposed of an international consensus conference. Arthritis Rheum, 1994;37:187–192. 5. Luqmani R.A., Bacon P.A., Moots RJ. et al. Birmingham vasculitis activity score (BVAS) in systemic necrotising vasculitis.Q.J.Med.,1994; 87: 671–678. 6. Jane D. Evidence–based treatment of systemic vasculitis. Rheumatology, 2000; 39:585–595. 7. Ling SM. Polymyalgia rheumatica and giant cell arteritis. Clinical Guidance from ACP. 2003. 8. Thomas–Golbanov C., Sridharan S. Novel therapies in vasculitis. Expert. Opin. Investig. Drugs. 2001; 10:1279–1289. 9. Savage CO., Harper L., Ady D. Primary systemic vasculitis. Lancet, 1997; 349:553–558. 10. Gross W.L. New concept in treatment protocols for severe systemic vasculitis. Curr Opin Rheumatol, 1999; 11: 41–46. 11. Sabbadini M.G., Bozzolo E., Baldissera E. Bellone M. Takayasu’s arteritis: therapeutic strategies. J.Nephrol. 2001; 14:525–531. 12. Groot Kd., Adu D., Savage C.O. The value of pulse cyclophosphamide in ANCA–associated vasculitis: meta–analysis and critical review. Nephrol Dial Transplant 2001; 16:2018–2027. 13. Westman K.W., Bygren P.G., Olsson H. et al. Relapse rate, renal survival, and cancer morbidity in patients with Wegener’s granulomatosis or microscopic polyangiitis with renal involvement. J Am Soc Nephrol 1998; 9:842–852. 14. Jayne D.R., Rasmussen N., Andrassy K. et al. A Randomized Trial of Maintenance Therapy for Vasculitis Associated with Antineutrophil Cytoplasmic Autoantibodies New.Ingl. J.Med. 2003; 349:36–44 15. Stone J.H., Tun W., Hellman D.B. Threatment of non–life threatening Wegener’s granulomatosis with methotrexate and daily prednisolone as the initial therapy of choice. J.Rheumatol. 1999; 26:1134–1139. 16. Sneller M.C., Hoffman G.S., Talar–Williams C. et al. An analysis of 42 Wegener’s granulomatosis patients treated with methotrexate and prednisone. Arthr.Rheum. 1995; 38: 608–613. 17. Langford C.A., Talar–Williams C., Barron K.S., Sneller M.C. Use of a cyclophosphamide–induction methotrexate–maintenance regimen for the treatment of Wegener’s granulomatosis: extended follow–up and rate of relapse. Am. J. Med. 2003; 114: 463–469. 18. Hoffman G.S., Leavitt R.Y., Kerr G.S. et al. Treatment of glucocorticoid–resistant or relapsing Takayasu arteritis with methotrexate // Arthr.Rheum. – 1994. – Vol. 37. – P.578 – 582. 19. Danieli M.G., Cappelli M., Malcangi G. et al. Long term effectiveness of intravenous immunoglobulin in Churg–Strauss syndrome. Ann.Rheum.Dis. 2004; 63: 1649–1654. 20. Cole E., Cattran D., Magil A. et al. A prospective randomized trial of plasma exchange as additive therapy in idiopathic crescentic glomerulonephritis. Am J Kidney Dis. 1992; 20:261–268. 21. Guillevin L., Fain O., Lhote F. et al. Lack of superiority of steroids plus plasma exchange to steroids alone in the treatment of polyarteritis nodosa and Churg – Strauss syndrome. A prospective, randomized trial in 76 patients // Arthr.Rheum. – 1992. – Vol. 35. – P.208 – 215. 22. Nowack R., Gobel U., Klooker P. et al. Mycophenolate mofetil for maintenance therapy of Wegener’s granulomatosis and microscopic polyangiitis: A pilot study in 11 patients with renal involvement. J.Am.Soc. Nephrol. 1999; 10:1965–1971. 23. Langford C.A., Talar–Williams C., Sneller M.C. Mycophenolate mofetil for remission maintenance in the therapy of Wegener’s granulomatosis. Athr.Rheum. 2004; 51:278–283. 24. Diaz–Llopis M., Cervera M., Menezo J.L. Cyclosporin A treatment of Behcet`s disease: a long–term study // Curr.Eye Res. – 1990. – Vol.9 (suppl.). – P.17 – 23. 25. Ozyazgan Y., Yurdakul S., Yazici H. et al. Low dose cyclosporin A versus pulsed cyclophosphamide in Behcet’s syndrome: A single masked trial. Br J Ophthalmol 1992; 76:241–247. 26. Metzler C., Low–Friedrich I., Reinold–Keller E. et al. Leflunomide a new promising agent in maintenance of remission in Wagener’s granulomatosis. Clin.Exp.Immunol. 1998; 112:56. 27. Stegeman C.A., Cohen Tervaert J.W., de Jong P.E., Kallenberg C.G. Trimethoprim–sulfamethoxazole (co–trimoxazole) for the prevention of relapses of Wegener’s granulomatosis. Dutch Co–Trimoxazole Wegener Study Group. N.Engl.J. Med. 1996; 335:16–20. 28. Reinhold–Keller E., De Groot K., Rudert H. et al. Response to trimethoprim/sulfamethoxazole in Wegener’s granulomatosis depends on the phase of disease. Q.J.M. 1996; 89:15–23. 29. Chung J.B., Armstrong K., Schwartz J.S., Albert D. Cost–effectiveness of prophylaxis against Pneumocystis carinii pneumonia in patients with Wegner’s granulomatosis undergoing immunosuppressive therapy. Arthr. Rheum. 2000; 43:1841–1847. 30. Masuda K., Nakajima A., Urayama A. et al. Double–masked trial of cyclosporin versus colchicne and long– term open study of cyclosporin in Behcet`s disease.Lancet. 1989; 1:1093 – 1096. 31. Guillevin L., Cohen P. Management of virus–induced systemic vasculitides. Cur.Rheumatol.Rep. 2002; 4:60–66. 32. Guillevin L., Mahr A., Cohen P. et al. Short–term corticosteroids then lamivudine and plasma exchanges to treat hepatitis B virus–related polyarteritis nodosa. Arthr.Rheum. 2004; 51: 482–487. 33. Tada Y. Surgical treatment of intractable vasculitis syndromes with special reference to Buerger disease, Takayasu arteritis, and so–called inflammatory abdominal aortic aneurysm. Nippon.Rinsho.1994; 52: 2191 – 2202. 34. Hoffman G.S., Thomas–Golbanov C.K., Chan J. et al. Treatment of subglottic stenosis, due to Wegener’s granulomatosis, with intralesional corticosteroids and dilation. J Rheumatol. 2003; 30:1017–1025. 35. Guillevin L., Lhote F., Cohen P. et al. Corticosteroids plus cyclophosphamide and plasma exchange versus corticosteroids plus cyclophosphamide alone in the treatment of polyarteritis nodosa and Churg – Strauss syndrome patients with factors predicting poor prognosis. Arthr.Rheum. – 1995. – Vol.38. – P.1638 – 1645. 36. Blanco R., Martinez–Taboada V.M., Rodriguez–Valverde V. et al. Henoch – Schonlein purpura in adulthood and childhood. Two different expression of the same syndrome. Arthr.Rheum. 1997; 40:859 – 864. 37. Salvarani C., Crowson C.S., O’Fallon W.M. et al. Reappraisal of the epidemiology of giant cell arteritis in Olmsted country, Minnesota, over a fifty–year period. Arth.Rheum. 2004; 51: 264–268. 38. Ishikawa K., Maetani S. Long–term outcome for 120 Japanese patients with Takayasu’s disease. Clinical and statistical analyses of related prognostic factors // Circulation. – 1994. – Vol.90. – Р.855 – 860.
Причины
Воспаление стенок сосудов начинается из-за аутоиммунных нарушений, при которых происходит выработка антител против клеток собственного организма. Точные причины первичных васкулитов не установлены. Вторичные васкулиты развиваются на фоне инфекционных или онкологических заболеваний, как редкое осложнение вакцинации, после перегрева или переохлаждения, солнечных ожогов.
Среди других возможных причин — аллергия на лекарства. Установлено больше 150 лекарственных средств, которые могут провоцировать заболевание. В их числе некоторые антибиотики, анальгетики, рентгеноконтрастные вещества, сыворотки, вакцины, а также препараты йода, витамины группы B и другие препараты. Аллергия, аутоиммунный сбой и развитие васкулита после их приёма происходит не всегда. Риск таких осложнений определяется индивидуальной реакцией на компоненты лекарства. Поэтому важно, чтобы все препараты подбирал врач. Не нужно самостоятельно подбирать себе антибиотики или антигистаминные средства.
Симптомы васкулита
Проявления васкулита определяются видом заболевания, локализацией и размером поражённых сосудов. Чаще всего появляются следующие симптомы:
- повышение температуры тела;
- слабость, недомогание, быстрая утомляемость;
- снижение аппетита, тошнота и рвота;
- быстрая потеря веса;
- боли: головные, мышечные, суставные;
- головокружения, потеря сознания;
- бледность кожи, появление на ней высыпаний (язв, пурпур, петехий);
- если есть сердечно-сосудистые заболевания, они обостряются;
- возможно снижение зрения;
- изменение чувствительности кожи (от слабой, почти отсутствующей до слишком сильной);
- симптомы, связанные с органами, работа которых нарушается из-за недостаточного кровообращения (это может быть снижение зрения, симптомы почечной недостаточности, проблемы с пищеварительной системой).
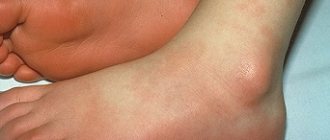
Рисунок 2. Кожная сыпь при васкулите. Источник: СС0 Public Domain
Первыми при любом калибре поражённых сосудов появляются симптомы воспаления. Возникает лихорадка, общее недомогание, вес начинает снижаться, появляются суставные боли, ночью усиливается потоотделение. Если воспаляются стенки малых и средних сосудов, почти сразу появляются кожные поражения: сыпь (пальпируемая пурпура, крапивница и другие), образование язв, узелков, сетчатого ливедо.
Рисунок 3. Сетчатый рисунок эритемы, типичный для сетчатого ливедо при кожном васкулите. Источник: Springer Science/Business Media
Некоторые из симптомов васкулита могут угрожать жизни и требуют неотложного лечения. Это — альвеолярное кровотечение, ишемия брыжейки, резкое снижение зрения, гломерулонефрит (поражение почек).
Точные симптомы васкулита зависят от его формы:
- кожная — на коже в результате точечных кровоизлияний появляется зудящая сыпь. Сначала её цвет красный, но затем высыпания темнеют, исчезают, а на их месте остаются пигментированные участки. Чаще такие высыпания образуются на коже ягодиц и ног;
- суставная — проявляется отёками, нарушением подвижности крупных суставов, болями;
- абдоминальная — боли в животе, тошнота, рвота, снижение аппетита;
- почечная — изменение цвета мочи и уменьшение её объёма. Моча становится красной или розовой. Клинический анализ выявляет содержание белка, указывающее на гломерулонефрит. Без лечения развивается почечная недостаточность.
Васкулит у детей
У детей васкулиты появляются редко. Почти всегда это или геморрагический васкулит, или синдром Кавасаки.
Синдром Кавасаки. Yonsei medical journal / Open-i (Attribution-NonCommercial 3.0 Unported)
Синдром Кавасаки опасен поражением лимфатических узлов, сосудов сердца, слизистой органов дыхания. Болезнь развивается в острой форме с последовательным появлением следующих симптомов:
- тяжёлая лихорадка с быстрым повышением температуры до 38-41 градуса;
- появление сыпи, эритематозных пятен на коже;
- поражение слизистой глаз, верхних дыхательных путей, носа;
- покраснение, а затем утолщение кожи на ладонях и ступнях;
- воспаление, увеличение лимфатических узлов на шее;
- покраснение языка;
- сухость и шелушение кожи на фалангах пальцев рук и ног, вокруг ногтей.
Синдром Кавасаки опасен поражением сердечно-сосудистой системы и риском образования аневризм, но при своевременной диагностике и лечении прогноз благоприятный.
Геморрагический васкулит у детей может протекать в нескольких формах, включая кожную, абдоминальную, кожно-суставную, почечную. Симптомы при каждой из форм различаются:
- кожная — появление сыпи, отёков;
- абдоминальная — боли в животе, тошнота и рвота, снижение аппетита, потеря веса;
- почечная — уменьшение объёма мочи, изменение её цвета, появление белка в анализе;
- суставная — появление суставных болей, ограничение подвижности крупных суставов.
Васкулит у взрослых
Васкулит у взрослых развивается в результате нарушений в работе иммунной системы. Основные факторы риска — тяжёлые инфекции, несвоевременное или неправильное лечение инфекционных заболеваний, приём лекарств без назначения врача, наличие аллергий на продукты питания или лекарственные средства, применение некоторых препаратов.
Васкулиты протекают как хронические, прогрессирующие заболевания, и в этом случае для их лечения нужна комплексная и продолжительная терапия. Чем раньше поставлен диагноз и начато лечение, тем лучше прогноз. У взрослых воспаление стенок сосудов может провоцировать состояния, угрожающие жизни, поэтому важно своевременно обращаться к врачу. На воспаление стенок сосудов может указывать продолжающаяся лихорадка, симптомы, связанные с нарушением кровообращения, мышечные, головные, суставные боли.
Анализы и диагностика
Васкулиты могут протекать в нескольких формах, причём симптомы для каждой из них будут разными. Часто они «маскируются» под другие заболевания, и поэтому нужна развёрнутая диагностика. Её начинают с обращения к ревматологу. Он может направить к дерматологу, кардиологу, иммунологу, нефрологу и другим специалистам.
Диагностику начнают следующими исследованиями:
- клинический анализ крови. Позволяет выявить воспаление, признаки аллергии, иммунной реакции;
- общий анализ мочи. Оценивает состояние и работу почек. При высоком содержании белка указывает на гломерулонефрит, связанный с поражением почек;
- коагулограмма. Оценивает свёртываемость крови. При васкулите она снижается, что увеличивает риск кровоизлияний.
Дополнительно могут проводиться анализы на антитела к гепатиту B и C (часто выявляются при васкулите), биопсия поражённых тканей с последующей гистологией (изучение клеток). Некоторые лабораторные тесты используют для определения типа васкулита, его этиологии, степени поражения органов.
При диагностике также назначают ЭКГ для оценки состояния сердца, выявления нарушений кровообращения, рентгенографию, КТ или МРТ поражённых органов или крупных кровеносных сосудов.
Диагностика
Диагностику васкулита необходимо стараться делать еще при наличии самых первых признаков. Заболевание серьезное и опасное, требующее незамедлительного лечения.
При подозрении на недуг необходимо выполнить ряд обследований и сдать анализы. Назначается:
- ангиография;
- общи анализы крови и мочи;
- ЭХО-кардиография;
- биохимия крови;
- УЗИ сердца, органов брюшной полости и почек;
- рентген легких.
Проблема в том, что на ранних стадиях диагностировать васкулит очень сложно. Но более яркие признаки болезни и повод забить тревогу появляются уже тогда, когда пораженными оказываются сразу несколько органов.
При тяжелом и стремительном течении болезни дополнительно делают биопсию с последующим детальным изучением образцов тканей.
Лечение
Подход к лечению васкулита определяется локализацией поражённых сосудов, наличием сопутствующих заболеваний, тяжестью состояния, рядом других факторов. Чаще всего применяют комплексную терапию, которая предполагает приём лекарств, физиотерапию, соблюдение диеты, профилактику обострений. При тяжёлых формах заболевания, если развивается тромбоз крупных артерий, стеноз магистральных артерий, показано хирургическое лечение.
Медикаментозное лечение васкулита
Подходы к лечению васкулита различаются в каждом случае. Ревматолог назначит препараты для снижения выработки антител, уменьшения чувствительности тканей. В некоторых случаях нужны антибиотики, в других — противоаллергические препараты.
Фото: lucky7trader / freepik.com
Составлять программу медикаментозного лечения должен лечащий ревматолог. Дополнительно он может привлечь, других врачей, более узкой специализации. Заболевание нельзя пытаться вылечить самостоятельно. Оно опасно тяжёлыми осложнениями, требует системной и сложной терапии.
Лекарства при васкулитах
Назначают так, чтобы добиться устойчивой ремиссии, снизить риск развития осложнений. При вторичном васкулите терапия направлена на лечение основного заболевания, вызвавшего воспаление сосудов.
Для лечения используют следующие препараты:
- глюкокортикостероиды или стероидные гормоны. Назначаются почти во всех случаях, оказывают противовоспалительное и иммунодепрессивное действие. Дозы препаратов подбирают индивидуально, формируя график приёма. Обычно дозировка сначала высокая, а затем постепенно снижается;
- цитостатики. Они подавляют активность иммунной системы, что позволяет корректировать аутоиммунные механизмы. Цитостатики применяются в сочетании с глюкокортикостероидами при тяжёлых формах васкулитов. Препараты назначают в составе пульс-терапии. Она предполагает приём лекарств короткими курсами, чтобы избежать побочных эффектов;
- противоопухолевые, в частности — Ритуксимаб. Это — моноклональные антитела, которые вырабатываются иммунными клетками, обладают иммунодепрессивными свойствами и используются в лечении системных васкулитов, если применение цитостатиков нежелательно. Их не назначают при вирусе гепатита B, нейтропении, низком содержании IgC в крови и положительной туберкулиновой пробе.
Также могут назначаться иммуносупрессоры (подавляют активность иммунной системы), нормальный иммуноглобулин человека (применяется при инфекционных осложнениях, тяжёлом поражении почек, развитии геморрагического альвеолита), антибактериальные, нестероидные противовоспалительные препараты, антикоагулянты (препятствуют образованию тромбов в сосудах), противоаллергические препараты.
Физиотерапевтические методы лечения васкулита
Для лечения васкулита применяется плазмаферез, при котором происходит забор крови, её очистка и возвращение в кровоток. Методику используют как часть комбинированной терапии, если заболевание протекает в тяжёлой или острой форме, быстро прогрессирует. Плазмаферез назначают курсами, при тяжёлом поражении почек, а также в случаях, когда применение цитостатиков противопоказано.
Лечение народными средствами
Народные средства неэффективны при лечении васкулитов, их применение может быть опасным. Если заболевание быстро прогрессирует, протекает в тяжёлой форме, нужно срочно обращаться к врачу. Попытки лечиться народными методами приведут к потере времени и могут спровоцировать осложнения.
Валерия Король – врач-терапевт, ревматолог, Член экспертного совета МедПортала
«Кого кладут в стационар при васкулите?
— Всех больных с впервые выявленными признаками системного васкулита. Специальные показания к госпитализации пациентов с установленным диагнозом СВ:
- Быстропрогрессирующее ухудшение функции почек
- Появление белка в моче -больше 3 г/сутки
- Повторяющиеся боли в животе
- Поражение органа зрения
- Признаки поражения ЦНС»
Профилактика
Причины появления первичных васкулитов неизвестны, поэтому их специальная профилактика не проводится. Профилактика вторичных васкулитов ведётся в нескольких направлениях и предполагает восстановление, поддержание нормального состояния здоровья:
- снижение риска заражения вирусом гепатита B, гепатита C, другими инфекциями;
- своевременное и корректное лечение любых заболеваний и в особенности — инфекционных;
- приём лекарственных средств только по назначению врача;
- ведение здорового образа жизни: поддержание нормального веса, отказ от вредных привычек, правильное питание и достаточная физическая активность;
- контроль аллергии. Если они есть, важно исключить аллергические реакции на продукты питания, лекарственные средства.
Ангииты кожи: Этиология и патогенез.
В последние годы все большее распространение получает теория иммунокомплексного генеза ангиитов, связывающая их возникновение с повреждающим действием на сосудистую стенку осаждающихся из крови иммунных комплексов. Среди этиологических факторов, приводящих к воспалению сосудистой стенки, чаще всего называют фокальную (реже общую) инфекцию, обусловленную стафилококком или стрептококком, микобактериями туберкулеза, энтерококками, дрожжевыми и другими грибами, вирусом гриппа. Среди экзогенных сенсибилизирующих факторов при ангиитах особое место в настоящее время отводится лекарственным средствам, в первую очередь антибиотикам и сульфаниламидам. Существенную роль в патогенезе ангиитов могут играть хронические интоксикации, эндокринопатии, различные виды обменных нарушений, а также повторные охлаждения, психическое и физическое перенапряжение, .фотосенсибилизация, артериальная гипертензия, венозный застой.
Диета при васкулите
Рацион при васкулите составляют так, чтобы исключить пищевые аллергии, нормализовать вес, обеспечить суточную потребность в калориях, витаминах, минералах и т.п. Формируя диету, учитывают спровоцировавшие васкулит причины и то, какие именно органы были поражены из-за воспаления стенок кровеносных сосудов и нарушения кровообращения. Например, при поражении желудка, кишечника нужен специальный план питания.
Общие рекомендации предполагают организацию здорового питания: исключение продуктов, которые вызывают аллергическую реакцию, употребление достаточного количества свежих овощей и фруктов, молочных продуктов, злаков, исключение жирных, острых, жареных блюд. В каждом отдельном случае за помощью в составлении рациона можно обратиться к врачу-диетологу.
Часто задаваемые вопросы про васкулит
Как проявляется васкулит?
У этого заболевания множество симптомов. К общим признакам относят недомогание, лихорадку, изменение АД и нарушения работы кровеносной системы.
Чем опасен васкулит?
Васкулит – это коварная болезнь, которая приводит к разрушению тканей и нарушению функций жизненно важных органов.
Что будет, если не лечить васкулит?
При отсутствии должного лечения болезнь будет прогрессировать и осложняться, нередко это заканчивается инвалидностью или летальным исходом.
Последствия и осложнения
Без лечения васкулит становится угрожающим жизни заболеванием. Он может стать причиной лёгочных, кишечных и внутричерепных кровотечений, тромбозов, почечной или печёночной недостаточности, инфарктов миокарда, аневризм. Среди возможных осложнений:
- кишечная непроходимость;
- перитонит;
- панкреатит;
- инфаркты, тромбозы, ишемия тканей и органов;
- перфорация язв кишечника, желудка;
- невриты, церебральные расстройства.
Даже при своевременном лечении васкулита и стойкой ремиссии заболевания возможны последствия, включая хронические болезни почек, печени, органов пищеварения, дыхания, потерю слуха, зрения и другие. Чтобы максимально эффективно восстановить нормальное состояние здоровья и качество жизни, проводят длительную системную терапию.
Список источников
- Дунаева Н.В., Никитина О.Е., Стуков Б.В., Карев В.Е., Мазинг А.В., Лернер М.Ю., Лапин С.В., Тотолян А. Криоглобулинемический васкулит, ассоциированный с хроническим гепатитом в: клинические наблюдения и обзор литературы.
- Насонов Е.Л., Баранов А.А., Шилкина Н.П. Геморрагический васкулит (болезнь Шёнлейна-Геноха) // Васкулиты и васкулопатии. — Ярославль: Верхняя Волга, 1999. — 616 с.
- Справочник практического врача. Под. ред. Воробьева А. И. «Медицина», 1981.
- Шостак Н.А., Клименко А.А. Системные васкулиты: новое в классификации, диагностике и лечении. Клиницист. 2015;9(2):8-12
- Шилкина Н.П., Дряженкова И.В. Системные васкулиты и атеросклероз. Тер. Арх. 2007; 3: 84-92.
Прогноз
Зависит от формы, локализации васкулита, тяжести заболевания. В некоторых наблюдениях первичный васкулит проходит без лечения и вообще не оставляет последствий. В других заболевание развивается стремительно и угрожает жизни. Важно вовремя, сразу после появления первых симптомов обращаться к врачу общей практики или ревматологу. Основная опасность при большинстве форм васкулита — в возможных осложнениях:
- тяжёлые сердечно-сосудистые заболевания, инфаркты при узелковом полиартериите;
- развитие инфекций и лёгочные кровотечения при микроскопическом полиартериите;
- инфекции, почечная, дыхательная недостаточность, сердечно-сосудистые катастрофы при гранулематозе Вегенера;
- частичная или полная потеря зрения при гигантоклеточном артериите (но в целом прогноз благоприятный);
- инсульты, инфаркты при артериите Такаясу.
Чтобы улучшить прогноз, важно строго соблюдать рекомендации лечащего врача, стараться продлить ремиссию заболевания, исключить факторы, провоцирующие рецидивы.
Валерия Король – врач-терапевт, ревматолог, Член экспертного совета МедПортала «Как избежать повторного васкулита?
— Избегать факторов, которые могут провоцировать обострение болезни:
- Инфекций
- Стресса
- Нахождение под прямыми солнечными лучами
- Немотивированный прием лекарств
- Отказ от курения
- Нормализация массы тела
- Валерия Король
- врач-терапевт, ревматолог»
Запись на прием.
Записаться на прием к нужным специалистам и пройти обследование в Москве предлагает медицинский центр ЦКБ РАН
Цены на услуги
| Прием (осмотр, консультация) врача аллерголога-иммунолога первичный | 2500 руб. | ||
| Приём (осмотр, консультация) врача аллерголога-иммунолога, имеющего ученую степень К.М.Н. (уч.звание «доцент»), первичный | 2800 руб. | ||
| Прием (осмотр, консультация) врача аллерголога-иммунолога повторный | 1700 руб. | ||
| Прием (осмотр, консультация) врача-терапевта первичный | 2000 руб. | ||
| Прием (осмотр, консультация) врача-терапевта, имеющего ученую степень К.М.Н. (уч. звание «доцент»), первичный | 2300 руб. | ||
| Прием (осмотр, консультация) врача-терапевта имеющего ученую степень Д.М.Н. (уч. звание «профессор»), первичный | 3000 руб. | ||
| Прием (осмотр, консультация) врача-терапевта повторный | 1500 руб. | ||
| Иммуноцитохимическое исследование мочи | 1200 руб. | ||
| Общий (клинический) анализ крови развернутый | 850 руб. | ||
| Регистрация, расшифровка, описание и интерпретация электрокардиографических данных (ЭКГ) | 1000 руб. | ||
| Показать все ↓ | |||