© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Синдром Лериша представляет собой хроническое заболевание, при котором происходит сужение вплоть до полного закрытия просвета артерий ног с нарушением кровообращения. Обычно патология диагностируется у мужчин в возрасте 40-60 лет, но в последние годы отмечается некоторое «омоложение» группы больных.
Заболевание довольно опасно, ведь оно приводит к инвалидизации относительно молодых людей, чревато смертельными осложнениями, нередко требует серьезного хирургического лечения. После атеросклероза сосудов сердца и мозга, поражение артерий ног занимает третье место, выявляясь практически у каждого пятого больного атеросклерозом после 50-55 лет. В случае высокой ампутации конечности в течение года после операции рискуют умереть примерно половина больных.
Аорта – самый крупный сосуд человеческого тела, обеспечивающий кровью все органы и ткани. В нижнем отделе она делится на правую и левую подвздошные артерии, кровоснабжающие нижние конечности. При синдроме Лериша субстратом болезни становится нижний фрагмент аорты после отхождения от нее почечных артерий и подвздошные сосуды.
Синдром Лериша. Лечение
Синдром Лериша – нарушение кровотока в нижних конечностях, которое появляется при выраженном сужении или полной закупорке брюшной аорты в месте ее раздвоения на подвздошные артерии. До недавнего времени патология чаще всего диагностировалась у мужчин в возрасте 40-60 лет. Но врачи предупреждают, что она в последнее время значительно помолодела и ее проблема стоит остро даже у мужчин в возрасте 30-35 лет. Не все знают о существовании такой болезни, поэтому врачи нередко слышат вопрос: «Что это – синдром Лериша и каковы шансы им заболеть?». Ответы на вопросы – в этой статье.
Причины заболевания
Синдром Лериша (другое название — атеросклероз аорты) может быть вызван:
- врожденными патологиями аорты;
- тромбозом;
- неспецифическим аортоартериитом;
- закупоркой кровеносных сосудов;
- атеросклеротическими изменениями сосудов;
- дисплазией фиброзно-мышечных слоев сосудов.
Причины атеросклероза давно известны, это:
- неправильное питание (много жирной пищи, фастфуда);
- недостаток сна;
- неправильный образ жизни в целом.
Жирная пища губительно влияет на организм пожилых и людей старшего возраста, поскольку их обмен веществ замедлен, и жиры оседают на стенках сосудов, что и приводит к атеросклерозу.
Симптомы и диагностика синдрома Лериша
Основными признаками описываемого заболевания являются:
- хромота перемежающегося характера;
- проблемы с потенцией;
- отсутствие пульса на артериях нижних конечностей.
Перемежающаяся хромота является главным признаком синдрома Лериша. Также больные могут испытывать при ходьбе сильную боль в пояснице и ягодицах, бедрах, икроножных мышцах и голеностопных суставах.
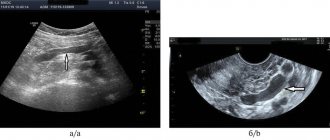
Врачи проводят диагностику синдрома Лериша с помощью таких методов исследования, как:
- ультразвуковое исследование сосудов нижних конечностей;
- МРТ нижних конечностей;
- контрастная ангиография.
Основные признаки патологии
То, насколько серьезными будут общие отклонения в работе систем организма, определяется протяжённостью участка сосуда, подверженного обтурации (закупорке) и плохо снабжающего ткани необходимыми веществами.
Симптомы синдрома Лериша проявляются не сразу после первичного поражения сосудов. Они развиваются по мере дальнейшей облитерации большего участка артерии. До того момента, как начинается тромбоз, признаки болезни пациент чувствует только после значительных физических нагрузок, поэтому может долгое время не обращать на них внимания. В состоянии покоя симптомы проявляются постепенно, их нарастание происходит медленно.
Начинается патология с падения давления в удалённо расположенных сосудах, как следствие, ухудшается микроциркуляция крови. По мере развития синдрома происходит нарушение обменных процессов в тканях.
Симптоматика заболевания такова:
1. Боль в нижних конечностях, проявляющаяся при прохождении определённой дистанции. Пациентов беспокоят неприятные ощущения в голени, бедре, ягодицах и пояснице. Связано это с развитием ишемии. Возникает так называемая перемежающаяся хромота, и в зависимости от её тяжести и от того, какую дистанцию может безболезненно преодолеть пациент, выделяют классификацию по степеням:
- I степень. Данная стадия является этапом функциональной компенсации, то есть восстановление ещё наступает. Отмечается повышенная общая утомляемость, судорожные явления, неприятные ощущения в нижних конечностях (покалывание, онемение). Пациенты жалуются на то, что ноги беспричинно мёрзнут. Боль, которая заставляет человека остановиться, пока она не пройдёт, возникает при прохождении расстояния в полкилометра-километр (в среднем темпе).
- II степень. Этап субкомпенсации, на котором пациенты уже расценивают симптомы как проблему и зачастую уже обращаются за медицинской помощью. Дистанция, преодолеваемая до появления болезненных ощущений, составляет около двухсот метров. На поражённой ноге выпадают волосы, их рост нарушается. Кожа становится сухой, наблюдается шелушение. Ногти становятся ломкими, скорость их роста значительно снижается. Подкожная жировая клетчатка и мышцы стопы истощаются и перестают выполнять свои функции.
- III степень. Декомпенсация проявляется в постоянных болях: даже в состоянии покоя пациента беспокоят голень, бедро. Дистанция, которую человек может пройти, сокращается до тридцати метров. Кожа становится тонкой и легко ранимой, незначительные царапины приводят к появлению язв, трещин. Цвет кожных покровов на поражённой конечности меняется в зависимости от её положения над уровнем тела: при опускании нога краснеет, при поднятии – бледнеет. Мышцы стопы и голени атрофируются.
- IV степень. Деструктивные изменения выражаются в невыносимых болях постоянного характера в голеностопе, пальцах ног. Дистальные отделы нижних конечностей покрываются незаживающими язвами, вокруг которых наблюдается покраснение, внутри – серый налёт. Голень и стопа отекают. Без своевременной медицинской помощи наступает гангрена.
2. Ослабление (присутствие только систолического шума) или полное отсутствие пульсации бедренных артерий.
3. Эректильная дисфункция у пациентов мужского пола, не поддающаяся излечению – связана с ишемией: спинальной и органов таза. Кроме непосредственно полового бессилия, по тем же причинам при ходьбе может возникать боль в нижней части живота.
Лечение синдрома Лериша
Лечение данного заболевания проводится терапевтическим и хирургическим путем. При тяжелом поражении аорты операция неизбежна, так как при рассматриваемом заболевании быстро развивается гангрена, и поэтому врачи вынуждены проводить ампутацию нижней конечности. Возможно проведение эндартерэктомии (удаления субстрата, который вызывает закупорку), протезирования (замены пораженного участка сосуда на здоровый), шунтирования (создания пути для возобновления кровотока в обход больного участка), стентирования (постановки специального приспособления, которое не позволяет артерии спадаться).
Гарантирует ли операция полное излечение синдрома Лериша? Лечение проводится и после хирургического вмешательства – больной должен принимать препараты, которые предотвращают образование тромбов. Такая терапия может продолжаться пожизненно.
Хирургическое лечение синдрома Лериша не всегда приводит к полному выздоровлению. Так, после ампутации больной становится инвалидом. Если пациент не выполняет рекомендаций врачей (например, продолжает курить), то заболевание может рецидивировать с наступлением смертельного исхода.
Пройти обследование на наличие атеросклероза сосудов нижних конечностей, определить риск развития синдрома Лериша можно только на приеме у специалиста. Записаться на консультацию вы можете на нашем сайте https://www.dobrobut.com/.
Лечение
Лечение синдрома Лериша преследует целью улучшить кровоток в артериях ног, предупредить прогрессирование заболевания и развитие осложнений, наиболее опасными из которых являются гангрена, инфаркт миокарда, инсульт.
В зависимости от стадии болезни и характера проявлений, назначается консервативная терапия либо операция. Консервативное лечение включает назначение препаратов, улучшающих кровообращение в микроциркуляторном русле, трофику тканей, сосудорасширяющих средств.
Пациент должен знать, что только лечение, назначенное врачом, не принесет желаемого результата без исключения факторов риска болезни и изменения образа жизни, поэтому основными принципами терапии считаются:
- Устранение факторов риска (контроль уровня давления, липидного спектра, глюкозы крови);
- Полное исключение курения;
- Регулярные прогулки пешком;
- Прием препаратов для улучшения кровотока.
Консервативная терапия
При I и IIА стадии допустимо только консервативное лечение, при более запущенных формах без операции не обойтись. Среди препаратов назначаются:
- Пентоксифиллин, уменьшающий агрегацию тромбоцитов и улучшающий реологические свойства крови. Доказано, что препарат способен уменьшить симптомы заболевания, но эффективен он лишь у 30-40% больных;
- Реополиглюкин, реомакродекс, уменьшающие вязкость крови;
- Ацетилсалициловая кислота, препятствующая тромбообразованию;
- Цилостазол, улучшающий реологические параметры крови;
- Тиклопидин, клопидогрел, обладающие выраженными антиагрегантными свойствами;
- Сулодексид, снижающий вязкость за счет уменьшения содержания в крови жиров и фибриногена;
- Никотиновая кислота и ее производные, вызывающие расширение периферических сосудов и способствующие расщеплению фибриногена;
- Спазмолитики (папаверин, дротаверин);
- При выраженном болевом синдроме показаны анальгетики.
При длительно незаживающих трофических язвах производят перевязки пораженных областей с применением местных средств, улучшающих трофику и регенерацию (солкосерил, метилурацил).
Операция
Хирургическое лечение необходимо, начиная со IIБ стадии заболевания. Прежде чем назначить операцию, хирург оценивает состояние аорты, сосудов нижних конечностей, коронарных артерий и артерий мозга на предмет атеросклеротического поражения и операционных рисков, связанных с ним.
При синдроме Лериша производят реконструктивные операции, основными из которых являются:
- Эндартерэктомия – извлечение атеросклеротической бляшки с ушиванием сосуда либо замещением дефекта синтетическим материалом, собственными сосудами.
- Протезирование – измененный фрагмент артерии удаляется, а вместо него устанавливается синтетический протез или участок сосуда пациента, взятого из другой области (аутовена).
- Аорто-бедренное шунтирование – при значительном объеме поражения накладывается анастомоз в обход измененного участка сосуда (между аортой и бедренной артерией). Если поражена бифуркация аорты и обе подвздошные артерии, то применяется протез, полностью замещающий место бифуркации (в виде «штанов»).
- Стентирование – в сосуд устанавливается стент (полая трубка), по которому происходит кровоток, метод показан пациентам с поражением сосудов сердца, мозга, высоким операционным риском при проведении протезирования или шунтирования.
операции при синдроме Лериша – шунтирование (1) и ангиопластика со стентированием (2)
Если тяжесть атеросклероза такова, что восстановить кровоток уже невозможно, либо развилась гангрена конечности, то единственным видом операции может стать ампутация ноги до уровня, где кровоток еще присутствует.
Стоит отметить, что пациенты, которым была проведена операция, так же, как и находящиеся на консервативном лечении, должны принимать антитромбоцитарные препараты (аспирин, клопидогрел). В случае распространенного атеросклероза такое лечение считается базисным и может назначаться даже пожизненно. Сосудистые препараты применяют курсами, а антиагреганты – длительно, на протяжении всей жизни.
Немедикаментозные методы терапии синдрома Лериша складываются из ультрафиолетового и лазерного облучения крови для снижения ее вязкости и уменьшения агрегации тромбоцитов, гипербарической оксигенации, физиотерапевтических процедур (УВЧ, электрофорез).
Синдром Лериша – опасное заболевание с серьезным прогнозом. Примерно каждый третий пациент, умерший от сердечно-сосудистой патологии, имеет те или иные его проявления. Предупреждение прогрессирования сосудистых изменений во многом зависит не только от своевременности лечения, но и от желания пациента сохранить конечность и жизнь. Хирургам известны случаи, когда, даже лишившись ноги, больные не отказывались от курения и не соблюдали предписанных рекомендаций. Если возникли даже малейшие признаки нарушения артериального кровотока в сосудах ног, нужно срочно обращаться к врачу и незамедлительно начинать лечение.
Прогнозы
Своевременно выполненные реконструктивные сосудистые операции при синдроме Лериша в 90% случаев приводят к успешным результатам восстановления кровотока. Отдаленные результаты в таких случаях также обычно благоприятны.
При отсутствии лечения прогноз исхода синдрома Лериша всегда неблагоприятен. Примерно через 8 лет после появления первых признаков патологии умирает около 1/3 больных, у 1/3 проводится ампутация конечности, а у оставшейся 1/3 симптомы ишемии постоянно прогрессируют. Специалисты отмечают, что у молодых пациентов эта патология развивается быстрее.
Синдром Лериша относится к опасным патологиям и нуждается в начале своевременного лечения у сосудистого хирурга при появлении первых же признаков ишемии нижних конечностей. Для восстановления нормального кровотока на начальных стадиях недуга может рекомендоваться консервативная терапия. В дальнейшем для восстановления проходимости пораженных артерий необходимо хирургическое лечение.
Первый канал, программа «Жить здорово!» с Еленой Малышевой, в рубрике «Про медицину» разговор о синдроме Лериша:
Ангиопластика и стентирование
Хроническая форма синдрома НПВ сложнее в лечении. При декомпенсации венозного оттока становится необходимым восстанавливать проходимость сосуда. Открытые операции, связанные с выделением НПВ и её заменой на сосудистый протез выполнимы, но очень травматичные и малоэффективные. Искусственный протез полой вены часто повторно тромбируется и сложная операция становится совершенно бесполезной. С появлением новых композитных материалов для стентов большого диаметра, в нашей клинике начали выполнять эндоваскулярные методы восстановления проходимости полой вены. Ангиопластика и стентирование НПВ проводится опытными эндоваскулярными хирургами Инновационного сосудистого центра. Смысл вмешательства заключается в восстановлении проходимости закрытого сегмента нижней полой вены специальным проводником, баллоном высокого давления и установкой металлического каркаса — стента.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Профилактика
Для профилактики болезни Рейно медицинские специалисты рекомендуют использовать контрастные ванны для тренировки сосудов. Также необходимо правильно и полноценно питаться, не злоупотреблять кофе, так как он сужает сосуды.
Нельзя допускать перегревания, в холодную погоду всегда носить перчатки, одеваться по погоде.
Лечение болезни Рейно должно происходить только под присмотром квалифицированного врача. Получить качественную медицинскую помощь вы можете в .
Розовый лишай у беременных
У женщин питириаз встречается чаще, чем у мужчин. Особенно опасно, когда кожное заболевание случается у беременных женщин. При обнаружении каких-либо высыпаний важно сразу посетить дерматолога и пройти лечение. Недопустимо рисковать здоровьем малыша и ждать, что бляшки сами исчезнут. Если болезнь не лечить, то присоединяются бактериальные инфекции, с которыми справиться намного сложнее.
Если у беременной женщины не выявлен розовый лишай, то тем не менее важно придерживаться следующих рекомендаций:
- одежда из хлопка и льна предпочтительнее, нежели синтетические и шерстяные ткани
- ограничение больших физических нагрузок
- в гигиенических целях использование только теплой воды
- своевременное увлажнение поврежденных участков кожи
Симптомы
Клинические особенности синдрома Рейно:
- наиболее часто изменения окраски наблюдаются на пальцах кистей;
- изменения начинаются на одном пальце, в дальнейшем распространяются на другие пальцы и становятся симметричными на обеих кистях;
- наиболее часто вовлекаются II-IV пальцы кистей, большой палец обычно остается неизмененным;
- изменения окраски кожи могут отмечаться и на других участках: ушные раковины, кончик носа, лицо, над коленями;
- во время атак Рейно возможно появление сетчатого ливедо на конечностях, которое проходит после завершения вазоспазма;
- в редких случаях наблюдается поражение языка, что проявляется его онемением и преходящими нарушениями речи.
Клинически приступ при болезни Рейно состоит из трёх фаз:
- Первая фаза выражается в спазме артерий, бледности кожных покровов, снижении её температуры, онемении, болевых ощущениях.
- Вторая фаза характеризуется развитием синюшности кожи, усилением боли.
- Третья фаза — отёчность и покраснение кожи, снижение болевых ощущений.
Однако классические трехфазные атаки Рейно отмечаются только у 15% больных, в большинстве случаев наблюдается двухфазные изменения окраски Источник: Алекперов Р.Т. Синдром Рейно в практике ревматолога / Р.Т. Алекперов // Современная ревматология. — 2014. — № 2. — С. 37-46. .
Продолжительность приступа обычно составляет 15-20 минут, но иногда он может продолжаться даже несколько часов.
На последней стадии заболевания развиваются стойкие поражения кожи, возможна деформация пальцев.
В большинстве случаев болезнь Рейно имеет симметричный характер: если патология поразила одну руку, то через некоторое время развивается патология и на второй.