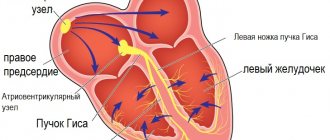
Термином «гидроперикард» обозначают скопление более 50 миллилитров жидкости в полости перикарда. Нормальное ее количество — примерно 30 мл. Воспаление в перикарде начинается с болевого синдрома и выслушиваемого шума трения перикарда. Далее увеличивается количество жидкости в сердечной сорочке.
- Этиология
- Патогенез
- Симптомы и диагностика
- Лечение
- Осложнения и прогноз
Влияние перикардиального выпота на динамику крови существенно зависит от скорости его накопления и растяжимости наружного листка перикарда. Если жидкость накапливается быстрыми темпами, могут случиться выраженные гемодинамики. А постепенное увеличение количества жидкости в течение долгого времени может никак не проявляться. Из-за перикардиального выпота усложняется наполнение кровью сердца, уменьшается ее приток, происходит застой в большом круге кровообращения и, частично, в малом.
Тампонада сердца появляется, когда скапливается большое количество жидкости, из-за чего ограничивается наполнение желудочков и предсердий, начинается застой в венах большого круга кровообращения и уменьшение сердечного выброса вплоть до полной остановки кровообращения. Экссудативный перикардит с тампонадой сердца делят на два вида: острый и подострый.
Этиология
Причинами тампонады сердца могут быть:
- туберкулез
- острый перикардит (вирусный или идиопатический)
- влияние радиационного излучения
- злокачественные опухоли
- системные болезни соединительной ткани (СКВ, ревматоидный артрит)
- травма
- синдром Дресслера
- постперикардотомный синдром
Каждая болезнь, которая поражает перикард, может привести к скоплению жидкости в его полости. Острая тампонада сердца может появиться вследствие полученной травмы, в том числе ятрогенной при установке ЭКС, разрыва аорты при расслоении ее аневризмы, разрыва сердца при инфаркте миокарда (ИМ). Подострая тампонада сердца, как правило, появляется как следствие перикардита (идиопатического или же вирусного), при уремии или опухоли в перикарде. В большинстве случаев причину экссудативного перикардита медики не могут вычислить, даже когда проводится операция.
Причины
Наиболее часто тампонада сердца вызывается такими факторами:
- гемоперикардит при повреждениях целостности грудины и сердца;
- разрыв расслаивающейся аневризмы аорты;
- разрыв сердца при инфаркте миокарда;
- кровоизлияния при кардиохирургических вмешательствах;
- длительное течение хронических заболеваний (перикардитов, гемоперикардитов, лимфомы, микседемы, системной красной волчанки, раковых поражение молочной железы, легких и др.);
- развивающаяся во время гемодиализа почечная недостаточность;
- прием антикоагулянтов;
- облучение и др.
Патогенез
Согласно норме, между листками перикарда может быть от 20 до 50 мл жидкости, которая делает более легким их скольжение относительно друг друга. Эта жидкость по своему электролитному и белковому составу соответствует плазме крови. Если там становится более 120 мл жидкости, это увеличивает внутриперикардиальное давление, снижает сердечный выброс и провоцирует артериальную гипотензию.
Клинические проявления коррелируют со скоростью скопления жидкости, ее количеством, особенностями перикарда. Симптомы тампонады сердца возникают, если жидкость быстро скапливается, и достигает количества 200 мл. Если скорость накопления медленная, то симптоматика может не проявляться, даже если жидкости уже 1-2 литра. Повышение внутриперикардиального давления при скоплении жидкости до 5- 15 мм рт.ст. считается умеренным, а более такого количества — выраженным. Диастолическое наполнение желудочко по причине увеличения давления внутри перикарда сопровождается увеличением давления в камерах сердца и легочной артерии, снижением ударного объема сердца и АГ.
Тампонада сердца
Вопросы
Прежде чем продолжить, попробуйте ответить на следующие вопросы. Ответы вместе с пояснением можно найти в конце статьи.
Какие из этих признаков помогают в диагностике тампонады сердца?
- парадоксальный пульс
- увеличение сердца на рентгенограмме грудной клетки
- акинезия стенки левого желудочка при эхокардиографии
- низкий вольтаж зубцов ЭКГ
- глухость тонов сердца
Следующее верно относительно перикардиальной жидкости:
- ее наличие всегда подтверждает диагноз тампонады
- нормальный объем перикардиальной жидкости составляет 15-20 мл
- эхокардиографическая оценка объема перикардиальной жидкости является сильным предиктором гемодинамической катастрофы
- она имеет экспоненциальное отношение объем-давление
- перикардиоцентез имеет только диагностическую роль в ведении тампонады сердца
Следующее верно относительно ведения тампонады сердца:
- перикардиоцентез показан при всех формах тампонады сердца
- лечение включает в себя осторожную инфузионную терапию и инотропы
- эхокардиографические признаки коллапса камеры сердца предсказывают положительную реакцию на введение жидкости.
- экстренный дренаж показан при тампонаде с начинающейся остановкой сердца
- как только перикардиальный выпот удален необходимо отменить инфузию инотропов и вазопрессоров.
Введение
Тампонада сердца – состояние, угрожающее жизни. Клавдий Гален (131-201 н. э.) впервые описал перикардиальные кровоизлияния у гладиаторов, страдающих от колотых ранений в грудь, а английский врач Richard Lowe (1669) впервые описал их физиологию. Потребовалось еще двести лет, чтобы термин “тампонада сердца” был придуман немецким хирургом Edmund Rose.
Сегодня тампонада сердца признана важным диагнозом, исключаемым при остановке сердца в международных современных алгоритмах жизнеобеспечения. С увеличением возможности прикроватной эхокардиографии частота диагностики тампонады, вероятно, увеличится, и, таким образом, знание принципов ее ведения является фундаментальным навыком для любого врача экстренной помощи.
Определение
Тампонада сердца определяется как накопление жидкости в перикардиальной сумке, создающее повышенное давление в перикардиальном пространстве, что соответственно ухудшает насосную способность сердца. По мере нарушения насосной функции сердца прогрессирует снижение сердечного выброса и системной перфузии, приводящие к критической органной дисфункции. Тромб или опухоль, сдавливающие перикард, также приводят к аналогичным последствиям.
Важно отметить, что наличие значительного объема жидкости в перикардиальном мешке не всегда приводит к развитию тампонады. Это происходит потому, что медленно накапливающаяся жидкость позволяет физиологическим компенсаторным механизмам ограничить подъем перикардиального давления и, следовательно, предотвратить нарушение насосной функции.
Следовательно, перикардиальный выпот следует отличать от тампонады как анатомическое состояние, подразумевающее наличие аномальной жидкости в перикардиальном мешке без гемодинамических нарушений. Тампонада сердца – это патофизиологическое состояние, при котором перикардиальный выпот сопровождается признаками обструктивного шока.
Патофизиология тампонады сердца
Физиология перикарда
Перикардиальная сумка состоит из 2 слоев жестких волокнистых тканей, окружающих и защищающих сердце. Внутренний висцеральный слой отделяется от париетального перикарда небольшим количеством смазывающей перикардиальной жидкости. Обычно присутствует около 15-50 мл перикардиальной жидкости, вырабатывающейся висцеральными клетками мезотелия, она дренируется из перикарда лимфатической системой в средостение и правые отделы сердца.
Перикардиальные слои окружают сердце, сращиваясь вокруг точек, где большие сосуды выходят в средостение. Висцеральный перикард с внутренней стороны срощен с эпикардом. Слои перикардиальной сумки с жидкостью необходимы, чтобы буферизировать сердце от внешнего воздействия, чтобы уменьшить сопротивление во время движения стенок сердца и обеспечить барьер против инфекции, проходящей от окружающих структур, особенно легких.
Отношение давление-объем
Жидкость в перикардиальном пространстве характеризуется отношением давление-объем, которое изменяется в зависимости от факторов, влияющих на способность перикарда компенсировать изменения объема. При построении графика отношения давление-объем проявляются 2 различные фазы, как показано на рисунке.
Если жидкость накапливается постепенно, то в первой фазе увеличение объема перикардиальной жидкости вызывает только небольшое увеличение давления в перикарде (график А). Это происходит потому, что нормальные перикардиальные мембраны могут растягиваться для того чтобы вместить больший объем жидкости. Во время второй фазы резервный объем, ниже которого изменения давления минимизируются соответствием перикардиальных мембран, превышается, и перикардиальное давление начинает расти быстрее.
Кроме того, на скорость повышения давления в перикардиальном пространстве влияет ряд факторов. Наиболее важным является продолжительность времени, в течение которого жидкость накапливается. Быстрое увеличение объема жидкости, как правило, из-за кровотечения, вызванного проникающей торакальной травмой или после травмы, полученной во время кардиохирургической операции, оставляет мало времени для растягивания перикардиальных мембран, и результирующее увеличение перикардиального давления будет быстрым (график B).
В острой ситуации всего 150 мл жидкости может привести к тампонаде сердца. При хроническом накоплении жидкости перикардиальные мембраны могут значительно растягиваться, объем перикардиальной сумки может достигать 2000 мл в запущенных случаях.
Комплайнс перикардиальных мембран может быть уменьшен в определенных ситуациях, таких как перикардиальная мезотелиома или рубец после операции на сердце. В таких случаях способность перикардиального мешка компенсировать увеличивающийся объем выпота уменьшается. Характер жидкости, образующей перикардиальный выпот, также важен. Кровь, в отличие от транссудатов, сворачивается в перикардиальном пространстве, передавая изменения давления более легко, в частности, на локальные области сердца, прилежащие к тромбу, что способствует коллапсу камер сердца. Хронические выпоты могут фиброзироваться и становиться более вязкими, приводя к большему увеличению давления.
Стадии тампонады сердца
Развитие тампонады сердца можно разделить на раннюю и позднюю стадии, с соответствующими различиями в выраженности гемодинамических нарушений и степени, в которой компенсаторные механизмы способны сохранять сердечный выброс. Тампонада только будет развиваться при условии, что происходит прогрессирующее повышение перикардиального давления. Необходимое условие для устойчивой перикардиальной гипертензии – объем выпота, превышающий объем перикардиального резерва, и скорость накопления жидкости, превышающая скорость перикардиального растяжения.
Ранняя стадия
На ранней стадии тампонады сердца жидкость заполняет объем перикардиального резерва и перикардиальное давление начинает повышаться. Давление заполнения правых камер сердца ниже, чем в левых и в первую очередь страдает с ростом давления перикарда. По мере прогрессирования тампонады градиент давления заполнения камер сердца снижается, что приводит к значительному снижению венозного возврата.
Правое предсердие и правый желудочек сжимаются и происходит нарушение их диастолического наполнения, так как давления правых камер минимальны в диастолу. По мере снижения возврата венозной крови в правое предсердие происходит подъем центрального венозного давления. Нарушение заполнения правого желудочка приводит к недонагруженному желудочку, который работает на нижнем конце кривой Франка-Старлинга. Недозаполнение и ограничение сократимости приводят к низкому ударному объему.
Поздняя стадия
По мере того, как перикардиальное давление поднимается достаточно, чтобы преодолеть давление наполнения левого предсердия и левого желудочка, происходит резкое снижение сердечного выброса. Хотя происходит уменьшение коронарного кровотока, при тампонаде механизм нарушения работы миокарда является обычно не ишемическим. Процесс сопровождается истощением компенсаторных возможностей, с увеличением задержки жидкости, уменьшением сердечного выброса и венозного возврата, приводя к состоянию обструктивного шока и остановке сердца.
Физиологические компенсаторные механизмы
Важнейшим физиологическим компенсаторным механизмом является повышение симпатического тонуса. Тахикардия и симпатико-опосредованная вазоконстрикция приводят к увеличению системного сосудистого сопротивления в целях поддержания среднего артериального давления.
Активируется ренин-ангиотензин-альдостероновая система, вызывая удержание жидкости в организме. Повышенное центральное венозное давление улучшает диастолическое наполнение правых отделов сердца, но это имеет ограниченный эффект. Не отмечается изменений уровня предсердного натрийуретического пептида, так как не происходит растяжения камер сердца.
Причины
Причины тампонады сердца можно разделить на хирургические и терапевтические, как правило, соответствующие острому и хроническому возникновению.
Кровотечение после операции на сердце
- Кровотечение может произойти от негерметичности трансплантата или генерализованного капиллярного кровотечения, вторичного, из-за длительного времени экстракорпорального кровообращения и коагулопатии. Риск тампонады выше при клапанной хирургии сердца, чем при аортокоронарном шунтировании. Коронарное повреждение может также произойти во время коронарного стентирования и баллонирования сосудов.
- Немедленное/острое; может быть до 2 недель
Травма
- Проникающая травма чаще вызывает тампонаду, чем тупая
- Немедленное
Расслоение аорты
- Ретроградное распространение расслоения аорты может осложниться кровотечением в перикардиальную сумку, прогноз неблагоприятный
- Острое начало
Злокачественное новообразование
- Вторичная к основному заболеванию, такому как рак легких, мезотелиома перикарда, или методам лечения (перикардит, индуцированный лучевой терапией)
- Хроническое течение
Идиопатическая
- Причина неизвестна
- Хроническое течение
Инфекции
- Вирусные, туберкулез или ВИЧ
- Острое/хроническое течение
Перикардит
- Вторичный при системных сосудистых коллагенозах, системной красной волчанке, ревматоидном артрите, микседеме или уремии (возникает перикардит с большим перикардиальным выпотом)
- Хроническое течение
Массивный гидроторакс
- Достаточно большой плевральный выпот может сжать сердце и нарушить заполнение желудочков (редко)
- Острое/хроническое течение
Клинические проявления
Тампонада сердца может проявляться в различных формах, от скрытых и неспецифичных до острых и легко заметных. Ключом к быстрому распознаванию тампонады сердца является поддержание высокой степени настороженности у пациентов с ранними признаками и инициирование соответствующих исследований.
Клинические признаки тампонады сердца варьируют в зависимости от скорости нарастания и основной причины. Наиболее распространенные признаки шока – одышка, тахикардия и гипотензия – при тампонаде менее выражены. Тщательный сбор анамнеза и осмотр помогут выявить основную причину, включая недавнюю установку кардиостимулятора; боль в груди отражает инфаркт миокарда или перикардит; почечное повреждение или туберкулез в анамнезе приводят к уремическим и воспалительным перикардиальным выпотам соответственно.
Перикардиальный выпот, ассоциированный с ВИЧ-инфекцией, следует подозревать, если в анамнезе имеется злоупотребление наркотиками внутривенно или множественные оппортунистические инфекции. Недавние операции на сердце, коронарная интервенция или торакальная травма являются важными причинами тампонады. Наличие в анамнезе этих событий в сочетании с клиническими признаками требует срочного исследования.
Следующие клинические признаки особенно важны в диагностике тампонады сердца.
Триада Бека
Клод Бек, который позже стал профессором сердечно-сосудистой хирургии в Университете Case Western Reserve в США, впервые задокументировал три классических признака острой тампонады сердца в 1935 году. Его триада состоит из гипотензии, повышенного яремного венозного давления и глухих тонов сердца. Хотя эти признаки патогномоничны, они не всегда присутствуют в полном составе у пациентов с тампонадой. Кроме того, триада более полно представлена у хирургических пациентов, у которых имеется быстрое развитие тампонады, в отличие от более медленного начала при большинстве терапевтических причин тампонады, при которых признаки триады Бека могут проявляться не все.
Парадоксальный пульс
Более распространенной находкой, способствующей диагностике тампонады сердца, является феномен парадоксального пульса. Впервые описан в 1873 году немецким врачом Адольфом Куссмаулем, парадоксальный пульс является следствием падения системного артериального давления во время фазы вдоха при спонтанной вентиляции. Это явление возникает из-за отрицательного внутриплеврального давления, увеличивающего венозный возврат в правые отделы сердца, что приводит к выпячиванию межжелудочковой перегородки в сторону левых камер сердца.
Небольшое дыхательное изменение венозного возврата к сердцу происходит в нормальных условиях, но этот эффект преувеличен при тампонаде сердца. Неэластичный перикард при тампонаде сдерживает движение стенок желудочков и вызывает более резкое выпячивание правого желудочка к левому. Дисфункция левого желудочка вторична к дисфункции правого – это называется вентрикулярной взаимозависимостью.
Парадоксальный пульс с разницей более 10 mmHg систолического артериального давления на вдохе и выдохе у пациента на спонтанной вентиляции обладает высокой чувствительностью для выявления тампонады сердца. Степень изменения аппаратного давления также может помочь предсказать степень сердечно-сосудистых нарушений у пациента. Отметим, что у механически вентилируемого пациента внутриплевральное давление становится положительным и картина парадокса пульса меняется на противоположную, т.е. систолическое артериальное давление выше во время вдоха и ниже во время выдоха.
Обратный парадоксальный пульс наблюдается в определенной степени у всех седатированных пациентов на механической вентиляции легких – это циклическое изменение пульсового давления, используемое в качестве индикатора восприимчивости к инфузионной нагрузке. Постнагрузка правого желудочка увеличивается при положительном давлении вдоха, потому что увеличение альвеолярного давления больше, чем увеличение плеврального давления, следовательно, легочные капилляры сжимаются, а выброс правого желудочка затрудняется. Однако преднагрузка левого желудочка увеличивается во время механического вдоха, так как легочная кровь выдавливается к левой стороне сердца.
Увеличенная преднагрузка левого желудочка совместно с увеличенной фракцией выброса, являющиеся следствием положительного инспираторного давления, приводят к увеличению ударного объема левого желудочка и систолического артериального давления в фазу вдоха. Длительное время легочного транзита крови (около 2 секунд) приводит к тому, что сниженный ударный объем правого желудочка вызывает падение артериального давления только через несколько секунд, во время фазы выдоха.
Сердечно-сосудистые нарушения может быть усугублены механической вентиляцией при сердечной тампонаде, особенно высокими уровнями положительного давления конца выдоха, вследствие усиления нарушения венозного возврата в правые камеры сердца. Также доплеровские исследования дыхательных нарушений сердечного кровотока могут быть неточными при диагностике тампонады сердца у механически вентилируемого пациента.
Отсутствие феномена парадоксального пульса не следует использовать в качестве критерия для исключения диагноза тампонады. Тампонада сердца – не единственная причина парадоксального пульса. Тяжелая астма, тромбоэмболия легочной артерии и напряженный пневмоторакс могут усилить парадоксальный пульс.
У пациентов с аортальной регургитацией левый желудочек может заполняться из аорты во время вдоха. Поэтому, если расслоение аорты вызывает как аортальную регургитацию, так и тампонаду сердца, парадоксальный пульс может не выявляться. Точно так же шунтирование при дефектах межпредсердной перегородки может сбалансировать изменения венозного возврата во время вдоха с аналогичными эффектами.
Часто для поддержания нормального системного артериального давления во время дыхательного цикла задействованы физиологические компенсаторные механизмы, это свидетельствует о том, что важно учитывать множество тенденций и клинические особенности при диагностике тампонады сердца.
Обследование
Обследования, выполняемые для диагностики тампонады сердца, в большинстве неинвазивны и могут быть выполнены у постели больного.
Проявления тампонады, присутствующие на рентгенограмме грудной клетки и ЭКГ, относительно неспецифичны и не различают перикардиальный выпот и тампонаду. Жидкость в перикарде может уменьшить электропроводность, что приводит к уменьшению вольтажа комплексов QRS на ЭКГ. Циклические вариации в амплитуде QRS на ЭКГ более характерны для тампонады и известны как электрические альтернации. Синусовая тахикардия является наиболее распространенным ритмом при тампонаде, но также могут быть обнаружены предсердные аритмии, спровоцированные изменениями предсердного давления.
Рентгенография грудной клетки может выявить увеличенную сердечную тень с шаровидной формой сердца, отражающей расширение перикардиальной сумки с жидкостью. Этот признак более характерен при хронических причинах тампонады, когда жидкость аккумулируется постепенно. Острая тампонада может возникнуть без изменения размера сердца на рентгенограмме грудной клетки.
Эхокардиография
Эхокардиография является одним из наиболее важных исследований для выявления тампонады сердца. Сплошной перикардиальный выпот производит классическую картину, называемую “колебание сердца”. Сердце колеблется из стороны в сторону в пределах перикарда, наиболее показательно при большом выпоте, также меняется анатомические взаимоотношения между сердцем и электродами ЭКГ с равнодействующим влиянием на комплекс QRS (причина электрических альтернаций).
Перикардиальная жидкость может быть визуализирована в нескольких позициях, в том числе по парастернальной длинной оси, парастернальной короткой оси, апикальной 4-камерной и подреберной. Европейское общество кардиологии (ESC) рекомендует поиск следующих особенностей, чтобы помочь в диагностике тампонады:
- Диастолический коллапс передней свободной правожелудочковой стенки, правого предсердия, левого предсердия. Очень редко может наблюдаться коллапс левого желудочка.
- Увеличение толщины диастолической стенки левого желудочка, описываемое как “псевдогипертрофия”.
- Расширение нижней полой вены без изменения размера дыхательных путей, что свидетельствует о повышении давления в правом предсердии.
ESC также рекомендует использовать М-режим эхокардиографии (motion-mode, при котором вертикальная ось от ультразвукового датчика графически наносится на время по оси Х, допускается представление подвижных структур в течение сердечного цикла) для выявления больших дыхательных флуктуаций в митральном и трикуспидальном потоках.
Плохая гемодинамическая толерантность к выпоту обусловлена инспираторным подъемом более чем на 40-50% в правосторонних сердечных потоках или уменьшением более чем на 25-40% в левых сердечных потоках с инвертированным соотношением E/A через митральный и трикуспидальный клапаны. Отношение E/A представляет собой отношение ранней диастолической скорости наполнения желудочков к более высокой поздней диастолической скорости крови, вызванной сокращением предсердий. Количество выпота настоящее время может быть оценено с помощью функции plarimetry (оценка зоны), встречается на большинстве эхокардиографических аппаратов, но не обязательно является предиктором гемодинамических нарушений.
Трансторакальная эхокардиография (ТТЭ) демонстрирует тампонаду коллапсом правого предсердия с чувствительностью 50-100% и специфичностью 33-100%. Коллапс правого желудочка имеет чувствительность от 48-100%, а специфичность колеблется от 72-100%. И наоборот, после операции на сердце ТТЭ более ограничена с отрицательным прогностическим значением 41%. Чреспищеводная визуализация обеспечивает лучший обзор задней стенки перикарда и поэтому крайне важна в диагностике ретроатриальной гематомы (возможным осложнением после операции на сердце).
Дифференциальный диагноз
Тампонаду сердца следует дифференцировать от других причин острой сердечной недостаточности, таких как кардиогенный шок, при котором первичная дисфункция миокарда является следствием того, что сердце не в состоянии производить адекватный сердечный выброс для поддержания системной перфузии. Наиболее распространенная причина кардиогенного шока – обширный инфаркт миокарда.
Констриктивный перикардит приводит к утолщению перикарда и вентрикулярной диастолическую дисфункции, может подражать тампонаде при отсутствии выпота. Дифференцировать между тампонадой и констриктивным перикардитом может быть затруднительно, но основные патологические влияния на заполнение сердца выражены. При тампонаде перикардиальное давление повышено на протяжении всего сердечного цикла. В противоположность, миокард не сжимается при констриктивном перикардите, пока сердце расширяется, чтобы заполнить перикард во время диастолы. Поэтому нормальный двухуровневый характер венозного возврата к сердцу сохраняется при констриктивном перикардите, так как во время систолы не происходит компрессии сердца, тогда как венозный возврат будет одноуровневым и ограниченным при тампонаде. Квалифицированная эхокардиография может помочь различить эти состояния.
Также дифференцируют от массивной тромбоэмболии легочной артерии и напряженного пневмоторакса. Редко напряженный пневмоперикард может имитировать острую тампонаду сердца, но с характерным рокотом мельничных жерновов. Это состояние можно увидеть после проникающей травмы грудной клетки, разрыва пищевода и бронхоперикардиального свища.
Терапия
Терапию перикардиального выпота можно разделить на 2 группы: пациенты с начинающейся тампонадой, которые являются гемодинамически стабильными, и пациенты с развившейся тампонадой, которые не являются стабильными. Нестабильные пациенты требуют экстренного вмешательства. В виду того что давление, причиненное жидкостью внутри перикардиальной сумки, является основной проблемой, радикальным способом лечения является дренаж перикардиальной жидкости, снимающий миокардиальную компрессию.
Для дренирования перикарда имеется в распоряжении несколько подходов. В опасной для жизни ситуации следует выбирать самый быстрый и безопасный подход. Следует стремиться к привлечению кардиохирургических бригад, но это не всегда возможно; поэтому методикой дренирования перикарда должны владеть врачи всех ургентных медицинских специальностей.
Гемодинамическая поддержка
Интенсивная терапия пациентов с тампонадой перед дренированием перикардиальной жидкости должна следовать основным принципам поддержки дыхательных путей, дыхания и кровообращения с учетом специфической патофизиологии тампонады сердца. Пациенту необходима подача кислорода. Интубации и искусственной вентиляции легких следует избегать, если нет строгой необходимости, так как это будет приводить к обострению сердечной недостаточности при тампонаде.
У пациентов на механической вентиляции необходимо настроить уменьшенное положительного давление в конце выдоха для избежания ограничения венозного возврата. Необходим инвазивный гемодинамический контроль для непрерывного измерения артериального и центрального венозного давления.
Роль жидкости
Успешное восполнение объема жидкости зависит в первую очередь от показателей, определяющих его (например, сердечный индекс, перфузия органов или облегчение симптомов у пациента), типа тампонады и общего состояния водного баланса. Эффекты гиповолемии особенно выражены при тампонаде. Однократный инфузионный болюс, вероятно, будет полезным, особенно в условиях гипотонии (<100 mmHg). Избыточное введение жидкости может привести к усугублению желудочковой взаимозависимости и снизить сердечный выброс. Инфузия жидкости полезна при невыраженной компрессии сердца, одиночный инфузионный болюс не принесет вреда. Последующие болюсы необходимо тщательно оценивать, зная, что они вряд ли принесут пользу.
Роль инотропов/вазопрессоров
Гемодинамическими целями при тампонаде являются увеличение сердечного выброса за счет повышения хронотропной функции, уменьшения постнагрузки и уменьшения сдавления правого предсердия. Изопреналин, допамин и добутамин являются инотропными препаратами первого ряда, так как было показано, что они увеличивают сердечный выброс при тампонаде. Все они повышают метаболические потребности миокарда и уменьшают время его перфузии, а, следовательно, и риск ишемии миокарда.
Небольшие исследования показали, что вазопрессоры, такие как норадреналин, улучшают среднее артериальное давление с минимальным напряжением миокарда и без изменения сердечного индекса. Поэтому выбор врача между инотропами и вазопрессорами ориентирован на свое знакомство с конкретным препаратом и баланс рисков и пользы для каждого препарата.
Дренаж
Окончательное разрешение тампонады достигается только путем дренирования перикардиальной сумки. Методики для дренажа могут быть отнесены к перикардиоцентезу или хирургическому вмешательству. Быстрое разрешение состояния низкого сердечного выброса происходит после сброса давления в перикарде, и анестезиолог должен быть готов быстро снизить инфузию инотропных препаратов или вазопрессоров, чтобы избежать чрезмерного повышения артериального давления, что может усилить кровотечение.
Перикардиоцентез
Перикардиоцентез подразумевает размещение катетера перкутанно в перикардиальный мешок для слива жидкости. Процедура может быть выполнена с помощью анатомических ориентиров или под эхокардиографическим или рентгеноскопическим контролем. Перикардиоцентез противопоказан при расслоении аорты и относительно противопоказан при тяжелой коагулопатии.
Обычно используется метод Сельдингера с иглой, вставленной между мечевидным и левым реберным краем, наклоненной под углом 15 градусов под реберный край, а затем медленно продвигающейся к кончику левой лопатки. Через J-образный проводник проводится пластиковый катетер. Мониторинг ЭКГ необходим, так как инструментарий может коснуться сердца и спровоцировать эктопические удары или желудочковые аритмии.
Перикардиоцентез имеет как терапевтическое, так и диагностическое значение. Используя этот метод, можно получить для анализа хронический перикардиальный выпот, направив в дальнейшем его на гистологическое и биохимическое исследование при подозрении на злокачественную или воспалительную причину.
Осложнения перикардиоцентеза включают прокол и разрыв миокарда или коронарных сосудов. Это может вызвать аритмию или инфаркт миокарда. Желудок, легкие или печень также могут быть проколоты. Может произойти инфицирование перикардиальных мембран. Эти осложнения редки, встречаются менее чем в 5% случаев, и важно быть знакомым с техникой перикардиоцентеза, как потенциально спасительной процедурой.
Хирургический дренаж
Экстренная стернотомия показана при тампонаде с начинающейся остановкой сердца. Это может потребоваться в отделении неотложной помощи или отделении интенсивной терапии, если времени недостаточно или пациент слишком нестабилен для перевода в операционную. В этих местах должно быть доступно оборудование для экстренной торакотомии. Делается небольшой подмечевидный разрез, который может снять часть перикардиального давления до прямой визуализации и разреза париетального перикарда. После этого проводится дренаж жидкости и контроль кровотечения внутри перикарда. В идеале должны присутствовать оборудование для искусственного кровообращения и обученный перфузиолог.
Другие хирургические подходы к проведению перикардиального дренажа доступны, но нет данных проспективных рандомизированных контролируемых исследований, доказывающих их преимущества. Видео-ассистированный торакоскопический подход менее инвазивен, создает дренажное окно между перикардом и плеврой. Однако его выполнение занимает более длительное время работы и сопровождается высокой периоперационной заболеваемостью.
Перкутанная баллонная перикардиотомия может быть выполнена под местной анестезией в лаборатории катетеризации сердца и включает в себя введение баллона в париетальный перикард с помощью подмечевидного подхода под рентгенологическим контролем. Эта процедура более подходит для пациентов с терапевтической тампонадой, страдающих от злокачественных выпотов, которым операция противопоказана.
Послеоперационная терапия этих пациентов проводится в отделении интенсивной терапии, поскольку может возникнуть рецидив тампонады и может потребоваться поддержка органов, включая инотропы для компрометированного миокарда.
Резюме
- Тампонада сердца представляет собой угрожающую жизни причину обструктивного шока.
- Тампонада может возникать как осложнение ряда медицинских процедур, а также при травме или в сердечной хирургии.
- Когда заподозрен диагноз должно быть выполнено неотложное эхокардиографическое подтверждение тампонады.
- Эхокардиографические признаки – диастолический коллапс правых камер и желудочковая взаимозависимость – высоко специфичны для тампонады сердца.
- Терапия включает в себя тщательную ресусцитацию жидкости и инотропы, но это не заменяет окончательного дренажа с помощью чрескожных или открытых хирургических методов.
Ответы на вопросы
Высокая клиническая настороженность имеет важное значение, особенно в сочетании с такими клиническими симптомами, как глухость тонов сердца, парадоксальный пульс и низкий вольтаж зубцов на электрокардиограмме. Рентгенограмма грудной клетки редко используется в острой диагностике.
Жидкость в перикардиальном пространстве не вызовет тампонаду, если она содержится при низком давлении, как показано на графике зависимости объема-давления. В норме объем жидкости составляет около 15мл, быстрое повышение объема до 150 мл может нарушить сердечную функцию. Перикардиоцентез является как терапевтической, так и диагностической процедурой.
Перикардиоцентез следует с осторожностью применять при тампонаде сердца после расслоения аорты. Жидкости и инотропы действуют как переходные средства к проведению дренажа и анестезиологи должны быть готовы к быстрому прекращению инфузии после купирования тампонады.
Peter Odor Andrew Bailey St. George’s Hospital, London, UK
2013 г.
Симптомы и диагностика
Выпот в перикарде можно диагностировать при проведении флюорографического (рентгенологического) обследования или при эхокардиографии. Его наличие предполагают у тех, у кого диагностированы опухоли грудной клетки или легких, уремия, необъяснимая кардиомегалия, увеличение венозного давления с невыявленной причиной.
Как уже было отмечено, при поспепенном накоплении жидкости в полости перикарда нет специфических симптомов и жалоб человека. Объективное обследование, как правило, не дает нужной информации. При накоплении большого количества жидкости врач может обнаружить расширение границ относительной сердечной тупости во все стороны, уменьшение и исчезновение верхушечного толчка. Типичным является и Куссмауля, который проявляется как увеличение набухания шейных вен на вдохе.
При острой тамнонаде сердца жалоб также может не быть, или они не типичны для данного диагноза:
- нарастающая одышка
- тяжесть в грудной клетке
- периодический страх
- иногда дисфагия
Позже может проявиться спутанность сознания, возбужденное состояние. При обследовании находят набухшие шейные вены, одышку, тахикардию, глухость сердечных тонов. С помощью перкуссии фиксируют расширение границ сердца. Без неотложного перикардоцентеза больной теряет сознание и умирает.
При подострой тампонаде сердца жалобы больных могут быть связаны с основным заболеванием и со сдавлением сердца. При перикардитах воспалительной природы перед заболеванием в большинстве случаев фиксируется миалгия, лихорадка, артралгия. Если перикардит связан с опухолью, болезни предшествуют жалобы, связанные с данным заболеванием.
Осмотр выявляет отечность шеи и лица. Болей в грудной клетке нет в большинстве случаев. При значительном выпоте могут быть проявления, связанные со сдавлением выпотом пищевода, легких, трахеи, возвратного гортанного нерва (кашель, дисфагия, одышка, осиплый голос).
При обследовании врачи обнаруживают увеличенное венозное давление, артериальную гипотензию, тахикардию. Типичное проявление — парадоксальный пульс. При спокойном вдохе значительно снижается амплитуда пульса; или снижается систолическое давление при глубоком вдохе более чем на 10 мм рт.ст.
Эти явления трактуют так: на вдохе происходит повышение венозного возврата к правому желудочку с некоторым депонированием крови в легочном сосудистом русле; при большом перикардиальном выпоте на вдохе повышение количества крови в правой половине сердца при невозможности его расширения в пределах перикардиальной сумки приводит к стеснению левого желудочка, что часто сопровождается уменьшением его объема. Классическим проявлением тампонады сердца считается триада Бека: расширение шейных вен, артериальная гипотензия и глухие тоны сердца («малое тихое сердце»).
Быстро нарастают признаки застоя в большом круге кровообращения: медики фиксируют у больного асцит, увеличение и болезненность печени.
Информативным диагностическим методом является ЭКГ. Фиксируют снижение вольтажа комплексов 0#5, что бывает при значительном скоплении жидкости в полости перикарда. ЭхоКГ — наиболее специфичный и чувствительный метод диагностики перикардиального выпота. Двухмерный режим позволяет обнаружить жидкость в перикардиальной зоне. При ее небольшом скоплении возникает свободное пространство за задней стенкой левого желудочка. Если жидкости не так много, в перикардиальной полости видно свободное пространство за задней стенкой левого желудочка толщиной более 1 см и появление ее в области передней стенки, особенно во время систолы. При ЭхоКГ выявляют два основных признака тампонады: сдавление правого предсердия и диастолический коллапс правого желудочка.
Следующий информативный диагностический метод — рентгенологическое исследование грудной клетки. Контуры сердца в норме, если жидкости скопилось мало или умеренное количество. Кардиомегалию наблюдают при значительном объеме жидкости в перикарде. Может быть выпрямленный левый контур сердца. Иногда сердце может стать треугольным, вероятно уменьшение его пульсации.
Иногда врачи проводят исследование перикардиальной жидкости, чтобы уточнить причину скопления жидкости. Проводится пункция, полученную жидкость анализируют на наличие бактерий, грибов, опухолей. Изучается цитологический состав жидкости, определяется количество белка и активность лактатдегидрогеназы.
Необходима дифференциальная диагностика тампонады сердца с ревматическими болезнями. Для этого проводят исследование жидкости на антиядерные АТ и ЬЕ-клетки.
Неотложная помощь и лечение
Тампонада сердца является жизнеугрожающим состоянием, при котором показано срочное выполнение перикардиоцентеза или хирургического вмешательства для экстренной эвакуации транссудата из околосердечной сумки. При тампонаде, вызванной травмой или послеоперационными осложнениями, всегда принимается решение о проведении перикардиотомии или субтотальной перикардэктомии.
Пункция перикарда выполняется под постоянным контролем Эхо-КГ или рентгенографии и мониторингом показателей артериального давления, частоты сердечных сокращений и центрального венозного давления. Для обезболивания этой манипуляции применяется местная анестезия. Полученную жидкость отправляют на бактериологическое и цитологическое исследование, а в околосердечную сумку (в зависимости от показаний) могут вводиться антибактериальные, гормональные или склерозирующие препараты.
При необходимости в перикардиальную полость может устанавливаться специальный катетер для обеспечения нормального оттока продолжающего скапливаться транссудата. На следующем этапе больному проводится поддерживающая инфузионная терапия ноотропными препаратами или плазмозаменителями и лечение спровоцировавшего тампонаду сердца заболевания.
При высоком риске развития повторной тампонады выполняется перикардиотомия или субтотальная перикардэктомия. Также эти неотложные хирургические вмешательства выполняются при сдавлении сердца, вызванного разрывом миокарда или аорты. Во время перикардиотомии в стенке перикарда хирург делает отверстие (перикардиальное окно), которое обеспечивает отток транссудата и позволяет провести ревизию его внутренней поверхности для выявления очагов кровоизлияния или опухоли.
При выполнении субтотальной перикардэктомии, которая проводится при рубцовых изменениях, обызвествлении перикарда и хроническом прогрессирующем экссудативном перикардите осуществляется резекция перикарда и оставляется лишь прилегающий к задней поверхности сердца небольшой участок перикарда. После удаления рубцово-измененного перикарда сердце прикрывают плевральными мешками или клетчаткой средостения.
Лечение
Экссудативный перикардит с тампонадой сердца лечат в стационаре. Желательно учесть природу заболевания. Эффективным средством лечения являются нестероидные противовоспалительные препараты, назначаемые в средних дозировках. Такое лечение проводится и при сухом перикардите. Также иногда применяют глюкокортикостероиды. Эффективен преднизолон в дозе до 60 мг/сут, его принимают на протяжении от 5 до 7 суток, далее дозу медленно снижают. Благодаря этому препарату быстро рассасывается выпот. Если на протяжении 2-недельного лечения глюкокортикостероидами (ГК) нет ожидаемого эффекта, выпот в большом количестве присутствует, то делают пункцию перикарда с введением ГК в полость сердечной сумки. Тактика ведения больного зависит также от объема жидкости в полости перикарда. При небольшом количестве жидкости терапия не требуется.
Для улучшения гемодинамики при гипотонии вводят жидкость — плазму, коллоидные или солевые растворы в количестве 400-500 мл внутривенно. Эффективность этих мероприятий контролируют по повышению систолического давления и систолического выброса. Какой бы вид тампонады сердца не был зафиксирован, нужно вовремя сделать пункцию перикарда. Часто именно это помогает улучшить в значительной мере состояние пациента.