Различают острое и хроническое легочное сердце.
Острое легочное сердце диагностируется при возникновении тромбоэмболии легочной артерии и как следствие заболеваний дыхательной и сердечно-сосудистой систем, из-за долгого малоподвижного положения, например, длительный постельный режим при тяжелых болезнях. Состояние острого легочного сердца может быть вызвано атеросклеротическими изменениями в легочной артерии, как осложнения после операций на сосудах нижних конечностях и таза и т.п.
Хроническое легочное сердце формируется постепенно на фоне отсутствия признаков сердечной недостаточности. Ряд болезней провоцируют процесс формирования этого состояния. К таким болезням относятся хронические бронхиты, бронхиальная астма, пневмосклероз, васкулиты, атеросклеротические изменения легочной артерии и т.п.
Публикации в СМИ
Острое лёгочное сердце (ОЛС) — клинический синдром острой правожелудочковой недостаточности, вызванный внезапной лёгочной гипертензией при обструкции лёгочных сосудов. Классический пример — ТЭЛА. Острое лёгочное сердце развивается в течение минут, часов или дней.
Этиология • ТЭЛА • Эмболия жировая, газовая, опухолевая • Тромбоз лёгочных вен • Клапанный пневмоторакс, пневмомедиастинум • Инфаркт лёгкого • Долевая или тотальная пневмония • Тяжёлый приступ бронхиальной астмы, астматический статус • Раковый лимфангиит лёгких • Гиповентиляция центрального и периферического генеза (ботулизм, полиомиелит, миастения) • Артерииты лёгочной артерии • Резекция лёгкого • Массивный ателектаз лёгкого • Множественные переломы рёбер, перелом грудины (флотирующая грудная клетка) • Быстрое накопление жидкости в полости плевры (гемоторакс, экссудативный плеврит, массивная инфузия жидкости через подключичный катетер, ошибочно введённый в плевральную полость).
Факторы риска • Тромбофлебит глубоких вен нижних конечностей • Послеоперационный или послеродовый период • Бронхолёгочная патология.
Патогенез • Острое развитие лёгочной гипертензии (при массивной эмболии лёгочной артерии правый желудочек теряет полностью или уменьшает способность перекачивать кровь в малый круг кровообращения, в связи с чем развивается острая правожелудочковая недостаточность) • Выраженная бронхоконстрикция • Развитие лёгочно-сердечного, лёгочно-сосудистого и лёгочно-коронарного рефлексов — резкое снижение АД, ухудшение коронарного кровотока • Острая дыхательная недостаточность • См. также Гипертензия лёгочная вторичная.
Клинические проявления — внезапное ухудшение состояния пациента в течение нескольких минут или часов (реже дней) на фоне полного благополучия или стабильного течения основного заболевания. Иногда развивается молниеносно.
• Резкая одышка, чувство удушья, страх смерти, выраженный цианоз, акроцианоз.
• Болевой синдром: боли в груди, при ТЭЛА — боль в боку, связанная с дыханием (часто в сочетании с кровохарканьем). Могут появиться резкие боли в правом подреберье вследствие увеличения печени при быстром развитии правожелудочковой недостаточности.
• Набухание шейных вен также вследствие развития острой правожелудочковой недостатоности.
• Снижение АД вплоть до коллаптоидного состояния и тахикардия 100–160 в минуту вследствие снижения сердечного выброса.
• Аускультация лёгких — признаки патологического процесса, вызвавшего ОЛС: ослабление, отсутствие дыхательных шумов или бронхиальное дыхание, сухие и/или влажные хрипы, шум трения плевры.
• Аускультация сердца — акцент II тона над лёгочной артерией, усиление сердечного толчка, нередко аритмия (экстрасистолия предсердная и желудочковая, мерцательная аритмия), иногда систолический шум недостаточности трёхстворчатого клапана, ритм галопа.
• Иногда отмечают несоответствие между тяжестью состояния больного и нормальными результатами перкуссии и аускультации лёгких.
Лабораторные данные • Гипоксия (снижение рaО2) • Гипервентиляция (определяемая по падению рaСО2) • Умеренный острый респираторный алкалоз (низкое рaСО2 и повышенные значения pH).
Специальные исследования
• Рентгенологическое исследование органов грудной полости •• Признаки пневмоторакса, наличия жидкости в полости плевры, тотальной пневмонии, ателектаза •• Даже при массивных эмболиях рентгенологические изменения в лёгких могут отсутствовать •• Ангиография лёгочных сосудов — определение локализации тромба при необходимости экстренной эмболэктомии.
• ЭКГ (особенно информативна в динамике) •• Признаки ОЛС могут быть приняты за ИМ задненижней стенки левого желудочка ••• Широкий и глубокий зубец Q и отрицательный зубец Т во II, III стандартных отведениях, aVF, V1–V2, увеличение амплитуды зубца R в отведениях V1–3, депрессия сегмента ST в стандартных и грудных отведениях ••• Признаки перегрузки или гипертрофии правых отделов сердца: отклонение ЭОС вправо, глубокий зубец S в I стандартном отведении, V5–V6, высокий R в aVR, смещение переходной зоны влево, P pulmonale, частичная или полная блокада правой ножки пучка Хиса •• Нарушения ритма (экстрасистолы, фибрилляция предсердий).
Дифференциальная диагностика — острая правожелудочковая недостаточность при ИМ правого желудочка.
ЛЕЧЕНИЕ этиологическое; симптоматическое направлено на коррекцию гипоксии и ацидоза, контроль за гиперволемией и коррекцию недостаточности правого желудочка.
• Оксигенотерапия. Начальные этапы лечения ОЛС должны включать применение кислорода и улучшение вентиляционной способности лёгких пациента коррекцией основного лёгочного заболевания. Поскольку многие больные чувствительны к кислороду, необходимо избегать его применения в высоких концентрациях, а поддерживать насыщение на уровне 90%.
• Диурез. Задержка жидкости типична и может нарушать лёгочный газообмен и повышать сопротивление лёгочных сосудов. Улучшения оксигенации и ограничения соли бывает вполне достаточно, но нередко необходимо назначение диуретиков.
• Кровопускание обеспечивает кратковременный эффект и может быть полезно при уровне Ht выше 55–60%.
• Сердечные гликозиды не дают хорошего эффекта при отсутствии недостаточности левого желудочка.
• Широко применяют вазодилататоры, особенно в случаях, опосредованных облитерирующими поражениями сосудов или фиброзом лёгких. Однако эффективность препаратов ставят под сомнение.
Сокращение • ОЛС — острое лёгочное сердце.
МКБ-10 • I26.0 Лёгочная эмболия с упоминанием об остром лёгочном сердце
Лечение
Лечение легочного сердца нашими специалистами основывается, прежде всего, на диагностировании заболевания и правильной оценке тяжести ситуации. При острых формах могут понадобиться неотложные реанимационные мероприятия. Индивидуальный подход в каждом случае проявления легочного сердца и к каждому пациенту, комплексная система лечения и реабилитации, опытные врачи и современные методики – все это направляется и на основную болезнь, следствием которой становится синдром легочного сердца, и на восстановление нормальной сердечной деятельности.
Что происходит в организме
У пациентов 1-й и 2-й групп все изменения развиваются вследствие спазма мелких артериол в легочной ткани как реакция на недостаточное поступление кислорода. В группе 3, кроме спазма, имеется сужение или закупорка сосудистого русла. Патогенез заболевания связан со следующими механизмами.
- Альвеолярная гипоксия (недостаток кислорода в альвеолах) — спазм сосудов в ответ на гипоксию ученые связывают с нарушениями в симпатоадреналовой регуляции. Происходит сокращение мышц сосудов, рост ангиотензинпревращающего фермента (АПФ), кальция в крови, снижение факторов расслабления легочных сосудов.
- Гиперкапния — увеличение концентрации углекислоты в крови воздействует не напрямую на сосудистую стенку, а через закисление окружающей среды и снижение чувствительности дыхательного центра головного мозга. Этот механизм усиливает выработку альдостерона (гормона надпочечников), который задерживает воду и ионы натрия.
- Изменения в сосудистом русле легких — значение имеет сдавливание и опустение капилляров из-за развивающейся фиброзной ткани. Утолщение мышечных стенок сосудов легких способствует сужению просвета и развитию локального тромбоза.
- Важная роль принадлежит развитию анастомозов (соединений) между артериями бронхов, принадлежащими к большому кругу кровообращения, и легочными сосудами.
- Давление в большом круге выше, чем в легких, поэтому перераспределение идет в сторону легочного сосудистого русла, что еще более увеличивает давление в нем.
- В ответ на гипоксию изменяются клетки крови, переносящие гемоглобин, эритроциты. Их количество растет одновременно с тромбоцитами. Создаются благоприятные условия для тромбообразования, повышается вязкость крови.
Все вместевзятое приводит к повышенной нагрузке на правый желудочек, гипертрофии, а затем и недостаточности правых отделов сердца. Расширенное правое атриовентрикулярное отверстие способствует недостаточному смыканию трехстворчатого клапана.
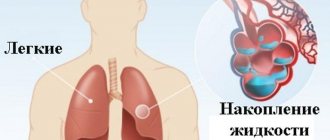
Первая помощь при отеке легких
В отличие от хронической формы, острая форма патологии требует незамедлительной помощи во время приступа. Человек не в состоянии помочь себе сам, поэтому оказать помощь ему необходимо со стороны. В первую очередь, следует вызывать бригаду неотложной помощи. Во время ее ожидания человека следует посадить на стул и дать таблетку «Нитроглицерина». Если приступ случился в помещении, обязательно открыть все окна, чтобы обеспечить поток свежего воздуха.
В том случае, если человеку станет хуже, требуются способы сердечно-легочной реанимации. Для этого ритмично надавливают на области груди или делают 30 нажатий и дыхание рот в рот (с чередованием этих действий). Основные цели данных мероприятий заключаются в нормализации кровообращения и восстановлении дыхательной функции. При отсутствии навыков можно просто проводить массаж грудины.
Причины сердечно легочной недостаточности
Сердечно-легочная недостаточность никогда не возникает без причин. Как правило, к ее развитию приводит сразу несколько причин. Различают три основные группы причин, способны спровоцировать патологию:
1. Бронхолегочные заболевания. Согласно статистическим данным, они выступают в роли провоцирующего фактора в более 70% всех случаев. Среди наиболее часто встречающихся заболеваний отмечают бронхиальную астму, туберкулез легких, хронический бронхит и другие тяжелые нарушения функций органов дыхания (к примеру, муковисцидоз).
2. Торакодиафрагмальные заболевания. Они напрямую связаны с ярко-выраженной деформацией грудной клетки, ограничением подвижности диафрагмы. К появлению приводят сильные искривления позвоночного столба (в частности, кифосколиоз), болезнь Бехтерева, ограничения расширения легких (плевриты).
3. Васкулярные заболевания. В эту группу входят болезни, которые затрагивает поражения легочного русла. К ним относятся серповидно-клеточная анемия, легочный васкулит, сдавливание легочных вен и артерий новообразованиями.
4. Сосудистые заболевания. Зачастую развитие сердечно-легочной недостаточности провоцируют аневризмы, атеросклероз и тромбы в артериях легких.
Легочное сердце, народные средства по лечению легочного сердца травами
Кашель
при
гипертонии
как отек легких сердечного происхождения. Мы знаем и привыкли к тому, что кашель — один из самых частых признаков заболевания органов дыхания, что он возникает при воспалении слизистой оболочки гортани, бронхов, дыхательного горла. Нередко мы сталкиваемся и с тем, что кашель может иметь аллергическое происхождение. Иногда кашель возникает при волнении, эмоциональном напряжении. Чрезвычайно редко, но такое случается — длительная гипертоническая болезнь может вызывать заболевание сердца, левого желудочка, в итоге развивается сердечная недостаточность, ишемия, которая приводит к недостаточному обеспечению кровью левого легкого и может вызвать отек левого легкого. Врачи называют эту болезнь —
легочное сердце
. следовательно, надо лечить сердце и легкие. Народные средства рекомендуют делать это с помощью различных трав.
Лечить гипертонию
можно настойкой календулы — 8 столовых ложек соцветий настаивают неделю в 100 мл водки и принимают по 20 — 30 капель 3 раза в день длительное время.
Настойку чеснока для лечения гипертонической болезни можно приготовить на водочной основе (растолочь 2 большие головки чеснока и настоять 2 недели в стакане водки), пить по 20 капель 5 раз в день за 15 минут до еды в течение 3-х недель. Для тех, кто не может пить водочных настоек, можно растереть 3 крупных головки чеснока и 3 лимона, настоять в 5 стаканах кипятка в плотно закрытой посуде в тепле в течение суток. Принимать по столовой ложке 2 — 3 раза в день.
Аптечными средствами для лечения болезни являются аденезит и капли Зеленина.
Эффективным средством может быть употребление в еду плодов рябины красной или в виде настоя. Столовая ложка ягод рябины заваривается стаканом кипятка, настаивается 1 час, выпивать по 1/2 стакана 2 — 3 раза в день.
Поскольку развитие болезни связано с отечными явлениями в легких, следует освободиться от этого явления. Возьмите траву адониса (горицвета) весеннего в виде настоя — чайная ложка травы настаивается 1 — 2 часа в стакане кипятка, принимать по 1 — 2 столовых ложки настоя 3 — 4 раза в день до еды или через каждые 2 часа.
При отеках сердечного происхождения применяют кукурузные рыльца в виде порошка, перемешанные с медом 1:2, по чайной ложке 3 — 5 раз в день до еды.
Прием настоя травы льнянки. Настаивают 1 час столовую ложку лечебной травы
в стакане кипятка и пьют по 2 — 3 столовых ложки 3 — 6 раз в день.
Хорошо использовать настой 2-х столовых ложек листьев березы: залить 1/2 л кипятка и после часового настаивания пить по 1/2 стакана 4 раза в день.
Лучше в данном случае съедать по 3 — 4 ягоды в день плодов можжевельника. 2 столовые ложки их заваривают стаканом кипятка и после 5 — 6 — часового настаивания в термосе или 10-минутного кипячения выпить содержимое за день в 3 — 4 приема.
Настой плодов боярышника полезно пить как средство для снижения давления и при отеках.
Кроме этого, в виде настоя или отвара используются цветки василька синего (полевого), цветущих веточек вереска, корней крапивы, листьев морошки, брусники, почек сосны, кожуры репы, соломы овса, семян льна, спорыша.
Хорошо помогает при отеках сок тыквы, пить его надо по 1/ 2 стакана в сутки.
Установление клинического класса и верификация диагноза
Легочные функциональные тесты позволяют выявить обструктивные или рестриктивные изменения с целью дифференциальной диагностики ЛГ и уточнения тяжести поражения легких. Для больных характерно уменьшение диффузионной способности легких в отношении монооксида углерода (40-80% от нормы), небольшое или умеренное снижение легочных объемов, нормальное или незначительно сниженное PaO2 и обычно сниженное из-за альвеолярной гипервентиляции PaСO2.
Вентиляционно-перфузионная сцинтиграфия легких является методом скрининга для исключения хронической тромбоэмболии как причины легочной гипертензии. У больных после тромбоэмболии обнаруживаются дефекты перфузии в долевых и сегментарных зонах при отсутствии нарушений вентиляции. Перфузионная сцинтиграфия исторически стала одним из первых методов обнаружения дефектов перфузии легочной паренхимы при ТЭЛА. Изображения, получаемые при острой ТЭЛА и ХТЭЛГ, существенно различаются. Дефекты перфузии при острой ТЭЛА более четко очерчены и резко контрастируют с нормально функционирующей тканью. При ХТЭЛГ дефекты перфузии очерчены не четко и часто не соответствуют зоне кровоснабжения крупной легочной артерии.
Компьютерная томография и КТ-ангиопульмонография
КТ- картина хронической тромбоэмболии может быть представлена окклюзиями и стенозами легочных артерий, эксцентрическими дефектами наполнения вследствие наличия тромбов, в том числе реканализованных.КТ-ангиопульмонография проводится на спиральных компьютерных томографах в фазу прохождения контрастного вещества через легочное артериальное русло. Из методологических особенностей следует отметить, что исследование должно быть проведено с использованием не менее чем 8- спирального томографа, с минимальным шагом (не более 3 мм) и толщиной среза (не более 1мм). Тщательное сканирование должно охватить оба легких полностью – от верхушек до диафрагмальных синусов. Контрастное усиление правых отделов сердца и легочных артерий должно соответствовать или превышать степень контрастирования левых камер сердца и аорты. Выполнение второй, артериальной фазы сканирования рекомендуется всем больным старше 40 лет, особенно при наличии данных за артериальные тромбозы и ИБС в анамнезе. Современное программное обеспечение позволяет провести реконструкции изображений легочных артерий в любых плоскостях, построить проекции максимальной интенсивности и трехмерные изображения. В большинстве случаев для уточнения характера поражения достаточно проанализировать поперечные срезы с использованием программы просмотра изображений, что позволяет определить наличие изменений не только в долевых и в сегментарных ветвях, но и в ряде субсегментарных артерий. Патологические изменения помимо наличия «старого» тромботического материала могут включать локальные утолщения стенки сосуда, сужения в устье сосудов и на их протяжении, окклюзии, внутрисосудистые структуры в виде мембран и перемычек. При выявлении изменений в нескольких ветвях легочных артерий можно сделать вывод о высокой вероятности тромбоэмболического характера ЛГ. Важно отметить, что разрешающая способность современных КТ-сканеров ограничена и не позволяет определять очень тонкие мембранные и тяжистые структуры в просвете ЛА, особенно если размеры объекта не превышают 2-3 мм. В ряде случаев развивается кальцификация «старого» тромботического материала, и КТ может оказать неоценимую помощь в определении локализации кальциноза. КТ позволяет выявить не только стенотические изменения сосудов легких, но и нарушения перфузии легочной ткани по характеру контрастирования паренхимы. В некоторых случаях контрастирование паренхимы настолько неравномерно, что на сканах определяется мозаичное контрастирование. Четко выраженная мозаичность сегментов обычно свидетельствует о хорошем прогнозе оперативного лечения. Контрастирование исключительно прикорневых зон не является истинной мозаичностью и нередко наблюдается при микрососудистых формах ЛГ. Обеспечивая детальное изображение легочной паренхимы, КТ позволяет диагностировать и другие заболевания легких. Помимо состояния артериального русла, КТ может дать исчерпывающую информацию обо всех внутригрудных структурах, что важно для подтверждения диагноза и построения плана оперативного лечения. Перед выполнением операции следует учитывать состояние легочной паренхимы, бронхиального дерева, легочных вен.
Ангиографическая диагностика
Основными задачами ангиографической диагностики являются определение степени тяжести легочной гипертензии, уточнение характера поражения легочного русла посредством ангиопульмонографии, выявление/исключение коронарной болезни. Проведение катетеризации в изолированном виде без качественной ангиопульмонографии у больного с четкими признаками ХТЭЛГ нецелесообразно. Это исследование должно дать четкую информацию врачам для решения вопроса об операбельности больного и тяжести его состояния. Гемодинамическими критериями постэмболической легочной гипертензии, выявляемыми при катетеризации правых отделов сердца, являются: среднее давление в легочной артерии (ДЛА) выше 25 мм рт. ст., давление заклинивания легочной артерии (ДЗЛА) ≤ 15 мм рт. ст., ЛСС > 2 ЕД. по Вуду (160 дин. сек см-5) при наличии множественных стенозирующих и/или окклюзирующих поражений ветвей легочной артерии различного калибра.
Клиническое течение
Советскими пульмонологами Б. Вотчалом и Н. Палевым предложена клиническая характеристика этапов развития легочного сердца:
- в начальной (доклинической) стадии — симптомов гипертензии в малом круге кровообращения не имеется, гипертония возможна временно при обострении легочного заболевания;
- во второй стадии — имеется гипертрофия правого желудочка, но все признаки компенсированы, при инструментальном обследовании выявляют стабильную легочную гипертензию;
- третья стадия — сопровождается декомпенсацией (легочно-сердечная недостаточность), имеются симптомы правожелудочковой перегрузки.



![Рис. 1. Функционирование глимфатической системы мозга (по [11]) Fig. 1. Glymphatic system functioning (according to [11])](https://expert35.ru/wp-content/uploads/ris-1-funkcionirovanie-glimfaticheskoj-sistemy-mozga-po-11-fig-1-330x140.jpg)