Термин «миокардиодистрофия» как диагноз не существует. Но кардиологи выделяют эту патологию сердца отдельно и связывают ее с нарушениями обменных процессов, приводящими к сокращению синтеза энергии в клетках миокарда.
В Международной классификации болезней (МКБ-10) подобная нозологическая форма заболевания отсутствует, поскольку считается осложнением других болезней.
Подробности о строении мышечного слоя, нарушении механизма сокращения миокарда и причинах миокардиодистрофии можно узнать из статьи «Что такое изменения миокарда диффузного характера и опасно ли это».
Причины миокардиодистрофии
Этиология миокардиодистрофии вызывает много дискуссий среди врачей. Специалисты считают, что список причин нарушения обмена веществ в сердце крайне широк.
Нарушения питания сердца, вследствие чего клетки не получают достаточное количество кислорода и питательных веществ.
- нарушение коронарного кровообращения;
- хроническое легочное сердце;
- анемия, уровень гемоглобина в крови менее 90-80 г/л;
- горная болезнь;
- артериальная гипертензия;
- пороки сердца;
Нервное напряжение, приводящее к значительному повышению адреналина и чрезмерной работе сердца;
- длительные стрессы;
- депрессии;
- неврозы;
Непосильные физические нагрузки
- чрезмерные нагрузки у тренированных спортсменов;
- интенсивные физические нагрузки у не тренированных людей
- интенсивные физические нагрузки в период после инфекционных заболеваний (ангины, гриппа);
Хронические заболевания органов пищеварения, приводящие к дефициту питательных веществ;
- панкреатит;
- цирроз;
- синдром мальабсорбции (нарушение всасывания в кишечнике);
Нарушения питания, сопровождающиеся нарушением электролитного баланса;
- авитаминоз;
- диеты с минимальным содержанием белка и минеральных веществ;
Расстройства обмена веществ. Общие заболевания сказываются на состоянии сердца;
- почечная и печеночная недостаточность;
- подагра;
- сахарный диабет;
- ожирение;
Гормональные расстройства. Высокая концентрация гормонов увеличивает частоту сердечных сокращений. При интенсивной работе истощаются энергетические резервы миокарда.
- тиреотоксикоз;
- болезнь Кушинга;
- климакс;
- период полового созревания;
Отравление токсинами, которые повреждают клетки миокарда или нарушают обменные процессы.
- алкоголь;
- никотин;
- наркотики;
- прием лекарственных средств (сердечные гликозиды);
- промышленные яды;
Причинами миокардиодистрофии и новорожденных являются:
- кислородное голодание плода;
- внутриутробные инфекции;
- перинатальная энцефалопатия;
Миокардиодистрофия: симптомы
В начале болезни признаки могут не проявляться, но по мере ее развития больной может жаловаться на:
- боль в области сердца разного характера (может быть как острой, так и ноющей, характерная особенность — не проходит после приема лекарственных препаратов типа нитроглицерина);
- нарушение ритма сердцебиения (тахикардия, мерцательная аритмия и пр.);
- одышку в движении и покое;
- отеки ног;
- бледность, быструю утомляемость, общую слабость, снижение работоспособности.
При детской миокардиодистрофии бессимптомный период часто длится долго, и обнаружить болезнь можно только после определения первопричины. К тому же, маленькие дети не понимают симптомы, чтобы пожаловаться на них. Поэтому так важно регулярное посещение педиатра.
Механизм развития миокардиодистрофии
Механизм развития миокардиодистрофии не зависит от причины, вызвавшей заболевание. Он включает следующие этапы.
- Нарушение нервной и гормональной регуляции работы сердца. Сердце находится под воздействием адреналина и симпатической нервной системы. Они усиливают сокращение сердца и постепенно приводят к его истощению.
- Сердце хуже усваивает кислород. Одновременно потребность миокарда в кислороде возрастает.
- Внутри клеток сердца происходит ряд изменений: повышается уровень кальция, что нарушает расслабление миофибрилл. Ухудшается тканевое дыхание. Активируются кальций-зависимые протеазы. Это вещества, разрушающие структуры (митохондрии, миофибриллы) клеток сердца.
- В результате нарушения жирового обмена клетках накапливаются свободные радикалы, которые продолжают разрушать миокард.
- Из поврежденных лизосом высвобождаются ферменты, разрушающие структуру клетки.
- В результате этих процессов резко сокращается количество функционирующих кардиомиоцитов и клеток проводящей системы сердца.
Популярные вопросы про миокардиодистрофию
Может ли развиться болезнь у детей?
Да, это заболевание может появиться в любом возрасте, а значит и у детей.
Что будет, если не лечить?
Если миокардиодистрофию вовремя не обнаружить и не начать лечить, развитие болезни приведет к необратимым последствиям, которые повлияют как на качество жизни, так и на ее продолжительность.
Какие осложнения могут быть?
Главные осложнения — это хроническая сердечная недостаточность и нарушение сердечного ритма. Одно и второе ведет к тяжелым последствиям.
Лечение миокардиодистрофии
Лечение миокардиодистрофии направлено на нормализацию обменных процессов в миокарде, улучшение питания сердца и ликвидацию основной болезни, вызвавшей дистрофию.
В нашем Медицинском г. Александров прием ведет опытный врач-кардиолог, специалист высокого класса, который проведет комплексную диагностику заболевания и назначит необходимое лечение.
Обращаясь к нам, Вы можете быть уверены в качественном результате!
Записаться на прием к специалисту и узнать все подробности можно по телефону: 8 (49244) 9-32-49
Осложнения и профилактика болезни
При вовремя начатом лечении, а это первая или вторая стадия течения болезни, прогноз вполне благоприятный. Если будет устранена первопричина, то функция миокарда и соответственно работа сердца могут полностью восстановиться. Если же патологический процесс запущен до третьей стадии, то есть изменения уже необратимы, основной задачей становится замедление процессов развития хронической сердечной недостаточности и нарушений сердечного ритма. И в этом случае необходимо лечение до конца жизни.
Профилактика миокардиодистрофии заключается в своевременном определении причин, которые могут ее вызвать, а также в здоровом образе жизни, отсутствии вредных привычек, адекватном лечении заболеваний и устранении возможных очагов хронической инфекции, вредных факторов внешней среды и регулярном ежегодном осмотре у специалистов.
Миокардиодистрофия
Признаки
Симптомы миокардиодистрофии зависят от заболевания, послужившего причиной миокардиодистрофии. В большинстве случаев пациенты жалуются неприятные ощущения в области сердца, колющую или ноющую боль в сердце, одышку при физической нагрузке, слабость. Также возможны аритмии, отеки ног, снижение работоспособности.
Описание
При нарушении питания сердечной мышцы повреждается структура ее клеток, и снижается сократительная способность сердца. При прекращении действия повреждающего фактора возможно восстановление структуры и функций миокарда, однако длительное воздействие его чревато сердечной недостаточностью.
Причин истощения миокарда несколько. Это
- истощение или, наоборот, ожирение;
- тиреотоксикоз;
- анемия;
- миастения;
- обезвоживание;
- гипо- и авитаминозы;
- нарушения гормонального баланса (климакс);
- интоксикации (алкоголь);
- физическое перенапряжение.
Алкогольная миокардиодистрофия – одна из самых частых разновидностей этого заболевания. Она возникает из-за длительного употребления алкоголя. При этом нарушаются обменные процессы в миокарде, это проявляется тахикардией, нехваткой воздуха. На более поздних стадиях развивается сердечная недостаточность, для которой характерны одышка и отеки.
Часто бывает и миокардиодистрофия при тиреотоксикозе. При этом пациенты жалуются на одышку, боль в сердце, сердцебиения и повышенную утомляемость при выполнении привычной работы.
У женщин часто встречается миокардиодистрофия, причина которой – климакс. При этом у них появляются ноющие боли в сердце, иррадиирущие в левую руку. Они усиливаются во время приливов. Сердечная недостаточность при этом развивается редко, только при сопутствующей артериальной гипертензии.
Дистрофия развивается постепенно, в три стадии. На первой стадии в сердце появляются небольшие очаги дистрофии, сердце постепенно начинает увеличиваться.
На второй стадии очаги дистрофии увеличиваются и сливаются между собой. Полости сердца при этом расширяются, а сократительная способность миокарда снижается. На этой стадии развивается сердечная недостаточность и может возникнуть мерцательная аритмия.
На первых двух стадиях дистрофические изменения обратимы. На третьей стадии развивается некроз сердечной мышцы, на месте некротизированной ткани образуется рубец. На этой стадии изменения, происходящие в сердечной мышце, необратимы.
Диагностика
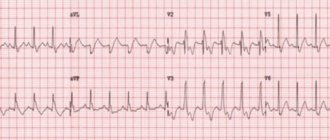
Для постановки правильного диагноза нужен осмотр у кардиолога. Необходим подробный опрос пациента, результаты электрокардиографии, рентгенологического исследования.
Важно не только диагностировать миокардиодистрофию, но и выяснить, почему она развилась. Для этого необходимо сделать общий и биохимический анализы крови, анализ крови на гормоны щитовидной железы.
Дифференцировать это заболевание нужно с пороками сердца, миокардитом, ишемической болезнью сердца, атеросклеротическим кардиосклерозом, легочным сердцем.
Лечение
Лечение миокардиодистрофии должно быть направлено на устранение фактора, вызвавшего ее. Это может быть детоксикационная терапия, лечение гормональных заболеваний, коррекция гормонального баланса при климаксе, диета, витаминотерапия.
Также необходимо минимизировать последствия заболевания. Для этого назначают препараты, улучшающие обмен веществ в сердце.
В зависимости от состояния пациента физическую нагрузку либо ограничивают частично, либо предписывают постельный режим. Также необходимо ограничение стрессов.
При наличии сопутствующих заболеваний необходимо проконсультироваться с врачом по поводу замены препаратов, оказывающих негативное влияние на миокард. Так, при миокардиодистрофии повышается чувствительность к гликозидам, поэтому применять их нужно с осторожностью.
После выздоровления пациенты находятся на диспансерном учете у кардиолога.
Профилактика
Профилактика миокардиодистрофии направлена на предохранение или своевременное и правильное лечение заболеваний, вызывающих ее.
Кроме того, необходимо вести здоровый образ жизни, правильно питаться, умеренно заниматься спортом, следить за весом.
Необходимо избавляться от вредных привычек, так как алкоголь и никотин пагубно влияют на сердце.
На производстве должно быть ограничено влияние на человека вредных веществ, способных нарушить работу сердца.
© Доктор Питер
Лечение
Лечение миокардиодистрофии осуществляется в зависимости от тяжести состояния пациента в стационаре или амбулаторно.
В первую очередь в терапии применяются средства для ликвидации основного заболевания.
Лечение с помощью барокамеры позволяет насыщать ткани кислородом
Рекомендации по режиму
К режиму следует относиться настолько же серьезно, как к лекарственным средствам:
- пациенту следует придерживаться постоянного режима по утреннему подъему, вечернему отходу ко сну, приемам пищи, прогулкам;
- необходимо делать ежедневные посильные физические упражнения, дыхательную гимнастику, плавать, но избегать тяжелых спортивных занятий;
- категорически отказаться от всех видов алкоголя и курения;
- научиться справляться с отрицательными эмоциями;
- остерегаться переохлаждений.
Рекомендации по питанию
Необходимо учитывать, что пациент нуждается в повышенной дозе витаминов и пластического материала для мышечной ткани, поэтому в рационе следует обеспечить:
- достаточное количество фруктов, овощей, свежих соков;
- жидкость до 1,5 л;
- ограничить соль до 3 г;
- при излишнем весе – снижение калорийности рациона;
- обязательны молочные продукты, кефир, творог;
- нежирное мясо и рыба;
- из круп – гречка, пшено, рис.
Необходимо отказаться от острых приправ, жирных мясных блюд, наваристых супов, кофе.
Применение медикаментов
Для стимуляции метаболизма в сердечной мышце назначаются: Милдронат, минералы калия и магния в Панангине, Аспаркаме.
В зависимости от выраженности сердечной недостаточности и аритмии, применяют бета-адреноблокаторы, Дипиридамол, средства, снижающие вязкость крови. Пациентам без тяжелой недостаточности кровообращения показаны массаж, бальнеологические процедуры (хвойные и кислородные ванны), санаторно-курортное лечение.
С такой патологией, как миокардиодистрофия, невозможно справиться одним средством. Ее следует «ожидать» в плане профилактики и лечения распространенных заболеваний. Обращаться к врачу и проходить диспансеризацию, своевременное дообследование при подозрительных симптомах.
Заболевания миокарда, эндокарда и перикарда у беременных
Заболевания миокарда при беременности
Заболевания миокарда воспалительной и невоспалитсльной этиологии представлены миокардитами, миокардиодистрофиями, кардиосклерозом и миокардиопатиями.
Миокардит — воспалительное заболевание сердечной мышцы инфекционной, инфекционно-аллергической или инфекционно-токсической природы. Миокардиты при беременности могут быть обусловлены вирусной, бактериальной, гнойно-септической инфекцией, а также наблюдаются при паразитарных и протозойных инвазиях. У беременных женщин чаще встречаются ревмокардиты как первичные, так и развившиеся на фоне различных пороков. Беременность ухудшает течение болезни, поэтому миокардит в ранние сроки беременности является показанием к ее прерыванию. При неосложненном течении миокардита и отсутствии серьезных сопутствующих заболеваний беременность сохраняется и протекает благополучно.
Миокардиодистрофии в основе своей имеют биохимические или метаболические нарушения в сердечной мышце, обусловленные эндокринными заболеваниями или интоксикацией, а также нарушением обмена веществ. Дистрофия миокарда не имеет четкой клинической картины, последняя обычно проявляется симптоматикой основного заболевания. При тяжелой тиреотоксической кардиодистрофии с мерцательной аритмией беременность противопоказана. Анемическая миокардиодистрофия проходит по мере излечения анемии, что обычно эффективно осуществляется.
Кардиомиопатии при беременности могут быть первичные и вторичные на фоне различных общих заболеваний. К первичным формам этой патологии относятся идиопатические гипертрофии миокарда необструктивного и обструктивного типа. При нетяжелой обструкции беременность протекает благоприятно, но следует помнить о генетической детерминированности этой патологии и риске рождения больного ребенка.
Болезни эндокарда при беременности
Различают острый, подострый и затяжной септический эндокардит при беременности. Обусловлено заболевание при беременности инфекцией (чаще стрепто- и стафилококками). Характеризуется разрастаниями (состоящими из фибрина, тромбоцитов, полиморфно-клеточных лейкоцитов) различного размера и формы на створках клапанов, сухожильных хордах и пристеночном эндокарде. Чаще поражаются митральный, аортальный или оба клапана. Беременность предрасполагает к развитию эндокардитов на фоне различных пороков, особенно при наличии инфекции.
Беременность при бактериальном эндокардите следует прерывать, хотя это небезопасно и может сопровождаться тромбо-эмболическими осложнениями и сердечной недостаточностью. В последующем, при благоприятном исходе болезни, беременность допустима через год.
Заболевания перикарда при беременности
Причиной болезни при беременности является инфекция (вирусная, бактериальная, грибковая, паразитарная). Могут развиваться перикардиты при коллагенозах, аллергических состояниях и метаболических нарушениях, а также при лучевом поражении, после операций на сердце. Констриктивный перикардит является противопоказанием для беременности.
Беременность и системная красная волчанка
Системная красная волчанка — аутоиммунное заболевание соединительной ткани. Встречается чаще у женщин репродуктивного возраста. Выявляется во время беременности, после родов и абортов, иногда после приема лекарственных средств (при индивидуальной непереносимости сульфаниламидов, антибиотиков), а также после стрессовых ситуаций (операции, простудные заболевания, психические травмы). Диагностическим критерием является наличие волчаночных клеток и специфических антител в крови.
Системная красная волчанка при беременности — формы и симптомы
Клиническое течение болезни может быть с медленным или быстрым прогрессированием. Различают следующие формы красной волчанки: висцеральную, эндокардитическую, полиартритическую, почечную, анемическую и нервно-психическую. Для нее характерна полиморфность симптомов: кожные проявления, кардиальные изменения, поражение легких, селезенки и лимфатических узлов, васкулиты и тромбоэмболические осложнения. Поражение почек с выраженными изменениями свидетельствует о прогрессировании заболевания, является труднообратимым процессом и может быстро приводить к летальному исходу. Беременность ухудшает состояние больной и в большинстве случаев противопоказана.
Беременность у женщин с оперированным сердцем
Этот контингент беременных женщин (даже после успешных оперативных вмешательств) следует рассматривать как страдающих заболеваниями сердца. Решение вопроса о допустимости беременности и родов у оперированных на сердце женщин должно приниматься с учетом эффективности операции, активности ревматического процесса, возможного рецидива болезни, легочной гипертензии, аритмий, сердечной недостаточности и др.
Операции на сердце выполняются и во время беременности (в 16-26 недель).
Ведение и лечение беременных женщин с заболеваниями сердца
Вопрос о возможности наступления беременности у женщин с заболеванием сердца должны решать совместно кардиолог (терапевт) и акушер-гинеколог. Если же беременность наступила, то они должны разработать план мероприятий по ее ведению, чтобы предупредить или своевременно выявить возможные осложнения. Если беременность необходимо прервать, то это делают в ранние сроки (до 12 недель).
Беременность противопоказана или показано прерывание ее в сроки до 12 недель при следующих состояниях:
- любая форма анатомического поражения с явлениями недостаточности кровообращения или активности ревматического процесса;
- бактериальный эндокардит;
- резко выраженный митральный стеноз и комбинированный митральный порок с преобладанием стеноза;
- выраженный аортальный стеноз;
- комбинированный аортальный порок;
- коарктация аорты и стеноз устья легочной артерии;
- пороки трехстворчатого клапана;
- легочная гипертензия при любом пороке сердца;
- пороки сердца в сочетании с артериальной гипертонией или хроническим гломерулонефритом;
- все «синие» пороки сердца;
- врожденные пороки «бледного» типа с признаками выраженной легочной гипертензии;
- дефекты межпредсердной и межжелудочковой перегородок, а также открытый артериальный проток с выраженными симптомами обратного тока крови, увеличением правого сердца, признаками декомпенсации и легочной гипертензии;
- острые и подострые формы миокардитов;
- миокардиодистрофия и миокардиосклероз с нарушением функции проводящей системы и аритмией;
- заболевания миокарда с недостаточностью кровообращения;
- неполная хирургическая коррекция или возникновение рецидивов приобретенных либо врожденных заболеваний сердца.
Диспансерное наблюдение за беременными женщинами осуществляется акушером-гинекологом совместно с терапевтом и кардиологом с участием акушерки. Проводится тщательное обследование состояния сердечно-сосудистой системы и всех важнейших органов и систем каждые 2 недели, а при необходимости и чаще.
Все беременные женщины с заболеваниями сердечнососудистой системы госпитализируются в течение беременности не менее трех раз:
в сроки до 12 недель для полного обследования, постановки полного диагноза и решения вопроса о допустимости продолжения беременности, выработки тактики ведения и необходимой терапии;
в 28 — 32 недели беременности — в период наиболее неблагоприятных гемодинамических условий и максимальной нагрузки на сердце для проведения соответствующей терапии;
за 2 — 3 недели до родов для подготовки к родам, соответствующей терапии и выработки тактики ведения, способа родоразрешения.
При прогрессировании болезни, неэффективности лечебных мероприятий или появлении осложнений со стороны сердца (аритмии, сердечная недостаточность, тромбоэмболии, активность ревматического процесса) и беременности (гестозы, гипоксия плода, угроза невынашивания) показана немедленная госпитализация.
Прерывание беременности в поздние сроки целесообразно осуществлять операцией кесарево сечение.
Вопрос о лактации решается индивидуально, она нецелесообразна во всех случаях декомпенсации, нарушения кровообращения, активности ревматического процесса. Для подавления лактации применяется парлодел по 1 таблетке (2,5 мг) 2 раза в день в течение двух недель. Диспансерное наблюдение продолжается акушером-гинекологом и терапевтом и в послеродовом периоде, затем женщины находятся под наблюдением кардиолога.
Комплексная терапия беременных с болезнями сердца включает
. охранительный режим, лечебное питание, профилактику и лечение недостаточности кровообращения, повышение реактивности организма матери и плода, патогенетическое и симптоматическое лечение основного и сопутствующих заболеваний, профилактику и лечение гипоксии и ацидоза матери и плода.
Беременные женщины с полной компенсацией и отсутствием различных осложнений и сопутствующих заболеваний не нуждаются в специальных ограничениях физической нагрузки по сравнению со здоровыми беременными женщинами.
При всех декомпенсированных состояниях, сердечной недостаточности показан строгий постельный режим, нередки в условиях стационара.
Лекарственная терапия беременных с оперированным сердцем
Лекарственная терапия проводится по традиционным принципам кардиологии, но с учетом возможного ее влияния на плод. Известно, что у женщин с заболеваниями сердца чаще рождаются дети с врожденными пороками, в том числе с пороками сердца, которые в основном обусловлены многофакторными причинами. Пороки нередко обнаруживаются через несколько месяцев или лет после рождения. При лекарственной терапии важно учитывать сроки беременности: критическим в отношении тератогенности является фаза органогенеза (8 недель, для сердца — до 40 дней), после этого срока проявляется эмбриотоксическое действие фармакологических средств. Из гипотензивных средств в качестве скорой помощи предпочитают нитроглицерин — 1 таблетка под язык. Из антикоагулянтных средств в первые 10-12 недель и в последние 2-4 недели беременности назначают гепарин, а в остальные сроки — антикоагулянты непрямого действия. Назначают лекарственные средства, направленные на лечение гипоксии матери и плода (рибоксин, поливитамины, метионин, аскорбиновая кислота, 20 -40% раствор глюкозы, унитиол, трентал). Всегда показана оксигенотерапия.
Очень важно тщательное лечение заболевания миокарда, эндокарда и перикарда у беременных.
Методы диагностики
О миокардиодистрофии говорят нарушенные биохимические пробы, указывающие на изменения обменных процессов:
- общий белок и белковые фракции;
- уровень глюкозы в крови;
- нарушение содержания минералов (калий, натрий, магний, кальций);
- холестерин, липопротеиды и триглицериды;
- гормональный фон.
Наиболее информативным может быть заключение:
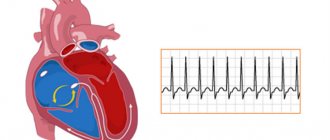
- ЭКГ — оценка реполяризации желудочков, проводимости, ритма, очаговых и метаболических изменений миокарда, степени гипертрофии;
- доплер-эхокардиография и УЗИ сердца — позволяют увидеть и сравнить с нормой сократимость предсердий и желудочков, работу клапанного аппарата, направление тока крови, силу сердечного выброса;
- рентгенография органов грудной клетки — методика выявления застойных явлений в легких, расширения сердечных границ.
Стадии болезни
Течение болезни проходит через три стадии:
- в первую стадию (компенсации) — возможна гипертрофия миокарда на ЭКГ, других объективных проявлений выявить не удается, но больного беспокоит редкая одышка, усталость;
- во второй стадии (декомпенсации) — истощаются приспособительные механизмы, симптомы проявляются при физической нагрузке, к одышке добавляются отеки, аритмия, боли, имеются изменения на ЭКГ;
- в третьей стадии (тотальной декомпенсации) — развивается клиническая картина сердечной недостаточности.
Виды дистрофии сердца
Клиническая классификация миокардиодистрофии подразделяет ее по патогенетическим причинам, степени повреждения миокарда, анатомическим изменениям сердца.
В зависимости от результатов патологических изменений в сердце, различают 3 вида дистрофии:
- гипертрофическую — приводит к увеличению толщины мышечного слоя;
- рестриктивную — характеризуется преобладанием сужения сердечных камер;
- дилатационную — происходит расширение полостей и увеличение размеров (без гипертрофии).
В зависимости от патогенетических факторов, принято различать:
- первичную форму, если не ясна причина, приведшая к болезни или обнаруженная миокардиодистрофия сложного генеза, не укладывается ни в одну нозологическую форму;
- вторичную — имеет четкую связь с основным хроническим заболеванием.
О связи с больным горлом пациента приходится расспрашивать, потому что он обращается к врачу с жалобами на сердце