Гипертрофия правого предсердия — это расширение, утолщение стенки миокарда на уровне этой камеры. На начальных этапах не проявляет себя никак, кроме редких исключений. Далее симптоматика представлена не только кардиальными, но и дыхательными признаками. Клиническая картина яркая, качество жизни пациента существенно падает.
Без грамотной своевременной помощи велика вероятность смерти от остановки сердца, отека легких. Терапия консервативная или оперативная, при устранении первопричины. Зависит от диагноза.
В основном количестве случаев процесс имеет замкнутый, парадоксальный характер: гипертрофия провоцируется проблемами с бронхолегочной системой и их же усугубляет в дальнейшем.
В крайне редких случаях может быть вариантом физиологической условной нормы (у спортсменов).
Механизм развития
Увеличение правого предсердия — результат роста давления в легочной артерии, прочих сосудах малого круга, также перегрузки камеры кровью в результате влияния того или иного фактора.
Выявление играет диагностическую роль, потому как гипертрофия имеет несколько типов.
Рост давления в легочной и прочих артериях развивается как итог нарушения гемодинамики, пороков сосудов, гипертонической болезни.
Ослабевает нормальный отток крови из правого предсердия, остатки жидкой соединительной ткани давят на стенки, провоцируя адаптивные механизмы.
Нагрузка на предсердие увеличивается, орган разрастется. Наращивает мышечную массу, чтобы повысить сократительную способность и предотвратить разрыв тканей.
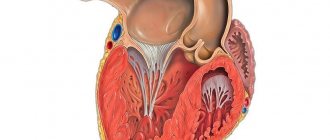
Другой механизм связан с дисфункцией трехстворчатого (трикуспидального) клапана. Он прикрывает проход между правыми предсердием и желудочком.
Нарушение работы приводит к неполному выбросу крови, росту давления в камерах и их гипертрофии по тем же причинам.
Исходя из происхождения процесса, механизма становления, выделяют три формы:
- Кардиосклеротическая разновидность. Возникает как итог перенесенного воспаления, инфаркта и прочих явлений того же рода (коронарная недостаточность, ИБС). Место поражения рубцуется, клетки грубо располагаются вокруг области, ткани разрастаются искусственно. Отсюда увеличение объема, нарушение нормальной активности.
- Компенсаторный тип. Развивается в результате влияния негативного фактора: роста давления в легочной артерии, сосудах малого круга, прочих процессов.
- Рабочая разновидность. Формируется у пациентов, профессионально занятых спортом. Реже ведущих подобную физическую активность в рамках работы (грузчики, иные).
Определение механизма играет большую роль в диагностике. Это основа для назначения грамотной терапии.
Причины
Факторы могут быть сердечными и внекардиальными. Одни приводят к развитию дефекта быстрее. Прочие на протяжении длительного срока (от 3 лет и свыше).
Примерный перечень:
Артериальная гипертензия
Представляет собой стабильный рост давления. Итог сочетания группы моментов, которые и приводят к изменению показателей тонометра.
По мере прогрессирования уровни АД стабилизируются на высоких отметках, отмечается усиление выброса в предсердия. Напряжение на стенки камер растет, первый удар приходится именно на правую структуру. Отсюда утолщение и начало компенсаторного механизма.
На 3-й стадии гипертонической болезни помочь радикальным образом уже нельзя. Велик риск выработки резистентности к терапии, тогда показатель будет снижаться незначительно или не полностью.
Нагрузка все равно присутствует. Потому показаны регулярные госпитализации для коррекции схемы терапии. Иначе велик риск летального исхода в перспективе 5-10 лет с постановки диагноза. Возможно меньше.
Изменение массы тела в сторону увеличения
Ожирение признается болезнью далеко не всеми. Это патологический процесс, но не он виновен в гипертрофировании.
Увеличенное правое предсердие — это результат текущего атеросклероза, закупорки просвета в первую очередь легочной и коронарных артерий холестериновыми отложениями — бляшками.
Отсюда рост давления, перенапряжение камер, ишемия тканей миокарда и двойственный механизм развития нарушения.
Обменные состояния купируют статинами. Лечение назначается на ранних стадиях, пока не началась генерализованные клеточные нарушения.
Стрессы длительного характера
Сопровождаются выбросом кортикостероидов и катехоламинов. Кортизол и адреналин как основные. Они вызывают сужение сосудов, в том числе коронарных. Рост артериального давления, затем наступают нарушения работы сердца.
Восстановление представляет большие трудности. Показана психотерапевтическая помощь, освоение методов релаксации, перемена профессиональной деятельности, прочие мероприятия. Зависит от случая.
Длительное время организм в таком состоянии существовать не способен.
Пороки развития сосудов врожденного и приобретенного характера
Как пример — стеноз легочной артерии или аортального клапана.
Заканчивается нарушением движения крови по малому (лёгочному) кругу, ростом давления в сосудах. Напряжение на стенки камер тоже увеличивается.
Такие процессы трудно поддаются коррекции. Медикаменты борются только с симптомами, а первопричина остается нетронутой.
Пороки трикуспидального клапана
Трехстворчатая структура перекрывает просвет между правым предсердием и желудочком. При нарушении работы возникает неполный выброс крови в следующую камеру, либо обратный ее ток — регургитация.
Часть жидкой соединительной ткани остается в предсердии и давит на стенки. В качестве компенсаторного механизма возникает утолщение.
С одной стороны это предотвращает разрыв, с другой позволяет активнее перекачивать кровь. Подробнее о трикуспидальной регургитации читайте в этой статье.
Лечение назначается сразу после выявления. Запущенные или опасные случаи корректируются хирургическим путем. Операция существенно увеличивает шансы на выживание и сохранение здоровья.
Перенесенный инфаркт
Некроз кардиальных тканей, миокарда. Сопровождается выраженной симптоматикой, потому спутать патологический процесс с другими трудно. Требует срочной госпитализации и первой помощи.
Даже в случае успеха, которым признается сохранение жизни пациенту, наблюдается ишемическая болезнь. Она налагает массу ограничений на бытовые, профессиональные условия.
Также требуется постоянное лечение под контролем кардиолога. Применяются протекторы, антиаритмические, противогипертензивные средства и прочие.
Причиной гипертрофии правого предсердия оказывается рубцевание тканей, грубая эпителизация поврежденных областей.
Стенокардия
Вариант коронарной недостаточности наравне с инфарктом. Процесс на столь опасный, дает шансы на излечение, время на диагностику.
Протекает приступами. Каждый такой эпизод приводит к отмиранию небольшой части мышечного слоя, некрозу. Далее, так же как при инфаркте, погибшие ткани замещаются толстыми, рубцовыми.
Подробнее о симптомах приступа стенокардии и методах ее лечения читайте здесь.
Воспаление легких или пневмония
Септическое поражение паренхимы. Сопровождается длительными нарушениями газообмена, ростом давления в малом круге.
Возможны повреждения кардиальных структур, тем более при длительно текущем или хроническом процессе.
Лечение в стационаре, с устранением признаков дыхательной недостаточности, противомикробной терапией и восстановлением активности работы сердца.
Бронхиальная астма
Большинство случаев составляет аллергическая ее разновидность. Она не поддается полному излечению, поскольку имеет иммунный характер. Есть шансы добиться стойкой многолетней ремиссии.
Длительное течение сопровождается выходом процесса из-под контроля, нарастанием явлений дыхательной недостаточности и нарушением нормального газообмена, ростом давления в малом круге.
Итог — гипертрофия не только предсердия, но и правого желудочка (лёгочное сердце).
Требуется систематическое применение глюкокортикоидов и бронходилататоров (с осторожностью, последние вымывают калий и нарушают сократимость миокарда).
Хроническая обструктивная болезнь легких
Бич курильщиков и работников вредных промышленных предприятий.
Нарушения имеют необратимый характер. Тотального излечения ждать не стоит. Перевести патологический процесс в ремиссию также непросто. Необходимы длительные периоды терапии, мощными препаратами на основе гормонов. Отказ от курения уже не поможет.
Длительные занятия спортом
Приводят к искусственному разрастанию камер сердца. Это итог чрезмерной физической активности, ответ на необходимость нормализовать кровяной выброс.
Органический дефект ассоциирован с брадикардией (снижением ЧСС), падением артериального давления. Это часть общей клинической картины.
«Сердце спортсмена» считается вариантом физиологической нормы, но за лицами с таким характером профессиональной деятельности нужно тщательно наблюдать.
Утолщение правого предсердия — не единственное изменение. разрастаются и остальные камеры.
Воспаления миокарда, околосердечной сумки
Инфекционного или аутоиммунного характера. Приводят к последствиям, похожим на итоги инфаркта.
Причины гипертрофии ПП — результат кардиальных и бронхолегочных патологий.
Аритмогенная дисплазия правого желудочка
Терминология
Аритмогенная дисплазия правого желудочка (АДПЖ) – сравнительно редкое кардиологическое заболевание, в отношении которого по сей день остается множество вопросов и противоречивых представлений.
Первое клиническое описание принадлежит выдающемуся итальянскому мыслителю, врачу, анатому Джованни-Мария Ланчизи (все прочие транскрибации итальянской фамилии Lancisi, а именно «Ланциси», «Ланцизи» и т.п. – являются неверными). Ему же принадлежат авангардные для того времени (ХVII- ХVIII вв) труды о нервно-мозговой организации, о малярии, о связи сифилиса и сосудистых аневризм, об эпизоотиях крупного рогатого скота. Датой же написания кардиологического исследования «De Motu Cordis et Aneurysmatibus», где Дж.-М. Ланчизи подробно описал АДПЖ как наследственное заболевание в четырех поколениях одного рода, отечественные источники называют то 1736 год, то 1745, – без каких-либо оговорок касательно того факта, что сам Ланчизи умер в 1720 году. На самом деле издание было посмертным и вышло в 1728 году.
Все это может показаться несущественным, но есть и другие неоднозначности в отношении аритмогенной дисплазии ПЖ. Современная формулировка диагноза АДПЖ была предложена только в 1977 году, но уже через пять лет (1982) в употребление вошел синонимический диагноз «аритмогенная кардиомиопатия правого желудочка», который используется, в частности, в МКБ-10 (рубрика «Другие болезни сердца / Кардиомиопатии»). Заболевание обычно называют наследственным, но зачастую в том же самом тексте сообщается, что генетический фактор прослеживается менее чем в половине случаев. Эпидемиологические данные неполны и неточны, аритмогенная кардиомиопатия ПЖ отнесена к редким болезням, но при этом является второй по частоте причиной внезапной сердечной смерти в молодом возрасте.
Суть этой патологии в том, что паренхиматозная (функциональная, специализированная) ткань правого сердечного желудочка постепенно замещается жировой и соединительной тканью; этот стеато-фиброзный процесс обычно локализуется в «треугольнике дисплазии», вершинами которого служат верхушка сердца, входной и выводной клапаны желудочка. Статистические оценки встречаемости в общей популяции варьируют очень широко, с размахом в два порядка: от 0,01% до почти 1% (последнее относится к средиземноморскому региону, где АДПЖ регистрируется значительно чаще). Среди заболевающих преобладают мужчины, – опять же, одни авторы ограничиваются этой констатацией, другие говорят о троекратном преобладании. Лишь один случай из пяти диагностируется в возрасте старше 40 лет, остальные 4/5 приходятся на детский и молодой возраст. Внезапная сердечная смерть у 25-26% лиц младше 20 лет обусловлена аритмогенной кардиомиопатией ПЖ. Аналогичная статистика (25%) отмечается у внезапно умерших спортсменов. Всего же в возрастной категории до 40 лет АДПЖ как непосредственная причина сердечнососудистой летальности обнаруживается в 20% случаев. Однако следует подчеркнуть, что все эти данные получены на малых выборках; безусловно, они нуждаются в уточнении, а само заболевание – в интенсивных дальнейших исследованиях (которые и проводятся в настоящее время), поскольку до последних десятилетий клиническая и медико-социальная актуальность данной проблемы, по всей видимости, серьезно недооценивалась.
Симптомы
Признаки процесса зависят от степени и выраженности нарушения. На ранних стадиях возникают такие моменты:
- Легкое жжение в грудной клетке, возможно покалывание. Боли слабые, не выраженные. Длительность минимальна. Купируются Нитроглицерином.
- Кашель. Интенсивного характера, непродуктивный, мокроты нет. Усиливается в ночное время, может сопровождаться кровохарканием.
- Бледность кожных покровов. Слизистых оболочек.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Одышка. Сначала связанная с интенсивной физической нагрузкой. Отклонения могут обнаружить только спортсмены, человек без ежедневных тренировок не добирается до порога, когда симптом заявляет о себе. Затем в состоянии покоя. Проявление сопровождает пациента на постоянной основе и не купируется бронхорасширяющими средствами.
- Чрезмерная утомляемость без физической активности. Слабость, сонливость, апатия. Снижение способности к труду.
Подобные симптомы наблюдаются и в более позднее время, но усугубляются и дополняются рядом признаков.
Среди тревожных моментов:
- Кровохаркание. Не имеет ничего общего с туберкулезом, но нужно проведение дифференциальной диагностики. По меньшей мере, рентгена, а лучше компьютерной томографии для отграничения.
- Отечность нижних конечностей. Сначала страдают только ступни, потом лодыжки. Далее процесс охватывает всю ногу или сразу обе.
- Увеличение печени. Болезненные ощущения в правом подреберье, при пальпации обнаруживается выступающий за край орган. В отсутствии лечения нарастают явления воспалительного, деструктивного процесса. Возможно скопление жидкости в брюшной полости или асцит, желтуха, прочие явления.
- Набухание шейных сосудов. Указывает на рост венозного давления. Это следствие застоя крови.
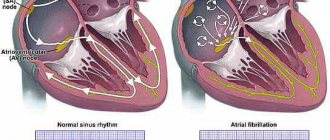
- Нарушение ритма сердца. По типу брадикардии, мерцания желудочков. Субъективно ощущается как замирание в грудной клетке, перебои, тяжесть и прочие моменты
- Головная боль. В затылочной области. Темени.
- Вертиго. Вплоть до невозможности устоять на ногах.
- Тошнота. Крайне редко — рвота. Признаки неврологического дефицита.
Возможны обмороки. Указывают на нарушение кровообращения в церебральных структурах. Оценка в системе.
Пороки сердца
Краснуха
Простуда
Инсульт
Атеросклероз
Сахарный диабет
5074 19 Октября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пороки сердца: причины появления, симптомы, диагностика и способы лечения.
Определение
Порок сердца определяется как атипичное или аномальное строение его структур (камер, клапанов, крупных сосудов), являющееся следствием нарушений закладки и развития (врожденный порок сердца) либо разнообразных патологических изменений (приобретенный порок сердца). В результате формирования данной патологии нарушается работа сердца и формируется кислородная недостаточность органов и тканей организма, которая в конечном счете может привести к сердечной недостаточности.
Причины появления пороков сердца
У человека кровь, возвращающаяся к сердцу от всех органов и тканей (кровь, бедная кислородом), проходит через правое предсердие и затем через правый желудочек в легочную артерию, а оттуда поступает в легкие. В легких кровь обогащается кислородом, высвобождает углекислый газ и поступает в левое предсердие и левый желудочек, а оттуда перекачивается ко всем органам и тканям через аорту, а затем через артерии более мелкого калибра. Работоспособность сердечной мышцы зависит от функционирования клапанов, которые при ее сокращении беспрепятственно пропускают кровь в следующий отдел, а при расслаблении не позволяют крови поступать обратно.
Если функция клапанов нарушается, то нарушается и функция сердца.
Врожденные пороки сердца весьма разнообразны. Описано более полутора сотен различных вариантов нетипичного строения сердца. Примерно один из 100 младенцев рождается с пороком сердца. Часто встречающимися патологиями сердца, диагностированными в младенчестве и детстве, являются дефекты межпредсердной и межжелудочковой перегородок (отверстия между камерами сердца). Нередко дефекты сочетаются с аномалиями клапанного аппарата сердца или крупных сосудов. Наиболее распространенным врожденным пороком сердца является двустворчатый аортальный клапан, который открывается при каждом сердечном сокращении, давая крови возможность течь от сердца ко всем органам. Нормальный аортальный клапан имеет три створки.
Двустворчатый аортальный клапан обычно не вызывает проблем в младенчестве или детстве, поэтому часто диагностируется только во взрослом возрасте.
Среди причин развития врожденных пороков сердца выделяют генетические, экологические и инфекционные. Помимо этого, к их формированию могут приводить определенные заболевания (гестационный сахарный диабет, краснуха и системная красная волчанка) у матери, прием некоторых лекарственных препаратов, наркотиков и алкоголя во время беременности и другие факторы.
Приобретенные пороки – это аномалии и дефекты клапанов сердца, его отверстий или перегородок между камерами, отходящих от него сосудов, появившиеся в процессе жизни под воздействием морфологических и функциональных изменений в работе сердца. Митральный клапан страдает чаще, чем аортальный. Реже встречаются патологии трехстворчатого (трикуспидального) клапана и клапана легочной артерии. Заболевания могут манифестировать в любом возрасте под влиянием атеросклероза, кардиосклероза, ишемической, либо гипертонической болезни, ревматизма, системной патологии, травмы, сифилиса и некоторых других причин. Также к клапанным порокам сердца приводят дегенеративные изменения клапанов — при развитии заболевания нарушается их строение и функция, что вызывает перестройку гемодинамики, происходит перегрузка соответствующих отделов сердца, гипертрофия сердечной мышцы, нарушение кровообращения в сердце и в организме в целом.
Классификация заболевания
Принято выделять:
- пороки «белого» типа, когда нет тенденции к смешиванию артериальной и венозной крови;
- пороки «синего» типа – венозная кровь попадает в артериальное русло, вследствие чего формируется кислородная недостаточность.
Тип функциональной патологии:
- стеноз — в результате патологического процесса возникает деформация тканей клапана и сужается отверстие, через которое кровь поступает в следующий отдел сердца;
- недостаточность клапанов — несмыкание клапанов сердца из-за изменения формы, их укорочения в результате рубцевания пораженных тканей;
- комбинированные и сочетанные пороки сердца:
- комбинированные – при наличии и стеноза, и недостаточности одного клапана;
- сочетанные – при поражении сразу нескольких клапанов.
По причинам формирования приобретенные пороки классифицируются следующим образом:
- дегенеративные, или атеросклеротические (встречаются в 5-6% случаев) — чаще эти процессы развиваются после 40-50 лет, когда происходит отложение кальция на створках пораженных клапанов, что приводит к прогрессированию порока;
- ревматические, формирующиеся на фоне ревматических заболеваний (80% случаев);
- пороки, возникающие как результат воспаления внутренней оболочки сердца (эндокардит);
- сифилитические (в 5% случаев).
По общему состоянию гемодинамики выделяют компенсированные, субкомпенсированные и декомпенсированные пороки сердца.
Симптомы пороков сердца
К клиническим симптомам пороков сердца относятся одышка, слабость, быстрая утомляемость, отеки нижних конечностей, нарушение сна, перебои в работе сердца, аритмия (чаще тахикардия), изменение цвета кожи (синюшность или бледность), набухание вен шеи и головы, беспричинное беспокойство, давящая боль в области сердца (особенно при физических нагрузках) или между лопатками, в редких случаях — потеря сознания.
Специфические симптомы врожденных пороков сердца зависят от возраста пациента. Поскольку нормальная циркуляция богатой кислородом крови необходима для нормального роста и развития организма, у младенцев может наблюдаться затрудненное или учащенное дыхание, плохой аппетит, потливость или повышенная частота дыхания во время кормления, цианоз губ и/или кожи, необычная раздражительность или отставание в прибавке в весе.
У детей и подростков могут наблюдаться снижение переносимости физических нагрузок, головокружения, обмороки.
Большинство серьезных пороков сердца у детей выявляются на основании симптомов, которые замечают родители, а также на основании отклонений, обнаруживаемых при осмотре врачом. Нарушенный ток крови через сердце обычно проявляется сердечными шумами, которые можно услышать с помощью стетоскопа. Аномальные сердечные шумы зачастую бывают громкими или резкими. Однако в подавляющем большинстве случаев сердечные шумы, отмечаемые в детском возрасте, являются функциональными и не обусловлены пороками сердца.
Выраженность и характер симптомов зависят от расположения пораженного клапана. При пороках клапанов левой половины сердца (митрального и аортального) в первую очередь страдают легкие, так как в их сосудах застаивается кровь, что проявляется одышкой и кашлем. Кроме того, возникают признаки недостаточного кровоснабжения головного мозга и самого сердца, головокружение, обмороки, стенокардия. При наличии цианоза одной из наиболее распространенных патологий является тетрада Фалло (ограничение поступления крови в легкие).
При нарушении работы клапанов правой половины сердца (трехстворчатого и клапана легочной артерии) происходит застой крови в сосудах большого круга кровообращения, поэтому страдают все органы кроме легких. Развиваются отеки голеней и стоп, асцит (скопление жидкости в брюшной полости), увеличение печени и другое.отставание в прибавке в весе.
Признаки приобретенных пороков зачастую сочетаются с другими заболеваниями сердца, в частности, с ишемической болезнью, что затрудняет их клиническую дифференциацию.
Диагностика пороков сердца
Диагностические мероприятия, проводимые с целью обнаружения порока сердца, требуют комплексного подхода, но всегда начинаются со сбора анамнеза: врач выясняет жалобы пациента, время и обстоятельства их проявления, интенсивность, наследственные факторы. Далее проводится физикальный осмотр, который включает визуальный осмотр, пальпацию, перкуссию (простукивание), аускультацию (выслушивание).
Лабораторные исследования, которые назначают при подозрении на порок сердца:
- клинический анализ крови;
Диагностика
Проходит в амбулаторных условиях. В большинстве случаев время на качественное обследование есть, главное обратиться до развития угрожающих явлений.
Примерный перечень мероприятий:
- Устный опрос больного, сбор анамнестических данных.
- Аускультация. Выслушивание сердечного звука. Отмечаются шумы различного характера. Но не всегда.
- Измерение артериального давления, частоты сокращений. Оба показателя могут быть в норме или отклонены. По характеру нарушения говорят о том или ином вероятном диагнозе.
- Суточное мониторирование. Регистрация жизненно важных показателей в течение 24 часов. Используется для оценки состояния в динамике.
- Электрокардиография. Выявление функциональных нарушений со стороны мышечного органа.
- Эхокардиография. Методика визуализации. Используется для определения дефектов, их локализации и степени выраженности.
- МРТ или КТ грудной клетки по мере необходимости.
- Оценка неврологического статуса.
- УЗИ печени и органов брюшной полости.
Анализ крови общий, биохимический, также не гормоны (при подозрениях на эндокринные нарушения).
Основные особенности нормальной ЭКГ у детей
В данной статье представлены современные взгляды на ЭКГ-диагностику в педиатрии. Авторский коллектив рассмотрел некоторые наиболее характерные изменения, отличающие ЭКГ в детском возрасте.
Нормальная ЭКГ у детей отличается от ЭКГ взрослых и имеет ряд специфических особенностей в каждом возрастном периоде. Наиболее выраженные отличия отмечаются у детей раннего возраста, а после 12 лет ЭКГ ребенка приближается к кардиограмме взрослого.
Особенности сердечного ритма у детей
Для детского возраста характерна высокая частота сердечных сокращений (ЧСС), наибольшую величину ЧСС имеют новорожденные, по мере роста ребенка она уменьшается. У детей отмечается выраженная лабильность сердечного ритма, допустимые колебания составляют 15–20% от средневозрастного показателя. Часто отмечается синусовая дыхательная аритмия, степень синусовой аритмии можно определить, пользуясь таблицей 1.
Основным водителем ритма является синусовый узел, однако к допустимым вариантам возрастной нормы относится среднепредсердный ритм, а также миграция водителя ритма по предсердиям.
Особенности длительности интервалов ЭКГ в детском возрасте
Учитывая, что детям характерна более высокая ЧСС, чем у взрослых, продолжительность интервалов, зубцов и комплексов ЭКГ уменьшается.
Изменение вольтажа зубцов комплекса QRS
Амплитуда зубцов ЭКГ зависит от индивидуальных особенностей ребенка: электропроводности тканей, толщины грудной клетки, размеров сердца и др. В первые 5–10 дней жизни отмечается низкий вольтаж зубцов комплекса QRS, что свидетельствует о сниженной электрической активности миокарда. В дальнейшем амплитуда этих зубцов нарастает. Начиная с грудного возраста и до 8 лет выявляется более высокая амплитуда зубцов, особенно в грудных отведениях, это связано с меньшей толщиной грудной клетки, большими размерами сердца относительно грудной клетки и поворотами сердца вокруг осей, а также большей степенью прилегания сердца к грудной клетке. Особенности положения электрической оси сердца
У новорожденных и детей первых месяцев жизни отмечается значительное отклонение электрической оси сердца (ЭОС) вправо (от 90 до 180°, в среднем 150°). В возрасте от 3 мес. до 1 года у большинства детей ЭОС переходит в вертикальное положение (75–90°), но допускаются еще значительные колебания угла (от 30 до 120°). К 2 годам у 2/3 детей еще сохраняется вертикальное положение ЭОС, а у 1/3 – это нормальное (30–70°). У дошкольников и школьников, так же как и у взрослых, преобладает нормальное положение ЭОС, но могут отмечаться варианты в виде вертикального (чаще) и горизонтального (реже) положения.
Такие особенности положения ЭОС у детей связаны с изменением соотношения масс и электрической активности правого и левого желудочков сердца, а также с изменением положения сердца в грудной клетке (повороты вокруг осей). У детей первых месяцев жизни отмечается анатомическое и электрофизиологическое преобладание правого желудочка. С возрастом, по мере опережающего нарастания массы левого желудочка и происходящего поворота сердца с уменьшением степени прилегания правого желудочка к поверхности грудной клетки, происходит перемещение положения ЭОС от правограммы к нормограмме. О происходящих переменах можно судить по изменяющемуся на ЭКГ соотношению амплитуды зубцов R и S в стандартных и грудных отведениях, а также по смещению переходной зоны. Так, по мере роста детей в стандартных отведениях амплитуда зубца R в I отведении увеличивается, а в III уменьшается; амплитуда зубца S, наоборот, в I отведении уменьшается, а в III увеличивается. В грудных отведениях с возрастом увеличивается амплитуда зубцов R в левых грудных отведениях (V4-V6) и уменьшается в отведениях V1, V2; нарастает глубина зубцов S в правых грудных отведениях и уменьшается в левых; переходная зона постепенно смещается от V5 у новорожденных к V3, V2 после 1-го года. Все это, а также увеличение интервала внутреннего отклонения в отведении V6 отражает нарастающую с возрастом электрическую активность левого желудочка и повороты сердца вокруг осей.
У новорожденных детей выявляются большие отличия: электрические оси векторов Р и Т располагаются практически в том же секторе, что и у взрослых, но с небольшим смещением вправо: направление вектора Р в среднем 55°, вектора Т в среднем 70°, в то время как вектор QRS резко отклонен вправо (в среднем 150°). Величина смежного угла между электрическими осями Р и QRS, Т и QRS достигает максимума – 80–100°. Это отчасти объясняет отличия в величине и направлении зубцов Р, и особенно Т, а также комплекса QRS у новорожденных детей.
С возрастом величина смежного угла между электрическими осями векторов Р и QRS, Т и QRS значительно уменьшается: в первые 3 мес. жизни в среднем до 40–50°, у детей раннего возраста – до 30°, а в дошкольном возрасте достигает цифр 10–30°, как у школьников и взрослых (рис. 1).
У взрослых и детей школьного возраста положение электрических осей суммарных векторов предсердий (вектор Р) и реполяризации желудочков (вектор Т) относительно желудочкового вектора (вектор QRS) находится в одном секторе от 0 до 90°, и направление электрической оси векторов Р (в среднем 45–50°) и Т (в среднем 30–40°) нерезко отличается от ориентации ЭОС (вектор QRS в среднем 60–70°). Между электрическими осями векторов Р и QRS, Т и QRS образуется смежный угол величиной всего 10–30°. Такое положение перечисленных векторов объясняет одинаковое (положительное) направление зубцов Р и Т с зубцом R в большинстве отведений на ЭКГ. Особенности зубцов интервалов и комплексов детской ЭКГ
Предсердный комплекс (зубец Р). У детей, как и у взрослых, зубец Р небольшой величины (0,5–2,5 мм), с максимальной амплитудой в I, II стандартных отведениях. В большинстве отведений он положительный (I, II, aVF, V2-V6), в отведении aVR всегда отрицательный, в III, aVL, V1 отведениях может быть сглаженным, двухфазным или отрицательным. У детей допускается также слабоотрицательный зубец Р в отведении V2.
Наибольшие особенности зубца Р отмечаются у новорожденных детей, что объясняется повышенной электрической активностью предсердий в связи с условиями внутриутробного кровообращения и постнатальной его перестройкой. У новорожденных зубец Р в стандартных отведениях по сравнению с величиной зубца R относительно высокий (но по амплитуде не больше 2,5 мм), заостренный, иногда может иметь небольшую зазубрину на вершине как следствие неодновременного охвата возбуждением правого и левого предсердий (но не более 0,02–0,03 с). По мере роста ребенка амплитуда зубца Р несколько снижается. С возрастом также меняется соотношение величины зубцов Р и R в стандартных отведениях. У новорожденных оно составляет 1 : 3, 1 : 4; по мере нарастания амплитуды зубца R и снижения амплитуды зубца Р это соотношение к 1–2 годам уменьшается до 1 : 6, а после 2 лет становится таким же, как и у взрослых: 1 : 8; 1 : 10. Чем меньше ребенок, тем меньше продолжительность зубца Р. Она увеличивается в среднем от 0,05 с у новорожденных до 0,09 с у старших детей и взрослых.
Особенности интервала PQ у детей. Продолжительность интервала PQ зависит от ЧСС и от возраста. По мере роста детей происходит заметное увеличение продолжительности интервала PQ: в среднем от 0,10 с (не больше 0,13 с) у новорожденных до 0,14 с (не больше 0,18 с) у подростков и у взрослых 0,16 с (не больше 0,20 с).
Особенности комплекса QRS у детей. У детей время охвата возбуждением желудочков (интервал QRS) с возрастом увеличивается: в среднем от 0,045 с у новорожденных до 0,07–0,08 с у старших детей и взрослых.
У детей, как и у взрослых, зубец Q регистрируется непостоянно, чаще во II, III, aVF, левых грудных (V4-V6) отведениях, реже в I и aVL отведениях. В отведении aVR определяется глубокий и широкий зубец Q типа Qr или комплекс QS. В правых грудных отведениях зубцы Q, как правило, не регистрируются. У детей раннего возраста зубец Q в I, II стандартных отведениях нередко отсутствует или слабо выражен, а у детей первых 3 мес. – еще и в V5, V6. Таким образом, частота регистрации зубца Q в различных отведениях увеличивается с возрастом ребенка.
В III стандартном отведении во всех возрастных группах зубец Q в среднем также небольшой величины (2 мм), но может быть глубоким и доходить до 5 мм у новорожденных и грудных детей; в раннем и дошкольном возрасте – до 7–9 мм и только у школьников начинает уменьшаться, доходя максимально до 5 мм. Иногда и у здоровых взрослых регистрируется глубокий зубец Q в III стандартном отведении (до 4–7 мм). Во всех возрастных группах детей величина зубца Q в этом отведении может превышать 1/4 величины зубца R.
В отведении aVR зубец Q имеет максимальную глубину, которая увеличивается с возрастом ребенка: от 1,5–2 мм у новорожденных до 5 мм в среднем (с максимумом 7–8 мм) у грудных детей и в раннем возрасте, до 7 мм в среднем (с максимумом 11 мм) у дошкольников и до 8 мм в среднем (с максимумом 14 мм) у школьников. По продолжительности зубец Q не должен превышать 0,02–0,03 с.
У детей, так же как и у взрослых, зубцы R обычно регистрируются во всех отведениях, только в aVR они могут быть небольшой величины или отсутствовать (иногда и в отведении V1). Отмечаются значительные колебания амплитуды зубцов R в различных отведениях от 1–2 до 15 мм, но допускается максимальная величина зубцов R в стандартных отведениях до 20 мм, а в грудных – до 25 мм. Наименьшая величина зубцов R отмечается у новорожденных детей, особенно в усиленных однополюсных и грудных отведениях. Однако даже у новорожденных достаточно велика амплитуда зубца R в III стандартном отведении, т. к. электрическая ось сердца отклонена вправо. После 1-го мес. амплитуда зубца RIII уменьшается, величина зубцов R в остальных отведениях постепенно нарастает, особенно заметно во II и I стандартных и в левых (V4-V6) грудных отведениях, достигая максимума в школьном возрасте.
При нормальном положении ЭОС во всех отведениях от конечностей (кроме aVR) регистрируются высокие зубцы R с максимумом RII. В грудных отведениях амплитуда зубцов R нарастает слева направо от V1 (зубец r) к V4 с максимумом RV4, далее несколько снижается, но зубцы R в левых грудных отведениях выше, чем в правых. В норме в отведении V1 зубец R может отсутствовать, и тогда регистрируется комплекс типа QS. У детей редко допускается комплекс типа QS также в отведениях V2, V3.
У новорожденных детей допускается электрическая альтернация – колебания высоты зубцов R в одном и том же отведении. К вариантам возрастной нормы относится также дыхательная альтернация зубцов ЭКГ.
У детей часто встречается деформация комплекса QRS в виде букв «М» или «W» в III стандартном и V1 отведениях во всех возрастных группах начиная с периода новорожденности. При этом длительность комплекса QRS не превышает возрастную норму. Расщепление комплекса QRS у здоровых детей в V1 обозначают как «синдром замедленного возбуждения правого наджелудочкового гребешка» или «неполная блокада правой ножки пучка Гиса». Происхождение этого феномена связывают с возбуждением гипертрофированного правого «наджелудочкового гребешка», расположенного в области легочного конуса правого желудочка, возбуждающегося последним. Также имеет значение положение сердца в грудной клетке и меняющаяся с возрастом электрическая активность правого и левого желудочков.
Интервал внутреннего отклонения (время активации правого и левого желудочков) у детей меняется следующим образом. Время активации левого желудочка (V6) нарастает от 0,025 с у новорожденных до 0,045 с у школьников, отражая опережающее нарастание массы левого желудочка. Время активации правого желудочка (V1) с возрастом ребенка практически не изменяется, составляя 0,02–0,03 с.
У детей раннего возраста происходит изменение локализации переходной зоны в связи с изменением положения сердца в грудной клетке и изменением электрической активности правого и левого желудочков. У новорожденных детей переходная зона находится в отведении V5, что характеризует доминирование электрической активности правого желудочка. В возрасте 1 мес. происходит смещение переходной зоны в отведения V3, V4, а после 1 года она локализуется там же, где и у старших детей и взрослых, – в V3 с колебаниями V2-V4. Вместе с нарастанием амплитуды зубцов R и углублением зубцов S в соответствующих отведениях и увеличением времени активации левого желудочка это отражает повышение электрической активности левого желудочка.
Как и у взрослых, так и у детей амплитуда зубцов S в различных отведениях колеблется в больших пределах: от отсутствия в немногих отведениях до 15–16 мм максимально в зависимости от положения ЭОС. Амплитуда зубцов S меняется с возрастом ребенка. Наименьшую глубину зубцов S имеют новорожденные дети во всех отведениях (от 0 до 3 мм), кроме I стандартного, где зубец S достаточно глубокий (в среднем 7 мм, максимально до 13 мм).
У детей старше 1 мес. глубина зубца S в I стандартном отведении уменьшается и в дальнейшем во всех отведениях от конечностей (кроме aVR) регистрируются зубцы S небольшой амплитуды (от 0 до 4 мм), так же как и у взрослых. У здоровых детей в I, II, III, aVL и aVF отведениях зубцы R обычно больше зубцов S. По мере роста ребенка отмечается углубление зубцов S в грудных отведениях V1-V4 и в отведении aVR с достижением максимальной величины в старшем школьном возрасте. В левых грудных отведениях V5-V6, наоборот, амплитуда зубцов S уменьшается, нередко они вообще не регистрируются. В грудных отведениях глубина зубцов S уменьшается слева направо от V1 к V4, имея наибольшую глубину в отведениях V1 и V2.
Иногда у здоровых детей с астеническим телосложением, с т. н. «висячим сердцем», регистрируется S-тип ЭКГ. При этом зубцы S во всех стандартных (SI, SII, SIII) и в грудных отведениях равны или превышают зубцы R со сниженной амплитудой. Высказывается мнение, что это обусловлено поворотом сердца вокруг поперечной оси верхушкой кзади и вокруг продольной оси правым желудочком вперед. При этом практически невозможно определить угол α, поэтому его и не определяют. Если зубцы S неглубокие и нет смещения переходной зоны влево, то можно предполагать, что это вариант нормы, чаще S-тип ЭКГ определяется при патологии.
Сегмент ST у детей, так же как и у взрослых, должен быть на изолинии. Допускается смещение сегмента ST вверх и вниз до 1 мм в отведениях от конечностей и до 1,5–2 мм – в грудных, особенно в правых. Эти смещения не означают патологии, если нет других изменений на ЭКГ. У новорожденных нередко сегмент ST не выражен и зубец S при выходе на изолинию сразу переходит в полого поднимающийся зубец Т.
У старших детей, как и у взрослых, в большинстве отведений зубцы Т положительные (в I, II стандартных, aVF, V4-V6). В III стандартном и aVL отведениях зубцы Т могут быть сглаженными, двухфазными или отрицательными; в правых грудных отведениях (V1-V3) чаще отрицательные или сглаженные; в отведении aVR – всегда отрицательные.
Самые большие отличия зубцов Т отмечаются у новорожденных детей. У них в стандартных отведениях зубцы Т низкоамплитудны (от 0,5 до 1,5–2 мм) или сглажены. В ряде отведений, где зубцы Т у детей других возрастных групп и взрослых в норме положительны, у новорожденных они отрицательны, и наоборот. Так, у новорожденных могут быть отрицательными зубцы Т в I, II стандартных, в усиленных однополюсных и в левых грудных отведениях; могут быть положительными в III стандартном и правых грудных отведениях. К 2–4-й нед. жизни происходит инверсия зубцов Т, т. е. в I, II стандартных, aVF и левых грудных (кроме V4) отведениях они становятся положительными, в правых грудных и V4 – отрицательными, в III стандартном и aVL могут быть сглаженными, двухфазными или отрицательными.
В последующие годы сохраняются отрицательные зубцы Т в отведении V4 до 5–11 лет, в отведении V3 – до 10–15 лет, в отведении V2 – до 12–16 лет, хотя в отведениях V1 и V2 отрицательные зубцы Т допускаются в ряде случаев и у здоровых взрослых.
После 1-го мес. жизни амплитуда зубцов Т постепенно увеличивается, составляя у детей раннего возраста от 1 до 5 мм в стандартных отведениях и от 1 до 8 мм – в грудных. У школьников величина зубцов Т доходит до уровня взрослых и колеблется от 1 до 7 мм в стандартных отведениях и от 1 до 12–15 мм – в грудных. Наибольшую величину имеет зубец Т в отведении V4, иногда в V3, а в отведениях V5, V6 его амплитуда снижается.
Интервал QТ (электрическая систола желудочков) дает возможность оценить функциональное состояние миокарда. Можно выделить следующие особенности электрической систолы у детей, отражающие меняющиеся с возрастом электрофизиологические свойства миокарда.
Увеличение продолжительности интервала QT по мере роста ребенка от 0,24–0,27 с у новорожденных до 0,33–0,4 с у старших детей и взрослых. С возрастом меняется соотношение между длительностью электрической систолы и длительностью сердечного цикла, что отражает систолический показатель (СП). У новорожденных детей длительность электрической систолы занимает более половины (СП = 55–60%) длительности сердечного цикла, а у старших детей и взрослых – 1/3 или чуть больше (37–44%), т. е. с возрастом СП уменьшается.
С возрастом изменяется соотношение продолжительности фаз электрической систолы: фазы возбуждения (от начала зубца Q до начала зубца Т) и фазы восстановления, т. е. быстрой реполяризации (продолжительность зубца Т). У новорожденных на восстановительные процессы в миокарде затрачивается времени больше, чем на фазу возбуждения. У детей раннего возраста эти фазы занимают приблизительно одинаковое время. У 2/3 дошкольников и большинства школьников, так же как и у взрослых, большее время затрачивается на фазу возбуждения.
Особенности ЭКГ в различных возрастных периодах детства
Период новорожденности (рис. 2).
1. В первые 7–10 дней жизни тенденция к тахикардии (ЧСС 100–120 уд/мин) с последующим учащением ЧСС до 120–160 уд/мин. Выраженная лабильность ЧСС с большими индивидуальными колебаниями. 2. Снижение вольтажа зубцов комплекса QRS в первые 5–10 дней жизни с последующим увеличением их амплитуды. 3. Отклонение электрической оси сердца вправо (угол α 90–170°). 4. Зубец Р относительно большей величины (2,5–3 мм) в сравнении с зубцами комплекса QRS (соотношение P/R 1 : 3, 1 : 4), часто заостренный. 5. Интервал PQ не превышает 0,13 с. 6. Зубец Q непостоянный, как правило, отсутствует в I стандартном и в правых грудных (V1-V3) отведениях, может быть глубоким до 5 мм в III стандартном и aVF отведениях. 7. Зубец R в I стандартном отведении низкий, а в III стандартном – высокий, при этом RIII > RII > RI, высокие зубцы R в aVF и правых грудных отведениях. Зубец S глубокий в I, II стандартных, aVL и в левых грудных отведениях. Вышеперечисленное отражает отклонение ЭОС вправо. 8. Отмечается низкая амплитуда или сглаженность зубцов Т в отведениях от конечностей. В первые 7–14 дней зубцы Т положительные в правых грудных отведениях, а в I и в левых грудных – отрицательные. К 2–4-й нед. жизни происходит инверсия зубцов Т, т. е. в I стандартном и левых грудных они становятся положительными, а в правых грудных и V4 – отрицательными, оставаясь такими и в дальнейшем вплоть до школьного возраста.
Грудной возраст: 1 мес. – 1 год (рис. 3).
1. ЧСС несколько уменьшается (в среднем 120–130 уд/мин) при сохранении лабильности ритма. 2. Нарастает вольтаж зубцов комплекса QRS, нередко он выше, чем у старших детей и взрослых, за счет меньшей толщины грудной клетки. 3. У большинства грудных детей ЭОС переходит в вертикальное положение, часть детей имеет нормограмму, но допускаются еще значительные колебания угла α (от 30 до 120°). 4. Зубец Р отчетливо выражен в I, II стандартных отведениях, а соотношение амплитуды зубцов Р и R уменьшается до 1 : 6 за счет увеличения высоты зубца R. 5. Длительность интервала PQ не превышает 0,13 с. 6. Зубец Q регистрируется непостоянно, чаще отсутствует в правых грудных отведениях. Его глубина нарастает в III стандартном и aVF отведениях (до 7 мм). 7. Нарастает амплитуда зубцов R в I, II стандартных и в левых грудных (V4-V6) отведениях, а в III стандартном уменьшается. Глубина зубцов S уменьшается в I стандартном и в левых грудных отведениях и увеличивается в правых грудных (V1-V3). Однако в VI амплитуда зубца R, как правило, еще преобладает над величиной зубца S. Перечисленные изменения отражают смещение ЭОС от правограммы к вертикальному положению. 8. Нарастает амплитуда зубцов Т, и к концу 1-го года соотношение зубцов Т и R составляет 1 : 3, 1 : 4.
ЭКГ у детей раннего возраста: 1–3 года (рис. 4).
1. ЧСС уменьшается в среднем до 110–120 уд/мин, у части детей появляется синусовая аритмия. 2. Сохраняется высокий вольтаж зубцов комплекса QRS. 3. Положение ЭОС: 2/3 детей сохраняют вертикальное положение, а 1/3 имеет нормограмму. 4. Соотношение амплитуды зубцов Р и R в I, II стандартных отведениях уменьшается до 1 : 6, 1 : 8 за счет нарастания зубца R, а после 2 лет становится таким же, как и у взрослых (1 : 8, 1 : 10). 5. Длительность интервала PQ не превышает 0,14 с. 6. Зубцы Q чаще неглубокие, но в некоторых отведениях, особенно в III стандартном, их глубина становится еще больше (до 9 мм), чем у детей 1-го года жизни. 7. Продолжаются те же изменения амплитуды и соотношение зубцов R и S, которые отмечались у грудных детей, но они более выражены. 8. Происходит дальнейшее нарастание амплитуды зубцов Т, и их соотношение с зубцом R в I, II отведениях доходит до 1 : 3 или 1 : 4, как у старших детей и взрослых. 9. Сохраняются отрицательные зубцы Т (варианты – двухфазность, сглаженность) в III стандартном и правых грудных отведениях до V4, что нередко сопровождается смещением вниз сегмента ST (до 2 мм).
ЭКГ у дошкольников: 3–6 лет (рис. 5).
1. ЧСС уменьшается в среднем до 100 уд/мин, нередко регистрируется умеренная или выраженная синусовая аритмия. 2. Сохраняется высокий вольтаж зубцов комплекса QRS. 3. ЭОС нормальная или вертикальная, и очень редко отмечается отклонение вправо и горизонтальное положение. 4. Длительность PQ не превышает 0,15 с. 5. Зубцы Q в различных отведениях регистрируются чаще, чем в предыдущих возрастных группах. Сохраняется относительно большая глубина зубцов Q в III стандартном и aVF отведениях (до 7–9 мм) по сравнению с таковой у детей более старшего возраста и взрослых. 6. Соотношение величины зубцов R и S в стандартных отведениях меняется в сторону еще большего увеличения зубца R в I, II стандартных отведениях и уменьшения глубины зубца S. 7. Уменьшается высота зубцов R в правых грудных отведениях, а в левых грудных увеличивается. Глубина зубцов S уменьшается слева направо от V1 к V5 (V6). ЭКГ у школьников: 7–15 лет (рис. 6).
ЭКГ школьников приближается к ЭКГ взрослых людей, но еще имеются некоторые отличия:
1. ЧСС уменьшается в среднем у младших школьников до 85–90 уд/мин, у старших школьников – до 70–80 уд/мин, но отмечаются колебания ЧСС в больших пределах. Часто регистрируется умеренно выраженная и выраженная синусовая аритмия. 2. Несколько снижается вольтаж зубцов комплекса QRS, приближаясь к аналогичному у взрослых. 3. Положение ЭОС: чаще (50%) – нормальное, реже (30%) – вертикальное, редко (10%) – горизонтальное. 4. Продолжительность интервалов ЭКГ приближается к таковой у взрослых. Длительность PQ не превышает 0,17–0,18 с. 5. Характеристики зубцов Р и Т такие же, как у взрослых. Отрицательные зубцы Т сохраняются в отведении V4 до 5–11 лет, в V3 – до 10–15 лет, в V2 – до 12-–16 лет, хотя в отведениях V1 и V2 отрицательные зубцы Т допускаются и у здоровых взрослых. 6. Зубец Q регистрируется непостоянно, но чаще, чем у детей раннего возраста. Его величина становится меньше, чем у дошкольников, но в III отведении он может быть глубоким (до 5–7 мм). 7. Амплитуда и соотношение зубцов R и S в различных отведениях приближаются к таковым у взрослых. Заключение
Подводя итог, можно выделить следующие особенности детской электрокардиограммы: 1. Синусовая тахикардия, от 120–160 уд/мин в период новорожденности до 70–90 уд/мин к старшему школьному возрасту. 2. Большая вариабельность ЧСС, часто – синусовая (дыхательная) аритмия, дыхательная электрическая альтерация комплексов QRS. 3. Нормой считается средне-, нижнепредсердный ритм и миграция водителя ритма по предсердиям. 4. Низкий вольтаж QRS в первые 5–10 дней жизни (низкая электрическая активность миокарда), затем – увеличение амплитуды зубцов, особенно в грудных отведениях (вследствие тонкой грудной стенки и большого объема, занимаемого сердцем в грудной клетке). 5. Отклонение ЭОС вправо до 90–170º в период новорожденности, к возрасту 1–3 лет – переход ЭОС в вертикальное положение, к подростковому возрасту в около 50% случаев – нормальная ЭОС. 6. Малая продолжительность интервалов и зубцов комплекса PQRST с постепенным увеличением с возрастом до нормальных границ. 7. «Синдром замедленного возбуждения правого наджелудочкового гребешка» – расщепление и деформация желудочкового комплекса в виде буквы «М» без увеличения его продолжительности в отведениях III, V1. 8. Заостренный высокий (до 3 мм) зубец Р у детей первых месяцев жизни (в связи с высокой функциональной активностью правых отделов сердца во внутриутробном периоде). 9. Часто – глубокий (амплитуда до 7–9 мм, больше 1/4 зубца R) зубец Q в отведениях III, aVF у детей вплоть до подросткового возраста. 10. Низкая амплитуда зубцов Т у новорожденных, нарастание ее к 2–3-му году жизни. 11. Отрицательные, двухфазные или сглаженные зубцы Т в отведениях V1-V4, сохраняющиеся до возраста 10–15 лет. 12. Смещение переходной зоны грудных отведений вправо (у новорожденных – в V5, у детей после 1-го года жизни – в V3-V4) (рис. 2–6).
Список литературы
: 1. Болезни сердца: Руководство для врачей / под ред. Р.Г. Оганова, И.Г. Фоминой. М.: Литтерра, 2006. 1328 с. 2. Задионченко В.С., Шехян Г.Г., Щикота А.М., Ялымов А.А. Практическое руководство по электрокардиографии. М.: Анахарсис, 2013. 257 с.: ил. 3. Исаков И.И., Кушаковский М.С., Журавлева Н.Б. Клиническая электрокардиография. Л.: Медицина, 1984. 4. Кушаковский М.С. Аритмии сердца. СПб.: Гиппократ, 1992. 5. Орлов В.Н. Руководство по электрокардиографии. М.: Медицинское информационное агентство, 1999. 528 с. 6. Руководство по электрокардиографии / под ред. з. д. н. РФ, проф. В.С. Задионченко. Saarbrucken, Germany. Lap Lambert Academic Publishing GmbH&Co. KG, 2011. С. 323. 7. Fazekas T.; Liszkai G.; Rudas L.V. Electrocardiographic Osborn wave in hypothermia // Orv. Hetil. 2000. Oct. 22. Vol. 141(43). P. 2347–2351. 8. Yan G.X., Lankipalli R.S., Burke J.F. et al. Ventricular repolarization components on the electrocardiogram: Cellular basis and clinical significance // J. Am. Coll. Cardiol. 2003. №42. P. 401–409.
Признаки на ЭКГ
{banner_banstat9}
- Характерный признак на кардиограмме — деформация предсердного зубца P (заострение, в нормальном состоянии он округлый, без зазубрин) и его уширение.
- Изменение частоты сокращений. Сначала в сторону тахикардии, на поздних стадиях ЧСС падает до 60 и ниже.
Оценка проводится диагностом, затем повторно кардиологом на приеме.
Гипертрофия правого предсердия на ЭКГ проявляется повышением и заострением P-волны. Остальные моменты играют второстепенную роль и позволяют оценить уже сам характер сопутствующих нарушений.
Лечение
{banner_banstat10}
Проводится под контролем кардиолога. На ранних этапах, если катастрофических дефектов еще нет, показано динамическое наблюдение. Каждые 3-6 месяцев кардиография и ЭХО-КГ, также изменение давления, ЧСС.
Ухудшение, прогрессирование — основание для срочного назначения медикаментов. По показаниям прибегают к хирургическому лечению патологии.
Перечень лекарственных средств симптоматического и этиотропного, сердечного действия:
- Кардиопротекторы. Нормализуют метаболизм в клетках.
- Антиаритмические. При экстрасистолии, фибрилляции, пароксизмальной тахикардии.
- Бета-блокаторы. Для коррекции уровня артериального давления и купирования синусовых форм аритмии.
- Сердечные гликозиды. Стабилизируют сократительную способность миокарда. Но используются малыми курсами, с осторожностью. После инфаркта не назначаются.
- Диуретики. Для выведения лишней жидкости и снижения нагрузки на сердце.
- Гепатопротекторы. Чтобы предотвратить повреждение клеток печени.
Прочие наименования показаны при внекардиальных причинах.
Операция — крайняя мера. Назначается при пороках сосудов, самого сердца и клапанов. Опухолях, аневризмах и др.
Внимание:
К народным методам прибегать нельзя, они в лучшем случае бесполезны, тогда не стоят затраченного времени и денег, в худшем — опасны.
В рамках реабилитации и дальнейшего лечения показан отказ от курения, спиртного. Нормализация рациона (стол №10).
Рабочая или физиологическая разновидность вообще не требует терапии. Нужно постоянно наблюдать за пациентом. При необходимости применяют кардиопротекторы.
Прогрессирование патологии ассоциировано с плохим исходом. Помочь в силах только трансплантация органа.
Гипертрофия сердца
Гипертрофия сердца
Гипертрофия сердца – это увеличение сердечной мышцы, которое происходит в основном из-за увеличения количества кардиомиоцитов – специализированных мышечных клеток сердца. Такое состояние встречается у детей, подростков, молодых и пожилых людей.
Гипертрофия сердца – это проявление особого состояния организма: физиологического или патологического. То есть это не заболевание, а симптом.
Физиологическая
Физиологическая гипертрофия сердца наблюдается у спортсменов и у людей, которые ведут активный образ жизни. Для регулярных физических нагрузок организму требуется большое количество кислорода. Кислород доставляется с кровью. И чтобы обеспечить возросшие ив кислороде потребности, сердце увеличивает частоту и силу сокращений. А для этого что требуется больший метаболизм в самой сердечной мышце. Так постепенно увеличивается объем и масса клеток (кардиомиоцитов). Чаще у спортсменов гипертрофия сердца начинается с левого желудочка.Виды спорта, которые могут привести к гипертрофии сердца, – гребля, хоккей, футбол, лыжные гонки, велоспорт, бег на длинные дистанции и т.д. При прекращении тренировок такое состояние претерпевает обратное развитие. То есть гипертрофированное сердце становится снова обычных размеров с нормальной толщиной стенок.
Патологическая
Патологическая гипертрофия сердца возникает из-за различных заболеваний организма. Сердце человека состоит из четырех отделов: два предсердия и два желудочка. Предсердия – это резервуары, куда кровь поступает из кругов кровообращения организма (синие сосуды). Желудочки – выталкивающая сила, которая запускает кровь по сосудам (красные сосуды). Так каждый отдел имеет свои причины к увеличению.
Причины:
- Левый желудочек – увеличивается из-за артериальной гипертензии, стеноза аортального клапана, атеросклероза аорты, общего ожирения, сахарного диабета
- Правый желудочек – из-за застойной сердечной недостаточности, хронической легочной недостаточности
- Левое предсердие – при артериальной гипертензии, общем ожирении, пороках аортального и митрального клапанов
- Правое предсердие – из-за легочных заболеваний (когда есть застой в малом кругу кровообращения).
Развитие
Вышеперечисленные причины заставляют поддерживать нормальный кровоток путем увеличения массы сердца. Надо принимать во внимание, что увеличение одного отдела сердца приводит к гипертрофии другого. Помимо кардиомиоцитов, в сердце есть еще и соединительная ткань. При гипертрофии сердца она тоже разрастается, а это приводит к снижению эластичности стенок и нарушению деятельности сердца.
Если нагрузка на сердце не снижается, то миокард постепенно истощается, потому что кровоток не справляется с питанием увеличенного сердца. Это может привести к нарушению проведения нервных импульсов (аритмии), склерозу и атрофии сердечной мышцы.
Симптомы
- Возможно бессимптомное течение гипертрофии сердца.
- При поражении левой половины сердца: боль в области сердца (усиливается после физической нагрузки), аритмия, потеря сознания, одышка, головокружение.
- При поражении правой половины сердца: кашель, одышка, синюшность (цианоз) или бледность кожных покровов, отеки, аритмия.
Диагностика
- УЗИ (ультразвуковое исследование) сердца
- ЭКГ (электрокардиография)
- Рентгенография органов грудной клетки.
Лечение Требуется устранить причину возникновения гипертрофии сердца. Если это артериальная гипертензия – необходим прием антигипертензивных и мочегонных препаратов. Выраженные пороки клапанов сердца требуют хирургического лечения и протезирования. Заболевания органов дыхания требуют противовоспалительной и бронхорасширяющей терапии. В любом случае, подход всегда индивидуальный.
Для контроля артериального давления и раннего выявления аритмии рекомендую использовать автоматические тонометры производителя Microlife, представленные в нашем интернет-магазине.
Автор статьи — практикующий врач невролог Старшинин Максим Николаевич.
Прогноз
Зависит от основного патологического процесса. Ранние формы дают 100% выживаемость. Образ повседневного существования почти не страдает, пациент может продолжать прежнюю активность с незначительными ограничениями.
При присоединении пороков прогрессирование в разы быстрее. Смерть наступает в 30% случаев.
Артериальная гипертензия, рост легочного давления и прочие неизлечимые по характеру патологии не гарантируют раннего летального исхода. Зависит от момента начала курации.
Возможность радикального вмешательства характеризуется резким улучшением прогноза.
Вопросы о вероятном исходе стоит адресовать ведущему врачу. Потому рекомендуется обращаться к одному и тому же кардиологу. Он учтет все факторы и даст примерный ответ.