Врачи Стоимость
Прейскурант Врачи клиники
Варикозная экзема – это заболевание, возникающее как осложнение варикозной болезни, вызванной застоем крови в измененных венах. В результате нарушения кровообращения возникают атрофические процессы в коже, прилегающие к причинному участку. Это может быть результатом тромбофлебита, при котором было назначено неадекватное, несвоевременное лечение. Но самой распространенной причиной является отсутствие лечения варикозной болезни.
По статистике, заболевание чаще наблюдается у лиц пожилого возраста, чаще – у женщин.
Что такое варикозная экзема
Экзема представляет собой воспалительный процесс на коже, протекающий в хронической форме и являющийся следствием венозного застоя. Патология в медицине носит и другие названия – венозная экзема, гиперемическая экзема или застойный дерматит. Особенности заболевания – поражение касается кожи нижних конечностей, развивается постепенно, при отсутствии лечения прогрессирует до трофических язв.
Трофическая экзема. Отзывы пациентов доктора Семенова А.Ю.
Варикозной болезнью страдаю 10 лет, хотя нет СТРАДАЛ РАНЬШЕ! Решился обратиться центр лазерной хирургии прочитав отзывы. Уже тогда, когда появилась трофическая экзема на коже, надо было конечно раньше, но хорошо что не позже. Обратился в клинику 29 июня 2011, думаю, что мне повезло попасть на первичный прием к Семенову Артему Юрьевичу. Чуткий, добродушный и как показало время профессионал своего дела, поставил диагноз, предложил курс лечения (радиочастотная обляция +…Подробнее
Ахмеджанов Эмиль Рустамович, Москва, 10.02.2013г.
Варикозная болезнь передалась мне по наследству. В 30 лет обошлась склеротерапией. Вены с шишками ушли, левая нога выглядела прекрасно. После рождения второго ребёнка проблемы с левой ногой вернулись. Сначала появились небольшие шишки, со временем — потемнения на левой ноге. Потом из небольшой точки выросло целое пятно, которое оказалось трофической экземой(((. От долгой ходьбы нога начинала ныть. Приходилось постоянно пользоваться лиотоном. Конечно, время было упущено, я…Подробнее
Татьяна Чертилина, Москва, 01.03.2017г.
Причины развития патологии
Единственная причина начала заболевания – венозный застой, который происходит на фоне нарушения кровотока в венах. Результатом будет неполное кровоснабжение мелких сосудов дермы, что и провоцирует экзематозные изменения – кожа становится максимально травматичной, а при существующем кислородном голодании раны просто не заживают. Такие повреждения – “ворота” для инфекционных агентов.
Самостоятельно венозный застой в нижних конечностях не развивается, всегда присутствуют провоцирующие факторы:
- варикозное расширение вен;
- травмы ног;
- заболевания сердца и сосудов, протекающие в хронической форме;
- наличие лишнего веса, ожирение 2-3 степени;
- пожилой возраст;
- период вынашивания ребенка.
На фоне перечисленных состояний вены нижних конечностей расширяются и клапаны (составляющие сосудов) начинают функционировать некорректно: кровоток при движении снизу вверх затрудняется, давление увеличивается. Кровь не может с обычной скоростью течь по венам – застой практически гарантирован.
Вероятность развития варикозной экземы повышается в разы, если у человека ранее были диагностированы:
- тромбоз, тромбофлебит;
- почечная недостаточность;
- устойчиво повышенное артериальное давление.
Не последнюю роль играет и образ жизни, и специфика трудовой деятельности: гиподинамия, чрезмерные физические нагрузки (подъем тяжестей), нахождение в одной позе длительное время (сидение, стояние).
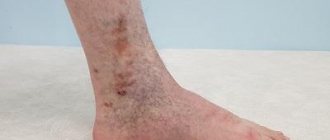
Как проявляется варикозная экзема на нижних конечностях
Еще в самом начале развития нарушений кровотока в нижних конечностях, происходят изменения и в клетках кожного покрова. Сначала они незаметны, но по мере прогрессирования основного заболевания будут ярче проявляться и симптомы дерматологической патологии:
- даже при не продолжительной неподвижности немеют и “тяжелеют” ноги;
- кожные покровы над измененными сосудами становятся очень сухими, начинают зудеть;
- к концу дня обязательно присутствуют обширные отеки нижних конечностей;
- кожа приобретает красный оттенок, на ней появляются микротрещины.
Первые признаки варикозной экземы на ногах появляются в области щиколоток, затем распространение их идет по восходящей линии. Повреждения дермы становятся глубокими, в них проникают инфекционные агенты – заживление становится длительным, а после него остаются шрамы.
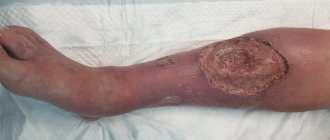
Если лечение на этой стадии развития заболевания не проводится, то признаки становятся выраженнее, добавляются новые:
- кожные покровы в местах поражения твердеют, на ощупь становятся как деревянная поверхность;
- дерма приобретает темный оттенок — от серого до коричнево-черного;
- пациент жалуется на сильный, нестерпимый зуд в местах поражения;
- воспаленный участок нижней конечности уменьшается в объеме за счет “усыхания” эпидермиса.
Кожа становится очень чувствительной, любое прикосновение к ней вызывает сильную боль, присоединение бактериальной инфекции провоцирует развитие гнойного процесса в глубоких слоях подкожно-жировой клетчатки, появляющиеся раны кровоточат.
Использование лазера
Весьма эффективным в устранении первопричины варикозной экземы показало себя лазерное излучение. В данном случае задача лазера — восстановление кровотока. Процедура весьма действенна, безболезненна и полностью безопасна, но лишь в случае, когда ее применяет опытный врач.
Суть процедуры заключается в том, что в просвет вены через небольшой прокол вводится специальный катетер, в конце которого размещен световод. Протягивая световод по катетеру, происходит обработка просвета вены лазерным излучением. Процедура выполняется очень аккуратно, с интервалами, одно продвижение световода занимает не более пяти сантиметров поврежденной вены.
Данная методика хороша ко всему прочему тем, что не оставляет после себя рубцов или шрамов, так как не предполагает накладывание швов. По завершению процедуры место прокола закрывают стерильной повязкой. Спустя некоторое время ранее пораженная вена начинает обрастать соединительными тканями, а в дальнейшем рассасывается. В процессе восстановления важно правильно следить за состоянием кожного покрова, использовать восстанавливающие кремы, носить компрессионное белье, не контактировать с прямыми солнечными лучами.
Диагностика осложнения
Прежде чем назначить лечение варикозной экземы, нужно выявить истинные причины ее появления. Сделать это можно только путем проведения четких диагностических мероприятий:
- лабораторное исследование крови;
- ультразвуковая диагностика вен нижних конечностей;
- обследование всей сердечно-сосудистой системы.
Врач обязательно будет изучать историю болезни пациента, поэтому на приеме нужно рассказать о том, были ли ранее диагностированы травмы ног, тромбозы, заболевания сердца и проводились ли в области поражения хирургические вмешательства.
Выбор тактики лечения зависит от выявленных причинах развития заболевания. Устранить симптомы можно будет только после купирования основного патологического процесса. В противном случае патология будет прогрессировать, временами входя в стадию ремиссии.
Лечение венозной трофической язвы в ведущем европейском центре флебологии в Москве
Даже современное инновационное лечение трофической язвы может быть достаточно сложным. Поэтому лучше, когда в Москве им занимается опытный специалист-флеболог. Ведущими моментами в лечении будут:
- Местное лечение язвы.
- Устранение патологического венозного сброса.
Этапность решения каждого из этих вопросов будет определяться состоянием раны, масштабом поражения венозной системы, общим состоянием организма пациента. Для местной терапии язвы используются современные инновационные раневые покрытия, позволяющие сократить количество перевязок. Использовать компрессионный бандаж или современные компрессионные изделия, что в данной ситуации лучше, определит доктор на приёме в лучшем флебологическом центре Московска. Устранение ведущей причины язвы – патологического венозного рефлюкса, требует тщательного анализа ситуации. Обычная хирургическая операция удаления варикозных вен часто сопряжена с повреждением лимфатических сосудов, и может ухудшить течение раны. Современная инновационная лазерная хирургия является гораздо менее травматичной, и позволяет полностью удалять варикозные вены, которые и послужили причиной трофической язвы.
Все перечисленные решения в лечении венозной трофической раны являются наиболее современными и соответствующими государственным европейским стандартам. Такой подход безусловно хороший, но лучшим решением будет лечение варикозной болезни ещё до появления трофических растройств.
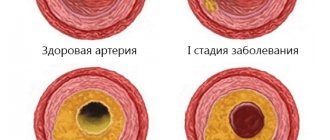
Стадии развития патологии
Врачи выделяют 4 стадии развития венозной экземы, для каждой присущи характерные признаки:
- 1 стадия. Самая безопасная для здоровья, сопровождается периодическим появлением красных пятен на коже ног, не беспокоит больного. На этом этапе можно использовать консервативную терапию и воплощать рекомендации врачей в отношении питания, физической активности в жизнь
- 2 стадия. Классические симптомы патологии становятся интенсивными, специалисты рекомендуют больным находиться в медучреждении и получать терапию под контролем со стороны медицинских работников.
- 3 стадия. На пораженных участках кожи формируются пузырьки с мутной жидкостью. От малейшего прикосновения они лопаются, жидкость из них вытекает и это сопровождается неприятным запахом. Риск присоединения инфекции становится максимально высоким.
- 4 стадия. Все имеющиеся пузырьки лопаются, поверхность покрывается плотной коркой, которая нестерпимо зудит. На некоторое время экзема исчезает – наступает краткий период ремиссии.
Методы лечения варикозной экземы
Терапия заболевания должна быть комплексной: препараты, мази, питание, регулярный уход за поврежденным участком. Обязательным становится ношение эластических бинтов. Некоторые больные отдают предпочтение компрессионному белью – оно не менее эффективно, но не практичное: варикозная экзема сопровождается ранениями и истечением из них серозной жидкости, гноя. В таких условиях менять и стирать бинты гораздо проще.
Большинство пациентов думают, что при воспалительном процессе водные процедуры запрещены – это не правда. Гигиена поврежденной конечности требует постоянного соблюдения основных рекомендаций. Мыть ноги следует каждый день с мылом и под проточной водой.
Кроме проведения медикаментозной терапии, пациент должен выполнять следующие рекомендации врачей:
- Давать умеренную нагрузку на нижние конечности – пешие прогулки на свежем воздухе, занятия на велотренажере в домашних условиях, скандинавская ходьба. Важно предварительно обсудить периодичность, продолжительность и уровень нагрузки.
- Начинать борьбу с лишним весом, если таковой имеется. Для этого стоит соблюдать белково-растительную диету, а углеводы, по возможности, полностью исключить из рациона. В основе питания могут быть салаты из свежих овощей и фруктов, морепродукты и рыба, мясо, сало, малое количество круп. Полностью исключить следует сладости, хлеб, молоко и молочные продукты, цитрусовые.
- Носить свободную одежду и обувь по размеру. Отдавать предпочтение натуральным тканям, потому что синтетика может оказывать раздражающее воздействие на чрезмерно чувствительную кожу.
Медикаментозное лечение
Назначаются лекарственные препараты системного воздействия – из группы флеботоников Детралекс, Аскорутин, Флебодиа, которые устраняют отеки, улучшают кровоток в поврежденных венах, повышают тонус стенок сосудов.
В рамках лечения принимают и противовоспалительные препараты – Диклофенак, Дексалгин, Нимесил. Они не только купируют патологический процесс, но и “работают” в качестве обезболивающего.
Назначение антибактериальных препаратов проводится в индивидуальном порядке и только в случае присоединения инфекции. Предварительно в лаборатории получают результаты исследования посевов из раны, чтобы определить подходящее средство.
Какие мази назначают при экземе
Ежедневно поврежденные участки кожи должны обрабатываться антисептическими средствами. Самыми уместными будут растворы Мирамистина, Пронтосана или Октенидерма – они обладают высокой эффективностью и отличаются гипоаллергенностью.
1-2 раза в день на пораженные участки ног наносятся мази из группы гормональных препаратов – Гидрокортизоновая, Преднизолоновая, Лоринден С, Фторокорт. Конкретный препарат будет назначен лечащим врачом, любой из них применяется ограниченное количество времени – необходимо строго следовать инструкции.
Современный подход к терапии патологии кожи, связанной с венозной недостаточностью
Введение
Хроническая венозная недостаточность (ХВН) относится к одним из самых распространенных сосудистых заболеваний, наблюдается, по данным эпидемиологических исследований, у 60–77% взрослого населения [1]. На основании серии крупных исследований факторами риска формирования ХВН признаны пол, ожирение, длительный постельный режим, перенесенный ранее тромбоз глубоких вен, операции на органах брюшной полости, малого таза и вблизи прохождения крупных венозных магистралей, беременность, а также возраст пациента [2]. Неотъемлемой частью ХВН и, нередко, первой жалобой при данном заболевании являются кожные проявления, которые положены в основу современной классификации этой патологии – СЕАР. Согласно CEAP в качестве трофических нарушений выделены гиперпигментация, венозная экзема, липодерматосклероз, белая атрофия кожи, открытые и зажившие венозные язвы [3]. Появление этих симптомов, наряду с выраженной полиморфностью клинической картины заболевания и при отсутствии видимых варикозных изменений подкожных вен, заставляет пациента впервые обратиться к дерматологу.
Жалобы
Основные жалобы пациента при трофических нарушениях венозной этиологии: отечность нижних конечностей, болезненность кожи голеней, наличие петехиальных элементов и изменение цвета кожи на красновато-коричневый, что происходит в результате распада гемоглобина в петехиальных элементах и преобразования оставшегося железа в гемосидерин. Кроме того, пациенты достаточно часто предъявляют жалобы на наличие пузырьков, мокнутия, эрозивных и язвенных дефектов кожи, эритемы – признака хронического дерматита.
Осмотр
При осмотре специалист-дерматолог выявляет у таких пациентов определенный комплекс патологических процессов кожи, типичных для ХВН. К ним относятся такие проявления статического дерматита (вызванного непосредственным нарушением микроциркуляции в сосудистом русле кожи), как отек, гиперемия, отсутствие волос, липодерматосклероз и изъязвления [4]. Часто отмечаются гемосидероз кожи, проявления гиперкератоза в виде шелушения, нумулярная экзема, контактный дерматит (вследствие применения различных нефизиологичных повязок, пластырей и раздражающих лекарственных средств), эрозивные и язвенные дефекты кожи, дистрофические изменения ногтевых пластинок и явления онихомикоза, панникулит [5].
Тактика ведения
При определении тактики ведения таких больных необходимо учитывать, что пациент с патологией кожи на фоне ХВН нуждается в комплексном, всестороннем обследовании состояния кожных покровов, выявлении патологии сосудистого русла и сопутствующих заболеваний, оценке эндокринологического статуса. Так, наличие недиагностированной декомпенсированной гипергликемии будет сводить на нет эффект от применения самых современных топических средств, не считая времени и средств, потраченных на неадекватную терапию. Однако даже в рамках одного класса клинических проявлений тяжесть данного заболевания обусловлена наличием инфицирования зоны трофических нарушений, в частности микробной экземы, сопровождающейся вторичным инфицированием дефектов кожи. Бактериальная контаминация значительно изменяет симптоматику заболевания, утяжеляет его течение, затрудняет выбор тактики ведения пациента и становится причиной рецидивов и присоединения других заболеваний, включая лимфостаз и рожистое воспаление [5].
Диагностические мероприятия
В соответствии со стандартами, помимо выявления жалоб, сбора анамнеза и клинического обследования, пациенту показано ультразвуковое исследование вен в объеме дуплексного или триплексного ангиосканирования глубоких, поверхностных, подкожных и перфорантных вен с определением анатомических особенностей строения и хода сосудов, проходимости их просвета и характеристик кровотока. Далее показана консультация хирурга, который, при наличии показаний, определяет тактику дальнейшего обследования, консервативного и оперативного лечения [6]. Подчеркиваем, что при наличии тяжелой хронической патологии глубоких магистральных вен только совместные, согласованные действия хирурга и дерматолога могут обеспечить успешное лечение больного и профилактику возможных осложнений и хронизации процесса с резким снижением качества жизни пациента.
Лечение
Общие мероприятия Вне зависимости от характера жалоб больного любой специалист должен мотивировать пациента к определенному стилю жизни, соответствующему его состоянию. Так, необходимо минимизировать периоды гиподинамии, статические нагрузки, подъем тяжестей, исключить воздействие высоких температур, нормализовать массу тела, соблюдать диету, способствующую нормализации веса и адекватной моторике кишечника, носить удобную одежду, обувь выполнять режим двигательной активности. В большинстве случаев фактором, предрасполагающим к развитию эрозивного или язвенного дефекта кожи при ХВН, является травма, часто очень незначительная. В этой связи мы считаем очень важным ношение компрессионного трикотажа не только как средства, купирующего явления флебогипертензии, но и как защиты, предохраняющей компрометированную кожу от нежелательного механического воздействия. К сожалению, пациенты воспринимают рекомендации по ношению компрессионного трикотажа как нечто вспомогательное, не имеющее большого значения для лечения, часто предъявляют жалобы на то, что его «трудно надевать» или «в нем очень жарко». Поэтому задача и хирурга и дерматолога состоит в подборе качественного компрессионного изделия с четким соблюдением размеров и показаний к применению того или иного класса компрессии и модели трикотажа, а также подробном разъяснении рисков, появляющихся при отказе от ношения компрессионного трикотажа.
Медикаментозная терапия Комплексный подход к лечению ХВН, сопряженной с патологией кожи, может и должен включать разнонаправленные препараты, назначение которых определяется индивидуально, исходя из клинических проявлений у конкретного пациента. К ним относятся: • препараты, улучшающие микроциркуляцию, и флеботропные лекарственные средства; • компрессионная терапия; • топические препараты, содержащие гепарин и диметилсульфоксид; • местные антибиотики в различных формах; • растворы анилиновых красителей; • кератопластические мази; • топические глюкокортикостероиды и их комбинации с другими средствами; • увлажняющие средства; • препараты, создающие защитную пленку, или физиологичные повязки, подобранные в зависимости от фазы раневого процесса; • системные антибиотики; • системные глюкокортикостероиды; • поливитаминные препараты. Немаловажным фактором, влияющим на заживление эрозивных и язвенных дефектов, образующихся при ХВН, является открытый способ ведения раневой поверхности, обычно применяемый специалистами-дерматологами. При этом раневая поверхность остается свободной от перевязочного материала, что позволяет не нарушать образовавшийся эпителий в краевой зоне очага при перевязке. Негативное отношение к традиционной марлевой повязке связано также с довольно частыми случаями воспалительной реакции в окружающей очаг коже, как проявления контактного дерматита. Воспалительная реакция обусловлена применяемыми лекарственными средствами и механическим воздействием самой повязки (марлевой или наклеивающейся). Соответственно воспалительные изменения на участке кожи, окружающем рану, препятствуют эпителизации очага. В том случае, когда поверхность очага действительно необходимо закрыть, предпочтительнее использовать перевязочные средства, обладающие адсорбирующим, впитывающим эффектом, и выбирать их в зависимости от фазы раневого процесса [7]. При выборе тактики лечения необходимо учитывать, что в условиях нарушенной гемодинамики и снижения защитных свойств кожи (снижение тургора, сухость, нарушение кератогенеза, дисбаланс микрофлоры) при нарушении целостности кожных покровов создаются благоприятные условия для вторичного инфицирования кожи [8]. Благоприятным фактором для возникновения вторичной инфекции выступает появление на поверхности кожи полостных элементов, формирующихся при экзематизации, контактном дерматите, сочетанной артериально-венозной недостаточности, возникновении «диабетических пузырей». Наиболее распространенными вариантами течения бактериальной инфекции являются поражения собственно кожи и подкожно-жировой клетчатки [9]. Среди возбудителей этого процесса чаще всего встречаются различные виды стафилококка и бета-гемолитический стрептококк группы А, а из анаэробных микроорганизмов чаще выявляются представители родов Clostridium, Bacteroides и Peptostreptococcus, причем последние обычно присутствуют в ассоциации с аэробными микроорганизмами [10]. Традиционным выбором хирурга в этом случае становятся антибиотики цефалоспоринового ряда, однако практика показывает, что в последнее время складывается тенденция к уменьшению чувствительности бактериальной флоры к цефалоспоринам и положительный эффект достигается за счет увеличения дозировки препарата, что может привести к неблагоприятным последствиям. В дерматологической практике предпочтение в лечении бактериальных инфекций кожи в настоящее время отдается препаратам тетрациклинового ряда и макролидам, которые обладают широким спектром действия и реже применяются в рутинной хирургической практике, при этом минимизируется риск формирования микробной резистентности. К нежелательным эффектам со стороны тетрациклинов можно отнести повышение фотосенсибилизации (что исключает применение этих препаратов в летний период времени), дискомфорт со стороны ЖКТ, тератогенный эффект. Один из главных нежелательных эффектов применения макролидов – повышение перистальтики ЖКТ. Однако при лечении полусинтетическими макролидами, по сравнению с эритромицином и пероральными бета-лактамными антибиотиками, частота побочных реакций выражена гораздо меньше [11]. Антимикробный эффект макролидов обусловлен нарушением синтеза белка на рибосомах микробной клетки. При выведении антибиотика из организма рост бактерий не возобновляется, т. е. имеет место постантибиотический эффект. Такая же особенность действия характерна для фторхинолонов, аминогликозидов и тетрациклинов. Вместе с тем антибиотики этой группы обладают иммуномодулирующей активностью и способностью активизировать деятельность фагоцитирующих клеток [12]. Еще одной немаловажной особенностью вышеуказанной группы препаратов является длительное время циркуляции в крови. Одним из наиболее широких спектров действия обладает рокситромицин: чувствительны к нему Streptococcus spp. группы А и В, в том числе Str. pyogenes, Str. agalactiae, Str. mitis, Str. saunguis, Str. viridans, Str. pneumoniae, а также Neisseria meningitidis, Moraxella catarrhalis, Bordetella pertussis, Listeria monocytogenes, Corynebacterium diphtheriae, Clostridium spp., Mycoplasma pneumoniae, Pasteurella multocida, Ureaplasma urealyticum, Chlamydia trachomatis, Chl. pneumoniae, Chl. psittaci, Legionella pneumophila, Campylobacter spp., Gardnerella vaginalis [13]. В своей практике пациентам с разной степенью выраженности ХВН нижних конечностей и изменениями кожи с проявлениями вторичного инфицирования мы назначаем индивидуальную местную терапию, включающую: местные антибактериальные препараты в комбинации с топическими глюкокортикостероидами в соответствующей форме (крем, эмульсия, аэрозоль, порошок); растворы анилиновых красителей; топические препараты, содержащие гепарин и диметилсульфоксид; топические препараты серебра; кератопластические мази при выраженном шелушении, содержащие салициловую и молочную кислоту; увлажняющие средства с эпителизирующим эффектом; ангиопротекторы. С целью угнетения жизнедеятельности микроорганизмов, патогенетически связанных с возникновением и развитием инфицирования зоны трофических нарушений, всем пациентам рекомендуем пероральный прием рокситромицина (Эспарокси) по 150 мг 2 раза в сутки, с интервалом 12 часов или 300 мг однократно в течение 10 дней. У всех пациентов через неделю после начала описанной выше терапии отмечаются полное исчезновение клинических признаков бактериальной инфекции и видимое уменьшение выраженности воспалительных изменений на коже (рис. 1–3). Пациенты отмечают значительное уменьшение болезненных ощущений и зуда.
Достигнутый эффект мы связываем с тем, что полусинтетический антибиотик группы макролидов оказывает бактериостатическое действие: связываясь с 50S субъединицей рибосом, подавляет реакции транслокации и транспептидации, процесс образования пептидных связей между аминокислотами и пептидной цепью, тормозит синтез белка рибосомами, в результате чего угнетает рост и размножение бактерий. Пероральный прием антибиотика группы макролидов рокситромицина (Эспарокси) позволяет лечить данных пациентов в амбулаторно-поликлинических условиях, значительно повышая комплаентность пациента.
Заключение
Пациенты с патологией гемодинамики конечностей нуждаются в совместном наблюдении хирурга и дерматолога. Успех терапии зависит от четких и согласованных действий специалистов. Лечение пациента должно быть комплексным, включающим терапию не только сосудистыми средствами, но и оптимальную комбинацию топических препаратов, а также своевременную системную антибиотикотерапию. При этом в лечении вторичного инфицирования кожи и мягких тканей у пациентов с ХВН могут быть успешно использованы антибиотики группы макролидов, в т. ч. препараты рокситромицина (Эспарокси).
Стоит ли пользоваться народными средствами
Можно найти массу рецептов “народного творчества”, которые помогают при варикозе и борются с его последствиями. В их составе можно найти капустные листья, крапиву, зеленые помидоры, сливочное масло с чесноком и другие привычные продукты.
Некоторые “целители” советуют на утренней заре ходить босиком по росе, протирать пораженные участки кожи яблочным уксусом, прикладывать к ранам листья хрена.
Врачи предупреждают – такое лечение будет абсолютно бесполезным. Более того, игнорирование медикаментозной терапии и рекомендаций врача провоцирует стремительное прогрессирование проблемы. Результатом будут глубокие трофические язвы – кровоточащие, с гнойным наполнением: фото варикозной экземы в запущенной стадии наглядно демонстрирует это.
Единственное, что разрешают флебологи, – прием настоев с мочегонным эффектом, которые выведут лишнюю жидкость из организма и сделают менее выраженными отеки. Полезными будут:
- настой из листьев брусники – 2 столовые ложки сухого сырья на 300 мл кипятка, настоять 1 час и выпить;
- отвар из плодов шиповника – 1 столовая ложка на 200 мл воды, проварить на водяной бане 5 минут, настоять 20 минут и выпить;
- настой толокнянки – сырье продается в аптеке, 1 чайной ложки на 300 мл кипятка будет достаточно.
Лечение первопричины экземы при варикозе
Чтобы лечение было успешным, наступило полное выздоровление, врач назначит и терапию основного заболевания. Чаще всего им является варикозное расширение вен нижних конечностей, которое лечится:
- склеротерапией – в вену вводится препарат, который “склеивает” стенки поврежденного сосуда;
- лазерной терапией – удаляются сосуды диаметром 2-3 мм, воздействие осуществляется без разрезов;
- лазерной коагуляцией – используется для лечения крупных сосудов, во время которого расширение просто сужается;
- минифлебэктомией – измененные сосуды полностью удаляются;
- полноценной флебэктомией – удаляется весь ствол подкожной вены.
Профилактические мероприятия
Избежать развития венозной экземы можно путем соблюдения рекомендаций врачей по профилактике:
- отказаться от употребления алкоголя и табака;
- употреблять в день 1,5-2 литра чистой воды – это препятствует сгущению крови и облегчает кровоток в пораженных сосудах;
- совершать ежедневные пешие прогулки, давать умеренную нагрузку на нижние конечности.
Самый важный момент – избежать проблем с кожными покровами и не допустить образование трофических язв можно только с помощью врачей: лечение основного заболевания, нормализация питания.
Экзема – серьезное поражение кожных покровов нижних конечностей, которое не входит в список самостоятельных заболеваний. Это осложнение варикозного расширения вен и других патологий сосудов. Лечение должно протекать только под наблюдением врача и с обязательным устранением основной причины.
Остались вопросы про варикозную экзему?
Бесплатная консультация специалистов AngioClinic
Автор
Салмина Дарья Владимировна
Врач генетик. Окончила Челябинскую Государственную медицинскую академию. Прошла интернатуру в Северо-Западном Государственном медицинском университете имени И.И. Мечникова.
Список литературы
- Даховский, А. Кожные заболевания / А. Даховский, Н. Стогова. — М.: Книга по Требованию, 2011. — 761 c.
- Гаджимурадов, М. Н. Клинические особенности болезни Кирле [Текст] / М. Н. Гаджимурадов // Клиническая дерматология и венерология. — 2021. — № 1. — С. 16-19.
- Зудин Б. И. Кожные и венерические болезни. Учебник. Изд. 2-ое, перераб. и доп. — М.: Медицина, 1996, 256с.
- Соколова, Т. В. Стратегия выбора наружной терапии при микробной экземе [Текст] / Т. В. Соколова, А. П. Малярчук, Л. А. Сафонова // Клиническая дерматология и венерология. — 2021. — № 3. — С. 46-63.
- Терапия хронических дерматозов [Текст] : [беседа с к.м.н. доц. каф. дерматовенерологии Первого Моск. мед. ун-та им. И. М. Сеченова Т. А. Белоусова / беседовала Н. Марченко] // Медицинский совет. — 2017. — № 11. — С. 80-82. 88.
- УФВ 311 НМ фототерапия при иммунозависимых дерматозах [Текст] : учеб.-метод. пособие / Е. С. Понич [и др.] // Физиотерапевт. — 2017. — № 2. — С. 57-64.