Легочная гипертензия – патологическое состояние, которое может представлять опасность для жизни пациента. При развитии заболевания наблюдается постепенное закрытие просвета сосудов легких, вследствие чего повышается давление и нарушается функционирование правого желудочка и предсердия. В Юсуповской больнице проводится диагностика и лечение пациентов с легочной гипертензией. Кардиологи Юсуповской больницы используют современные методы инструментальных и лабораторных исследований, позволяющие выявить гипертензию на начальной стадии. Своевременная диагностика легочной гипертензии увеличивает вероятность благоприятного результата лечения.
Специалисты относят легочную гипертензию к одному из наиболее часто возникающих заболеваний сердечно-сосудистой системы. Женщины в возрасте от 30 до 40 лет болеют чаще, чем мужчины. Пациент, заболевший легочной гипертензией, на начальных стадиях патологического процесса может не обращаться к врачу, так как клиническая картина достаточно стертая. Данное заболевание характеризуется повышением артериального давления в легочной артерии в состоянии покоя на 25 мм рт. ст., а при физических нагрузках – на 50 мм рт. ст. и.
Легочная гипертензия при отсутствии лечения приводит к правожелудочковой недостаточности, которая может стать причиной летального исхода. При выявлении признаков легочной гипертензии немедленно обращайтесь в Юсуповскую больницу.
Введение
Легочная гипертензия (ЛГ) — заболевание, связанное с увеличением давления в сосудах легких. В большинстве случаев она является вторичной, однако встречаются и идиопатические формы ЛГ.
Идиопатическая (первичная) ЛГ характеризуется отсутствием любых известных причин заболевания. Она встречается в 1–2 случаях на 1 млн населения. 6% таких пациентов будут иметь семейную форму ЛГ [1]. И хотя встречаемость ЛГ при различных заболеваниях требует уточнения, известно, что, например, при склеродермии она составляет от 2 до 35%, при портальной гипертензии — 2–4%, при ВИЧ — 0,1–0,6% [1].
При ЛГ сосуды легких длительное время спазмированы, стенка их гипертрофирована, что в конечном итоге ведет к их фиброзу и уменьшению сосудистого русла. Именно этот механизм лежит в основе развития перегрузки правого желудочка и его недостаточности. Основными симптомами ЛГ являются одышка, слабость, чувство дискомфорта в грудной клетке и обмороки. Диагностика этого заболевания довольно проста — измерение среднего давления в легочной артерии. В 2004 г. верхняя граница этого показателя в покое была определена как 25 мм рт. ст., а при нагрузке — 30 мм рт. ст. [1]. При цифрах среднего давления в легочной артерии выше этих значений необходимо обследование для выявления причины ЛГ и решения вопроса о терапии заболевания.
Однако в последнее десятилетие парадигма ЛГ изменилась, и в 2018 г. на 6-м Международном симпозиуме по ЛГ было обновлено определение и классификация заболевания, а также подходы к его терапии [2].
Симптомы
Легочная гипертензия не имеет ярко выраженных симптомов, поэтому лечение начинается на поздних этапах заболевания. В дебюте заболевания можно обнаружить следующие симптомы:
- Появление небольшой одышки в состоянии покоя или при малой физической активности;
- Охрипший голос или сухой кашель;
- Снижение массы тела без видимых причин;
- Учащенное сердцебиение, с течением заболевания на шее у пациента отчетливо отмечается пульсация яремной вены;
- Подавленное настроение и постоянное чувство усталости и слабости;
- Обмороки и головокружения, которые являются следствием гипоксии – нехватки кислорода.
- На более поздних этапах легочная гипертензия проявляется следующими признаками:
- Нарушением ритма сердца – аритмией;
- Симптомами ишемии миокарда и приступами стенокардии, при которых пациента охватывает чувство страха, выступает холодный пот и появляется боль за грудиной;
- Кровохарканьем и появлением прожилок крови в мокроте.
На терминальной стадии происходит отмирание тканей, возникающее из-за формирования тромбов в артериолах. Гипертонические кризы у больных проявляются в ночное время. Острая сердечная недостаточность или перекрытие легочной артерии тромбом могут стать основными причинами смерти.
Записаться на приём
Роль региональных центров и кабинетов ЛГ
Основной задачей региональных центров является определение группы ЛГ (согласно классификации), ее гемодинамических параметров, а также решение вопроса о назначении специфической терапии.
Пациенты, обратившиеся в эти центры, должны быть дообследованы. Наиболее часто в популяции встречается ЛГ вследствие патологии левых отделов сердца и патологии легких. Это и определяет диагностический поиск. Всем пациентам должна быть проведена ЭхоКГ по специальному протоколу, электрокардиограмма (ЭКГ), рентгенограмма органов грудной клетки, общий анализ крови, биохимический анализ крови, определение газов крови, уровень NT-proBNP (натрийуретический пептид), спирометрия (если не сделаны ранее в амбулаторно-поликлиническом звене), тест 6-минутной ходьбы; по показаниям — кардиореспираторный тест с физической нагрузкой, компьютерная томография, коронароангиография и др.
В случае если у пациента выявлена патология левых отделов сердца или заболевание легких при отсутствии тяжелой дисфункции правого желудочка и выраженной ЛГ, ему следует рекомендовать периодический ЭхоКГ-контроль (как правило, каждые 6–12 мес. или при ухудшении состояния) и начинать лечение основного заболевания.
Следует помнить, что у пациента может быть смешанная этиология ЛГ, поэтому при несоответствии тяжести основного заболевания и правожелудочковой дисфункции его следует направить в Федеральный экспертный центр.
Если у пациента имеется подозрение на ХТЛГ, ему необходимо проведение вентиляционно-перфузионной сцинтиграфии легких. В случае отсутствия такого оборудования следует рассмотреть возможность его направления на МСКТ-ангиографию (мультиспиральная компьютерная томография), которая имеется в большинстве региональных центров. Также по показаниям таким пациентам проводится диагностика коагулопатий [1].
При подозрении на системные заболевания соединительной ткани, в первую очередь на системную склеродермию, необходимо проведение тестов на антинуклеарные и антицентромерные антитела, а также антитела к Scl-70 (топоизомеразе I) [1].
Согласно гемодинамическому определению ЛГ может быть прекапиллярной, изолированной посткапиллярной и комбинированной пре- и посткапиллярной (табл. 2) [2]. Для ее диагностики необходимо проведение инвазивной катетеризации правых отделов сердца, которая доступна в экспертных или крупных региональных медицинских центрах. С целью оценки возможности назначения блокаторов кальциевых каналов пациентам во время данной процедуры также выполняется вазореактивный тест [2].
После диагностики группы ЛГ всем пациентам необходимо определение риска неблагоприятных исходов в течение ближайших 12 мес. (табл. 3). Рекомендовано определять риск пациента на каждом визите к врачу. Следует отметить, что этот алгоритм был разработан на основании данных, полученных в исследованиях у пациентов с идиопатической ЛАГ, и не валидирован для других форм ЛГ [1].
Прогноз заболевания
Прогноз легочной гипертензии неблагоприятный. Добиться полного выздоровления не удастся. Если больной будет получать лечение, то сердечная недостаточность, ведущая к летальному исходу, все равно наступит, но продлить жизнь пациенту все-таки удастся.
- Если причиной легочной гипертензии является системная склеродермия, то прогноз максимально неблагоприятный. При заболевании происходит перерождение нормальной ткани органов в соединительную ткань. В результате, человек погибает в течение первого года.
- При идиопатической легочной гипертензии прогноз немного улучшается. Такие больные могут прожить в среднем, три года после постановки диагноза.
- Если к легочной гипертензии приводит порок сердца, то больного направляют на операцию. Пятилетняя выживаемость таких пациентов приравнивается к 40-44%.
- Если на фоне легочной гипертензии быстро нарастает сердечная недостаточность с поражением правого желудочка сердца, то летальный исход наступит в течение 2 лет после манифестации болезни.
- Если легочная гипертензия имеет неосложненное течение и поддается медикаментозной коррекции, то рубеж в 5 лет перешагивают около 67% пациентов.
Терапия ЛГ
В основе лечения пациентов с ЛГ лежит не только назначение специфической терапии, но и целый ряд других мероприятий, которые могут улучшить прогноз пациента.
Целесообразен индивидуальный подбор уровня физической активности для пациентов с ЛГ. Она не должна вызывать тяжелую одышку, головокружения, синкопальные состояния, боли в грудной клетке [4]. Следует всем пациентам с ЛАГ рекомендовать вакцинацию против гриппа и пневмококка. При авиаперелетах, в связи с высоким риском развития вазоконстрикции за счет гипоксии, необходимо предусмотреть наличие кислорода для пациента. Женщинам с ЛАГ рекомендовано прерывание беременности в связи с высоким риском развития неблагоприятных исходов [5].
Также пациентам с ЛГ необходимо назначение поддерживающей терапии, направленной на лечение сердечной недостаточности и улучшение прогноза.
При анемии любой степени необходима коррекция уровня гемоглобина, поскольку лица с ЛГ высокочувствительны к его снижению. При эритроцитозе с гематокритом более 65% (при наличии симптомов — головных болей, нарушения концентрации внимания), развившемся на фоне длительно существующей гипоксии, возможно проведение флеботомии. В остальных случаях от флеботомии следует воздержаться [1].
Длительная кислородотерапия показана при снижении сатурации кислорода менее 90%. Она наиболее эффективна у пациентов с ЛГ вследствие заболеваний легких. У лиц с синдромом Эйзенменгера, по данным исследований, кислородотерапия не влияет на гематологические показатели, качество жизни и выживаемость [6].
При декомпенсации правожелудочковой недостаточности пациентам показана диуретическая терапия в соответствии с рекомендациями по ведению пациентов с хронической сердечной недостаточностью (ХСН) [7]. Следует регулярно оценивать функцию почек и электролиты крови с целью своевременной коррекции дозы диуретиков.
Ингибиторы ангиотензинпревращающего фермента (ИАПФ) и бета-блокаторы у пациентов с ЛАГ, как показывают исследования, малоэффективны и поэтому не используются в настоящее время. Кроме того, применение этих препаратов даже в малых дозах может привести к развитию гипотонии и ухудшению течения правожелудочковой недостаточности [8].
Пероральные антикоагулянты (ОАК) могут быть использованы у ряда пациентов с ЛГ. При идиопатической ЛАГ они значимо улучшают выживаемость (отношение риска 0,79, 95% доверительный интервал 0,66–0,94). Они также показаны при наличии у пациентов ХТЛГ, наследуемой ЛАГ и ассоциируемой ЛАГ на фоне приема аноректиков. При других формах ЛГ, в частности ЛАГ, связанной с системными заболеваниями соединительной ткани, портопульмональной гипертензии и ЛАГ на фоне врожденных пороков сердца (ВПС), может быть повышен риск кровотечений, что требует индивидуального подхода к назначению этой группы препаратов [1].
При сниженной сократительной способности миокарда у пациентов с ЛАГ могут быть полезны сердечные гликозиды. Внутривенное введение дигоксина у этой группы больных вызывает умеренное повышение сердечного выброса. Пациенты с фибрилляцией/трепетанием предсердий в ряде случаев для контроля ЧСС могут принимать сердечные гликозиды. Использование инотропных препаратов (например, допамина), как и при левожелудочковой недостаточности, может быть эффективно у пациентов с ЛГ [9].
В случае необходимости назначения антиаритмических препаратов, в первую очередь при фибрилляции/трепетании предсердий, предпочтение следует отдавать лекарствам без отрицательного инотропного эффекта, например амиодарону [1].
При наличии у пациента ЛГ, связанной с поражением левых отделов сердца или заболеваний легких, пациенту, как правило, специфическая терапия не показана [8].
Патогенез
Для первичной ЛГ характерны гладкомышечная гипертрофия, вариабельная вазоконстрикция, ремоделирование стенки сосуда. К вазоконстрикции приводит повышение активности тромбоксана и эндотелина 1, а также снижение активности оксида азота и простациклина. Увеличенное легочное сосудистое давление имеет причиной сосудистую обструкцию. Оно влияет на повреждение эндотелия.
Как следствие, активизируется коагуляция на поверхности интимы, которая может усугубить артериальную гипертензию. Также этому способствует тромботическая коагулопатия, которая является следствием роста содержания ингибитора активатора плазмогена типа 1 и фибринопептида А и снижения активности тканевого активатора плазмогена. Очаговую коагуляцию на поверхности эндотелия нужно отличать от хронической тромбоэмболической легочной артериальной гипертензией, которая спровоцирована организованными легочными тромбоэмболами.
В итоге у большинства больных первичная легочная гипертензия становится провоцирующим фактором правожелудочковой гипертрофии с дилятацией и правожелудочковой недостаточности.
Специфическая терапия ЛГ
Решение о назначении специфической терапии должно приниматься только после катетеризации правых отделов сердца с тестом на вазореактивность. При положительном результате теста (около 10% пациентов с идиопатической ЛАГ) используются блокаторы кальциевых каналов в высоких дозах. Однако только 50% пациентов имеют стабильный гемодинамический ответ на эту группу препаратов. Особенности назначения и дозы блокаторов кальциевых каналов для лечения ЛГ представлены в таблице 4. Следует помнить, что использование этой группы препаратов эмпирически, без проведения вазореактивного теста, может ухудшить клиническое состояние и прогноз пациента [10]. Назначение стандартных доз блокаторов кальциевых каналов возможно только в случае наличия других показаний (например, синдрома Рейно и др.) [1].
В случае отрицательного теста на вазореактивность пациенту показаны другие группы препаратов:
антагонисты эндотелиновых рецепторов (бозентан, амбризентан, мацитентан);
простаноиды (илопрост, эпопростенол (не зарегистрирован в РФ));
ингибиторы фосфодиэстеразы-5 (силденафил, тадалафил, варденафил);
стимуляторы растворимой гуанилатциклазы (риоцигуат);
селективные агонисты IP-рецепторов простациклина (селексипаг);
комбинированная терапия.
Они являются дорогостоящими и могут назначаться только экспертным центром по лечению пациентов с ЛГ. Согласно алгоритму лечения ЛАГ у пациентов умеренного и высокого риска предпочтительным является использование комбинированной терапии (рис. 1, 2). При этом в случае недостаточной эффективности к комбинации подключается третий препарат [10].
Подбор терапии пациенту с ЛГ осуществляется экспертным центром. После выписки ему необходимо явиться в региональный центр или кабинет для пациентов с ЛГ, где ему будет подтверждена необходимость приема специфической терапии врачебной комиссией. Заключение врачебной комиссии и медицинские документы затем направляются в региональное Министерство здравоохранения, где решается вопрос о выдаче необходимых лекарственных препаратов пациенту.
Следует отметить, что контроль специфической терапии осуществляет не только экспертный центр, но и региональные центры. Все сложные вопросы ведения пациентов в регионе могут решаться с применением телемедицинских технологий.
С учетом высокой стоимости терапии ЛГ появление качественных дженериков позволяет значительно снизить затраты на лечение пациента, получая при этом сравнимую эффективность. В 2021 г. в РФ был зарегистрирован новый препарат из класса антагонистов рецепторов эндотелина (бозентан) — Бозенекс, который имеет доказанную биоэквивалентность с оригинальным препаратом. Однако биоэквивалентность не является надежным доказательством эффективности препарата.
В ФГБУ «НМИЦ кардиологии» Минздрава России с 1.12.2017 г. по 31.09.2018 г. было проведено исследование безопасности и эффективности терапии Бозенексом у больных с ЛАГ в течение 24 нед. [11]. В исследование было включено 42 пациента, которым была инициирована терапия бозентаном, 63,6% ранее не получали ЛАГ-терапию, у 36,4% препарат присоединялся к терапии силденафилом в дозе 60 мг/сут. К 24-й нед. отмечалось уменьшение доли больных с 3 ФК с 55% до 30%, увеличение 2 ФК с 45% до 55%, появление пациентов с 1 ФК (15%); дистанция в тесте 6-минутной ходьбы увеличилась на 52,1 м. При проведении катетеризации правых отделов сердца выявлено положительное изменение среднего давления в легочной артерии (-6,7 мм рт. ст.), среднего давления в правом предсердии (-1,6 мм рт. ст. с достижением нормальных значений) и легочного сосудистого сопротивления (-293,2 дин × с × см-5) (р<0,05). Терапия Бозенексом характеризовалась хорошей переносимостью и не сопровождалась клинически значимыми нежелательными явлениями [11].
Еще одним доказательством хорошей клинической эффективности препарата является клинический случай.
Лечение легочной гипертензии
Лечение легочной гипертензии может быть как консервативным, так и оперативным. Полное выздоровление не наступает. Если организм человека воспринимает проводимую терапию, то это способствует улучшению его общего самочувствия. Человек в состоянии выполнять физическую работу. Продолжительность жизни может быть увеличена в 2 раза.
Чтобы облегчить течение заболевания, а также повысить качество и продолжительность жизни, необходимо придерживаться следующих рекомендаций:
- Физические нагрузки должны быть ограничены. Особенно строго это правило нужно соблюдать сразу после приема пищи, а также при условии нахождения в слишком холодном или в слишком жарком помещении.
- Физические нагрузки должны быть регулярными, но составлять комплексы нужно только исходя из медицинских показаний. Это позволяет не нагружать сердце и легкие, но сохранять адекватный сосудистый тонус.
- Во время путешествий на самолетах необходимо применять кислородотерапию.
- Необходимо предупреждать различные заболевания органов дыхания.
- Нужно отказаться от приема гормональных препаратов в период менопаузы.
- Женщинам с легочной гипертензией не рекомендуется рожать детей.
- Следует отказаться от приема гормональных препаратов для предотвращения нежелательной беременности.
- Необходимо следить за уровнем гемоглобина в крови.
Прием лекарственных препаратов является основным способом лечения легочной гипертензии. Для терапии используют несколько медикаментозных средств, сочетая их друг с другом.
Препараты, которые человек будет получать на протяжении всей жизни:
- Препараты-дезагреганты, которые препятствуют формированию тромбов. Основной представитель этой лекарственной группы — Аспирин.
- Препараты-антикоагулянты, которые разжижают кровь, делают ее менее вязкой, что также направлено на недопущение формирования тромбов. Лекарственным средствами данной группы являются Гепарин и Варфарин.
- Сердечные гликозиды, которые способствуют нормальному функционированию сердечной мышцы. С этой целью больному назначают Дигоксин.
- Антагонисты кальция – препараты, которые используют для проведения основной терапии заболевания. Их использование направлено на расширение мелких сосудов легких. Основными представителями этой группы являются: Дилтиазем и Нифедипин.
Также курсами проводят лечение следующими лекарственными средствами:
- Простагландин Е и Трепростинил – это препараты, которые направлены на профилактику формирования тромбов, так как они не позволяют крови становиться вязкой, параллельно расширяя просвет сосудов.
- Бозентан относится к антагонистам рецепторов эндотелия. Препарат направлен на снятие сосудистого спазма с мелких артерий легких, а также не дает их клеткам осуществлять патологическое разрастание.
- Силденафил – препарат ингибитор фосфодиэстеразы. Это препарат способствует снятию спазма с сосудов легких и уменьшает нагрузку на правый желудочек сердца.
Ксилородотерапия позволяет насытить кровь кислородом. Особенно это актуально при возникновении неблагоприятных условий внешний среды, либо при резком ухудшении самочувствия больного. Также возможно выполнение ингаляций с оксидом азота, которые выполняют в условиях больничной палаты. Эта процедура позволяет расширить сосуды и облегчить состояние пациента.
Если медикаментозная коррекция не позволяет добиться желаемого эффекта, больного направляют на операцию. Она показана в том случае, когда причиной легочной гипертензии является порок сердца.
В зависимости от заболевания, могут быть применены различные хирургические методики, среди которых:
- Предсердная септостомия. Этот метод позволяет наладить сообщение между предсердиями. Его рекомендуют тем пациентам, которые страдают от недостаточности правого желудочка. Септостомию применяют в качестве подготовки больного перед операцией по пересадке сердца или легких.
- Тромбэндартерэктомия. Эта процедура направлена на удаление тромбов из легочных артерий. Операция позволяет уменьшить нагрузку на сердце, сделать симптомы заболевания менее выраженными. Процедуру выполнят лишь при условии, что тромботические массы еще не начали перерождение в соединительные ткани.
- Трансплантация органов. Возможна пересадка легких и сердца. Сложность проведения операции обуславливает ее редкое выполнение.
Клиническое наблюдение
Пациентка К., 42 года, обратилась на амбулаторный прием в кабинет ЛГ регионального центра с жалобами на одышку, слабость, периодические боли в грудной клетке, не связанные с физической нагрузкой. 10 лет назад был выявлен врожденный порок сердца, множественные дефекты межжелудочковой перегородки, двухстворчатый аортальный клапан. Синдром Эйзенменгера. Высокая ЛГ. Умеренный стеноз аортального клапана. ХСН 2А стадии, 3 ФК. Правосторонний сколиоз.
При осмотре в настоящий момент состояние средней тяжести. Кожные покровы бледные, с цианотичным оттенком. Аускультация: в легких дыхание везикулярное, хрипов нет, ЧДД=20 в мин. Сердце: тоны ясные, ритм правильный, систолический шум в проекции аортального клапана. АД=110/70 мм рт. ст., ЧСС=78 уд./мин. Живот мягкий, безболезненный. Печень +3,0 см из-под реберной дуги, край плотный, селезенка не увеличена. Сатурация кислородом — 84–87%. Тест 6-минутной ходьбы — 174 м. Пациентка постоянно принимает торасемид 5 мг/сут, эплеренон 25 мг/сут, дилтиазем 90 мг/сут, варфарин 2,5 мг/сут под контролем МНО 2,0–3,0.
Общий анализ крови: гемоглобин — 161 г/л, эритроциты — 7,6×1012/л, гематокрит — 56%, средний объем эритроцита — 73,6 фл, среднее содержание гемоглобина в эритроците — 21,1 пг, средняя концентрация гемоглобина в эритроците — 287 г/л, лейкоциты — 4,8×109/л, тромбоциты — 160×109/л.
Биохимический анализ крови: общий белок — 75 г/л, креатинин — 58 мкмоль/л, мочевая кислота — 394,8 мкмоль/л, аспартатаминотрансфераза (АСТ) — 16,1 Е/л, аланинаминотрансфераза (АЛТ) — 15,6 Е/л, общий билирубин — 10,5 мкмоль/л, калий — 4,3 ммоль/л.
ЭхоКГ: нарушений локальной сократимости нет. Фракция выброса левого желудочка — 65%. Дилатация левого и правого предсердия, правого желудочка, множественные дефекты межжелудочковой перегородки, двухстворчатый аортальный клапан. Синдром Эйзенменгера. Высокая ЛГ (среднее давление в легочной артерии — 88 мм рт. ст.). Умеренный стеноз аортального клапана.
С учетом отсутствия компенсации, неэффективности проводимой терапии пациентке был назначен Бозенекс 62,5 мг 2 р./сут под контролем АСТ, АЛТ, билирубина. Согласно рекомендациям бозентан может быть рекомендован больным с синдромом Эйзенменгера 3 ФК по ВОЗ (класс и уровень доказательности 1В) [12].
Через 8 нед. пациентка нежелательных явлений не отмечала. Тест 6-минутной ходьбы — прирост дистанции на 89 м. На ЭхоКГ — без динамики, среднее давление в легочной артерии — 80 мм рт. ст. Все попытки увеличения дозы Бозенекса сопровождались интенсивными головными болями, пациентка продолжала прием препарата в дозе 62,5 мг 2 р./сут.
Через 12 мес. пациентка нежелательных явлений не отмечала. Тест 6-минутной ходьбы — прирост дистанции по сравнению с инициальным визитом на 97 м. На ЭхоКГ — без динамики, среднее давление в легочной артерии — 83 мм рт. ст. Остальная терапия — без изменений.
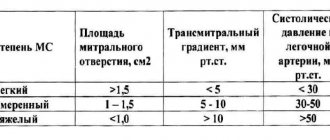
Классификация
Левожелудочковая недостаточность
- Артериальная гипертензия
- Миокардиты
- Кардиомиопатии
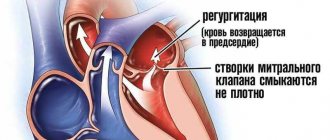
- Митральная регургитация
- Коарктация аорты, пороки аортального клапана
- Ишемическая болезнь сердца
Повышение давления в левом предсердии
- Опухоль или тромбоз левого предсердия
- Митральный стеноз
- Надклапанное митральное кольцо, трехпредсердное сердце
Обструкция легочных вен
- Легочный венозный тромбоз
- Медиастинальный фиброз
Паренхиматозные болезни легких
- Интерстициальныс заболевания легких
- Хронические обструктивные заболевания легких (ХОБЛ)
- Острое тяжелое поражение легких (тяжелый диффузный пневмонит, респираторный дистресс-синдром взрослых)
Болезни системы легочной артерии
- Повторные или массивные эмболии легочной артерии
- Первичная легочная гипертензия
- Системные васкулиты
- Тромбоз «in situ» легочной артерии
- Увеличение объема легочного кровотока (открытый артериальный проток, врожденный порок сердца со сбросом крови слева направо)
- Дистальный стеноз легочной артерии
- Легочная гипертензия, причиной которой являются пищевые продукты или лекарства
Легочная гипертензия новорожденных
- Болезнь гиалиновых мембран
- Сохраняющееся фетальное кровообращение
- Аспирация мекония
- Диафрагмальная грыжа
Гипоксия и/или гиперкапния
- Обструкция верхних дыхательных путей (синдром сонных обструктивных апноэ, увеличение миндалин)
- Проживание высоко в горах
- Первичная альвеолярная гиповентиляция
- Синдром Пиквика (гиповентиляция у толстых людей)
Многие авторы по срокам развития классифицируют такие формы легочной гипертензии как острая и хроническая.
Почему развивается
Легочная артериальная гипертензия встречается двух типов, в зависимости от причины ее возникновения.
Первичная или идиопатическая
Этиология заболевания до сих пор точно не установлена, а форма патологии довольно редко встречается. Выраженная идиопатическая гипертензия впервые диагностируется у новорожденных детей, имея наследственную форму. Передаться патология может не только по прямой линии от матери или отца, но также от бабушек, дедушек или даже прабабушек и прадедушек.
Во время диагностики у малышей с подобным диагнозом обнаруживаются атеросклеротические изменения в полости легочной артерии и повышение массы правого сердечного желудочка. Если ребенку или взрослому человеку, у которого впервые развился синдром легочной гипертензии не оказать помощь сразу, он останется инвалидом, а полное игнорирование симптоматики может привести к смерти больного.
Вторичная
Развивается чаще у взрослых людей на фоне сопутствующих заболеваний. Вторичная легочная гипертензия наблюдается при патологиях, протекающих на фоне недостаточного функционирования левого желудочка, ВИЧ-инфекции и пороков сердца врожденной этиологии. Риск развития заболевания повышается для людей с патологиями соединительной ткани – красной волчанкой, системной склеродермией.
При приобретенных пороках сердца, после перенесения тромбоэмболии в полость легочной артерии также высок риск появления признаков повышения кровяного давления в сосудистом русле артерий легкого. При заболеваниях легких патология также может проявиться, но обычно не достигает запущенной степени. Потенциальную опасность представляют собой те состояния, при которых повышается риск развития гипертензии легких.
Это прием препаратов определенных лекарственных групп (Аминорекс, Амфетамины, Кокаин, Фенфлюрамин, Химиотерапевтические средства), менее опасными в этом плане считаются оральные контрацептивы, антидепрессанты, препараты эстрогена. Заболевания, при которых увеличиваются шансы заболеть легочной гипертензией – это ВИЧ-инфекция, наличие врожденных шунтов, располагающихся между системными и легочными капиллярами, тяжелые болезни щитовидки и печени, генетические мутации и нарушения метаболизма.
Нет рекламы 1