Сердечный приступ — это не диагноз, а вариант течения одного из заболеваний сердечно-сосудистой системы с временными проявлениями. Приступообразный характер болезни всегда опасен, поскольку симптомы появляются внезапно, не зависят от времени и места нахождения больного, существенно затрудняют оказание медицинской помощи.
Тяжелые приступы могут возникнуть у прохожего на улице, на дачном участке, в магазине. От того, насколько окружающие знакомы с правилами первой помощи, зависит жизнь пострадавшего. Потому что, в любом случае, подобные проявления служат сигналом о серьезном неблагополучии в состоянии сердца.
Не всегда клиническая картина типична. Иногда под сердечные приступы маскируются проявления остеохондроза грудного отдела позвоночника, мышечные боли при межреберной невралгии, диафрагмальная грыжа, язвенная болезнь желудка, острый панкреатит или холецистит.
Определение:
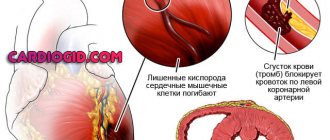
Сердечный приступ — состояние, представляющее серьезную угрозу для жизни и здоровья человека. Сердечный приступ, так же называемый инфарктом миокарда, может стать фатальным событием. По статистике именно сердечные приступы чаще всего становятся причиной смерти и инвалидности среди населения в развитых странах. Приступ сердца происходит в результате блокирования тромбом кровотока в коронарной артерии (сосуд, кровоснабжающую сердечную мышцу). Прерванный кровоток к сердцу чреват повреждением и гибелью сердечной мышцы.
Что такое «тихий инфаркт»?
У людей старше 75 лет и страдающих диабетом может произойти “тихий инфаркт”, который не сопровождается болевыми ощущениями вообще. По оценкам специалистов, примерно одна пятая таких инфарктов не диагностируется. Повреждение сердечной мышцы у переживших «тихий инфаркт» прогрессирует, поскольку оно не выявлено и не лечится.
Внутрибрюшной жир губит сердце
Максимально допустимый обхват талии для женщин – 94 сантиметра, для мужчин –102 сантиметра. Превышение этих значений увеличивает риск сердечно-сосудистых заболеваний. Узнайте больше о том, чем опасен висцеральный (внутрибрюшной) жир, и как от него избавиться.
Причины
Под сердечным приступом понимают острое состояние, которое сопровождается внезапным ограничением кровоснабжения сердечной мышцы. Это случается при заболевании, связанном с недостаточным кровотоком в коронарных сосудах — ишемической болезни сердца. Первопричиной становятся новообразования, инфекции, повлекшие изменения сосудистых стенок. В большинстве случаев к сердечным приступам приводит атеросклероз сосудов сердца. Поражает эта хроническая болезнь сосуды крупного калибра: на их стенках накапливаются холестериновые отложения, которые со временем образуют плотные бляшки. Они затрудняют кровоток, вызывая дефицит кислорода в тканях органов. Кроме того, отделившиеся фрагменты атероматозной бляшки вызывают окклюзию или стеноз. Атеросклероз приводит к развитию угрожающих состояний: острый коронарный синдром, инфаркты, инсульты. Более подробно о причинах сердечного приступа читайте в следующей публикации.
Как распознать сердечный приступ?
Люди откладывают обращение к врачу, путая симптомы сердечного приступа с несерьезными заболеваниями (например, с нарушением пищеварения). Они пытаются перетерпеть свои симптомы и в результате получают медицинскую помощь слишком поздно. Лечение инфаркта миокарда кардинально изменилось в последние годы. Важно сразу распознать симптомы и обратиться к врачу, если вы подозреваете у себя инфаркт миокарда.
Срочно обратитесь за помощью, если боли в сердце и за грудиной (приступ стенокардии) продолжаются более 10 минут и не проходят ни в состоянии покоя, ни после приема нитроглицерина. Боль (или явный дискомфорт) может перемещаться в область плеча, лопаток, шеи или челюсти. В такой ситуации пациента доставляют в специализированную кардиологическую клинику, где есть все необходимое для проведения полноценного обследования и оказания экстренной помощи. Специализируется на таких состояниях неотложная кардиология.
Когда нужно думать об инфаркте
Хорошо, когда взрослые люди знают, что угроза смерти от инфаркта миокарда, к сожалению, не снижается. О возможности инфаркта говорит учащение приступов стенокардии. Но возможно и внезапное развитие болезни, если тромб перекрыл крупный сосуд и из рабочего режима сразу исключена большая масса сердечной мышцы.
Человек, перенесший стенокардию, не спутает ее ни с каким другим приступом
Главные признаки:
- боли локализуются за грудиной;
- интенсивность значительно больше, чем при обычном приступе, пациенты описывают их как «кинжальные, жгучие»;
- отдают в левую лопатку, плечевой сустав (как при стенокардии);
- появляется бледность, синева на губах;
- липкий холодный пот на лбу;
- длятся более получаса;
- их интенсивность не зависит от физической нагрузки;
- боли не удается снять таблеткой нитроглицерина.
Возможны нетипичные проявления: обморок, тошнота и рвота, боли в животе.
Что делать, если вы видите человека с развивающимся инфарктом миокарда?
Если вы столкнулись с человеком в бессознательном состоянии в результате предполагаемого инфаркта миокарда, вызовите скорую помощь. Если вы прошли курс оказания неотложной помощи, начните сердечно-легочную реанимацию (СЛР). Это поможет доставить кислород к телу и мозгу.
Начните сердечно-легочную реанимацию с компрессий грудной клетки. Нажмите вниз на грудную клетку примерно на 5 см в каждую компрессию с частотой около 100 компрессий в минуту. Если вы обучены СЛР, проверьте проходимость дыхательных путей человека и делайте вдох каждые 30 компрессий. Если вы не обучены СЛР, продолжайте совершать только компрессии грудной клетки.
Осложнения
Осложнения инфаркта миокарда связаны с повреждением миокарда. Это повреждение приводит к следующим состояниям:
- Нарушение сердечного ритма (аритмии). Разновидности аритмии — брадикардия и тахикардия. В результате повреждения сердечной мышцы из-за инфаркта развивается электрическая нестабильность миокарда. Она проявляется в виде ненормального сердечного ритма и бывает серьезной — вплоть до летального исхода. В таком случае больному показана установка кардиостимулятора.
- Кардиогенный шок. Еще одно смертельно опасное состояние, сопровождающее инфаркт миокарда. При тяжелых сердечных приступах сердце утрачивает способность перекачивать кровь — возникает кардиогенный шок.
- Разрыв миокарда. Зона миокарда, ослабленная инфарктом, может разорваться, образуя отверстие в части сердца. Такое осложнение фатально.
- Сердечная недостаточность. Количество поврежденной сердечной мышцы в результате инфаркта бывает столь велико, что оставшаяся часть миокарда не способна адекватно выполнять свою работу по доставке крови к органам и тканям организма. Уменьшение кровотока к органам и тканям приводит к одышке, повышенной утомляемости и отеку ног. Сердечная недостаточность бывает временной и проходит после того, как часть поврежденного миокарда (оглушенный миокард) восстановится, обычно в период нескольких дней или недель. Бывает и хроническое состояние, если необратимо повреждена обширная зона миокарда.
- Аневризмы сердца. Некрозированные участки сердечной мышцы заменяются соединительной тканью. В результате развивается постинфарктный кардиосклероз, который приводит к выпячиванию стенки сердца — аневризме.
- Проблемы с клапанным аппаратом сердца. Если в результате инфаркта миокарда повреждаются части клапанного аппарата сердца, это приводит к серьезной или даже жизнеугрожающей клапанной недостаточности.
Что делать
При инфаркте требуется неотложная медицинская помощь. Если у кого-то случится сердечный приступ, ему следует немедленно позвонить в службу 112 за экстренной помощью, прежде чем делать что-либо еще. Действуйте быстро — это может помочь спасти чью-то жизнь.
Первая помощь при инфаркте миокарда
Инфаркт миокарда — вид ишемического заболевания сердца, характеризующейся необратимыми нарушениями в сердечной мышце в результате ухудшения движения крови по коронарным артериям
Характерные признаки (симптомы) сердечного приступа (инфаркта миокарда):
- • внезапно (приступообразно) возникающие давящие, сжимающие, жгущие, ломящие боли в грудной клетке (за грудиной) продолжающиеся более 5 минут;
- • аналогичные боли часто наблюдаются в области левого плеча (предплечья), левой лопатки, левой половины шеи и нижней челюсти, обоих плеч, обеих рук, нижней части грудины вместе с верхней частью живота;
- • нехватка воздуха, одышка, резкая слабость, холодный пот, тошнота часто возникают вместе иногда следуют за или предшествуют дискомфорту/болям в грудной клетке;
- • не редко указанные проявления болезни развиваются на фоне физической или психоэмоциональной нагрузки, но чаще с некоторым интервалом после них.
Нехарактерные признаки, которые часто путают с сердечным приступом:
- • колющие, режущие, пульсирующие, сверлящие, постоянные ноющие в течение многих часов и не меняющие своей интенсивности боли в области сердца или в конкретной четко очерченной области грудной клетки
Алгоритм действий при сердечном приступе
Если у Вас или кого-либо внезапно появились вышеуказанные характерные признаки сердечного приступа даже при слабой или умеренной их интенсивности, которые держатся более 5 мин – не задумывайтесь, сразу вызывайте бригаду скорой медицинской помощи. Не выжидайте более 10 минут — в такой ситуации это опасно для жизни.
Если у Вас появились симптомы сердечного приступа и нет возможности вызвать скорую помощь, то попросите кого-нибудь довезти Вас до больницы – это единственное правильное решение. Никогда не садитесь за руль сами, за исключением полного отсутствия другого выбора.
В наиболее оптимальном варианте при возникновении сердечного приступа необходимо действовать согласно следующему алгоритму:
- • Сразу после возникновения приступа сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем, принять 0,25 г ацетилсалициловой кислоты (аспирина) (таблетку разжевать, проглотить) и 0,5 мг нитроглицерина (одну ингаляционную дозу распылить в полость рта при задержке дыхания, одну таблетку/капсулу положить под язык, капсулу предварительно раскусить, не глотать); освободить шею и обеспечить поступление свежего воздуха (открыть форточки или окно).
- • Если через 5-7 мин. после приема ацетилсалициловой кислоты (аспирина) и нитроглицерина боли сохраняются, необходимо в обязательном порядке вызвать бригаду скорой медицинской помощи и второй раз принять нитроглицерин.
- • Если через 10 мин после приема второй дозы нитроглицерина боли сохраняются, необходимо в третий раз принять нитроглицерин.
- • Дать больному успокоительное средство (пустырник или валериану). В комнате должна быть тишина, не давать возможности нервничать больному человеку.
- • Если после первого или последующих приемов нитроглицерина появилась резкая слабость, потливость, одышка, необходимо лечь, поднять ноги (на валик и т.п.), выпить 1 стакан воды и далее, как и при сильной головной боли, нитроглицерин не принимать.
- Если человек с сердечным приступом находится в бессознательном состоянии и рядом есть тот, кто умеет оказывать первую медицинскую помощь в данной ситуации, то незамедлительно нужно делать!
Тесты и диагностика
Если у вас случился приступ сердца или он подозревается, ваш диагноз чаще всего ставится врачами скорой помощи. Вас попросят описать симптомы и измерят артериальное давление, пульс и температуру. Вас подключат к монитору и немедленно начнут проводить диагностику инфаркта миокарда.
Медицинские работники послушают ваше сердце и легкие стетоскопом. Вас спросят про вашу историю болезни и историю заболеваний сердца в вашей семье. Распознать, что является причиной боли, поможет последующее кардиологическое обследование.
Обследования включают в себя:
- Электрокардиограмма (ЭКГ). Это первое обследование, которое выполняется для диагностики инфаркта миокарда. Оно проводится, пока вас спрашивают по поводу симптомов заболевания. Этот тест регистрирует электрическую активность сердца с помощью электродов, прикрепленных к коже. Электрические импульсы регистрируются в виде кривой и записываются на мониторе или бумаге. Поскольку поврежденный вследствие инфаркта миокард не проводит электрические импульсы нормальным образом, ЭКГ покажет, что инфаркт миокарда случился или прогрессирует.
- Анализ крови. Если развивается инфаркт миокарда, в крови повышается содержание сердечных ферментов. Врачи приемного отделения возьмут у вас пробы крови на наличие этих ферментов.
Дополнительные исследования
Если у вас инфаркт миокарда, кардиолог начнет немедленные меры, направленные на лечение. Дополнительные исследования:
- Рентгенологическое исследование органов грудной клетки. Рентгенологический снимок органов грудной клетки поможет доктору оценить размер вашего сердца и сосудистый рисунок легкого, наличие жидкости в плевральной полости.
- Эхокардиография. Это исследование основано на испускании и регистрации отраженных звуковых волн, которые создают изображение сердца на мониторе. Эхокардиография помогает визуализировать часть миокарда, которая повреждена в результате инфаркта и не способна нормально проталкивать кровь по сосудам.
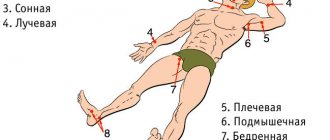
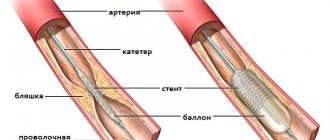
- Коронарная ангиография (катетеризация коронарных артерий). Сужение или блок артерий, кровоснабжающих сердце (коронарных артерий), покажет эта разновидность коронарного обследования. Жидкий рентгенконтрастный препарат заполняет артерии, кровоснабжающие сердце, через длинный тонкий катетер. Он в устье коронарных артерий через бедренную артерию (в области паха) или лучевую артерию (в области запястья). Когда артерии заполняются контрастом, они становятся видимыми под рентгенологическим контролем, обнаруживая сужение просвета и его полную блокаду. В дополнение, так как есть доступ к артерии, доктор может вылечить поражение коронарных артерий, выполнив коронарную ангиопластику и стентирование коронарных артерий. Во время ангиопластики используются тонкие баллоны, которые доставляются в место сужения артерии и раздуваются, расширяя просвет. В большинстве случаев, затем в этом месте артерии размещается ячеистая трубка -стент. Он поддерживает артерию в открытом состоянии и препятствует повторному стенозированию просвета сосуда в будущем.
- Стресс тест с нагрузкой. После нескольких дней или недель после инфаркта миокарда вам могут назначить стресс тест. Стресс тест диагностирует, как ваше сердце и кровеносные сосуды отвечают на нагрузку. Вы будете идти по беговой дорожке или крутить педали велоэргометра, в то время как у вас будет регистрироваться ЭКГ или ЭХО-КГ. Если пациент не готов к нагрузке, ему назначают лекарственные препараты, стимулирующие сердце. Стресс тест поможет врачу определить лучший способ лечения. Если доктор захочет увидеть изображение вашего сердца во время нагрузки, он назначит сцинтиграфию миокарда — исследование, похожее на стресс тест с нагрузкой, во время которого используется специальный радиофармакологический препарат и специальные визуализирующие методики.
- Компьютерная томография коронарных артерий (КТ) или магнитная резонансная томография (МРТ). Это исследование используют для диагностики заболеваний сердца, включая повреждение в результате инфаркта миокарда. Во время КТ вы будете лежать на столе внутри аппарата в виде тоннеля. В этом тоннеле вращается рентгенологическая установка, регистрируя и создавая серию изображений вашего сердца и органов грудной клетки. Во время этого исследования иногда вводится рентгеноконтрастный препарат для визуализации коронарных артерий. Во время МРТ пациент лежит на столе внутри похожего аппарата в виде трубки, который создает магнитное поле. Магнитное поле выстраивает атомы клеток определенным образом, и аппарат регистрирует радиоволны в результате этой перестройки в зависимости от вида ткани. Эти сигналы обрабатываются и создают изображение сердца.
Классификация и симптомы стенокардии
В зависимости от симптоматической картины выделяют:
- стабильный тип заболевания, протекающий в неизменной форме и требующий самого серьезного лечения;
- нестабильная стенокардия – наиболее опасная, носящая первичный характер или каждый раз дающая о себе знать новыми симптомами;
- стенокардия напряжения выступает неизменным признаком возрастания физической активности;
- стенокардия покоя не имеет четких причин и может проявляться даже во сне, сопровождается чувством паники, удушьем, набором вегетативных расстройств.
Отличить стенокардию напряжения от других заболеваний сердечной мышцы позволяют характерные признаки:
- давящая жгучая боль;
- отдача под левую лопатку, в шею или руку;
- заметные колебания пульса и давления.
Любые признаки стенокардии должны стать поводом для обращения к профильному врачу для уточнения диагноза и назначения соответствующего лечения.
У вас появились симптомы стенокардии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Медикаментозные препараты
- Аспирин. Вы получите аспирин от работников скорой помощи или по прибытии в медицинское учреждение. Аспирин уменьшает тромбообразование крови, помогает поддержать кровоток через суженный сосуд.
- Другие антиагрегантные препараты. Доктор скорой помощи может дать вам другие препараты, которые обладают действием, схожим с аспирином, и препятствуют образованию тромбов. Это клопидогрель (Плавикс), тикагрелор (Брилинта) и другие препараты — ингибиторами агрегации тромбоцитов.
- Тромболитики. Эти препараты, также называемые «убийцами тромбов» широко используют при лечении ишемии сердца. Они способствуют рассасыванию тромбов, которые блокируют кровоток в коронарных артериях. Чем раньше начато лечение тромболитиками в течение инфаркта миокарда, тем больше шансов на выживание и меньшую площадь поврежденного миокарда.
- Другие препараты, «разжижающие» кровь. К ним относится гепарин, который делает кровь менее «вязкой» и менее способной к опасному тромбообразованию. Гепарин назначается внутривенно или подкожно в первые несколько дней после инфаркта миокарда.
- Препараты, ослабляющие болевые ощущения. Если вы испытываете сильную загрудинную боль, вам назначат болеутоляющие препараты, например, морфин. Это уменьшит неприятные симптомы сосудистых заболеваний.
- Бета-блокаторы. Эти препараты помогают расслаблению сердечной мышцы, замедляют частоту сердечных сокращений и уменьшают артериальное давление, облегчая работу сердца. Бета-блокаторы ограничивают повреждение сердца и препятствуют развитию повторного инфаркта миокарда в будущем.
- Нитроглицерин. Препарат используется для лечения стенокардии. Он временно расширяет артерии, улучшает кровоток от сердца и к нему.
- Препараты, снижающие уровень холестерина. Это статины, ниацин, фибраты и секвестранты желчной кислоты. Они помогают снизить уровень нежелательного холестерина крови и полезны вскоре после инфаркта миокарда для улучшения выживаемости.
Тактика действий
При подозрении на развитие сердечного приступа действовать следует незамедлительно. В первую очередь нужно обеспечить покой больному, прекратить выполнять любую нагрузку, принять положение, полусидя или полулежа, что облегчит дыхание. Также необходимо:
открыть окно или обеспечить проветривание помещения;- освободить шею, горло и грудную клетку от тесных элементов одежды;
- дышать размеренно, совершая глубокие спокойные вдохи и выдохи;
- при появлении загрудинной боли принять таблетку нитроглицерина, поместив ее под язык ( не рекомендовано при давлении ниже 110/70 мм.рт.ст.;
- при болевом синдроме более 7 – 10 минут, его усилении и ухудшении состояния позвать кого-то на помощь, вызвать бригаду скорой;
- при аритмии (учащенном неравномерном пульсе и сердцебиении) может помочь умывание холодной водой, компресс на лицо или лоб;
- при головокружении и состоянии близком к потере сознания необходимо приподнять положение ног, что обеспечит лучший приток крови к верхней части туловища;
- при появлении рвоты или тошноты не следует лежать, во избежание аспирации (захлебывания) рвотными массами;
- в ожидании врача не следует принимать другие лекарства или предпринимать попытки самостоятельного лечения медикаментами.
Алгоритм неотложной помощи
При затяжном приступе стенокардии с загрудинной болью или атипичными симптомами, длительностью более 5 – 15 минут необходимо вмешательство врача, иначе высок риск развития острейшей стадии инфаркта.
При сердечном приступе специалист скорой медицинской помощи или доктор приемного отделения больницы экстренно оказывает такие мероприятия:
При сохранении болевого синдрома больному дают одну дозу Нитроглицерина, в таблетке, капсуле или аэрозоле под язык. Препарат противопоказан при резком падении артериального давления, гипотензии или коллапсе.- Еще одно необходимое средство — Ацетилсалициловая кислота (Аспирин Кардио или аналог) в дозировке 325 – 300 мг.
- Параллельно снимается электрокардиограмма для выявления признаков ишемии миокарда (недостаточного кровоснабжения) в участок сердца, подтверждения или опровержения диагноза нестабильной стенокардии или инфаркта. И одевается кислородная маска для предотвращения гипоксии.
- При сердечном приступе с сильной загрудинной болью пациенту может быть введен внутривенно обезболивающий препарат (Анальгин 2.0 — 4.0 50% раствора или Промедол, Морфин в дозировке 1.0 — 2.0 мл 1%).
- При повышенном давлении показаны лекарства для снижения АД, Пропранолол 10-30 мг в сутки, или Метопролол 50 мг.
В условиях стационара решается вопрос о дальнейшем лечении пациента. При подтверждении инфаркта и выявлении в первый час приступа специалист может назначить диагностическую коронарографию или стентирование в кардиологическом центре сосудистой хирургии. Данные малоинвазивные оперативные методики проводятся с целью обнаружения четкого участка закупорки сосуда сердца, его расширение при помощи стента для восстановления проходимости, кровотока и питания сердечной мышцы.
При отсутствии признаков инфаркта и подтверждении нестабильной стенокардии требуется стационарное лечение сроком 10 – 14 дней и последующая профилактика для предупреждения осложнений.
Хирургические методы
В дополнение к медикаментозной терапии для эффективного лечения инфаркта миокарда предлагают следующие процедуры:
- Коронарная ангиопластика и стентирование;
Процедура экстренной ангиопластики направлена на то, чтобы открыть заблокированную артерию, позволяя крови свободно поступать к миокарду. Доктор подведет к заблокированной коронарной артерии специальную длинную, тонкую трубку (катетер) через артерию ноги в области паха или руки в области запястья. Через этот катетер к пораженному участку артерии подводят специальный проводник и баллон.
Баллон по проводнику подводится к пораженному участку артерии и раздувается, способствуя открытию сосуда. После этого в данный участок артерии имплантируют металлический стент — он будет поддерживать артерию в расправленном состоянии длительное время. Лучше имплантировать стент с лекарственным покрытием, которое препятствует рестенозу — повторному сужению сосуда в данном участке. Более подробно о преимуществах баллонной ангиопластики читайте здесь.
- Операция коронарного шунтирования;
В сложных случаях кардиохирурги проводят экстренное коронарное шунтирование в период инфаркта миокарда. Коронарное шунтирование заключается в подшивании вены или артерии к коронарной артерии в месте после блока или сужения последней, таким образом, восстанавливая кровоток по сосуду.
Изменение образа жизни и домашняя реабилитация
Ваш образ жизни влияет на здоровье вашего сердца. Соблюдая рекомендации по профилактике ишемической болезни сердца, вы можете не только предотвратить развитие инфаркта миокарда, но и улучшить свое состояние после него:
- Перестаньте курить. Если вы курите, сделайте простую вещь, которая поможет вашему сердцу — перестать это делать. Бросить курить самостоятельно бывает довольно сложно, поэтому попросите вашего доктора выписать план лечения. Он поможет вам справится с вредной привычкой.
- Избегайте пассивного курения. Нахождение в среде курящих людей — потенциальный триггер инфаркта миокарда, поскольку многие из химических веществ, содержащихся в табачном дыме, повреждают артерии.
- Контролируйте уровень холестерина крови. Регулярно сдавайте анализ крови на уровень холестерина и контролируйте его вместе с вашим врачом. Если уровень «плохого» холестерина повышен, доктор предпишет изменения в диете. Он выпишет лекарства, которые снижают уровень холестерина и предотвращают заболевания сосудов. Как часто вам измерять уровень холестерина — зависит от того, насколько высок его уровень.
- Регулярно посещайте врача и проходите профилактическое обследование. Некоторые главные факторы риска инфаркта миокарда: повышенный уровень холестерина, высокое артериальное давление и диабет — не проявляются на ранних стадиях. Ваш доктор выполнит исследования, которые направлены на выявление этих состояний. Если проблема обнаруживается, вы и ваш врач начнете лечение сердечно-сосудистого заболевания ранних стадиях. Это защитит от развития инфаркта миокарда в будущем.
- Контролируйте уровень артериального давления.
- Регулярно занимайтесь физическими упражнениями. Регулярные упражнения помогают восстановлению сердечной мышцы после инфаркта миокарда. Упражнения — важная часть программы медицинской реабилитации после сердечного приступа. Физическая активность помогает предотвратить появление симптомов ишемической болезни и развитие инфаркта миокарда. Это достигается путем поддержания веса в пределах нормы и контроля уровня глюкозы крови, уровня холестерина и артериального давления. Ежедневная 30-минутная пешая прогулка пять дней в неделю улучшит ваше здоровье.
- Поддерживайте вес в пределах нормы. Избыточный вес увеличивает нагрузку на сердце и сопровождается высоким уровнем холестерина, повышенным уровнем артериального давления и диабета. Снижение веса снизит риск заболевания сердца.
- Управляйте стрессом. Чтобы уменьшить риск развития инфаркта миокарда, сократите количество стрессовых ситуаций в повседневной активности. Переосмыслите свой образ жизни на работе и найдите здоровый путь минимизировать стрессовые ситуации в вашей жизни.
- Ешьте здоровую еду. Повышенное содержание насыщенных жиров животного происхождения и холестерина в диете приводит к сужению артерий сердца. Если вы перенесли инфаркт миокарда, ограничьте потребление жиров, холестерина, соли. Диета с повышенным уровнем соли повышает уровень артериального давления. Спросите у доктора или диетолога совета по поводу продуктов питания, рекомендованных при профилактике атеросклероза. Готовьте здоровую пищу вместе с членами вашей семьи. Рыба — один из компонентов здорового питания. Она содержит омега-3-ненасыщенные жирные кислоты, которые помогают улучшить уровень холестерина и предотвращают образование тромбов. Ешьте достаточно овощей и фруктов. Фрукты и овощи содержат антиоксиданты — компоненты, которые помогают предотвратить повреждение стенки коронарных артерий.
- Если вы употребляете алкоголь, потребляйте его в умеренных количествах. Не начинайте употреблять алкоголь, если вы не делали этого раньше. Умеренное потребление алкоголя помогает повысить уровень холестерина высокой плотности «хорошего» холестерина, оказывает защитную функцию в развитии инфаркта миокарда. Мужчинам рекомендуется выпивать не более двух порций алкоголя в день, а женщинам — не более одной. Чрезмерное употребление алкоголя повышает уровень артериального давления и триглицеридов, увеличивая риск развития инфаркта миокарда. Одна порция алкоголя эквивалентна 350 мл пива, 120 мл вина или 45 мл крепкого напитка.
Стенокардия
Атеросклероз
Сахарный диабет
Инсульт
24819 20 Мая
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стенокардия: причины появления, симптомы, диагностика и способы лечения.
Определение
Стенокардия – клинический синдром, проявляющийся чувством стеснения или сжимающей давящей болью в грудной клетке, которая локализуется чаще всего за грудиной и может иррадиировать («отдавать») в левую руку, шею, нижнюю челюсть, в подложечную область (эпигастрий).
Боль возникает при физической нагрузке или воздействии других факторов, повышающих потребность сердца в кислороде, и длится от 1 до 15 минут. Проходит в покое (при прекращении нагрузки) или через 1–3 минуты после приема нитроглицерина.
В переводе с древнегреческого языка стенокардия обозначает «узкое (слабое, тесное) сердце».
Причины появления стенокардии
В основе развития стенокардии лежат три механизма:
- атеросклеротическое поражение коронарных артерий;
- преходящее сосудистое тромбообразование;
- снижение коронарного кровотока из-за спазма или повышения тонуса коронарных артерий.
Стенокардия дает о себе знать во время физической нагрузки или стрессовых ситуаций при наличии сужения просвета коронарной артерии на 50-70%.
Тяжесть стенокардии зависит от степени стеноза коронарных артерий, его локализации и протяженности, количества и числа пораженных артерий. Атеросклеротическая бляшка может перекрывать сосуд полностью или частично. При повышении артериального давления поврежденный атеросклеротическим процессом внутренний слой коронарных артерий (эндотелий) может легко повреждаться, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Образование тромба, особенно на фоне спазма сосуда, может привести к его полной или частичной закупорке.
При повреждении тканей миокарда высвобождаются медиаторы боли (серотонин, гистамин, брадикинин и др.), которые воздействуют на болевые рецепторы.
Выделяют модифицируемые (те, на которые можно повлиять) и немодифицируемые факторы, которые могут провоцировать развитие стенокардии. К модифицируемым относят дислипопротеидемию (нарушение нормального соотношения липидов крови), артериальную гипертонию, сахарный диабет, курение, низкую физическую активность, ожирение, стресс. Немодифицируемые факторы — мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников — до 65 лет (у женщин) и до 55 лет (у мужчин)).
Классификация заболевания
Наибольшее распространение получила классификация стенокардии, разработанная
на основе рекомендаций экспертов ВОЗ
:
- Стабильная стенокардия напряжения (с указанием функционального класса от I до IV).
- I класс – больной хорошо переносит физические нагрузки, приступы стенокардии возникают только при нагрузках высокой интенсивности; II класс – небольшое ограничение обычной физической активности, приступы стенокардии возникают при ходьбе по ровному месту на расстояние более 500 м, при подъеме более чем на один этаж; III класс – выраженное ограничение обычной физической нагрузки, приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние 100-150 м, при подъеме на один этаж; IV класс — стенокардия возникает при небольшой физической нагрузке, ходьбе по ровному месту на расстояние менее 100 м.
- Нестабильная стенокардия:
- впервые возникшая стенокардия (давность < 1 месяца с момента появления приступов);
- прогрессирующая стенокардия (нарастание приступов по частоте, длительности, интенсивности с расширением локализации и иррадиации);
- ранняя постинфарктная (в течение 2 недель после перенесенного острого инфаркта миокарда) или постоперационная стенокардия.
- Спонтанная (вазоспастическая, вариантная, Принцметала) стенокардия.
На практике врачи также пользуются клинической классификацией стабильной стенокардии
:
- стенокардия напряжения стабильная (с указанием функционального класса);
- стенокардия вазоспастическая;
- стенокардия микрососудистая.
Симптомы стенокардии
Боль при стенокардии иногда может восприниматься не как истинная боль, а как ощущение дискомфорта, чувство тяжести, сжатия, стеснения, распирания, жжения или нехватки воздуха.
Чаще всего боль локализуется за грудиной или по левому краю грудины. Может иррадиировать в шею, нижнюю челюсть, зубы, межлопаточное пространство, реже – в локтевые или лучезапястные суставы, сосцевидные отростки.
Продолжается боль при стенокардии обычно от 1 до 15 мин.
Возникает боль на пике физической или эмоциональной нагрузки. Стрессовые ситуации за счет повышения активности симпатоадреналовой системы приводят к увеличению частоты сердечных сокращений, повышению артериального давления и сократимости миокарда, а значит, повышается потребность миокарда в кислороде. После приема нитроглицерина или прекращения нагрузки боль купируется, причем болевой приступ быстрее купируется в положении сидя или стоя.
При прогрессировании стенокардии наступает такой момент, когда приступы возникают даже при минимальной нагрузке, а затем и в условиях физического покоя.
Стенокардия покоя присоединяется к стенокардии напряжения и сочетается с ней. В таких случаях приступы возникают во время повышенного потребления кислорода сердечной мышцей, например, во время быстрой фазы сна, когда сокращения сердце начинает биться чаще.
У некоторых пациентов приступ стенокардии может возникнуть в горизонтальном положении из-за увеличенного притока крови к сердцу.
Вазоспастическая стенокардия развивается вне связи с физической и эмоциональной нагрузкой, вызвана спазмом коронарных артерий, обычно встречается в более молодом возрасте, чем стенокардия напряжения на фоне атеросклероза коронарных артерий. У пациентов с вазоспастической стенокардией не удается выявить многие типичные факторы риска атеросклероза. Заболевание может сопровождаться угрожающими нарушениями ритма сердца, приводить к развитию инфаркта миокарда и/или внезапной смерти.
Особенностью вазоспастической стенокардии является очень сильные приступы, обычно локализующиеся в типичном месте. Они случаются ночью или рано утром, а также под воздействием холода на открытые участки тела.
Для микрососудистой стенокардии характерны приступы, возникающие через некоторое время после физической нагрузки, при эмоциональном напряжении и в покое, — они плохо купируются нитроглицерином. Причиной микрососудистой стенокардии считается дисфункция мелких коронарных артерий (100—200 мкм в диаметре) в преартериолярном сегменте коронарного русла. Более чем в 70% случаев микрососудистая стенокардия сосуществует с классической стенокардией у больных с атеросклеротическими стенозами.
Диагностика стенокардии
Диагноз «стенокардия» устанавливается на основании совокупности жалоб (боль, характерная для стенокардии) и полученных от пациента сведений о течении заболевания.
У всех больных с подозрением на ишемическую болезнь сердца уточняются следующие вопросы:
- курение в настоящее время или в прошлом;
- наличие сердечно-сосудистых заболеваний и/или случаев смерти от сердечно-сосудистых заболеваний у ближайших родственников пациента (отца, матери, родных братьев и сестер);
- предыдущие случаи обращения за медицинской помощью и наличие ранее зарегистрированных электрокардиограмм, исследований и заключений;
- наличие сопутствующих заболеваний с целью оценки дополнительных рисков;
- принимаемые в настоящее время лекарственные препараты.
Для уточнения диагноза, имеющихся осложнений применяют данные лабораторных и инструментальных методов обследования.
Всем пациентам с подозрением на стенокардию рекомендуют исследование липидного профиля для выявления дислипопротеидемии:
- триглицериды (Triglycerides);
Поддержка пациентов
Инфаркт миокарда — неприятный опыт. Даже если ваш доктор говорит, что все хорошо, вы можете все равно испытывать беспокойство. Как это повлияет на вашу жизнь? Сможете ли вы вернуться к работе или возобновить деятельность, которая приносит вам удовлетворение? Произойдет ли это снова? Страх — это одна из множества переживаний, с которой столкнетесь вы и ваши близкие. Другие переживания после инфаркта миокарда включают:
- Злость. Вы злитесь и удивляетесь: «Почему со мной произошел сердечный приступ и почему сейчас?» Испытывать негодование после инфаркта миокарда – нормальная реакция человека.
- Вина. Члены семьи испытывают чувство вины из-за вашей болезни или берут на себя ответственность за поступки, которые, по их мнению, спровоцировали сердечный приступ.
- Депрессия — частое явление после инфаркта миокарда. Вы почувствуете, что больше не в состоянии делать вещи, допустимые ранее, что вы уже не тот человек, что были раньше. Программы медицинской реабилитации эффективны в предотвращении и лечении депрессии после инфаркта миокарда. Важно рассказать о признаках и симптомах депрессии вашему врачу.
Эти переживания возникают наиболее часто и их открытое обсуждение на консультации кардиолога, с членами семьи или близким другом помогут справиться с ними более эффективно. Вы должны заботиться о своей физической и психической реабилитации. Физические упражнения и занятия в группах с людьми, которые тоже перенесли приступы сердца, помогут вам справиться с негативными переживаниями и чувствами.
Что же делать при подозрении на сердечный приступ?
Немедленно вызывайте скорую помощь и постарайтесь успокоиться: лишний стресс вам не нужен. Займите удобное положение и начните медленно разжевывать одну таблетку аспирина по 300 мг. (если нет противопоказаний). Аспирин помогает минимизировать риски развития опасного тромба. Он уменьшает «липкость» тромбоцитов, сводя вероятность их склеивания и блокировки кровеносных сосудов к минимуму.
Важно! Не забудьте оставить дверь открытой, чтобы врачи могли попасть к вам в любой момент, а лучше позовите соседа, друга или родственника, чтобы не оставаться одному. Старайтесь ничего не есть и не пить до приезда докторов.