Развитие гипертонической болезни
Сутью заболевания является частое и/или стойкое повышение артериального давления. Происхождение заболевания по-прежнему неизвестно, однако отмечается нарушение работы сердца и повышение тонуса сосудов. В зависимости от уровня повышенного давления, различают три степени тяжести гипертонической болезни:
1 степень (легкая, мягкая) — давление пациента находится в промежутке от 140/90 до 159/99; 2 степень (средняя) — давление составляет от 160/100 до 179/109; 3 степень (тяжелая) — артериальное давление выше 180/110.
Общие сведения о болезни
Возникновение осложнений вследствие высокого давления связано с поражением жизненно важных «органов-мишеней»: миокарда, головного мозга, почек. Первым в патологический процесс вовлекается сердце. Уже на ранних стадиях гипертензивной болезни отмечается изменение размеров органа, форм полостей, толщины стенок левого желудочка. На фоне дистрофических трансформаций наблюдается:
- появление аритмии;
- развитие ишемической болезни;
- нарастание сердечной недостаточности;
- нарушение предсердно-желудочковой проводимости.
Такая форма гипертензии широкой общественности известна как «гипертоническое сердце».
Систематическое повышение АД грозит серьезными поражениями сердечной мышцы, развитием таких тяжелых сердечно-сосудистых нарушений, как инфаркт миокарда, острая сердечная или почечная недостаточность, инсульт головного мозга.
Факторы риска
Развитию гипертензивной болезни миокарда способствует ряд факторов:
- геодинамические – сердечный выброс, проходимость сосудов, эластическое сопротивление, вязкость и объем циркулирующей крови;
- экстракардиальные – пол больного, возраст, избыточный вес, уровень холестерина, сахарный диабет, вредные привычки.
Дистрофические изменения сердечной мышцы более часто встречаются у молодых мужчин, страдающих артериальной гипертензией, чем у женщин. С возрастом тенденция меняется: распространенность патологии у представительниц женского пола увеличивается во время менопаузы.
Ожирение – мощный фактор, провоцирующий гипертрофию сердца. По мере увеличения массы тела увеличивается и вес органа, толщина его стенок. Определенную роль играют наследственные факторы.
Стадии гипертензивной болезни сердца
Гипертоническая болезнь с преимущественным поражением сердца проходит определенные этапы развития:
- Первая стадия – функциональные нарушения: увеличивается потребность сердечной мышцы в кислороде, нарушается функция левого желудочка, снижается индекс опорожнения левого предсердия, видимые субъективные симптомы еще отсутствуют.
- Вторая стадия – начинается процесс ремоделирования структуры миокарда, увеличивается левое предсердие.
- Третья стадия – продолжается развитие дистрофических изменений, на фоне повышенного периферического сосудистого сопротивления развивается гипертрофия левого желудочка, при диагностике определяется гипертензивная болезнь сердца без сердечной недостаточности.
- Четвертая стадия – развивается сердечная недостаточность как следствие прогрессирования гипертрофии и нарушения кровообращения.
По мере нарастания изменений левого желудочка возникает дисбаланс между высокой потребностью сердечной мышцы в кислороде и ограниченными объемами его поступления по коронарным сосудам.
Как результат гипертрофия из физиологической формы переходит в патологическую.
Патологический процесс поражения сердца при артериальной гипертензии проходит три этапы прогрессирования:
- начальный – возникновение гипертонической болезни, появление дисфункции миокарда;
- латентный (компенсационный) – стабильное уравновешивание нарушенных функций;
- нарушенной компенсации – развитие осложнений: инфаркта, инсульта, сердечной недостаточности, летального исхода.
В течение этого периода наблюдаются выраженные структурные и сосудистые изменения:
- увеличение левого предсердия;
- утолщение стенок, расширение полости левого желудочка;
- нарастание фиброзной ткани;
- повышение содержания уровня коллагена;
- накопление воды в стенках;
- пролиферация сосудистых стенок;
- нарушение сосудистого ответа на воздействие вазоактивных факторов.
Патологические процессы сопровождаются нарушением обменных процессов и микроциркуляции в миокарде, а также его сократительной активности.
Симптомы гипертонической болезни
При отсутствии лечения и вторичной профилактики болезнь прогрессирует. В зависимости от поражения органов-мишеней различают: I стадия. Как правило, но необязательно характеризуется мягким и неустойчивым повышением артериального давления без поражения органов-мишеней. Однако вполне возможно как кризовое, так и полностью бессимптомное течение заболевания. Помимо повышенного давления, пациента могут беспокоить:
- головные боли;
- снижение работоспособности;
- склонность к задержке жидкости;
- быстрая утомляемость.
II стадия характеризуется появлением признаков поражения органов-мишеней (сердца, почек и мозга, а также сосудов, в том числе глаз, что может сопровождаться появлением новых симптомов и жалоб, а также по данным дополнительных лабораторно-инструментальных исследований:
- боли в «области сердца»;
- головокружения;
- нарушение зрения;
- появление отеков;
- снижение памяти;
- одышка при нагрузке.
III стадия — осложнённая гипертония. Главный признак течения болезни в этой стадии — тяжёлые поражения органов мишеней с тромбозами, в том числе инфаркты и инсульты, сопровождающиеся следующими признаками:
- тремор рук;
- шум в голове или в ушах;
- значимое снижение памяти;
- тошнота, рвота;
- стойкое ухудшение зрения;
- различные нарушения работы сердца.
Большинство из перечисленных симптомов устойчивы и как правило прогрессируют, снижая работоспособность.
Симптоматика
Головная боль — едва ли не самое частое проявление повышенного кровяного давления, или, как его называют, гипертонии. Она связана со спазмом сосудов головного мозга. Иногда при этом наблюдается и другая симптоматика: шум в ушах (типа гула или звона), мелькание «мушек» или «блесток» в глазах, затуманенность зрения. Это связано также с нарушением кровообращения лечение гипертонии в зонах мозга, ответственных за звуко- и цветовосприятие, а кроме того нарушается и кровоснабжение собственно звуковоспринимающих устройств уха и световоспринимающих структур глаза. Может возникать одышка, а также боль в груди (эта боль связана с нарушением кровоснабжения мышцы сердца — миокарда — из-за того же сосудистого спазма).
Диагностика гипертонической болезни
Диагностику гипертонической болезни выполняет терапевт-кардиолог. Для выявления заболевания и индивидуализации лечения используются следующие методы:
- динамическое измерение артериального давления;
- лабораторные исследования — клинический и биохимический анализ крови, общий анализ мочи;
- электрокардиография, в том числе в виде Холтеровского мониторирования;
- ультразвуковые исследования: сердца, почек и других органов;
- допплерография (УЗИ сосудов).
Субъективные симптомы заболевания
Около 65% пациентов, страдающих гипертонией сердца, отмечают наличие следующих симптомов:
- отдышка, учащение сердечного ритма;
- головная боль, головокружения;
- гиперемия (покраснение) кожи лица;
- умеренная давящая боль в грудной клетке;
- колебания артериального давления;
- повышенная тревожность, ощущение страха.
Остальная часть больных не находят у себя никаких проявлений, кроме периодического или эпизодического повышения АД. Они ведут привычный образ жизни до тех пор, пока не сталкиваются с одним из возможных осложнений патологии.
Лечение гипертонической болезни
Для лечения заболевания используют как медикаментозную, так и немедикаментозную терапию. Препараты для лечения гипертонической болезни направлены на препятствование повышения артериального давления. Врач также рекомендует меры по изменению образа жизни, например, специальную диету или умеренные физические нагрузки. В наших клиниках на Гороховой ул., 14/26
(м. Адмиралтейская, Адмиралтейский район) и на
Варшавской ул., 59
(м. Московская, Московский район) работают
терапевты
и
кардиологи
, которые проведут диагностику и составят подходящий план лечения гипертонической болезни. Записаться на прием можно по телефону
493-03-03 или на нашем сайте. Записаться на приём
Предрасполагающие факторы
- избыточное употребление соли (точнее — натрия, который входит в состав соли),
- атеросклероз (эти две болезни как бы усиливают друг друга и часто идут в паре),
- курение,
- чрезмерное употребление спиртного,
- повышенная масса тела — ожирение
- гиподинамия (то есть неподвижный образ жизни).
Лечение гипертонической болезни предусматривает коррекцию всех имеющихся у человека факторов риска. Иногда одного этого бывает достаточно, чтобы значительно снизить давление.
лечение гипертонии Измеряя давление, врачи исследуют два параметра — верхнее (систолическое давление) и нижнее (диастолическое). С некоторой степенью условности можно сказать, что основной вклад в первое имеет сила сердечных сокращений, а второе поддерживается тонусом сосудов. Поэтому при назначении лечения врачи ориентируются на то, какое давление — систолическое или диастолическое — больше повышено. В первом случае надо немножко «тормознуть» сердце, а во втором — расширить сосуды.
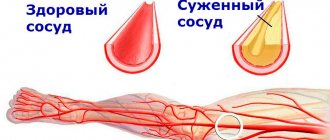
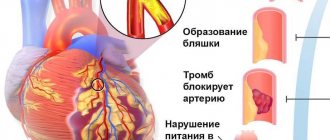
Гипертоническая болезнь опасна тем, что сильный или постоянный спазм сосудов вызывает недостаточный приток крови к жизненно важным органам — сердцу, мозгу и почкам. При чрезмерном спазме артерий или при наличии в сосудах атеросклеротических бляшек кровь может совсем перестать по артерии, и тогда может наступить резкое нарушение кровообращения. Так развивается инсульт и инфаркт миокарда.
Лечение артериальной гипертонии и ИБС: две болезни — единый подход
Артериальная гипертония и ишемическая болезнь сердца в рамках сердечно–сосудистого континуума
Несмотря на значительный прогресс клинической медицины, сердечно–сосудистые заболевания (ССЗ) по–прежнему доминируют в структуре заболеваемости и смертности в развитых странах [1,2]. В 1991 году Dzau и Braunwald предложили концепцию сердечно–сосудистого континуума (cardiovascular continuum), представляющего собой цепь последовательных событий, приводящих в финале к развитию застойной сердечной недостаточности и смерти больного. Пусковыми звеньями этого «фатального каскада» являются сердечно–сосудистые факторы риска, артериальная гипертония (АГ), а также сахарный диабет [3].
Несмотря на значительный прогресс клинической медицины, сердечно–сосудистые заболевания (ССЗ) по–прежнему доминируют в структуре заболеваемости и смертности в развитых странах [1,2]. В 1991 году Dzau и Braunwald предложили концепцию сердечно–сосудистого континуума (cardiovascular continuum), представляющего собой цепь последовательных событий, приводящих в финале к развитию застойной сердечной недостаточности и смерти больного. Пусковыми звеньями этого «фатального каскада» являются сердечно–сосудистые факторы риска, артериальная гипертония (АГ), а также сахарный диабет [3].
Многочисленные исследования доказывают наличие прямой взаимосвязи между уровнем артериального давления (АД) и риском сердечно–сосудистых осложнений [4–7]. Еще А.Л. Мясников в 1965 г. в монографии «Гипертоническая болезнь и атеросклероз» подчеркивал, что «сочетание гипертонической болезни с атеросклерозом и связанной с ним коронарной недостаточностью настолько часто встречается в практике и так преобладает над «чистыми» формами, что возникает задача рассматривать эти патологические состояния не только в их типичном изолированном виде, но и в часто встречающемся комплексе». Мета–анализ MacMahon et al., основанный на результатах 9 проспективных исследований, включивших в общей сложности более 400000 больных, еще раз подтвердил, что вероятность развития ишемической болезни сердца (ИБС) находится в прямой линейной зависимости от уровня как систолического (САД), так и диастолического (ДАД) АД [5]. Кроме того, АГ является важнейшим прогностическим фактором инфаркта миокарда
(ИМ), острого и преходящего нарушения мозгового кровообращения, хронической сердечной недостаточности, общей и сердечно–сосудистой смертности [4–7]. В свою очередь, наличие у больного с АГ ИБС, независимо от ее формы (стенокардия напряжения, инфаркт миокарда, перенесенная операция реваскуляризации миокарда) может рассматриваться как «сопутствующее клиническое состояние», в значительной степени влияющее на общий сердечно–сосудистый риск пациента. Международное Общество по Артериальной Гипертензии и Европейское Общество Кардиологов (ISH/ESC) рекомендует относить больного, страдающего одновременно ГБ и ИБС, к группе очень высокого риска [8].
Взаимосвязь между АГ и ИБС вполне объяснима. Во–первых, оба заболевания имеют одинаковые факторы риска (табл. 1), во–вторых, механизмы возникновения и эволюции АГ и ИБС во многом похожи. Так, считается общепризнанной роль эндотелиальной дисфункции (ЭД) в развитии как АГ, так и ИБС. Дисбаланс между прессорной и депрессорной системами регуляции тонуса сосудов вызывает на начальных этапах повышение уровня АД, а впоследствии стимулирует процессы ремоделирования сердечно–сосудистой системы, затрагивающие левый желудочек, магистральные и регионарные сосуды, а также микроциркуляторное русло. На уровне коронарных артерий ЭД стимулирует атерогенез, приводящий к формированию, а в конечном итоге, к дестабилизации бляшки, ее разрыву и развитию инфаркта миокарда (ИМ) [9,10]. Особый интерес вызывает тот факт, что нарушения эндотелий–зависимой регуляции тонуса коронарных артерий создают дополнительный динамический стеноз к уже имеющемуся анатомическому.
Не менее значимо, что гипертрофия миокарда левого желудочка (ГЛЖ), независимый фактор риска сердечно–сосудистых осложнений, может сочетаться с ишемией миокарда даже в отсутствие атеросклероза коронарных артерий. В экспериментальных и клинических исследованиях показано, что при ГЛЖ происходит снижение функционального резерва коронарного кровотока, обусловленное рядом механизмов [11]:
– нарушение ауторегуляции тонуса коронарных сосудов;
– морфологические изменения сосудистой стенки, увеличение отношения толщины медиального слоя к диаметру просвета сосуда;
– уменьшение плотности капилляров и резистивных артериол в миокарде;
– несоответствие между темпами прогрессирования ГЛЖ и скоростью неоваскуляризации;
– увеличение давления наполнения ЛЖ, способствующее ухудшению перфузии миокарда, особенно эндокардиальных слоев;
– сдавление коронарных сосудов во время систолы на фоне увеличения объема кровоснабжения миокарда в результате ГЛЖ.
Таким образом, АГ и ИБС – заболевания с одинаковыми факторами риска, сходными механизмами развития и прогрессирования, негативно влияющие на общий сердечно–сосудистый риск больного. Формирование представления об АГ и ИБС в рамках единого сердечно–сосудистого континуума наглядно демонстрирует, что целью лечения должны быть не отдельные заболевания, а больной в целом.
Общие цели лечения больного с артериальной гипертонией и ишемической болезнью сердца
Лечение больных, страдающих одновременно ИБС и АГ, требует комплексного подхода, то есть одновременного воздействия на оба состояния. Первостепенной задачей лечения
является максимальное снижение общего риска сердечно–сосудистых заболеваний и смертности за счет предупреждения ИМ, мозгового инсульта и хронической почечной недостаточности, обратного развития поражения органов–мишеней [12–15]. В качестве задач второго ряда следует рассматривать уменьшение клинических проявлений и улучшение качества жизни. Говоря об ИБС, прежде всего это уменьшение частоты и продолжительности приступов стенокардии, а также предотвращение ее прогрессирования [14]. Задачей собственно антигипертензивной терапии является достижение и стабильное поддержание АД на целевом уровне (ниже 140/90 мм рт.ст.) [8,12,15].
Воздействие на факторы риска
При разработке терапевтической стратегии нельзя забывать о необходимости проведения немедикаментозных мер (табл. 1). Последнее подразумевает проведение таких мероприятий, как прекращение курения, снижение избыточной массы тела, поддержание регулярной физической активности, соблюдение диеты с низким содержанием жиров и поваренной соли (2–4 г), ограничение употребления алкоголя (не более 20–30 г этанола в сутки для мужчин и 10–20 г для женщин). К коррекции факторов риска можно также отнести лечение сахарного диабета, прием гиполипидемических препаратов при наличии дислипидемии [8,12,14,15].
Лекарственная терапия больных с артериальной гипертонией и стенокардией напряжения
Наиболее часто практикующему врачу приходится сталкиваться с ситуациями, когда АГ сочетается со стабильной стенокардией напряжения. В совместных рекомендациях по ведению больных со стабильной стенокардией Американской коллегии кардиологов и Американской ассоциации сердца (2002) в качестве медикаментозной терапии с учетом уровня доказанности (табл. 2) предлагается использовать [14]:
- Класс I
(методы лечения, польза и эффективность которых доказана и не вызывает сомнений у экспертов):– ацетилсалициловая кислота при отсутствии противопоказаний (уровень доказанности А);
– b-блокаторы, как препараты первого выбора при отсутствии противопоказаний у пациентов, перенесших ИМ (уровень доказанности А) и без предшествующего ИМ (уровень доказанности В);
– ингибиторы АПФ у всех пациентов с ИБС в сочетании с сахарным диабетом и/или систолической дисфункцией левого желудочка (уровень доказанности А);
– гиполипидемическая терапия у пациентов с установленной и предполагаемой ИБС и уровнем холестерина более 130 мг/дл с целью достижения уровня липопротеинов низкой плотности (ЛПНП) менее 100 мг/дл (уровень доказанности А);
– нитроглицерин сублингвально или в виде спрея для купирования приступа стенокардии (уровень доказанности В);
– антагонисты кальция или пролонгированные нитраты как препараты первого выбора для уменьшения проявления симптомов стенокардии, когда b-блокаторы противопоказаны (уровень доказанности В);
– антагонисты кальция или пролонгированные нитраты в комбинации с b-блокаторами при недостаточной эффективности последних (уровень доказанности В);
– антагонисты кальция или пролонгированные нитраты, как альтернатива b-блокаторам, если последние приводят к нежелательным побочным эффектам (уровень доказанности С).
- Класс IIа
(методы лечения, данные о пользе и эффективности которых преобладают):– клопидогрел в том случае, если имеются абсолютные противопоказания к назначению ацетилсалициловой кислоты (уровень доказанности В);
– пролонгированные недигидропиридиновые антагонисты кальция, как препараты первого выбора вместо b-блокаторов (уровень доказанности В);
– у пациентов с установленной и предполагаемой ИБС и уровнем холестерина от 100 до 129 мг/дл возможны следующие подходы к терапии (уровень доказанности В):
– изменение образа жизни или медикаментозная терапия с целью достижения уровня ЛПНП менее 100 мг/дл;
– снижение избыточной массы тела или увеличение физической активности лиц, страдающих метаболическим синдромом;
– терапия прочих (кроме дислипидемии) состояний, являющихся факторами риска развития ИБС; обсуждение использования никотиновой кислоты и фибратов при повышении триглицеридов или снижении ЛПВП;
– ингибиторы АПФ у пациентов с ИБС и другими сосудистыми заболеваниями (уровень доказанности В).
- Класс IIб
(методы лечения с менее очевидным преобладанием данных о пользе и эффективности):– варфарин в дополнение к ацетилсалициловой кислоте (уровень доказанности В).
- Класс III
(методы лечения, в отношении которых существуют доказательные данные и/или общее соглашение о неэффективности/нецелесообразности и/или вреде применения):– дипиридамол (уровень доказанности В).
b-блокаторы
b-блокаторы (БАБ) относятся к препаратам первого ряда в лечении АГ. Наличие у пациента с АГ стенокардии напряжение является неоспоримым показанием к назначению БАБ. За счет уменьшения ЧСС и АД, препараты этой группы повышают пороговую физическую нагрузку, провоцирующую ангинозный приступ. В идеальных условиях доза БАБ должна быть подобрана таким образом, чтобы ЧСС не превышала 75% от таковой при нагрузке, провоцирующей приступ стенокардии. Чем обусловлен приоритет выбора препаратов этой группы у больных, страдающих АГ в сочетании с ИБС? Во–первых, БАБ достоверно уменьшают сердечно–сосудистую смертность больных АГ и ИБС, увеличивают выживаемость после перенесенного инфаркта миокарда, снижают риск развития повторного ИМ, а также инсульта и сердечной недостаточности у пациентов с АГ [14–18]. Противопоказаниями к их назначению являются резкая брадикардия, гипотония, выраженные нарушения проводимости, синдром слабости синусового узла, тяжелая застойная сердечная недостаточность, бронхоспастические заболевания (даже селективные БАБ в высоких дозах могут провоцировать бронхоспазм), перемежающаяся хромота, гиперчувствительность к препаратам. БАБ нередко комбинируют с нитратами для профилактики рефлекторной тахикардии на фоне приема последних. Комбинированная терапия нитратами и b-блокаторами является более эффективной, чем монотерапия препаратами каждой из групп.
Нитраты
Антиангинальный эффект нитратов обусловлен прежде всего развитием периферической вазодилатации под влиянием высвобождающегося оксида азота. В результате уменьшается приток крови к сердцу, снижается конечное диастолическое давление левого желудочка и потребность миокарда в кислороде. Кроме того, нитраты также вызывают расширение непосредственно коронарных артерий. При этом предполагается, что они увеличивают просвет субэпикардиальных артерий в основном в месте эксцентрических стенозов, не оказывая существенного влияния на стенозы, обусловленные концентрически расположенными атеросклеротическими бляшками. Показано также антитромбоцитарное и антитромботическое действие нитратов, улучшение реологических свойств крови [19]. Разнообразные эффекты нитратов обусловливают увеличение толерантности к физической нагрузке и, как следствие, улучшение качества жизни. Нитроглицерин в таблетках для сублингвального приема и в виде спрея используют для купирования приступов стенокардии и предупреждения развития эпизодов ишемии миокарда перед запланированной физической нагрузкой. Для профилактики ангинозных приступов применяют изосорбид ди– или мононитрат внутрь или трансдермальный пластырь с нитроглицерином. Одним из неудобств, связанных с длительным приемом нитратов, является развитие толерантности. При использовании нитратов короткого действия этот нежелательный эффект может быть преодолен путем создания «безнитратного» промежутка продолжительностью в несколько часов (так называемое прерывистое назначение нитратов). Однако предпочтительнее использовать мононитраты в виде особых пролонгированных форм. Одним из таких препаратов является ретардная форма изосорбида–5–мононитрата с постепенным высвобождением активного вещества. Через 19 часов после его приема концентрация активного вещества достигает уровня ниже минимальной эффективной концентрации (100 нг/мл). В этот период низкого содержания нитратов в крови происходит восстановление чувствительности и тонуса сосудов, что и предотвращает развитие толерантности [19]. К побочным эффектам нитратов относят головную боль, головокружение, тахикардию, гипотензию. Прием нитратов противопоказан при идиопатической гипертрофической кардиомиопатиии и тяжелом аортальном стенозе.
Антагонисты кальция
Антагонисты кальция обладают сосудорасширяющим действием, причем наиболее мощными вазодилататорами являются препараты из группы дигидропиридинов. Механизм антиангинального и гипотензивного действия обусловлен способностью вызывать расширение периферических и коронарных артерий. При меньшей выраженности вазодилатирующих свойств недигидропиридиновые антагонисты кальция обладают отчетливым отрицательным инотропным действием, подавляют активность синусового узла и замедляют атрио–вентрикулярную проводимость. Этим определяется целесообразность их использования у лиц, страдающих стабильной стенокардией и АГ [20,21]. При вариантной стенокардии антагонисты кальция рассматриваются, как препараты выбора. Пожилые пациенты с изолированной систолической гипертонией являются целевой группой для использования антагонистов кальция, так как дигидропиридины длительного действия способны предупреждать развитие инсульта в этой популяции [20,21]. Фенилалкиламины и бензотиазепины противопоказаны при брадикардии, дисфункции синусового узла, атриовентрикулярных блокадах высоких градаций и застойной сердечной недостаточности.
Ингибиторы АПФ
В исследованиях SAVE
(the Survival And Ventricular Enlargment) и
SOLVD
(Studies Of Left Ventricular Disfunction) выявлено снижение частоты повторных ИМ на фоне терапии ингибиторами АПФ, что не может быть объяснено только гипотензивным эффектом [22]. Результаты исследования
HOPE
(Heart Outcomes Prevention Evaluation) подтвердили, что использование ингибиторов АПФ уменьшает сердечно–сосудистую смертность, риск ИМ и инсульта [23]. Оказывая воздействие на уровень ингибитора активатора плазминогена–I, препараты данной группы вызывают активацию фибринолитической активности, что может быть одной из причин снижения риска ИМ при приеме этих препаратов. Благоприятные эффекты ингибиторов АПФ обусловлены их сосудорасширяющими, антиагрегантными, антипролиферативными и антитромботическими свойствами [24]. Эти препараты рекомендуется назначать при наличии сердечной недостаточности, левожелудочковой дисфункции, после перенесенного ИМ и диабетической нефропатии. Беременность, гиперкалиемия, двухсторонний стеноз почечных артерий являются противопоказаниями для их применения.
Антиагреганты
Ацетилсалициловая кислота в малых дозах подавляет агрегацию тромбоцитов и пролиферацию клеток. Его противовоспалительные свойства также могут играть определенную клиническую роль, поскольку воспаление считается одной из причин дестабилизации атеросклеротической бляшки. Таким образом, ацетилсалициловая кислота не только способна предупреждать развитие тромбоза, но и подавлять атерогенез. Применение ацетилсалициловой кислоты приводит к снижению общей смертности, частоты инсульта, ИМ и других сосудистых осложнений [25]. Появившийся в последние годы препарат клопидогрел в одном из исследований продемонстрировал более высокую эффективность по сравнении с ацетилсалициловой кислотой в плане снижения комбинированного риска инфаркта миокарда, сердечно–сосудистой смертности и ишемического инсульта. Однако в настоящее время, до получения новых сведений, клопидогрел показан только при наличии противопоказаний к назначению ацетилсалициловой кислоты.
Гиполипидемическая терапия
Необходимость применения статинов для вторичной профилактики ИБС в настоящее время практически не подвергается сомнению. Дополнительные доводы в пользу их широкого использования были получены в ходе исследования ASCOTLLA
(Anglo–Scandinavian Cardiac Outcomes Trial), которое продемонстрировало эффективность статинов в профилактике осложнений у лиц с АГ и пограничным или нормальным уровнем общего холестерина. Таким образом, у пациентов с АГ проведение гиполипидемической терапии может быть оправдано даже при умеренно повышенных или пограничных уровнях общего холестерина и ЛПНП [26].
Лечение артериальной гипертонии при инфаркте миокарда
АГ является одним из основных факторов развития инфаркта миокарда. Кроме того, подъем АД может быть обусловлен активацией симпато–адреналовой системы в первые часы некротических изменений сердечной мышцы. Гипертензивная реакция неблагоприятно сказывается на течении ИМ. Увеличение постнагрузки и напряжения стенки левого желудочка приводит к повышению потребности миокарда в кислороде и, следовательно, к расширению зоны инфаркта и развитию осложнений. В раннем периоде острого крупноочагового ИМ АГ является одним из основных факторов риска разрыва миокарда [27].
В большинстве случаев при эффективном обезболивании и адекватной терапии нитратами и БАБ не требуется применения дополнительных антигипертензивных средств. При сочетании ИМ с неконтролируемой гипертонией необходимо более активное вмешательство. Однако в данной ситуации важно помнить, что для эффективного тромболизиса агрессивная терапия до нормализации АД не требуется. В первые сутки при отсутствии у пациента расслаивающей аневризмы аорты рекомендуется снижение АД на 15–20% [28]. Такая тактика ведения больных обусловлена, с одной стороны, необходимостью уменьшения риска сердечной недостаточности и аритмий, что нередко осложняет ИМ при высоком АД, и, с другой стороны, опасением возникновения гипотонических реакций на фоне приема тромболитических препаратов с высокой вероятностью развития геморрагического инсульта. Оптимальна стратегия терапии, сочетающая с первых минут влияние на оба состояния. К сожалению, все разработанные на настоящий момент практические рекомендации полностью не отвечают этим требованиям. У пациентов с ИМ в сочетании с АГ и высоким риском осложнений тромболизис является показанием класса IIб при САД > 180 мм рт.ст. и ДАД >110 мм рт.ст. Внутривенное введение нитроглицерина противопоказано пациентам с острым коронарным синдромом и САД < 90 мм рт.ст., а также выраженной брадикардией (< 50 уд/мин).
Рекомендации по лечению ИМ включают в себя ставшие классическими за последнее десятилетие этапы:
– нитроглицерин сублингвально с последующей внутривенной инфузией, затем в виде спрея и/или внутрь для быстрого устранения болевого синдрома и снижения повышенного АД (уровень доказанности С);
– БАБ внутривенно, при сохраняющемся болевом синдроме последующее назначение внутрь при отсутствии противопоказаний (уровень доказанности В);
– при противопоказаниях к БАБ: недигидропиридиновые антагонисты кальция (уровень доказанности В);
– при недостаточном антигипертензивном эффекте нитроглицерина и/или БАБ (при сопутствующих дисфункции ЛЖ и сердечной недостаточности) и/или недигидропиридиновых антагонистов кальция назначают ингибиторы АПФ (уровень доказанности В);
– препаратами первого выбора для пациентов с вариантной стенокардией (с нормальной коронарограммой или с необструктивными поражениями коронарных артерий) являются нитраты и антагонисты кальция;
– назначение больным нестабильной стенокардией или острым инфарктом миокарда короткодействующих дигидропиридинов противопоказано.
За последние годы данные многоцентровых контролируемых исследований позволили пересмотреть и модифицировать эти рекомендации. В частности, раннее применение БАБ показано не только независимо от тромболизиса, но и от первичной ангиопластики. Эффективность раннего назначения БАБ установлена и при ИМ без подъема сегмента ST. Относительные показания (класс II) для применения БАБ в постинфарктном периоде дополнены перенесенным ИМ без подъема сегмента ST. Применение БАБ при умеренной и выраженной дисфункции левого желудочка в постинфарктном периоде переместилось из абсолютных противопоказаний в относительные показания. Обозначен нижний предел САД в 100 мм рт. ст. для применения ингибиторов АПФ в первые сутки ИМ [29].
Тактика ведения больных АГ в постинфарктном периоде включает в себя обязательное назначение БАБ, ингибиторов АПФ и ретардных форм нитратов. Антагонисты кальция применяются, как препараты резерва при непереносимости БАБ. Пациентам после перенесенного инфаркта миокарда не рекомендуется назначение тиазидных диуретиков в виде монотерапии при выявлении на ЭКГ нарушений ритма: из–за возможности развития жизнеопасных аритмий [15].
Артериальная гипертония и острый коронарный синдром
Стратегия оказания помощи больным острым коронарным синдромом без подъемов ST определяется риском развития острого инфаркта миокарда. Этот риск тем более высок, чем меньше времени прошло от момента первых признаков обострения ИБС и чем больше выраженность ангинозного приступа и изменения по ЭКГ (депрессия ST и инверсия Т). Больные с нестабильной стенокардией должны быть незамедлительно госпитализированы. С момента госпитализации пациента должно начаться лечение, направленное на предотвращение нарастания коронарного тромбоза и развитие некротических изменений миокарда:
– назначение ацетилсалициловой кислоты внутрь 250–500 мг (первая доза – разжевать таблетку) затем по 125–250 мг в сутки на однократный прием;
– назначение нефракционированного гепарина (внутривенно болюсно 60–80 ЕД/кг, но не более 5000 ЕД), затем внутривенная инфузия (12–18 ЕД/кг/ч, но не более 1250 ЕД/кг/ч с определением АЧТВ каждые 6 часов) в течении 1–2 суток, либо назначение низкомолекулярных гепаринов в дозе 1 мг/кг каждые 12 часов подкожно в течении 2–5 суток;
– назначение антиангинальных препаратов из групп БАБ, нитратов. [30]
В группах высокого риска БАБ назначают внутривенно, затем внутрь. Антагонисты кальция используют как препараты второго ряда в дополнение к нитратам и БАБ (за исключением вариантной стенокардии). Монотерапия короткодействующими дигидропиридинами абсолютно противопоказана в связи с ухудшением прогноза у таких больных. Недигропиридиновые антагонисты кальция используются либо при противопоказаниях к применению БАБ, при нормальной функции левого желудочка или в дополнение к БАБ при отсутствии или недостаточной их эффективности. Следует помнить, что комбинированное применение этих препаратов может привести к выраженному снижению фракции изгнания левого желудочка, поэтому назначение комбинации БАБ и недигропиридиновых антагонисты кальция должно быть непродолжительным. Ингибиторы АПФ можно применять у всех пациентов с острым коронарным синдромом, обязательно при сопутствующих АГ, сахарном диабете, застойной сердечной недостаточности и дисфункции левого желудочка. При вариантной стенокардии высоко эффективны нитраты и антагонисты кальция, при этом предпочтение следует отдать группе пролонгированных нитратов [31].
Таким образом, в настоящее время практикующие врачи обладают широким арсеналом лекарственных препаратов для лечения пациентов с ИБС и АГ. Общепризнанным фактом является необходимость борьбы с факторами риска АГ и ИБС, а также использование целого спектра немедикаментозных методов лечения. Такой комплексный подход позволяет добиться улучшения прогноза и повысить качество жизни.
Литература:
1. Маколкин В.И., Подзолков В.И. Гипертоническая болезнь. М.; 2000. – 96 с.
2. Кобалава Ж.Д., Котовская Ю.В. Артериальная гипертония 2000. М.; 2000. – 208 с.
3. Dzau V., Braunwald E. Resolved and unresolved issues in the prevention and treatment of coronary artery disease: a workshop consensus statement. Am. Heart J. 1991; 121(4 Pt 1):1244–1263.
4. Stamler J., Neaton J., Wentworth D. Blood pressure (systolic and diastolic) and risk of fatal coronary heart disease. Hypertension 1993; 13:2–12.
5. MacMahon S., Peto R., Cutler J., et al. Blood pressure, stroke, and coronary heart disease. Part 1, Prolonged differences in blood pressure: prospective observational studies corrected for the regression dilution bias. Lancet 1990; 335:765–774.
6. Kannel W.B. Fifty years of Framingham Study contributions to understanding hypertension. J. Hum. Hypertens. 2000; 14:83–90.
7. Kannel W.B. Risk stratification in hypertension: new insights from the Framingham Study. Am. J. Hypertens. 2000; 13 (1 Pt 2):3S–10S.
8. Guidelines Subcommittee. 2003 European Society of Hypertension – European Society of Cardiology guidelines for the management of arterial hypertension. J. Hypertens. 2003; 21:1011–1053.
9. Celermajer D. S. Endothelial dysfunction: does it matter? Is it reversible? J. Am. Coll. Cardiol. 1997; 30:325–333.
10. Vita J.A., Treasure C.B., Nabel E.G. et al. Coronary vasomotor responses to acetylcholine relate to risk factors for coronary artery disease. Circulation 1990; 81:491–497.
11. Isoyama S. Coronary vasculature in hypertrophy. In: Sheridan D.J., ed. Left Ventricular Hypertrophy, 1st ed. London.; 1998:29–36.
12. Chobanian A.V., Bakris G.L., Black H.R., et al. The seventh report of the Joint National Committee on prevention, detection, evaluation and treatment of high pressure: The JNC 7 report. JAMA 2003; 289:2560–2572.
13. Сыркин А.Л. Лечение стабильной стенокардии. Consilium medicum. 2000; 2:470–477.
14. ACC/AHA 2002 Guideline Update for the Management of Patients With Chronic Stable Angina: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Update the 1999 Guidelines for the Management of Patients With Chronic Stable Angina).
15. Первый Доклад экспертов научного общества по изучению Артериальной Гипертонии, Всероссийского научного общества кардиологов и Межведомственного совета по сердечно–сосудистым заболеваниям. Профилактика, диагностика и лечение первичной артериальной гипертонии в Российской Федерации. Клиническая фармакология и терапия 2000; 9 (3):5–30.
16. Аронов Д.М. Роль бета–адреноблокаторов в лечении стабильной стенокардии. РМЖ 2000; 8:71–77
17. Подзолков В.И., Самойленко В.В., Осадчий К.К., Стрижаков Л.А. Применение метопролола CR/ZOK в кардиологической практике. Тер. архив. 2000; 9:78–80.
18. Psaty BM, Smith NL, Siscovick DS, et al. Health outcomes associated with antihypertensive therapies used as first–line agents: а systematic review and meta–analysis. JAMA 1997; 277:739–745.
19. Лупанов В.П. Стабильная стенокардия: тактика лечения и ведения больных в стационаре и амбулаторных условиях. РМЖ 2003; 11:65–70
20. Марцевич С.Ю. Роль антагонистов кальция в современном лечении сердечно–сосудистых заболеваний. РМЖ 2003; 11: 539–541
21. Маколкин В.И. Антагонисты кальция в лечении сердечно–сосудистых заболеваний. РМЖ 2003;11:511–513.
22. Lonn EM, Yusuf S, Jha P, et al. Emerging role of angiotensin–converting enzyme inhibitors in cardiac and vascular protection. Circulation 1994; 90:2056–69.
23. Yusulf S, Sleight P, Pogue J, Bosch J, Davies R, Dagenais G. Effects of an angiotensin–converting–enzyme inhibitor, rarnipril, on cardiovascular events in high–risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N. Engl. J. Med. 2000; 342:145–53.
24. Маколкин В.И. Артериальная гипертензия – фактор риска сердечно–сосудистых заболеваний. РМЖ 2002; 10:862–865.
25. Роль аспирина в профилактике сердечно–сосудистых болезней: новые данные. Клиническая фармакология и терапия 2003; 12:11–14.
26. Статины и артериальная гипертония. Клиническая фармакология и терапия 2003; 12:8–11.
27. Myocardial Infarction Redefined – A Consensus Document of The Joint European Society of Cardiology/American College of Cardiology Committee for the Redefinition of Myocardial Infarction. The Joint European Society of Cardiology/American College of Cardiology Committee. Eur. Heart. J. 2000; 21:1502–1513.
28. Руксин В.В. Неотложная кардиология. СПб.; 1999. – 471 с.
29. ACC/AHA Guidelines for the Management of Patients With Unstable Angina and Non–ST–Segment Elevation Myocardial Infarction. A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on the Management of Patients With Unstable Angina). J. Am. Coll. Cardiol. 2000; 36: 970–1062.
30. Management of acute coronary syndromes: acute coronary syndromes without persistent ST segment elevation. Recommendations of the Task Force of the European Society of Cardiology. Eur. Heart J. 2000; 21:1406–32.
31. Лечение острых коронарных синдромов без подъема сегмента ST. Российские рекомендации. Разработаны Комитетом экспертов Всероссийского научного общества кардиологов. Consilium Medicum 2001; 3 (Приложение):4–15.
Преимущества диагностики и лечения гипертонической болезни в клинике «Чудо Доктор»:
- Врачи. Терапевты нашей клиники имеют большой опыт в лечении различных форм гипертонической болезни. В этом им активно помогают врачи других специальностей: кардиологи, неврологи, офтальмологи.
- Инструментальная диагностика. Гипертензия может носить эпизодический характер, а потому оставаться незамеченной при обычном измерении АД. Для более детальной диагностики в нашей клинике проводится суточный мониторинг АД с помощью специального портативного прибора, фиксируемого на теле больного. При этом пациент может находиться дома и выполнять привычную для себя работу.
- Лабораторное оборудование. Гипертоническая болезнь часто протекает на фоне изменений гормонального фона, уровня глюкозы в крови и свойств мочи. Лаборатории нашей клиники, оснащенные современным оборудованием, определяют все необходимые показатели в анализах крови и мочи.