Что такое отек легких и как он развивается
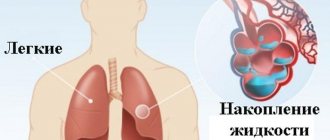
Отек происходит из-за накопления жидкости в легких, а точнее, в интерстиции и легочных альвеолах. Он вызывает нарушение газообмена и развитие гипоксии, в результате чего в крови начинает недоставать кислорода. Симптомами отека легких у пожилых людей являются синюшность кожи и удушье.
Рекомендуем
«Сложности лечения застойной пневмонии у пожилых людей» Подробнее
Причин, вызывающих это заболевание, много. Это и левожелудочковая недостаточность, и пневмония, и попадание инородного тела в бронхи, и резкое снижение атмосферного давления. При отеке легких человек находится в критическом состоянии, требующем скорой помощи. Процесс развивается настолько быстро, что любое промедление может стоить жизни.
У человека два легких: правое и левое. Их главное назначение — обеспечение обмена газами между кровью и альвеолами. В этом процессе принимают участие стенки альвеол и стенки капилляров. Отек развивается, когда жидкость из капилляров переходит в альвеолы легких. Это может происходить из-за повышенного давления или низкого содержания белка в крови. Из-за отека легкие перестают выполнять свои функции в организме человека.
Заболевание, в зависимости от спровоцировавших его причин, может быть двух типов:
- Гидростатический отек развивается как следствие болезней, в ходе которых повышается давление жидкости внутри сосудов. Из-за этого жидкая часть крови выходит из сосуда в соединительную ткань, а затем попадает в альвеолы.
- Мембранозный отек возникает из-за внутренних или внешних причин, связанных с воздействием токсинов. Они разрушают стенки альвеол и/или капилляров, и жидкость начинает беспрепятственно выходить в пространство между сосудами.
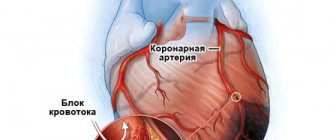
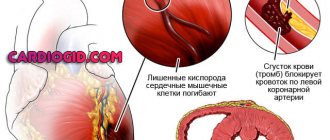
Первый тип отека легких у пожилых людей встречается намного чаще. Так происходит из-за распространения сердечно-сосудистых заболеваний, самое известное из которых — ишемическая болезнь сердца или инфаркт миокарда.
Отек легких у пожилых людей — тяжелый диагноз. Даже при положительном результате лечения болезнь может вернуться в любой момент.
Рекомендуем
«Гимнастика для пожилых людей: лучшие упражнения при различных заболеваниях» Подробнее
Для отека легких характерно развитие по трем основным направлениям:
1. Повышенное гидростатическое давление или повышенный объем крови. Если неожиданно увеличивается давление в капиллярах, формирующих малый круг кровообращения, нарушается проницаемость их стенок, и жидкость из них выходит в соединительную ткань легкого. Лимфатическая система не может справиться с дренажом такого объема субстанции. В результате жидкость попадает в альвеолы, которые после этого теряют свою функциональность. Они уже не могут обеспечивать газообмен в легких. От этого в организме развивается нехватка кислорода. Из-за накопления углекислого газа происходит посинение тканей и появляются симптомы сильного удушья.
2. Плохое онкотическое давление крови, связанное с низким уровнем белка. При этом состоянии давление крови отличается от давления межклеточной жидкости. Для того чтобы компенсировать разницу, жидкость из сосудов вытекает во внеклеточное пространство, и начинает развиваться отек легких.
3. Повреждение непосредственно альвеолокапиллярной мембраны. Под воздействием различных факторов нарушается белковая структура альвеолокапиллярной мембраны. Из-за этого жидкость выходит во внеклеточное пространство, что приводит к отеку легких.
Рекомендуемые статьи по данной теме:
- Дом-интернат для престарелых людей: особенности и правила выбора
- Пониженное давление у пожилых людей: причины, симптомы и лечение
- Здоровье пожилых людей: старость – не беда
Торакоцентез
За винятком хворих з явною серцевою недостатністю, торакоцентез слід проводити в усіх пацієнтів з плевральним випотом невідомої етіології більш як мінімального об’єму (тобто висотою більш як 1 см згідно з даними оглядової рентгенографії ОГК у латеропозиції, УЗД чи КТ). При серцевій недостатності діагностичний торакоцентез показаний тільки при наявності таких атипових симптомів: (1) фебрильна гарячка чи плевритичний біль у грудній клітці; (2) випіт тільки односторонній або двосторонній, але явно різного розміру; (3) випіт не супроводжується кардіомегалією; (4) випіт рефрактерний до лікування серцевої недостатності.
При підозрі на гемоторакс або піоторакс торакоцентез слід проводити ургентно, оскільки у такій ситуації показане дренування плевральної порожнини. Якщо важко отримати плевральну рідину, оскільки випіт невеликого об’єму чи багатокамерний, проведення торакоцентезу під контролем УЗД мінімізує ризик розвитку ятрогенного пневмотораксу. У більшості випадків аналіз плевритичної рідини дає цінну діагностичну інформацію або дозволяє чітко встановити етіологію плеврального випоту на основі виявлення злоякісних клітин, мікроорганізмів, лімфи чи наявності транссудату при серцевій недостатності або цирозі.
Хоча немає абсолютних протипоказань для торакоцентезу, до відносних протипоказань належать порушення згортання крові (особливо якщо протромбіновий час або активований частковий тромбопластиновий час удвічі перевищує показники норми), невеликий об’єм випоту, штучна вентиляція легень та шкірні захворювання у місці планованої пункції. Діагностичний торакоцентез може зумовлювати такі ускладнення: біль у місці пункції, шкірну або внутрішню кровотечу, пневмоторакс, емпієму, ушкодження селезінки або печінки.
Візуальне обстеження плевральної рідини може підказати етіологію захворювання (таблиця 3). Так, рідина буває каламутною внаслідок наявності у ній клітин та некротичних тканин (при емпіємі) або високого вмісту жирів (при хілотораксі). Рідина, рівномірно забарвлена кров’ю (тобто гематокрит >1%), буває при злоякісних захворюваннях, травмі (включаючи нещодавно перенесені кардіологічні операції), емболії легеневої артерії та пневмонії. Якщо гематокрит плевральної рідини перевищує половину величини гематокриту периферичної крові, то у пацієнта гемоторакс.
Таблиця 3. Клінічне значення візуальної характеристики плеврального випоту
| Ознака | Клінічне значення |
| Кров’янистий | При відсутності травми найчастіше трапляється при злоякісному процесі; також може вказувати на емболію легеневої артерії, інфекцію, панкреатит, туберкульоз, мезотеліому або спонтанний пневмоторакс |
| Каламутний | Можливе підвищення кількості клітин або ліпідів |
| Жовтий або білуватий, каламутний | Наявність лімфи, холестерину або емпієми |
| Коричневий (кольору шоколадного соусу або анчоусної пасти) | Перфорація абсцесу печінки в плевральний простір (амебіаз з гепатоплевральною фістулою) |
| Чорний | Ураження плеври грибками роду Aspergillus |
| Жовто-зеленого кольору з некротичними тканинами | Ревматоїдний плеврит |
| Дуже густий | Довготривалий піоторакс, зумовлений злоякісною мезотеліомою (містить підвищену кількість гіалуронової кислоти) |
| Гнилісний запах | Анаеробна інфекція плеврального простору |
| Аміачний запах | Уриноторакс |
| Гнійний | Емпієма |
| Жовтий та густий, з металевим (іржавим) блиском | Випіт, багатий на холестерин (довготривалий хільозний випіт, наприклад, при туберкульозі чи ревматоїдному плевриті) |
Хоча після торакоцентезу звичайно повторюють оглядову рентгенографію ОГК, це робити не обов’язково, за винятком таких випадків: (1) якщо при пункції отримано повітря; (2) при появі у хворого задишки, кашлю чи болю в грудях; (3) при зникненні голосового тремтіння над верхньою частиною аспірованого гемітораксу.
Причины отека легких у пожилых людей
Из-за возрастных изменений, происходящих в организме, пожилые люди находятся в группе риска отека легких. Данное заболевание может развиться из-за следующих причин:
- Патологические процессы в сердечно-сосудистой системе, влияющие на работу левых отделов сердца, которые формируют малый круг кровообращения. При запущенном заболевании и отсутствии квалифицированной медицинской помощи в легочном кровообращении увеличивается давление, что провоцирует возникновение отека.
- Тромб может закупорить кровеносный сосуд легочной артерии или одну из ее ветвей. Предрасположенность к этому процессу есть у людей с варикозным расширением вен и гипертонией. Закупорка может произойти из-за образования нового тромба или из-за отрыва уже имеющегося. Оторвавшийся тромб по кровеносным сосудам попадает в легочную артерию или ее ветвь. Закупорка происходит при условии, что диаметры сосуда и тромба одинаковые. Из-за нее возрастает давление в легочной артерии и в капиллярах.
- Токсины тоже могут стать причиной возникновения отека легких у пожилых людей. Они попадают в организм человека двумя способами: внешним и внутренним. Первый предполагает проникновение токсинов из окружающей среды. Во втором варианте они вырабатываются вирусами, грибами, бактериями, паразитами и другими организмами, которые находятся внутри человека. Сюда можно отнести и передозировку лекарственными препаратами, например, Фентанилом или Апрессином.
- Следующими причинами развития отека являются радиация, острая стадия болезни легких и употребление наркотиков, например, кокаина, путем вдыхания. Все перечисленные процессы нарушают оболочку капилляров и сосудов, из-за чего жидкость попадает во внесосудистое пространство и провоцирует возникновение отека.
- Болезни печени и почек снижают содержание белка в крови человека. От этого развивается низкое онкотическое давление, что приводит к появлению жидкости в альвеолах.
- Такие заболевания, как пневмоторакс, плеврит или повреждение грудной клетки также могут спровоцировать отек легких.
- Неконтролируемое внутривенное вливание растворов приводит к росту гидростатического давления крови, из-за чего появляется вероятность попадания жидкости в альвеолы.
Рекомендуем
«Одинокие пожилые люди: как им помочь» Подробнее
Диагностические мероприятия
Для выявления синдрома проводят два вида диагностики: простую и дифференциальную.
Методы простой диагностики:
- Сбор информации и изучение клинической картины. Если больной находится в сознании, а отёк лёгких не протекает в острой форме, то врач для подтверждения диагноза обязан собрать анамнез, измерить пульс больного, его давление, использовать перкуссию грудной клетки.
- БАК-анализы. Они помогают выявить первичную причину развития заболевания (например, инфаркт).
- Анализ концентрации газов в кровотоке.
- Рентген грудной клетки. Это обычно помогает подтвердить или опровергнуть наличие жидкости в лёгочных тканях.
- ЭКГ. Помогает выявить аномалии сердечной мышцы.
- Катетеризация лёгочной артерии.
Окончательный диагноз лечащий врач может поставить только после подробнейшего изучения клинической картины пациента, проведения всех видов анализов и обследований.
Первая помощь при отеке легких
На первом этапе, до госпитализации заболевшего, нужно стабилизировать его состояние и предотвратить ухудшение самочувствия. В случае, если врачи скорой помощи не могут справиться с развитием отека и человеку становится все хуже, его необходимо доставить в больницу, действуя при этом очень осторожно. При транспортировке в машине скорой должны осуществляться реанимационные действия, цель которых — стабилизация давления и скорости перемещения крови по сосудам.
Для того, чтобы врач мог определить, что делать в первую очередь, как помочь пациенту, ему нужно учесть не только явные признаки болезни, но и тип отека легких. Но есть определенный набор действий, которые применимы при любом варианте патологии. Именно к ним должен, прежде всего, прибегнуть специалист скорой помощи.
Во-первых, у заболевшего должен быть доступ к свежему воздуху. Во-вторых, человека нужно расположить в полу горизонтальном положении. В-третьих, одежда, которая может оказывать давление на грудину, должна быть снята.
Самый действенный способ снижения давления в малом круге кровообращения — кровопускание. Допустимый объем извлекаемой жидкости равен тремстам миллилитрам. Кровопускание способно существенно замедлить развитие патологического процесса в легких. Но у этого метода есть противопоказания. Это пониженное артериальное давление и плохие вены.
Заменить кровопускание можно применением венозных жгутов. Они также способны снизить давление в малом круге кровообращения. При установке турникета нужно следить за пульсом ниже линии зажима, чтобы не нарушить движение крови. Допускается оставлять жгут на один час. При этом конечности должны меняться каждые 20 минут. Также можно использовать горячие ножные ванны.
Скорая помощь при отеке легких у пожилых людей включает в себя использование следующих методов и лекарственных препаратов:
- Для поддержания удовлетворительного состояния больного могут применяться кислород под давлением, введение эндотрахеальной трубки, искусственное дыхание с объемом вдуваемого воздуха 800–900 мл и частотой 16–18 раз в минуту. Кислород, увлажненный до 100 %, должен подаваться через носовые трубки. Если в машине скорой помощи нет возможности получить точные данные, то показателем достаточного насыщения крови кислородом является давление артериальной крови на отметке 70–80 мм рт. ст., а венозной — на отметке 35–45 мм рт. ст.
- Для снижения нагрузки на малый круг кровообращения нужно уменьшить объем обращаемой жидкости и артериальное давление. Такое действие оказывают мочегонные препараты группы салуретиков, например, Фуросемид в дозировке 40–100 мг. Категорически не рекомендуется использовать осмодиуретики, так как от них тканевая жидкость перемещается в кровь и отек, наоборот, возрастает.
Снижение давления внутри сосудов возможно и с помощью такого препарата, как Лазикс в дозировке 4–6 мл раствора внутривенно.
Рекомендуем
«Интересы пожилых людей: как улучшить жизнь пенсионера» Подробнее
- Удаление жидкости из верхних дыхательных путей с использованием аспиратора.
- Лечение при помощи пеногасителей. Применяется ингаляция с 30 %-ым раствором этилового спирта или медленное внутривенное введение 5 мл 96 %-го этилового спирта вместе с 15 мл 5%-го раствора глюкозы. Если пена выходит слишком обильно, то эндотрахеально вводится 2 мл 96%-го этилового спирта методом прокола трахеи.
- Гепаринотерапия хорошо зарекомендовала себя для нормализации кровотока в легких. Препарат сначала вводится в большом объеме (6000–10000 ЕД) внутривенно-капельно, затем переходят на подкожные инъекции низкомолекулярных гепаринов, например, Фраксипарина, по 0,3 мл два раза в сутки.
- Если при отеке легких у пожилых людей наблюдаются сильные боли, то применяется Фентанил (2 мл 0,005 %-го раствора) с Дроперидолом (4 мл 0,25 %-го раствора) в 10 мл физраствора.
- Для того чтобы снизить возбуждение дыхательного центра, используется Морфин (1 мл 1 %-го раствора внутривенно). Когда наблюдается левожелудочковая недостаточность и сопровождающий ее отек легких, Морфин способствует стабилизации работы органов дыхания и потому назначается всем пациентам.
Это лекарственное средство имеет широкий диапазон положительных свойств. Во-первых, воздействует на блуждающий нерв, в результате чего успокаивается перевозбужденный дыхательный центр. Во-вторых, увеличивает просвет легочных и периферических вен. В-третьих, блокирует нервные импульсы, из-за чего снижается тонус сосудов и, как следствие, артериальное давление.
Морфин нельзя принимать при бронхоспастическом синдроме и отеке головного мозга. Его можно заменить Дроперидолом, который назначается внутривенно (2 мл 0,25 %-го раствора). Побочным действием Морфина является рвота, поэтому его нужно сочетать с внутримышечной инъекцией 1 мл Димедрола или Пипольфена.
- Периодическое, неравномерное дыхание Чейна-Стокса также возникает при угнетении дыхательного центра. При его появлении рекомендуется ввести внутривенно Эуфиллин 10 мл 2,4 %-го раствора. Применение данного препарата снижает артериальное давление. Это обязательная мера при сердечной недостаточности и гипертонии, однако нужно обязательно учитывать побочные действия препарата в виде тахикардии и необходимость в дополнительном насыщении сердечной мышцы кислородом.
- Инъекционное введение кортикостероидов, таких, как Гидрокортизон 125 мг на 150 мл 5 %-го раствора глюкозы, используется для улучшения функционирования легочной мембраны.
- Антигистамины: Димедрол 1мл 1 %-го раствора внутримышечно, Супрастин 1 мл 2 %-го раствора внутривенно.
- Экстренные действия, направленные на локализацию отека легких у пожилых людей, вызванного сердечной недостаточностью, призваны снизить общую нагрузку на сердце и малый круг кровообращения и восстановить сократительную функцию сердечной мышцы.
Снижение нагрузки зависит от уменьшения притока крови с периферии в малый круг кровообращения. Для того чтобы это произошло, используют сосудорасширяющие препараты, например, Нитроглицерин. Его можно принимать в виде таблеток с периодичностью 1 шт. в 10 минут и внутривенно 0,01 %-ый раствор со скоростью 1 мл в 4 минуты.
- При отеке легких у пожилых людей для того, чтобы восстановить сократительную функцию сердечной мышцы, назначается внутривенно лекарство Допамин в дозировке 2 мкг/кг/мин с Реополиглюкином. У Допамина есть побочные эффекты. Это усиливающиеся тахикардия и одышка, а также рвота.
Рекомендуем
«Адаптация пожилых людей: в современном обществе и домах-интернатах» Подробнее
- Объем вводимого в кровоток 5 %-го раствора глюкозы должен составлять 200–300 мл.
- Если у больного затруднено дыхание и его можно охарактеризовать как жесткое, наблюдаются спазмы в бронхах и одышка, то необходимо внутривенно ввести Преднизолон в дозировке 30–60 мг.
- Отек легких у пожилых людей может возникнуть на фоне сердечной недостаточности и нарушения ритма. В этом случае применяют электростимуляцию, которая блокирует аритмию.
- Для того чтобы снизить проницаемость клеточных мембран, назначается внутривенно капельно препарат Контрикал 40–60 тыс. ЕД.
- Если отек легких вызван сердечной недостаточностью и сопровождается повышенным давлением, то экстренная помощь должна состоять из следующих действий: внутривенное медленное вливание Нитроглицерина (30 мг на 300 мл физиологического раствора натрия хлорида) со скоростью введения 10 капель в минуту, с непрерывным контролем артериального давления; внутривенное введение 1 мл 5 %-го раствора Пентамина, при острой гипертонии — 1 мл 0,01 %-го раствора Клофелина.
СПИСОК ЛИТЕРАТУРЫ
- Renkin E: Some consequences of capillary permeability to macro-molecules: tarling’s hypothesis reconsidered. Am J Physiol 1986, 250:H706–H710.
- Staub N: The pathogenesis of pulmonary edema. Prog Cardiovasc Dis 1980, 23:53–80.
- Matthay MA: Pathophysiology of pulmonary edema. Clin Chest Med 1985, 6:301–314.
- Lewis FR, Elings VB, Sturm JA: Bedside measurement of lung water. J Surg Res 1979, 27:250–261.
- Sivak ED, Starr NJ, Graves JW, et al.: Extravascular lung water values in patients undergoing coronary artery bypass surgery. Crit Care Med 1982, 10:593–596.
- Sibbald WJ, Warshawski FJ, Short AK, et al.: Clinical studies of mea-suring extravascular lung water by the thermal dye technique in critically ill patients. Chest 1983, 83:725–731.
- Gallagher JD, Moore RA, Kerns D, et al.: Effects of advanced age on extravascular lung water accumulation during coronary artery bypass surgery. Crit Care Med 1985, 13:68–71.
- Bongard FS, Matthay M, Mackersie RC, Lewis FR: Morphologic and physiologic correlates of increased extravascular lung water. Surgery 1984, 96:395–403.
- Staub NC: Clinical use of lung water measurements. Report of a workshop. Chest 1986, 90:588–594.
- Schuster DP: The evaluation of pulmonary endothelial barrier function: quantifying pulmonary edema and lung injury. In: Pul-monary Edema. Edited by Matthay MA, Ingbar DH. New York: Marcel Dekker, Inc., 1998:121–161.
- Snashall PD, Keyes SJ, Morgan BM, et al.: The radiographic detection of acute pulmonary oedema. A comparison of radiographic appearances, densitometry and lung water in dogs. Br J Radiol 1981, 54:277–288.
- Gattinoni L, Presenti A, Torresin A, et al.: Adult respiratory distress syndrome profiles by computed tomography. J Thorac Imaging 1986, 1:25–30.
- Wheeler A, Carroll F, Bernard G: Radiographic issues in adult respi-ratory distress syndrome. New Horiz 1993, 1:471–477.
- Halperin B, Feeley T, Mihm F, et al.: Evaluation of the portable chest roentgenogram for quantitating extravascular lung water in critically ill adults. Chest 1985, 88:649–652.
- Eisenberg PR, Hansbrough JR, Anderson D, Schuster DP: A prospecive study of lung water measurements during patient management in an intensive care unit. Am Rev Respir Dis 1987, 136:662–668.
- Hedlund LW, Vock P, Effmann EL, Lischko MM, Putman CE: Hydro-static pulmonary edema. An analysis of lung density changes by computed tomography. Invest Radiol 1984, 19:254–262.
- Forster BB, Muller NL, Mayo JR, et al.: High-resolution computed tomography of experimental hydrostatic pulmonary edema. Chest 1992, 101:1434–1437.
- 18. Mayo JR: Magnetic resonance imaging of the chest. Where we stand. Radiol Clin North Am 1994, 32:795–809.
- Lancaster L, Bogdan AR, Kundel HL, McAffee B: Sodium MRI with coated magnetite: measurement of extravascular lung water in rats. Magn Reson Med 1991, 19:96–104.
- Cutillo AG, Morris AH, Ailion DC, et al.: Assessment of lung water distribution by nuclear magnetic resonance. A new method for quantifying and monitoring experimental lung injury. Am Rev Respir Dis 1988, 137:1371–1378.
- Morris AH, Blatter DD, Case TA, et al.: A new nuclear magnetic res-onance property of lung. J Appl Physiol 1985, 58:759–762.
- Cutillo AG, Morris AH, Ailion DC, Durney CH, Case TA: Determina-tion of lung water content and distribution by nuclear magnetic resonance imaging. J Thorac Imag 1986, 1:39–51.
- Mayo JR, Muller NL, Forster BB, Okazawa M, Pare PD: Magnetic res-onance imaging of hydrostatic pulmonary edema in isolated dog lungs: comparison with computed tomography. Can Assoc Radiol J 1990, 41:281–286.
- Wexler HR, Nicholson RL, Prato FS, et al.: Quantitation of lung water by nuclear magnetic resonance imaging. A preliminary study. Invest Radiol 1985, 20:583–590.
- Phillips DM, Allen PS, Man SF: Assessment of temporal changes in pulmonary edema with NMR imaging. J Appl Physiol 1989, 66:1197–1208.
- Caruthers SD, Paschal CB, Pou NA, Roselli RJ, Harris TR: Regional measurements of pulmonary edema by using magnetic reso-nance imaging. J Appl Physiol 1998, 84:2143–2153.
- Rhodes CG: Measurement of lung water using nuclear magnetic resonance imaging [letter]. Br J Radiol 1986, 59:1135–1136.
- Cutillo A, Goodrich K, Krishnamurthy G, et al.: Lung water measure-me by nuclear magnetic resonance: correlation with morphome-try. J Appl Physiol 1995, 79:2163–2168.
- Mayo JR, MacKay AL, Whittall KP, Baile EM, Pare PD: Measurement of lung water content and pleural pressure gradient with magnetic resonance imaging. J Thorac Imag 1995, 10:73–81.
- Berthezene Y, Vexler V, Jerome H, et al.: Differentiation of capillary leak and hydrostatic pulmonary edema with a macromolecular MR imaging contrast agent. Radiology 1991, 181:773–777.
- Cutillo AG, Goodrich KC, Ganesan K, et al.: Alveolar air/tissue inter-face and nuclear magnetic resonance behavior of normal and ede-matous lungs. Am J Respir Crit Care Med 1995, 151:1018–1026.
- Schuster DP: Positron emission tomography: theory and its appli-cation to the study of lung disease. Am Rev Respir Dis 1989, 139: 818–840.
- Schuster DP, Marklin GF, Mintun MA, Ter-Pogossian MM: PET mea-surement of regional lung density: 1. J Comput Assist Tomogr 1986, 10:723–729.
- Rhodes C, Hughes, JMB: Pulmonary studies using positron emis-sion tomography. Eur Respir J 1995, 8:1001–1017.
- Schuster DP, Mintun MA, Green MA, Ter-Pogossian MM: Regional lung water and hematocrit determined by positron emission tomography. J Appl Physiol 1985, 59:860–868.
- Schuster DP, Marklin GF, Mintun MA: Regional changes in extravas-cular lung water detected by positron emission tomography. J Appl Physiol 1986, 60:1170–1178.
- Velazquez M, Haller J, Amundsen T, Schuster DP: Regional lung water measurements with PET: accuracy, reproducibility, and lin-earity. J Nucl Med 1991, 32:719–725.
- Spinale FG, Reines HD, Cook MC, Crawford FA: Noninvasive esti-mation of extravascular lung water using bioimpedance. J Surg Res 1989, 47:535–540.
- Zellner JL, Spinale FG, Crawford FA: Bioimpedance: a novel method for the determination of extravascular lung water. J Surg Res 1990, 48:454–459.
- Nierman DM, Eisen DI, Fein ED, et al.: Transthoraic bioimpedance can measure extravascular lung water in acute lung injury. J Surg Res 1996, 65:101–108.
- Adler A, Amyot R, Guardo R, Bates JHT, Berthiaume Y: Monitoring changes in lung air and liquid volumes with electrical impedance tomography. J Appl Physiol 1997, 83:1762–1767.
- Effros RM: Lung water measurements with the mean transit time approach. J Appl Physiol 1985, 59:673–683.
- Sivak ED, Wiedemann HP: Clinical measurement of extravascular lung water. Crit Care Clin 1986, 2:511–526.
- Allison RC, Carlile PV Jr, Gray BA: Thermodilution measurement of lung water. Clin Chest Med 1985, 6:439–457.
- Pfeiffer U, Backus G, Blumel G, et al.: A fiberoptics based system for integrated monitoring of cardiac output, intrathoracic blood volume, extravascular lung water, O 2 saturation, and a–v differ-ences. In: Practical Applications of Fiberoptics in Critical Care Moni-toring. Edited by Lewis F, Pfeiffer U. Berlin: Springer-Verlag, 1990: 114–125.
- Schuster DP, Calandrino FS: Single versus double indicator dilu-tion measurements of extravascular lung water. Crit Care Med 1991, 19:84–88.
- Sibbald WJ, Short AK, Warshawski FJ, Cunningham DG, Cheung H: Thermal dye measurements of extravascular lung water in criti-cally ill patients. Intravascular Starling forces and extravascular lung water in the adult respiratory distress syndrome. Chest 1985, 87:585–592.
- Bock JC, Lewis FR: Clinical relevance of lung water measurement with the thermal-dye dilution technique. J Surg Res 1990, 48:254–265.
- Wickerts CJ, Jakobsson J, Frostell C, Hedenstierna G: Measurement of extravascular lung water by thermal-dye dilution technique: mechanisms of cardiac output dependence. Intensive Care Med 1990, 16:115–120.
- Fallon KD, Drake RE, Laine GA, Gabel JC: Effect of cardiac output on extravascular lung water estimates made with the Edwards lung water computer. Anesthesiol 1985, 62:505–508.
- Zeravik J, Borg U, Pfeiffer U: Efficacy of pressure support ventilation dependent on extravascular lung water. Chest 1990, 97:1412–1419.
- Haider M, Schad H: Effect of positive end-expiratory airway pressure (PEEP) on extravascular thermal lung water estimation in the dog. In: Practical Applications of Fiberoptics in Critical Care Monitoring. Edited by Lewis F, Pfeiffer U. Berlin: Springer-Verlag, 1990:96–104.
Ход лечения отека легких у пожилых людей
Лечение отека легких состоит из семи этапов:
- применение успокаивающих препаратов;
- устранение пенообразования;
- использование сосудорасширяющих лекарственных средств;
- назначение мочегонных препаратов;
- сердечные гликозиды при отеке, вызванном сердечной недостаточностью, и глюкокортикоиды при других причинах;
- уменьшение объема крови;
- после сокращения отека — госпитализация для дальнейшего лечения основного заболевания.
Для локализации в 80 % случаев возникновения синдрома достаточно употребление морфина гидрохлорида, фуросемида и нитроглицерина. Тогда прогноз остановки отека легких у пожилых людей будет положительным.
Рекомендуем
«Центры для пенсионеров: какие бывают и как туда попасть» Подробнее
После локализации отека приступают к лечению основного заболевания:
- при циррозе печени и повышенном уровне альбуминов в крови прописывают курс гепатопротекторов, таких, как Гептрал, Тиоктацид, Берлитион;
- когда отек вызван заболеваниями поджелудочной железы, то назначают средства, подавляющие ее работу, например, Сандостатин. После этого прописывают лекарства, активизирующие заживление некроза (Тималин, Иммунофан), и сильнодействующие ферментные препараты, например, Креон;
- лечение инфаркта миокарда заключается в применении бета-адреноблокаторов Конкор или Метопролол, блокатора ангиотензинпревращающего фермента Эналаприл и препаратов, препятствующих тромбообразованию, таких, как Тромбо Асс;
- если проблема в заболеваниях бронхов или легких, то прописывают курс антибиотиков. Выбирают чаще всего макролиды и фторхинолоны, т. к. пенициллины потеряли свою эффективность. Плюс добавляют препараты амброксола: Лазолван, Амбробене. Они влияют на отхождение мокроты и борются с воспалением. Больному обязательно прописывают иммуномодуляторы. После отека легких у пожилых людей состояние организма нестабильное. Повторное инфицирование может привести к смерти;
- когда отек возникает из-за попадания в организм вредных веществ, то назначается дезинтоксикационная терапия. Главное — восстановить баланс жидкости, который нарушается от применения мочегонных препаратов. К лекарствам, которые борются с отравлением, относятся Регидрон, Энтеросгель, Энтеродез. При сильном заражении используют противорвотные средства;
- если больной страдает от приступа астмы, то назначают глюкокортикостероиды, муколитики, отхаркивающие средства и бронхолитики;
- при токсическом шоке прописывают антигистаминные средства, такие, как Цетрин, Кларитин, и кортикостероиды;
- отек легких у пожилых людей, вызванный любым заболеванием, требует применения сильнодействующих антибиотиков, а также противовирусных и иммуномодулирующих препаратов. Могут понадобится противогрибковые средства, так как антибиотики провоцируют рост грибков. Здесь помогут Тербинафин или Флуконазол;
- для поддержания стабильного состояния организма прописывают энзимы, например, Вобэнзим, и иммуномодуляторы, например, Полиоксидоний и Циклоферон.
Прогноз после перенесенного отека легких у пожилых людей чаще всего неутешительный. Чтобы больной выжил, в течение года нужно постоянно наблюдаться у врачей. Качественное лечение основного заболевания, спровоцировавшего отек легких, существенно увеличивает шансы на дальнейшую полноценную жизнь.
Таким образом, подводя итог, можно сказать, что лечение отека легких направлено на снятие самого отека, а госпитализация необходима для устранения основного заболевания.
Рекомендуем
«Дом-интернат для пожилых людей: как устроить туда престарелого родственника» Подробнее
Последствия отека легких у пожилых людей
Синдром отека легких опасен тем, что часто после него развиваются различные осложнения:
- возможно появление вторичной инфекции, от чего может развиться воспаление легких, которое в сочетании с отеком очень плохо лечится;
- нехватка кислорода, которой сопровождается отек легких, пагубно сказывается на работе внутренних органов, особенно головного мозга и сердца. Последствия такого воздействия могут быть необратимыми и привести к смерти человека;
- развитие пневмофиброза и сегментарной ателектазы.
Период выздоровления зависит от основного заболевания, общего состояния организма, возраста пациента и других факторов. Лечение в среднем длится от недели до месяца.
Если нет осложнений и оказывается качественная медицинская помощь, то уже через десять дней пациент сможет отправиться домой.
Самым сложным и склонным к возобновлению считается токсический отек легких. Больные с таким диагнозом проводят в стационаре не менее трех недель.
Но независимо от причин возникновения отека легких, заболевание считается очень серьезным. При острой альвеолярной отечности смертность составляет 20–50 %. Если отек сопровождает инфаркт миокарда или анафилактический шок, то пациент умирает в 90 % случаев.
Даже при своевременном оказании квалифицированной медицинской помощи высока вероятность появления таких осложнений, как ишемическое поражение внутренностей, воспаление легких, атеросклероз легкого и т. п. Если же основное заболевание было своевременно устранено, то все равно остается риск возобновления отека легких. В любом случае, чем раньше начато лечение, тем больше шансов на выживаемость.
Виды плеврита
Учитывая клинические проявления и характер выпота в плевральной полости, выделяют такие виды заболевания: фибринозный (сухой) плеврит, экссудативный, гнойный и туберкулезный.
Фибринозный плеврит. Для воспалительного процесса не характерно появление экссудата в плевральной полости. Жидкость лишь смазывает плевральные листки и оседает в виде отложений, что затрудняет скольжение листков. Симптомы сухого плеврита: повышение температуры, мучительный кашель, боль в пораженной части.
Экссудативный плеврит. Заболевание характеризуется постепенным нарастанием симптоматики. Больной может жаловаться на головную боль и субфебрильную температуру, небольшую слабость и тяжесть в пораженной части грудной клетки. Незначительная одышка беспокоит больного даже в состоянии покоя. В разделе «Лечение» вы узнаете о том, как лечить экссудативный плеврит.
Гнойный плеврит – это скопление гнойного экссудата между листками плевры. Заболевание относится к тяжелым патологиям, представляющим реальную угрозу для жизни больного. Симптомы: высокая температура, сильная боль в пораженной части груди, одышка, слабость, головная боль, озноб. Об осложнениях после гнойного плеврита вам расскажет врач, записаться на консультацию к которому можно на нашем сайте Добробут.ком. Специалист расскажет об особенностях симптоматики данной патологии и о методах ее диагностики.
Туберкулезный плеврит. Для болезни характерно хроническое течение с медленным нарастанием общей интоксикации организма и признаков поражения легких.
Осумкованный плеврит при онкологии – тяжелое состояние, характеризующееся дыхательной недостаточностью, сильной головной болью, высокой температурой и повышенным давлением. Осложнения – бронхиальный свищ и эмпиема.
Профилактика отека легких у пожилых людей
К профилактике отека легких у пожилых людей можно отнести своевременную терапию основного заболевания. Нужно постоянно наблюдаться у медицинских специалистов, не контактировать с вредными веществами и токсинами, не злоупотреблять алкоголем и перееданием, соблюдать инструкцию по применению лекарств, вести здоровый образ жизни.
Если у человека есть хронические заболевания или он страдает от гипертонии, то нужно регулярно посещать врача и следовать всем его назначениям. Второстепенными, но не менее важными, мерами профилактики отека легких у пожилых людей являются: позитивный настрой, правильное питание и активный образ жизни.
Невозможно предсказать, когда начнется приступ, но можно уменьшить вероятность его появления. Также нужно помнить, что своевременная медицинская помощь — залог спасения жизни.
Чтобы уменьшить риск возникновения отека легких у пожилых людей, прикованных к постели, им нужно приобрести ортопедический матрас. Даже такая, на первый взгляд, мелочь может предотвратить развитие застойной пневмонии.
Больному будет необходимо разнообразное питание с высоким содержанием витаминов, дыхательная гимнастика и лечебный массаж.
Воздух в комнате обязательно должен быть влажным. Это важно для предотвращения возникновения пневмонии. Для повышения влажности можно использовать специальный прибор или проветривать помещение в дождливую погоду.
Нужно постоянно слушать дыхание человека, прикованного к постели. Оно должно быть ровным и чистым, без бульканья и хрипов. Если появятся посторонние звуки, то необходимо срочно вызывать скорую помощь.
Осложнения
Главное, чем грозит отёк лёгких у пожилого человека, – недостаток кислорода в тканях. Даже если болезнь была купирована, мозг переживёт серьёзные изменения, пострадают ткани сердца и лёгких.
Также среди других серьёзных последствий перенесённого отёка лёгких можно выделить:
- формирование застойных явлений в лёгких;
- ишемию органов;
- эмфизему.
Из-за кислородного голодания у пациента ухудшится память, в дневное время суток его постоянно будет клонить в сон, будет ощущаться общая вялость, настроение начнёт ухудшаться. За собственным состоянием придётся тщательно следить, чтобы вовремя заметить серьёзные ухудшения и обратиться к врачу.
Отёк лёгких в пожилом возрасте – это серьёзная патология. Даже если болезнь проявилась в затяжной или подострой форме, риск развития осложнений после терапии велик. Моментальный или острый синдром практически не позволяет спасти пациента. Так что при первых симптомах, указывающих на развитие заболевания, нужно пройти обследование и обратиться к врачу, чтобы не было слишком поздно.