directions
Электрокардиограмма – распространенный тест неинвазивного характера для получения данных о состоянии сердца. Причина – в общей доступности, простоте, дешевизне применения и высокой информативности. ЭКГ сердца является обязательной частью обследования на приеме врача — кардиолога, также используется терапевтами.
ЭКГ регистрирует изменения в работе сердца, определяет, правильно ли функционирует каждая из его основных частей. С помощью исследования выявляются аритмии, блокады сердца, патологии и сбои в функциях сердечной мышцы.
Цены на услуги
- Расшифровка, описание и интерпретация данных электрокардиографических исследований (ЭКГ) 220a
- Проведение электрокардиографических исследований (ЭКГ) 880a
- Проведение электрокардиографических исследований (ЭКГ) с нагрузкой 1455a
- Прием (осмотр, консультация) кардиолога + ЭКГ 2070a
- Холтеровское мониторирование сердечного ритма (Холтер ЭКГ) 2900a
Информация и цены, представленные на сайте, являются справочными и не являются публичной офертой.
Как проходит обследование?
Обычно ЭКГ при беременности проводят в лечебном учреждении – поликлинике, амбулатории, больнице. Так как сам аппарат, записывающий кардиограмму, является портативным, этот тест можно провести практически в любом месте.
Во время обследования:
- Вам придется лечь на кушетку или кровать, оголить область груди, предплечья и голени.
- Медицинский работник наносит на кожу этих участков специальный гель, уменьшающий электрическое сопротивление.
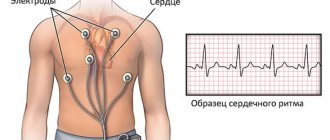
- К коже рук, ног и грудной клетки прикрепляют электроды, которые соединены с аппаратом, записывающим электрическую активность сердца на бумагу.
- Во время теста нужно лежать неподвижно и нормально дышать. Иногда медицинский работник может попросить вас глубоко вдохнуть и задержать дыхание. Во время обследования говорить нельзя.
- Нужно расслабиться и не дрожать, так как любое движение может повлиять на результат.
- После окончания записи электроды снимают с кожи, гель вытирают.
Длительность записи кардиограммы редко превышает 10 минут. После этого с кожи снимают электроды.
Наши клиники в Санкт-Петербурге
Структурное подразделение Поликарпова Аллея Поликарпова 6к2 Приморский район
- Пионерская
- Удельная
- Комендантский
Структурное подразделение Жукова Пр.Маршала Жукова 28к2 Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Структурное подразделение Девяткино Охтинская аллея 18 Всеволожский район
- Девяткино
- Гражданский проспект
- Академическая
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Записаться на прием
Метод измерения
В основе данного метода лежит отслеживание электрических потенциалов, возникающих при каждом ударе сердца. Электроды, установленные на теле пациента, принимают сигналы, проводят его к электрокардиографу, который фиксирует колебания и отображает их на дисплее или бумаге.
За конструкцию первого прибора для измерения ЭКГ сердца, детали расшифровки электрокардиограммы и описание нарушений в работе сердца в 1924 г. была присуждена Нобелевская премия. Основа разработок Виллема Эйнтховена используется и в современной медицине.
Заболевания, которые можно выявить с помощью ЭКГ
Регистрация ЭКГ при беременности помогает диагностировать многие сердечные заболевания у будущих мам. С помощью этого теста врачи могут обнаружить:
- учащенное или замедленное сердцебиение;
- нарушения сердечного ритма (аритмии);
- нарушения прохождения электрических импульсов в сердце (блокады);
- увеличение размеров сердца и утолщение его стенок (гипертрофия);
- причину симптомов сердечных заболеваний (например, одышки, боли в области сердца, головокружения, обмороков);
- признаки врожденных пороков сердца у беременной;
- признаки электролитных нарушений (повышение или понижение уровней калия, магния, кальция в крови).
Техника снятия ЭКГ сердца
Для снятия ЭКГ пациент располагается в горизонтальном или любом другом удобном для него положении. Дыхание его должно быть спокойным, места расположения электродов (запястья, лодыжки, грудь) оголены. Кожа исследуемого обезжиривается в местах наложения электродов, в некоторых случаях для лучшего контакта с кожей применяется электродная паста. От каждого датчика идет маркированный провод, передающий информацию к электрокардиографу.
По стандартной схеме электроды располагают на межреберьях у правого и левого края грудины; по левой окологрудинной линии; в межреберьях по левой среднеключичной линии; по левой передней и средней подмышечным линиям. От врача требуется правильность определения локализации установки датчиков и надежность их крепления на теле пациента во избежание искажения сигнала.
Врач устанавливает одинаковое усиление электрического сигнала, скоростной режим регистрации ЭКГ, другие параметры в соответствии с возрастом и весом пациента.
Вся процедура занимает 5-10 минут. Кратковременность проведения является как достоинством, так и недостатком ЭКГ. 20-секундной записи не всегда хватает, если человек страдает, например, аритмией. Когда необходимы данные о работе сердца не в состоянии покоя, а во время привычной деятельности пациента, прибегают к мониторированию ЭКГ по Холтеру.
Для оценки изменений в миокарде, характерных для ишемической болезни сердца, проводят ЭКГ-тест с дозированной физической нагрузкой (велоэргометр, беговая дорожка). По рекомендациям врача проводятся пробы с лекарственными препаратами, гипервентиляцией.
Подготовка к снятию кардиограммы
Для того чтобы тест прошел максимально быстро и эффективно, полезными могут оказаться следующие советы:
- Расскажите врачу обо всех препаратах, которые принимаете, так как многие из них могут повлиять на результаты обследования.
- Лучше наденьте одежду, которую легко снять или расстегнуть на груди.
- В день перед проведением теста нельзя наносить на кожу никаких кремов, так как они влияют на электропроводимость.
- Заранее снимите все украшения с шеи и рук.
- Задайте врачу все интересующие вас вопросы об этом тесте, его рисках и результатах.
Никакой специальной подготовки к записи кардиограммы не нужно. Непосредственно перед тестом следует избегать физической нагрузки и нельзя пить холодную воду.
Регистрация и расшифровка ЭКГ
Врач диагностирует органические и функциональные изменения сердца, просматривая данные ЭКГ, перенесенные на бумагу. Кардиолог анализирует элементы кардиограммы: отведения, зубцы, сегменты, интервалы и их отклонения от нормы.
Основным показателем ЭКГ является ритм сердца. Частота сердечных сокращений здорового человека — 60-80 ударов в минуту. Отклонения от нормы в меньшую сторону диагностируется как брадикардия (такой показатель бывает и у спортсменов); в большую – тахикардией (возникает при физической нагрузке, эмоциональных переживаниях).
ЭКГ – универсальное исследование, помогающее диагностировать такие заболевания, как хроническая сердечная недостаточность, миокардит, миокардиосклероз, дистрофия миокарда, инфаркт миокарда, наличие постинфарктных рубцов. Отдельно стоит выделить наиболее распространенную на сегодняшний день проблему — гипертрофию левого желудочка; на ЭКГ проблему можно отследить и вовремя начать лечение, тогда как не будучи диагностированным вовремя, заболевание часто приводит к внезапной смерти пациента.
Известно, что система кровообращения плода имеет значительное своеобразие, характерное для его внутриутробного существования. Это связано с наличием плацентарного и отсутствием легочного кровообращения, анатомией сердца и сосудов плода и особенностями экстракардиальной регуляции работы его сердечно-сосудистой системы [1, 2]. Функционирование сердечно-сосудистой системы плода зависит от требований, которые предъявляются его организму меняющимися условиями внешней и внутренней среды [1]. Следовательно, можно считать, что ответные реакции организма плода на любые экстремальные воздействия должны находить отражение в изменениях его сердечной деятельности. Это дает возможность рассматривать показатели сердечной деятельности плода как оперативный индикатор этих реакций. Одним из распространенных в последнее время патологических состояний, приводящих к вышеизложенным изменениям, относится раннее развитие синдрома задержки роста плода [3]. Данная патология связана с нарушениями васкулогенеза, приводящими к развитию дисфункции эндотелия. Диагностика данного состояния, безусловно, затруднена ввиду малого гестационного возраста (20—30 нед). Существуют разные методы оценки показателей сердечной деятельности плода. Аускультация, к примеру, позволяет оценить показатели сердечной деятельности, но не дает возможности регистрации полученных данных в отличие от биофизических способов оценки состояния плода, а именно: ультразвукового исследования (УЗИ), электрокардиографии (ЭКГ) и кардиотокографии (КТГ). Все перечисленные способы оценки состояния плода позволяют своевременно выявить имеющиеся изменения и определить правильную тактику ведения таких пациенток, а также выбрать наиболее подходящий способ и срок родоразрешения.
Аускультация.
Одним из самых первых и наиболее широко распространенных методов оценки сердечной деятельности плода был и продолжает оставаться метод аускультации, позволяющий получать важную информацию о состоянии плода как качественного, так и количественного характера [4]. С помощью такого простого метода можно распознавать большое количество патологических состояний плода. Причем главным достоинством этого метода являются доступность и простота исследования. Однако показано, что метод аускультации по сравнению с технически более точными методами в большинстве случаев не обеспечивает достаточной достоверности и точности данных [4].
Ультразвуковые методы оценки сердечной деятельности плода.
Ультразвуковые методы получения информации о сердечной деятельности плода включают методы ультразвукового сканирования, позволяющие получать изображения плода, его сердца, а также методы, основанные на эффекте Допплера [5, 6]. Последние позволяют регистрировать скоростные характеристики движений стенок и клапанов сердца плода, а также частоту сердечных сокращений (ЧСС). Сравнительно большое затухание ультразвука в тканях и стремление получить высокую разрешающую способность обусловили выбор частотного диапазона аппаратуры, применяемой для локации сердца плода, от 3 до 5 МГц. Методами ультразвукового (УЗ) сканирования получают информацию о геометрии камер сердца и таких показателей, как конечный систолический и конечный диастолический объемы, амплитуды сокращений желудочков, движений клапанов сердца.
В настоящее время УЗИ позволяет определить степень нарушений всего комплекса мать—плацента—плод. Существует несколько классификаций, использование которых применяется повсеместно.
На основании данных фетометрии можно определить степень тяжести задержки роста плода. При I степени отмечаются отличие показателей фетометрии от нормативных и соответствие их показателям, которые характерны для беременности меньшего срока на 2 нед (34,2%), при II степени — меньшего срока на 3—4 нед (56,6%), при III — меньшего срока более чем на 4 нед (9,2%). Степень тяжести внутриутробной задержки роста коррелирует со степенью тяжести фетоплацентарной недостаточности и неблагоприятными перинатальными исходами [3, 7—9].
В большинстве наблюдений осложненной беременности и экстрагенитальных заболеваний начальным этапом развития патологического процесса являются нарушения маточно-плацентарного кровотока с постепенным вовлечением в патологический процесс плодово-плацентарного звена кровообращения и сердечно-сосудистой системы плода. Указанная последовательность патогенетических звеньев нарушений гемодинамики представлена в разработанной А.Н. Стрижаковым и соавт. [10] классификации нарушений кровотока в системе мать—плацента—плод:
— IA степень — нарушение маточно-плацентарного кровотока при сохраненном плодово-плацентарном;
— IБ степень — нарушение плодово-плацентарного кровотока при сохраненном маточно-плацентарном;
— II степень — одновременное нарушение маточно-плацентарного и плодово-плацентарного кровотока, не достигающее критических значений (сохранение положительно направленного диастолического кровотока в артерии пуповины);
— III степень — критическое нарушение плодово-плацентарного кровотока (отсутствие или ретроградное направление конечного диастолического кровотока) при сохраненном или нарушенном маточно-плацентарном кровотоке.
Снижение скорости кровотока в артерии пуповины в диастолу до нулевых значений или появление ретроградного тока крови свидетельствуют о значительном увеличении сосудистого сопротивления в плаценте, что обычно сочетается с критически высоким уровнем накопления лактата, гиперкапнии, гипоксемии и ацидемии у плода [5, 11].
При фетоплацентарной недостаточности происходят нарушения внутрисердечной гемодинамики плода, заключающиеся в изменении максимальных скоростей кровотока через клапаны в пользу левых отделов сердца, а также в наличии регургитационного потока через трикуспидальный клапан. При критическом состоянии плода выявляют следующие изменения плодовой гемодинамики:
— нулевой или отрицательный кровоток в артерии пуповины;
— регургитацию через трикуспидальный клапан;
— отсутствие диастолического компонента кровотока в аорте плода;
— повышение диастолического компонента кровотока в средней мозговой артерии;
— нарушение кровотока в венозном протоке и нижней полой вене, при этом допплерометрический критерий нарушения кровотока в венозном протоке — снижение скорости кровотока в фазу поздней диастолы, вплоть до нулевых или отрицательных значений.
При критическом состоянии плода пульсационный индекс в венозном протоке превышает 0,7. Допплерометрическими критериями нарушений кровотока в нижней полой вене являются увеличение скорости реверсного потока крови более 29% и появление нулевого или реверсного кровотока между систолическим и ранним диастолическим потоками [12].
Кардиотокография.
Не менее широкое распространение для оценки ритма сердца плода получила кардиотокография плода — регистрация ЧСС при помощи ультразвуковых допплеровских датчиков с одновременной записью сократительной активности матки. Несмотря на относительно короткую историю применения КТГ в акушерской практике, уже накоплен большой феноменологический материал, включающий качественные и количественные критерии оценки кардиотокограмм, эмпирическую связь между видом записей, их отдельными компонентами и внутриутробным состоянием плода [2].
В настоящее время в основу оценки КТГ плода положены не только собственно параметры ритма сердца за 25—30 мин регистрации, но и характер изменения ЧСС плода в ответ на физиологические раздражители. В качестве таких раздражителей используют звуковые стимулы, пальпацию головки плода или ответ сердцебиений плода на маточные сокращения [13]. Однако чаще всего оценивают изменения ЧСС плода в ответ на собственную двигательную активность [13]. Такая оценка называется «нестрессовый тест». Под стрессовым тестом понимают реакцию сердцебиений плода на маточные сокращения, вызванные внутривенным введением матери раствора окситоцина. Была продемонстрирована связь между благополучным исходом родов и наличием ответа ЧСС плода (в виде учащения ритма и увеличения его вариабельности) на двигательную активность [14]. Наряду с двигательной активностью наличие дыхательной активности также является надежным показателем благополучия плода. Последние исследования показали, что дыхательные движения плода являются необходимым компонентом развития и также могут рассматриваться как признак нормального развития плода [15]. При ультразвуковом изучении этого феномена было показано, что для нормально развивающегося плода человека частота дыхательных движений (в сроке беременности 39—40 нед) составляет около 40 в мин, а доля периодов дыхательной активности от общего времени регистрации (фетальный дыхательный индекс) может колебаться от 35 до 65% [5]. Более того, было показано, что при развитии начальной стадии гипоксии плода дыхательная активность исчезала в первую очередь, в то время как двигательная активность могла не меняться или даже увеличиваться [5]. Однако наличие дыхательной активности можно выявить только путем УЗИ. Зная, что у взрослых людей и детей существует связь между дыхательными движениями, активностью дыхательного центра и изменениями сердечного ритма (дыхательная кардиоаритмия), можно представить себе, что такая связь теоретически существует и у плода человека. Однако до сих пор убедительных доказательств наличия такой связи и количественных характеристик ее получено не было.
Для объективной количественной оценки возникновения гипоксических состояний плода при КТГ-исследовании предлагаются различные балльные шкалы, ориентированные на использование кардиомониторного наблюдения [2]. Одной из наиболее популярных считают шкалу Фишера. При этом методе оценки состояния плода каждому из показателей КТГ (базальный ритм, наличие акцелераций или децелераций) присваивают оценку от 0 до 2 баллов (в зависимости от соответствия их нормативному значению). Сумма баллов может быть количественным показателем состояния плода. В 1977 г. профессорами Оксфордского университета G. Dawes и C. Redman были разработаны определенные параметры для автоматического анализа кардиотокограммы [21]. Удобство данной системы анализа заключается в минимализации времени наблюдения — 10 мин. В течение этого времени оцениваются следующие параметры: 1) STV (short term variability) длительностью 3 мс и более; 2) отсутствие признаков синусоидального ритма; 3) не менее одного эпизода высокой вариабельности; 4) отсутствие значительных и продолжительных децелераций; 5) наличие акцелераций и/или движений плода; 6) отсутствие неправильного положения базальной линии; 7) нормальная базальная ЧСС. Данные критерии были разработаны для определенного аппарата КТГ-мониторинга (Oxford Sonicaid). Монитор контролирует с помощью 1—2 (в зависимости от количества плодов) ультразвуковых датчиков ЧСС плода и активность матки с помощью внешнего датчика сокращений матки. Чувствительность данных датчиков к регистрации сердцебиения плода начинается ориентировочно с 24 нед, а точность анализа критериев Dawes/Redman — с 32 нед гестации, что, безусловно, затрудняет анализ КТГ-мониторинга в более ранние сроки. В связи с этим подобный способ анализа не всегда может быть использован. Во-первых, анализ КТГ не может дать абсолютной гарантии благополучного состояния плода в ближайшей перспективе. Кроме того, неудобство при данном исследовании для пациентки ввиду вынужденного ее положения и ограниченности перемещения, в связи с чем длительность записи зависит от состояния пациентки. Помимо всего перечисленного, запись, сделанная до 32 нед, хуже оценивается по критериям Dawes/Redman, что весьма затрудняет ведение данных пациенток.
Электрокардиография плода.
Более информативным является альтернативный вариант кардиотокографическому исследованию — электрокардиографическое исследование.
Первая неинвазивная запись электрокардиограммы (ЭКГ) плода была осуществлена немецким акушером-гинекологом M. Cremer в 1906 г. с помощью струнного гальванометра, изобретенного W. Einthoven за 3 года до этого [цит. по 18]. Он поместил один из электродов на переднюю брюшную стенку беременной над дном матки, а второй электрод был подведен трансвагинально к шейке матки. Однако качественные записи, позволяющие провести анализ комплекса QRS плода, без соответствующего усиления получить не удавалось до 50-х годов прошлого столетия. Затем были продемонстрированы достаточно успешные результаты регистрации ЭКГ плода человека через переднюю брюшную стенку матери [18].
ЭКГ плода, как и ЭКГ взрослого человека, состоит из предсердного и желудочкового комплексов, которые связаны с ходом распространения электрического возбуждения по миокарду предсердий (зубец Р) и желудочков (комплекс QRS). При наиболее простом абдоминальном отведении ЭКГ плода через переднюю брюшную стенку матери электрокардиосигнал представлен чаще всего только желудочковым комплексом.
Электрокардиографический сигнал плода принципиально отличается от фонокардиографического (запись вибраций и звуковых сигналов, издаваемых при деятельности сердца и кровеносных сосудов) и ультразвукового допплеровского сигнала [1, 3]. В основе ЭКГ-сигнала лежат процессы распространения возбуждения по миокарду. Природа фонокардиографического и УЗ-допплеровского сигналов — явления, связанные с сердечными сокращениями. Таким образом, ЭКГ-сигнал, по сути, является первичным, управляющим воздействием по отношению к сигналам, обусловленным механическими проявлениями сердечной деятельности. Это послужило основанием для разработки таких комбинированных методов исследования сердечной деятельности плода, как фазовый анализ (синхронная запись ЭКГ и ФКГ плода) [16] и регистрация электромеханических интервалов (одновременная регистрация ЭКГ и УЗ-допплеровских сигналов сердца плода) [1, 17]. Эти методы позволили определить такие интервалы сердечного цикла, как пресистолический период (время между зубцом Q на ЭКГ и моментом открытия аортального клапана), время изгнания крови из левого желудочка (период между открытием и закрытием аортального клапана) [12]. Показана связь этих интервалов с частотой сердцебиений, возрастом плода, контрактильным состоянием миокарда и другими показателями [12]. Так, например, пресистолический период и время изгнания оказались весьма чувствительными к изменению диастолического давления в аорте, что дает возможность достаточно четко диагностировать такую патологию, как сдавление пуповины плода и нарушение фетоплацентарного кровообращения. Таким образом, данные о ЧСС плода, получаемые из его ЭКГ, в основном отражают функцию управляющей части контура регулирования сердечной деятельности плода, а параметры ФКГ и УЗ-допплеровских сигналов в основном зависят от функционирования исполнительной части этого контура.
С наибольшей эффективностью преимущества объективных методов исследования сердечной деятельности реализуются при длительном мониторном наблюдении за плодом [2, 18].
Резюмируя мнение большинства исследователей, можно утверждать, что изучение записей ЧСС плода способствует раннему выявлению его гипоксических состояний [2, 19, 20].
Основные места установки электродов приведены в работах разных исследователей [14, 15, 25]. Считают, что для достоверной идентификации электрокардиосигналов плода следует стремиться к тому, чтобы электроды строго располагались над областями головки и ягодиц плода.
Наряду с очевидными преимуществами (непосредственная регистрация электрической активности сердца плода), метод ЭКГ обладает несколькими недостатками. Во-первых, в интервале от 28-й до 33-й недели беременности регистрация ЭКГ-сигнала плода затруднена изолирующим влиянием сыровидной смазки плода, обладающей низкой проводимостью для электрического тока [18, 22]. Вторым моментом является собственная электрическая активность сердца матери. Сигналы ЭКГ матери наслаиваются на сигналы плода, что значительно затрудняет автоматическую обработку ЭКГ плода [6, 18, 22, 23]. Таким образом, регистрация ЭКГ плода является достаточно сложной операцией, требующей специальных методов выделения электрокардиографического сигнала [13, 14, 17, 20, 22, 24]. Однако метод ЭКГ обладает и одним неоспоримым преимуществом — он позволяет точно определять момент начала комплекса QRS плода, а следовательно, получать значительно более точную (по сравнению с другими методами регистрации) информацию о длительности кардиоцикла плода.
Чтобы зарегистрировать ЭКГ плода, применяют специальную аппаратуру и меры нейтрализации дополнительных шумов и паразитных электрических потенциалов.
Существующий в настоящее время аппарат для электрокардиографического исследования плода пассивно регистрирует электроимпульсы, поступающие от плода и соответственно получить результат достоверной записи можно в более ранние сроки беременности. Аппарат способен также реагировать на сократительную активность матки, на движения и шевеления матери, в связи с чем позволяет оценить состояние плода и матери полноценно, единым комплексом. Аппарат проводит оценку сердцебиения плода, матери, сократительной деятельности матки, двигательной активности матери (шевеления и движения), в связи с чем дает более полную картину состояния матери и плода в совокупности. Преимуществом такого аппарата является также возможность записи ЭКГ плода с 20 нед гестации. Данная система способна производить запись в течение 24 ч и более, вне зависимости от положения матери. Пациентке на живот устанавливаются электроды, которые принимают сигналы и переводят их в запись КТГ-мониторинга, что позволяет вести суточное мониторирование и контроль за состоянием страдающего плода [12, 22]. Дополнительное преимущество такой системы в том, что она пассивно регистрирует электрические сигналы, при этом никакого ультразвукового воздействия на плод, в отличие от других систем, не происходит.
Таким образом, ЭКГ-исследование плода обладает преимуществом перед другими способами оценки состояния плода ввиду точной объективной оценки показателей его состояния в течение длительного времени в отсутствие внешнего воздействия на плод. Данная система может быть использована в самые ранние сроки гестации (20 нед) с целью своевременного выявления патологических изменений в состоянии плода. Использование УЗИ-допплерометрии в сочетании с ЭКГ плода дает более полную картину изменений сердечной деятельности и состояния плода.
Авторы заявляют об отсутствии конфликта интересов.
*e-mail; ORCID: https://orcid.org/0000-0002-7224-3453
ЭКГ при беременности
При беременности сердце женщины подвергается повышенной нагрузке, т.к. увеличивается объем циркулирующей крови и изменяется концентрация и состав гормонов. ЭКГ исследование проводится каждой беременной женщине при постановке на учет. При разработке плана ведения родов (на более позднем сроке) проводится повторное исследование. Эти меры помогают выявить нарушения в работе сердечной мышцы и не допустить развитие осложнений. При любых обнаруженных на ЭКГ изменениях женщину направляют на консультацию и, возможно, лечение к кардиологу.
Абсолютная безопасность и простота исследования служит рекомендацией по его применению беременным женщинам и детям любого возраста.
Ведение беременности после ЭКО в 1 триместре
Программа ведения беременности после ЭКО в 1 триместре может несколько отличаться от обычной. Во-первых, женщина продолжает наблюдаться в центре ЭКО у репродуктолога вплоть до срока 6-7 недель, когда врач может зафиксировать сердцебиение эмбриона. Только после этого будущая мама может обратиться к акушер-гинекологу. На первом этапе врач принимает решение о целесообразности поддерживающей гормональной терапии
, назначенной ранее в центре ЭКО. По возможности, мы стараемся либо уменьшить дополнительную гормональную терапию, либо отменить.
Таким образом, наблюдение за беременностью после ЭКО начинается на более раннем сроке, а программа может быть скорректирована в зависимости от особенностей индивидуального случая: одноплодная это или многоплодная беременность, какие проблемы стоит учитывать и др.
Где сделать ЭКГ сердца
В проблеме грамотного снятия и расшифровки ЭКГ основную роль играет выбор специалиста и клиники. Данное измерение достаточно распространено — прибор имеется во всех бесплатных государственных клиниках, но в пользу частных существует немало доводов.
Причины сделать электрокардиограмму в «Медицентре»:
Нет очередей. Записавшись на удобное для Вас время, Вы быстро получите результат и профессиональную расшифровку и отправитесь по своим делам.
Профессиональные врачи. В «Медицентр» работают высококлассные кардиологи с большим опытом работы. Они обладают знаниями и спецификой в снятии кардиограммы у детей и взрослых.
Возможность провести исследование на дому. Не многие медицинские центры предлагают пациентам такие услуги. Особенно актуально предложение для пациентов пожилого возраста и детей.
Новейшее оборудование. Для снятия ЭКГ в «Медицентре» используется 3-х канальный аппарат ЭКГ «Кардиомакс» (Япония), обладающий всем спектром возможностей современной кардиологической аппаратуры.
Невысокая цена.
Когда нужен холтер ЭКГ беременной?
Некоторым женщинам необходим регистратор беременности при диагностике или мониторинге сердечного ритма, установленный для 24-часовой записи. Таким образом, можно оценить возможные причины симптомов, с которыми борется беременная женщина. Показаниями к проведению такой процедуры являются:
- проверка симптомов
- оценка риска возникновения симптомов и их влияния на жизнь будущей матери и будущего ребенка
- оценка эффективности проведенного лечения
- оценка работы системы, стимулирующей сердце
- определение изменений параметров отдыха и упражнений и их сравнение
Одно можно сказать наверняка, ЭКГ сердца при беременности — один из наиболее часто выбираемых методов контроля работы сердца и сердечно-сосудистой системы. И хотя другие дополнительные тесты также могут играть чрезвычайно важную роль, именно ЭКГ во время беременности имеет первостепенное значение. Используя аппараты ЭКГ, можно полностью отобразить работу сердца, определяя нормальные или ненормальные результаты ЭКГ.
Показания для ЭКГ
Время от времени проверять работу своего сердца необходимо каждому. Данные о состоянии сердечной мышцы необходимы в следующих случаях:
- артериальная гипертензия;
- возраст более 40 лет;
- курение;
- повышенное содержание холестерина в крови;
- беременность;
- перенесенные инфекции;
- предстоящее хирургическое вмешательство;
- другие заболевания при подозрении о вовлечении сердца в патологию;
- ухудшение состояния больных — «сердечников» (боли, аритмия, одышка);
- профессиональные факторы риска (посменная работа в разное время суток, нервное перенапряжение, производственная вредность);
- экспертная оценка трудоспособности шоферов, моряков, пилотов.
Записаться на ЭКГ или консультацию кардиолога.
Документация
В 28–30 недель врач выдает женщине так называемую обменную карту, куда вносят все данные, касающиеся течения беременности, результаты анализов и заключения врачей-специалистов.
В обменной карте указаны:
- перенесенные заболевания
- особенности течения прежних беременностей, родов, послеродового периода
- аборты
- преждевременные роды
- последняя нормальная менструация
- срок беременности при первом посещении консультации количество посещений консультации
- первое шевеление плода
- размеры таза, рост, масса
- положение плода, предлежащая часть, сердцебиение
- лабораторные исследования: RW (реакция Вассермана — анализы крови на сифилис), резус-фактор и группа крови резус-принадлежность крови мужа
- общий анализ крови, общий анализ мочи, мазок содержимого влагалища
- прибавка в весе во время беременности
- артериальное давление и т.д.
Обменная карта всегда должна быть при Вас. Обязательно берите ее с собой, выходя из дома. И если вдруг придется по какой-то причине оказаться в роддоме раньше предполагаемого срока, обменная карта поможет врачам действовать правильно, учитывая особенности вашего организма.
Вторая часть обменной карты заполняется в роддоме и содержит сведения о течении родов и послеродового периода, а также данные о новорожденном:
- пол, рост, вес (при рождении и при выписке)
- оценка состояния ребенка
- день первого приложения к груди и день отпадения пуповины
- проведение противотуберкулезной вакцинации и вакцинации против гепатита B.